Особенности течения беременности
Для будущих матерей важно понимать, что данная патология не является чрезмерно опасной. Причем в ряде случаев диагностирование ТПП не несет в себе рисков для нормальных родов и здоровья малыша и роженицы. Однако статистика говорит о том, что аномалия все-таки сопряжена с повышенными рисками осложнений. Именно поэтому в ряде случаев показано хирургическое воздействие при ведении родов.
Возможные осложнения:
- СРД;
- гипоксия эмбриона;
- раннее отхождение вод;
- ущемление и разгибание головки плода.
Для нивелирования осложнений важно своевременно диагностировать аномалию.
Классификация
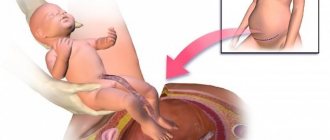
Ножное предлежание. Наблюдается в 11-13% всех ТПП.
Подразделяется на следующие варианты:
- полное (обе нижние конечности);
- неполное (одна нижняя конечность);
- коленное.
Ягодичное. Диагностируется наиболее часто.
Подразделяется на два варианта:
- неполное (ягодицы на входе родовые пути) – 3/4 случаев;
- смешанное (ко входу в малый таз расположены и ягодицы, и нижние конечности) – 1/4 случаев.
В зависимости от конкретного вида ТПП биологический механизм родов имеет индивидуальные особенности.
Так, самостоятельные роды, с минимальными рисками осложнений возможны при наличии неполного ягодичного ТПП, если эмбрион отличается малыми размерами, а таз матери нормальный.
И, наоборот, вероятность асфиксии и выпадения конечностей плода или пуповины высокая, когда диагностировано ножное или смешанное ягодичное ТПП. В этих случаях рекомендуется кесарево сечение.
Причины возникновения ТПП
К наиболее распространенным причинам возникновения ТПП относятся следующие:
- маловодие (ограничены возможности эмбриона занять нужное положение);
- многоводие (высокая подвижность плода не позволяет ему занять во время нормальное положение);
- пуповинное обвитие (активность плода приводит к последующему ограничению подвижности из-за пуповины, которая обматывает его тело);
- миома матки и другие патологии (оказывает влияние на положение эмбриона);
- многоплодие (беременность близнецами ограничивает подвижность малышей из-за дефицита свободного пространства).
Возможные осложнения:
- роды ранее обусловленного срока;
- травматизм матери;
- травматизм ребенка;
- гипоксия (ягодичное предлежание сопровождается пережатием пуповины).
Тазовое предлежание плода
Тазовое предлежание плода — частый повод для беспокойства во время беременности. Однако главное тут — не начинать волноваться слишком рано. Довольно долго малышу будет достаточно места в матке для свободного плавания, кульбитов и элегантных разворотов.
В сроке до 28 недель беременности попкой или ножками к выходу лежит 20–25 % плодов, но лишь 7–16 % остается в таком положении до 32 недель беременности. К сроку родов большинство детишек разворачиваются головкой вниз, готовясь к выходу в большой мир, и только 3–4 % упрямцев продолжают «сидеть на попе ровно»1.
Причины тазового предлежания
В большинстве случаев тазовое предлежание возникает без видимой причины, просто как один из вариантов расположения плода в матке. Однако в 15 % случаев найти объяснение такому поведению можно — что-то мешает ребенку занять другую позицию. Так бывает при многоплодных беременностях, при многоводии или маловодии (амниотической жидкости слишком много или слишком мало), при аномалиях развития матки (седловидность или двурогость) или миомах матки, в случаях, когда плацента перекрывает выход из матки.
Как диагностируют «поворот не туда»
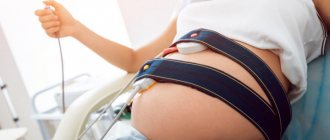
Врачи акушеры-гинекологи последние 100 лет определяют расположение плода в матке руками с помощью приемов Леопольда. Когда на приеме или в роддоме врач трогает живот беременной женщины руками, он занимается именно этим — уточняет расположение плода в матке. Точность наружного акушерского обследования довольно высока, но не стопроцентна.
В 1991 году провели любопытное исследование2 — опытный клиницист осмотрел 138 женщин в сроке беременности от 30 до 41 недель, а после этого всем пациенткам выполнили УЗИ. Эксперт выявил три из восьми тазовых предлежаний и в шести случаях ошибочно диагностировал тазовое. Ошибиться очень просто при ожирении матери, полном мочевом пузыре, миоме матки, многоводии или расположении плаценты по передней стенке. Уточнить предлежащую часть помогает влагалищное исследование или УЗИ.
Часто женщины и сами догадываются, что малыш «сидит на попе»: когда головка плода, подпирающая диафрагму, мешает дышать или ребенок активно пинает маму в нижней части живота.
Попытки «изменить направление»
В сроке 36–38 недель можно предпринять попытку наружного поворота плода. Метод этот непростой и имеет ряд ограничений. Эта процедура проводится под ультразвуковым контролем, контролем сердцебиения плода и только в условиях акушерского стационара, где есть возможность быстро прекратить поворот в случае внезапных проблем (отслойка плаценты или излитие околоплодных вод) и выполнить кесарево сечение.
Считается, что наружный акушерский поворот проходит успешно в половине случаев, но есть особенно хитромудрые плоды, которые после успешного разворота снова возвращаются в исходное положение. Как проводится наружный поворот, любопытные могут посмотреть на сайте ВОЗ.
Методики ведения родов
Помощь при родах в тазовом предлежании имеет свои особенности. Первое пособие было предложено французским врачом Жаком Гиему (Jacques Guillemeau) в 1609 году. Позднее многие выдающиеся врачи предлагали свои варианты ведения таких родов. В нашей стране принято пособие, предложенное Наполеоном Аркадьевичем Цовьяновым в 1928 году. Суть метода — сохранять членорасположение плода до рождения головки.
Немецкий ученый Эрих Брахт в 1936 году предложил аналогичный метод ведения родов, но в сочетании с давлением на головку через дно матки. Эти методы живы до сих пор, но у нас в стране это «пособие по Цовьянову», а в Германии — «метод Брахта».
Ведение беременности
Беременные женщины, которые относятся к группе риска, подлежат медицинскому сопровождению, включающему с себя следующие мероприятия:
- исключение недостаточности связи организма матери и ребенка через плаценту;
- профилактика осложнений для ребенка;
- нивелирование нарушений функциональности матки.
Для этого в перечень рекомендаций включено правильное питание и полноценный отдых (ночной и дневной). Это в первую очередь направлено на исключение гипертрофии эмбриона.
Кроме того, профилактическая работа направлена на формирование здоровой психологической картины у беременной женщины (стабилизация нервного состояния, приемы мышечной релаксации, корректирующая гимнастика). В отдельных случаях показаны спазмолитические лекарственные средства, которые употребляются специальными прерывистыми курсами.
Планирование тактики проведения родов начинается на 38-39 недели гестации, когда пациентка помещается в стационар. При удовлетворительном состоянии беременной женщины и эмбриона (ягодичное предлежание неполное, соответствующие размеры таза и плода, физиологическая готовность матери) может быть принято решение о принятии родов естественным способом. В этом случае проводятся профилактические мероприятия для исключения вскрытия плодной оболочки, мониторинг состояния плода и матки, предупреждение гипоксии плода и аномалий родовой деятельности. Кроме того, в перечень мероприятий входит эпидуральная анестезия в процессе родов и акушерская поддержка, ориентированная на быстрейший вывод головки ребенка.
Кесарево сечение показано в следующих случаях:
- отягощенный анамнез беременной женщины (мертворождение, продолжительное бесплодие, невынашивание, резус-конфликт и т.п.);
- беременность при ЭКО;
- первые роды в возрасте старше 30 лет;
- предлежание плацены;
- крупный плод;
- нестандартная ситуация при естественных родах (экстренная операция);
- наличие рубца на матке и т.п.
Народные средства
Фото: instalady.com.ua
Тазовое предлежание является состоянием, несущим угрозу для жизни и здоровья плода и матери. Прежде чем прибегнуть к альтернативному лечению, стоит проконсультироваться с акушером-гинекологом. При соблюдении назначенных врачебных рекомендаций допустимо использование альтернативных способов профилактики тазовых предлежаний.
Занять плоду головное предлежание хорошо помогает плавание. Во время нахождения в воде тело женщины более расслабленно, и матка в том числе. У плода появляется возможность для маневра из-за появившегося свободного места.
Способствовать повороту плода можно при помощи силы притяжения. Для этого необходимо возвысить таз относительно плечевого пояса. Плод начнет давить своим весом на дно матки, растягивая ее: при таком растяжении матки появляется больше места для разворота. Это можно осуществить двумя способами:
- Лечь на спину, согнув ноги в коленных и тазобедренных суставах, под поясницу подложить большую подушку, под шеей разместить подушку меньших размеров. Находиться в таком положении рекомендуется до 30 минут в день.
- Встать на локти и колени – в таком положении таз окажется выше плеч.
Обычно мамы советуют разговаривать со своим ребенком в утробе, пытаясь таким образом уговорить плод повернуться. Для занятия головного предлежания такие практики бесполезны, однако разговоры с еще неродившимся ребенком помогают создать и усилить психологическую связь между матерью и ребенком.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Симптомы
При неправильном положении плода и отсутствии других патологий беременность в большинстве случаев притекает благоприятно. Патологические симптомы отсутствуют. Об аномальном расположении плода могут говорить внешние признаки:
- шаровидная форма матки;
- поперечно-растянутый живот;
- высота стояния дна матки увеличивается медленно и не соответствует периоду гестации;
- окружность живота выше нормы;
- сердцебиение малыша прослушивается на уровне пупка матери;
- таз и головка ребенка находятся по бокам живота.
В ожидании часа «Х»
На обычном плановом осмотре врач и без применения техники способен примерно определить положение малыша в животике: головка внизу или попа. Уточняется диагноз с помощью ультразвукового исследования, простой и трехмерной эхографии. Ранее диагностирование вида неправильного предлежания позволит выработать корригирующую программу или подготовиться к естественным родам с неправильным положением или кесареву сечению по показаниям, что убережет от многих травм и осложнений.
До 32-34-й недели малыш может находиться в любом положении. У него достаточно пространства для судьбоносного акробатического переворота и подготовки к рождению. Иногда, заставив мамочку и врачей поволноваться, кроха переворачивается перед самым началом схваток, а порой даже с их наступлением.
Причины
Вызвать такую аномалию могут различные факторы, которые способствуют чрезмерной или наоборот недостаточной активности малыша в утробе. Основные причины аномалии:
- гипотония мышц брюшного пресса;
- маловодие и многоводие;
- гипотрофия плода;
- опухоли матки и тазовых костей;
- повышенный тонус миометрия;
- риск самопроизвольного аборта;
- крупный плод;
- клинически узкий таз;
- многоплодие;
- аномальное прикрепление плаценты;
- аномалии развития плода;
- пороки строения матки (двурогая, седловидная).
Чем помогут врачи?
Если состояние матери и плода хорошее, шейка зрелая, а предполагаемый вес плода небольшой, роды ведут под тщательным контролем через естественные родовые пути.
В первом периоде родов (схватки и раскрытие шейки матки) женщине необходимо соблюдать постельный режим для избежания осложнений (преждевременное излитие вод, выпадение ножки плода или петель пуповины).
Во втором периоде родов оказывается специальное, так называемое акушерское пособие (ряд последовательных ручных приемов для облегчения рождения ребенка). Главный принцип — сохранить членорасположение плода (ножки вытянуты вдоль туловища и прижаты к груди ручками плода). Вначале ребеночек рождается до пупка, потом до нижнего края угла лопаток, потом выходят ручки и плечевой пояс, а затем — головка.
Как только ребенок рождается до пупка, его головка прижимает пуповину; при этом развивается гипоксия — недостаток кислорода. При оказании акушерской помощи важными моментами являются: предупреждение преждевременного выпадения ножек раньше рождения плечевого пояса, помощь при необходимости в выведении ручек и головки плода. Это необходимо для предупреждения асфиксии (острого кислородного голодания плода). До полного рождения ребенка должно пройти не более 5-10 минут, иначе последствия кислородного голодания могут быть очень неблагоприятны. Также производится разрез промежности, чтобы ускорить рождение головки и сделать его менее травматичным. Разрез производят продольно по направлению к анальному отверстию (перинеотомия) и — чаще — под углом (эпизиотомия). Уже во время схваток роженице всегда ставят капельницу с физиологическим раствором, чтобы в момент потуг была возможность быстро ввести лекарство для усиления сократительной способности матки.
Состояние детей, рожденных в тазовом предлежании при самостоятельных родах, требует повышенного внимания. Часто признаки гипоксии, перенесенной в родах, неблагоприятно сказываются на нервной системе ребенка. Поэтому всем детям, рожденным в тазовом предлежании, требуется консультация невропатолога. У таких детей часто обнаруживается дисплазия (недоразвитие) тазобедренного сустава. Это состояние требует своевременного лечения и диагностики с первых же дней после родов. На родах обязательно присутствует неонатолог (детский врач) для оказания при необходимости реанимационных мероприятий. При соблюдении мер предосторожности дети, рожденные таким образом, не отличаются от своих сверстников.