Аутоиммунный артрит
– это заболевание, которое появляется в результате нарушений, происходящих в иммунной системе, когда собственные ткани воспринимаются как чужеродные. Иммунные клетки против них начинают вырабатывать особые белки, которые вызывают воспалительный процесс в оболочке суставов, хрящах и сосудах. Существует несколько форм артрита, причем многие из них обладают аутоиммунной природой.
Причины болезни
Воспаление суставов опорно-двигательного аппарата является актуальной проблемой для современных людей. Ревматоидным артритом, который является разновидностью аутоиммунного недуга, в основном страдают люди работоспособного возраста после сорока лет, причем у женщин он встречается чаще, чем у мужчин, в пять раз. Основными причинами заболевания суставов принято считать:
- Генетическую предрасположенность, связанную с неправильным строением хромосом. Кровные родственники в четыре раза чаще болеют ревматоидным артритом.
- Инфекции – вирусные болезни: краснуха, герпес, ретровирус, Эпштейна-Барра. Все они являются фактором, способствующим развитию воспалительного процесса в суставах.
- Неблагоприятные условия окружающей среды: радиоактивные излучения, постоянное воздействие низких температур, химические загрязнения.
- Систематические стрессовые ситуации, эмоциональные перегрузки. Аутоиммунный артрит у женской половины населения нередко возникает в период беременности, после родов, абортов, в период климакса.
- Быстрое увеличение массы тела.
- Алкогольную и табачную зависимость.
Все перечисленные выше факторы способствуют развитию воспалительного процесса прежде всего в хрящевой ткани суставов.
Ревматоидный артрит: что это и как его лечат
Ревматоидный артрит – это заболевание аутоиммунно-воспалительного характера. Поражает оно чаще женщин разного возраста, при этом страдают суставы лодыжек, коленей, кистей и голеностопы.
Считается, что причина ревматоидного артрита – сбой в работе иммунной системы, а провоцирующие факторы – переохлаждение, стресс, инфекция или травма. Запустить механизм разрушения сустава может грипп, ангина или обычная ОРВИ. Разпознать заболевание достаточно просто:
- сустав опухает и болит (отечность может сохраниться от нескольких месяцев до нескольких лет);
- суставы поражаются симметрично – на обеих руках или ногах;
- боль усиливается ночью или утром, к вечеру стихает или проходит;
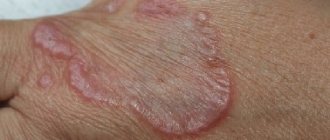
- в суставе образуются плотные на ощупь ревматоидные узелки величиной с горошину;
- присутствуют слабость, ухудшение аппетита, озноб и незначительное повышение температуры.
В отличие от артроза, при котором боль, наоборот, усиливается после физических нагрузок, при ревматоидном артрите разминка сустава помогает избавиться от дискомфорта.
Со временем суставы деформируются и ограничиваются в подвижности. Болезнь охватывает все новые сочленения. В колене скапливается патологическая жидкость – образуется киста Бейкера с риском разрыва. Воспаляется часто и шейный отдел позвоночника – появляются боли в шее и под затылком.
Иногда люди с ревматоидным артритом значительно худеют
Симптомы
На ранних стадиях заболевание чаще всего носит относительно легкий характер, поэтому пациенты не сразу обращаются за медицинской помощью. Симптомы аутоиммунного артрита формируются постепенно, а развитие полной клинической картины болезни занимает несколько лет. Чаще всего в самом начале возникновения недуга у взрослых поражаются мелкие суставы, особенно кистей рук, а у детей наоборот – крупные. В этот период у пациента присутствуют только общие симптомы. К ним относится:
- слабость;
- недомогание;
- потеря аппетита;
- снижение массы тела;
- субфебрильная температура.
Основными признаками недомогания являются:
- Утренняя болезненность и скованность суставов в течение часа и дольше.
- Болезненные ощущения и припухлость.
- Характерно симметричное поражение суставов правой и левой стороны.
- Ограничение функций в связи с опуханием суставов.
По мере развития аутоиммунного артрита возникают характерные признаки следующего характера:
- Типичная деформация кистей рук и стоп.
- Возникновение мышечного разрушения.
- Распад поврежденных суставов, сдавление волокон.
На заключительных этапах болезни возможны:
- Появление ревматоидных узелков, не вызывающих боли.
- Увеличение лимфатических узлов.
- Воспаление кровеносных сосудов.
- Патологические процессы в почках, легких.
- Проблемы с сердцем.
- Остеопороз.
- Болезни ЖКТ.
- Невропатия.
- Поражения глаз.
Аутоиммунное заболевание (артрит) приводит к поражению всех органов и порче мелких суставов конечностей. Из-за того что длительный период времени человек может не испытывать типичных суставных болей, он приходит на прием к врачу, когда в хрящах и суставах произошли уже значительные изменения, что очень осложняет лечение.
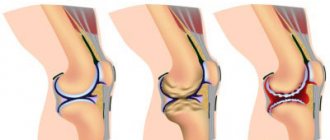
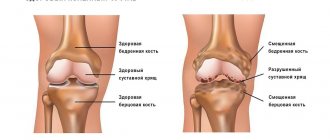
Степени и стадии артрита колена
Существует 4 стадии патологического процесса:
- Артрит коленного сустава 1 степени. Ярко выраженные симптомы обычно отсутствуют. Может наблюдаться незначительная утренняя скованность сустава, небольшая отечность, повышенная утомляемость. При артрите коленного сустава 1 степени боль несильная, носит периодический нерегулярный характер (“защемило”). На этой стадии врачи обычно дают положительный ответ на вопрос пациентов, можно ли вылечить артрит коленного сустава. Полное излечение возможно.
- Артрит коленного сустава 2 степени. Болевой синдром заметно выражен, отек сустава хорошо различим. Возможен неприятный хруст при сгибании ног. При 2 степени артрита коленного сустава начинается покраснение кожи и локальное повышение температуры.
- Артрит коленного сустава 3 степени. Со стороны заметна деформация сустава, походка пациента изменяется. Боль ощущается постоянно, мешая нормальной повседневной активности и существенно ограничивая больного даже при приеме лекарств от артрита коленного сустава.
- Артрит коленного сустава 4 степени. Суставы анкилозируются (срастаются) и почти полностью теряют подвижность. Необратимые изменения затрагивают кости. Мышцы ног страдают контрактур, связки укорачиваются. На этом этапе требуется операция.
Диагностика
Вначале обострения появляются в виде минутных приступов, а порой продолжаются несколько дней. Но аномальные изменения иммунной системы начинают происходить задолго до явных признаков недуга. Очень важно при возникновении начальных симптомов болезни не пропустить их и вовремя посетить поликлинику. Нередко пациенты спрашивают – болят суставы, к какому врачу обратиться? Если вы не знаете, какого доктора посетить, то всегда можно спросить об этом в регистратуре или пойти на прием к терапевту, который осмотрит вас и даст направление к необходимым специалистам: неврологу, ревматологу, ортопеду и хирургу. Своевременное выявление заболевания дает возможность замедлить его развитие и улучшить качество жизни пациента. При посещении врача с больным проводится:
- беседа, в ходе которой выясняются жалобы, длительность и особенности болезни;
- делается внешний осмотр и пальпация;
- собирается полный анамнез.
После этого для диагностики аутоиммунного артрита проводят следующие лабораторные исследования:
- Клинический анализ крови – характерной особенностью является повышенная скорость оседания эритроцитов, с развитием болезни происходит снижение гемоглобина.
- Биохимический анализ крови – выявляются азотистые шлаки, происходит оценка функционирования печени, поджелудочной железы, углеводного обмена, проверяется свертываемость крови.
- Анализ крови на антитела – выявляется их наличие и концентрация.
- C-реактивный белок указывает на развитие воспалительного процесса.
Кроме этого, для постановки точного диагноза аутоиммунного артрита назначаются следующие аппаратные исследования:
- Рентгенография – один из важных методов диагностирования: определяет наличие повреждений при травмах; изменения, связанные с воспалением; деформацию суставов; разрастания костной ткани; изменения в полости сустава.
- УЗИ – чаще используют для установления изменений в крупных суставах.
- КТ – позволяет увидеть состояние мягких тканей.
- МРТ – широко используется для наблюдения за изменением связок, межпозвоночных дисков, структур мышц.
- Сцинтиграфия – этот метод часто используется для диагностики артрита (по МКБ-10 код М05–М99) и способен выявить болезнь на ранних стадиях.
- Артроскопия – часто применяется для коленного сустава.
- Пункция – проводится для взятия синовиальной жидкости с целью последующего ее изучения.
После готовности результатов всех исследований, консультаций с узкими специалистами выставляется точный диагноз и назначается соответствующее лечение.
Профилактика артрита у детей
Прежде всего, необходимо по возможности устранить все провоцирующие факторы. Конечно, если речь идет о генетической предрасположенности, то ничего особо не сделаешь. Но можно вовремя лечить ангину, грамотно распределять физические нагрузки, обеспечить ребенку правильное питание, избегать контактов с людьми, больными ОРВИ, закаливаться, соблюдать режим труда и отдыха, периодически пить поливитамины и так далее.
Если в семье есть близкие родственники с артритом, то рекомендуется не реже раза в год посещать ревматолога для проведения профилактического обследования. Это позволит выявить артрит на ранних стадиях и своевременно начать лечение.
Источники:
- Хронические артриты у детей. Брегелъ Л.В., Князева Т.С., Крупская Т.С., Батурина Л.М. Сибирский медицинский журнал (Иркутск), 2002. с. 100-104
- Проблемы ранней диагностики артритов. Казанцева Н.Ю. Сибирский медицинский журнал (Иркутск), 2007. с. 28-29
- Артриты при первичных иммунодефицитах. Боярчук О.Р., Волянская Л.А., Ковальчук Т.А., Кинаш М.И. Боль. Суставы. Позвоночник №1, 2017. с. 15-20
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Методы терапии
Самыми важными задачами в терапии артритов являются:
- Уменьшение воспалительного процесса в синовиальной области, чтобы поддержать и нормализовать динамическую возможность сочленений.
- Предотвращение развития разрушительного процесса.
Методы лечения аутоиммунного артрита включают целый комплекс разнообразных мероприятий:
- Снятие симптомов – чаще всего приходится бороться с болезненными ощущениями. Они хорошо снимаются препаратами НПВС.
- Базисная терапия – ее начинают сразу после выявления заболевания. При правильном назначении препаратов удается снять воспаление и достичь ремиссии на длительный период. Особенно эффективны препараты первого ряда, например, «Метотрексат», лекарственные средства второго ряда менее действенны и используются при непереносимости первых.
- Местное лечение – применяются растирания с использованием мазей и иные средства, например, компрессы для суставов с «Димексидом».
- Физиотерапевтические процедуры – устраняют воспаление, уменьшают болевые ощущения. Применяются на различных стадиях болезни.
- Хирургическое вмешательство – используется крайне редко при отсутствии эффекта от консервативного лечения.
- Народные средства – применяются только после консультации с врачом. Очень часто народные целители рекомендуют лопух и лавровый лист.
- Диетическое питание – это неизменное условие успешной борьбы с артритами.
Медикаментозная терапия
Для лечения суставных нарушений аутоиммунного характера применяются следующие группы лекарственных средств:
- Основные – способствуют замедлению деструктивных и воспалительных процессов в суставах: «Хлорбутин», «Циклофосфан», «Плаквенил». Для подавления аутоиммунного сбоя препараты подбирает врач-иммунолог. Они содействуют восстановлению иммунных процессов.
- Местные – медицинские средства, используемые для наружного применения. Они снимают воспаление, отечность, уменьшают боль в пораженном суставе. Для этого назначаются компрессы с «Димексидом» для суставов, пораженных артритом, а также «Гидрокортизон», «Новокаин».
- Симптоматические – нестероидные препараты, оказывающие противовоспалительный и обезболивающий эффект. К ним относятся: «Ибупрофен», «Вольтарен», «Кетонал».
Для лечения требуется длительный прием препаратов, которые имеют серьезные побочные эффекты. Поэтому необходим постоянный лабораторный контроль за их воздействием и своевременным выявлением побочных явлений. Чтобы достичь успеха, очень важно соблюдать все рекомендации лечащего врача и доверительно к нему относиться.
Физиотерапия
Физиопроцедуры являются неотъемлемой частью комплексного лечения при заболевании артритами (МКБ-10 код М05–М99) суставов. Одни из них используются в острый период болезни. Процедуры, которые делаются на воспаленные суставы:
- электрофорез с глюкокортикоидами;
- ультрафиолетовое излучение.
Они снимают воспаление и болевые ощущения.
В другие стадии болезни назначают:
- магнитотерапию;
- лазерное облучение;
- светолечение с использованием ламп;
- массаж и самомассаж;
- грязевые ванны;
- водолечение.
Очень большое значение при поврежденных суставах имеет лечебная гимнастика. Она способствует улучшению их подвижности, предупреждает образование спаек. Больному надо выполнять упражнения ежедневно с самого начала постановки диагноза, исключая время обострения заболевания. Кроме этого, пациенты с артритом, имеющим аутоиммунный характер, ежегодно должны получать курс санаторно-курортного лечения, причем прием основных лекарственных средств при этом не отменяется.
Лечение артрита коленного сустава
Лечение артрита коленного сустава специфично для каждого вида заболевания. Например, при ревматоидном артрите больным требуется иммуносупрессивная терапия, при инфекционном — прием антибиотических лекарств для лечения артрита коленного сустава, при подагрическом и подобных — лечение основного заболевания.
Ниже мы рассмотрим общие для всех видов артрита препараты для лечения артрита коленного сустава и методики, которые помогают купировать воспалительный процесс, сохранить подвижность сустава и облегчить боль.
Как лечить артрит коленного сустава медикаментозно?
Для медикаментозного лечения артрита коленного сустава применяются следующие фармакологические группы препаратов:
- Нестероидные противовоспалительные препараты для лечения артрита коленного сустава (НПВС или НПВП) в виде таблеток, мазей, гелей и кремов. Таблетки назначают курсами в острой фазе заболевания, тогда как наружные средства можно использовать постоянно.
- Глюкокортикоиды (ГК). Эти гормональные препараты применяются короткими курсами не чаще нескольких раз в год строго по показаниям врача. Медикаментозное лечение артрита коленного сустава при помощи ГК назначают при сильных болях и неэффективности НПВС — часто в виде внутрисуставных инъекций. Эффект после введения достигается уже в первые секунды.
- Спазмолитики и миорелаксанты. Помогают расслабить мышцы, улучшить питание сустава и смягчить боль. Чаще всего применяются при посттравматическом артрите.
- Ангиопротекторы и разогревающие средства. Укрепляют стенки сосудов и улучшают циркуляцию крови — а значит, и питание коленного сустава. Также рекомендованы при посттравматическом и других видах артрита.
- Антиферментные и анаболические средства. Первые таблетки от артрита коленного сустава сдерживают дистрофические процессы в тканях сустава, а вторые ускоряют их регенерацию.
- Хондропротекторы, витаминно-минеральные и общеукрепляющие комплексы. В медикаментозном лечении артрита коленного сустава препараты этих групп применяются для здорового синтеза хрящевой ткани и продления ремиссии.
Базисные препараты — таблетки от артрита коленного сустава — применяются только для ревматоидного гонартрита. Такие препараты для лечения артрита коленных суставов помогают сохранить объем красного костного мозга и снижают активность аутоиммунного заболевания.
Лечение артрита коленного сустава таблетками
Лечение артрита коленного сустава таблетками обычно подразумевает использование таких препаратов, как:
- НПВС: ибупрофен, нимесулид, мелоксикам, диклофенак, кетопрофен, пироксикам, напраксен, индометацин, бутадион и другие;
- глюкокортикостероиды: гидрокортизон, дипроспан;
- сосудорасширяющие: пентоксифиллин (трентал), аминофиллин, теоникол;
- миорелаксанты: толперизон, тизанидин;
- хондропротекторы: артракам, артрадол.
Таблетки от артрита коленного сустава должен назначать врач.
Мази в лечении артрита коленного сустава
Мази при артрите коленного сустава обладают обезболивающим, противовоспалительным, согревающим эффектом, улучшают кровообращение, эластичность связок и мышц, а также отвлекают от боли и дискомфорта.
Наиболее популярны такие препараты, как вольтарен-гель, меновазин, финалгон, никофлекс, фастум-гель, долобене, диклофенак-гель, долгит-крем, кетонал-гель, индометационовая, бутадионовая мазь и другие.
Мази при артрите коленного сустава можно использовать постоянно, но для препаратов на основе пчелиного и змеиного яда есть ограничения: они могут провоцировать аллергию и воспаление кожи, их нельзя применять женщинам во время менструации и детям.
Лечение артрита коленного сустава уколами
Лечение артрита коленного сустава уколами (внутрисуставными инъекциями) показано в тех случаях, когда действующее вещество необходимо быстро доставить в сустав. Иногда таким образом вводят антибиотики при инфекционных артритах. Но чаще всего уколы от артрита коленного сустава включают глюкокортикоиды. Для быстрого обезболивания и снятия воспаления используют преднизолон и метилпреднизолон, гидрокортизон, триамцинолон и другие.
Хирургическое лечение артрита в коленном суставе
Хирургическое вмешательство рекомендовано при хроническом течении артрита на поздних стадиях, а также для удаления выпота или гноя из суставной сумки. В зависимости от симптомов и лечения артрита коленного сустава врач может назначить следующие операции:
- Пункция. Малоинвазивная методика, при которой в сустав вводится специальная игла для откачки жидкости и, если необходимо, введения лекарственного препарата.
- Синовэктомия. Иссечение синовиальной оболочки проводится для снижения болевых ощущений, устранения воспалительных очагов и сдерживания деструктивных процессов в суставе.
- Артропластика и эндопротезирование. Замена больного сустава на протез частично или полностью рекомендуется при практически полной неподвижности сочленения, когда оперировать эффективнее, чем лечить артрит коленного сустава. Эта сложная операция помогает восстановить работу колена на срок до 20 лет.
Физиотерапия при артрите колена
Физиотерапия используется для лечения хронических артритов и запрещена в острой стадии болезни (кроме отдельных видов магнито-импульсной терапии). Физиотерапевтические методики усиливают действие медикаментов, улучшают подвижность сустава и его питание, оказывают укрепляющее воздействие на мышцы. Также они стимулируют регенерацию тканей в суставе и иммунитет, эффективно борются с контрактурами, отеками, воспалением и болевыми ощущениями. К наиболее распространенным физиотерапевтическим процедурам при гонартрите относится:
- лазеротерапия;
- магнитотерапия;
- ультразвуковая терапия;
- УВЧ-терапия;
- иглорефлексотерапия (аккупунктура);
- диадинамофорез;
- амплипульс;
- комплекс ЛФК для артрита коленного сустава;
- грязелечение и парафинотерапия;
- лечебный массаж.
Диета при артрите
Очень важно соблюдать при аутоиммунных нарушениях ограниченное питание не только в период обострения болезни, но и при ремиссии. Диетическое питание предполагает исключить из рациона жирные и жареные продукты из мяса и рыбы, крепкие бульоны, консервы и полуфабрикаты. Необходимо сократить употребление соли и сахара. Нежелательно есть кукурузу, цельные молочные продукты, пшеничную кашу и ржаной хлеб. Полезны при артритах блюда, состоящие из продуктов растительного происхождения, нежирная морская и речная рыба, постное мясо птицы, кролика и теленка. Для питья использовать настои из шиповника и трав, морсы из ягод, зеленый чай, слабо минеральную воду без газа.
Хирургическое лечение
К оперативному вмешательству при артрите специалисты прибегают лишь в том случае, когда испробованы все методы консервативной терапии. При хирургическом вмешательстве наибольшее значение имеют применение двух приемов:
- синовэктомия – удаление суставной синовиальной оболочки;
- полная замена сустава на эндопротез.
Решение о замене сустава принимает ортопед совместно с ревматологом. Операцию проводят, когда сустав очень деформирован и потерял двигательную способность. А самым главным является желание больного сделать операцию. В этом случае послеоперационный период проходит намного успешнее. Искусственный протез может прослужить от 5 до 15 лет. Больному необходимо бережно относиться к новому суставу и ограничивать его подвижность.
Хроническое заболевание суставных тканей, которое впоследствии захватывает хрящевые и костные структуры, является очень серьезным недугом. При отсутствии правильной терапии оно постоянно прогрессирует и приводит к инвалидности. Только комплексное лечение и соблюдение больным всех рекомендаций врача приводит к ремиссии.
Не затягивайте визит к доктору . Самолечение, как и самовольная отмена препаратов, при этой болезни недопустимо. Они обернутся ухудшением состояния здоровья и прогрессированием недуга.
Записаться на прием в клинику «Канон» можно на сайте и по телефону +7