Автор:
Воронина Вера Рэмовна дерматолог
Быстрый переход Лечение атопического дерматита
Легкие формы может наблюдать врач общей практики (педиатр, терапевт). При подозрении или доказанной аллергической природе заболевания необходима консультация или наблюдение аллерголога.
В разных странах атопический дерматит может называться как атопическая экзема, экзема, нейродермит, нейродерматит.
Причины Нейродермита (Атопического дерматита)
Основная причина болезни – повышенная чувствительность иммунной системы к определенным факторам. В качестве провоцирующих факторов могут выступать продукты (шоколад, мед, орехи, цитрусовые, клубника, рыба, икра), лекарства, пыльца растений, шерсть животных, перья птиц, сухой корм для рыбок, плесень, пыль, табачный дым и многие другие вещества.
Обычно достаточно наследственной предрасположенности, чтобы вызвать нейродермит. Если проявления болезни обнаруживаются у обоих родителей, то вероятность ее развития у малыша достигает 81%. Если болеет один родитель, то этот показатель равняется 55%, к тому же он выше, если патология имеется у матери.
Иногда, кроме генетической предрасположенности, дополнительно требуется «пусковой механизм», которым может стать:
- токсикоз;
- инфекции или курение в период беременности;
- искусственное вскармливание;
- аллергические реакции на пищевые раздражители;
- неблагоприятные экологические или климатические условия;
- неправильное питание;
- физические и умственные нагрузки;
- стрессовые ситуации;
- инфекционные и паразитарные болезни;
- заболевания пищеварительной и эндокринной системы.
Что такое атопия
Под термином «атопия» понимается ненормальная реакция организма на аллерген, что в целом объясняет природу заболевания. При развитии атопии происходит перепроизводство антител IgE, которые отвечают за появление аллергической реакции. АтД относится к той же группе заболеваний, что и крапивница, сенная лихорадка и бронхиальная астма.
Патология является иммунозависимой, так как основной фактор ее развития – мутация в генах. Конкретно, речь идет о генах, кодирующих филаггрин. Этот структурный белок расположен в коже и участвует в образовании кожного барьера, препятствует потере воды и попаданию аллергенов и микроорганизмов. По этой причине патология наследуется от одного из родителей, чаще всего от матери.
Интересно, что атопический дерматит по сути был известен еще в античную эпоху. В те времена это заболевание называли «идиосинкразией». То есть название отражало механизм развития патологии – как повышенную реакцию на аллерген, – но не объясняло его этиологию.
Впервые термин «атопия» использован в 1922 году для того, чтобы определить повышенную чувствительность организма к внешним факторам.
Нейродермит. Симптомы
Известно 2 стадии нейродермита: острая и хроническая.
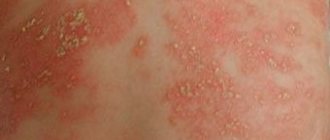
При острой стадии кожа воспаляется, на ней образуются красные пятна и папулы, эрозии, мокнущие участки и корочки. Высыпания сопровождаются выраженным зудом. Если присоединяется вторичная инфекция, то обнаруживаются гнойничковые поражения.
Для хронической стадии характерны следующие симптомы нейродермита:
- Нижние веки покрываются множественными глубокими морщинами (Складка Денни-Моргана)
- Ногтевые пластины приобретают «полированный» блеск из-за постоянного расчесывания кожи;
- Кожа вокруг глаз темнеет, шелушится;
- Кожа на подошве становится одутловатой и шелушащейся, краснеет и покрывается трещинами;
- Временно выпадают волоски на бровях из-за расчесывания кожи век (псевдо-Хертога симптом)
- В местах наиболее выраженного воспаления в острую стадию, кожа утолщена более четко видны складки кожи (кожный рисунок)
Этиология и патогенез
Основную роль в патогенезе атопического дерматита играет наследственная детерминированность, то есть наследственность. Именно ряд наследственных мутаций в генах приводит к нарушению кожного барьера и дефектам иммунной системы. Также у пациента наблюдается гиперчувствительность к аллергенам, повышенное число медиаторов воспаления и ряд патогенных микроорганизмов вроде Staphylococcus aureus и Malassezia furfur.
Патологическая реакция организма, которая провоцирует атопический дерматит, возникает как результат взаимодействия трех факторов:
- дисфункция кожного барьера;
- нарушения в работе иммунной системы;
- воздействие окружающих факторов.
Помимо описанных факторов, на дисфункцию кожного барьера может повлиять:
- Снижение уровня керамидов (липидов), которые защищают кожу от агрессивного воздействия окружающей среды.
- Увеличение протеолитических ферментов – веществ, которые отвечают за скорость реакции клеток на внешние раздражители.
- Воздействие протеаз клещей домашней пыли или золотистого стафилококка.
Нарушение защитного барьера приводит к высокой проницаемости кожи к аллергенам и токсинам. В результате их проникновения в ткани возникает патологический иммунный ответ. Он происходит с Th2 (Т-хелперов второго типа) – это особый вид клеток, который усиливает адаптивную иммунную реакцию. Они активируют работу В-лимфоцитов, производящих иммуноглобулин Е (IgE), что в результате запускает аллергическую реакцию.
При иммунном ответе на коже появляется характерный зуд и сыпь. Постоянное расчесывание стимулирует выработку противовоспалительных цитокинов, которые, в свою очередь, вызывают хроническое воспаление. В результате эпидермис усиленно поглощает аллергены, что провоцирует микробную колонизацию кожи.
Формы нейродермита
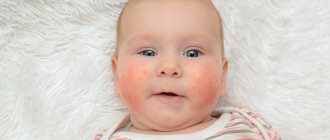
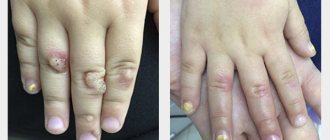
Клинические проявления нейродермита варьируют в зависимости от возраста больного, что хорошо видно на фото. Различают 3 формы заболевания: младенческую, детскую и взрослую.
Младенческая форма встречается у детей первых полутора лет жизни и известна как диатез. Для нее характерно острое течение. Кожа становится отечной, покрывается ярко-розовыми пятнами, пузырьками и корками, наблюдается выраженное мокнутие. Чаще всего болезнь проявляется на лице, но может захватывать волосистую часть головы, ягодицы, голени, кисти.
Детская
У детей 2-12 лет папулы и красные пятна образуются на тыльной стороне кистей, на сгибательных поверхностях и в кожных складках. Кожа становится сухой, покрывается трещинами, на ней проявляется рисунок. Характерная особенность детского нейродермита – «атопическое лицо»: кожа обретает тусклый окрас, а вокруг глаз темнеет, на нижнем веке образуется дополнительная складка.
Взрослая
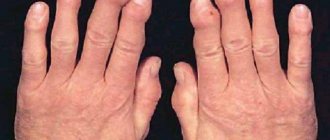
У взрослых людей обычно диагностируется хроническая форма нейродермита с редкими обострениями. Кожа утолщается, становится очень сухой и растрескивается, на ней заметен выраженный рисунок. Сыпь бледно-розового цвета покрывает лицо и шею, спину и грудь, кисти и стопы.
Какие могут быть осложнения
Если не подвергнуть атопический дерматит должному лечению, болезнь будет развиваться и повлечет за собой осложнения. Как и проявления, выраженность и тяжесть осложнений напрямую связаны с возрастом больного. Младенческой фазе свойственны такие осложнения атопического дерматита, как кандидоз и герпетиформная экзема Капоши. В детском возрасте наблюдаются стафилококковое импетиго, контагиозный моллюск и хроническая папилломавирусная инфекция. Осложнения во взрослой фазе представлены дерматофитиями и кератомикозами. [10]
Без лечения атопический дерматит может существенно снизить качество жизни пациента и членов его семьи. Дискомфорт в первую очередь связан с внешним обликом человека – при дерматите на теле появляются заметные зудящие пятна, которые вызывают у окружающих беспокойство. И хоть атопическим дерматитом нельзя заразиться, люди относятся к больным с опаской и не хотят с ними контактировать. Пациенты испытывают непрерывное желание расчесывать очаги воспаления, поэтому их поза и выражение лица выглядят напряженными и отталкивающими. Поэтому, когда речь заходит о дерматите, нельзя не упомянуть о невротических и психологических синдромах, которые влечет за собой это заболевание.
Лечение нейродермита
Лечение нейродермита должно быть комплексным. Только в таком случае удастся получить положительный результат.
Чтобы справиться с болезнью, необходимо:
- прекратить контакт больного с веществом, провоцирующим аллергию;
- провести десенсибилизацию – понизить чувствительность к аллергену;
- подавить воспалительный процесс в коже;
- избавить от неприятной симптоматики;
- предотвратить обострения;
- вылечить сопутствующие заболевания;
- очистить организм от токсинов;
Лечение должно проводиться в любую стадию нейродермита (острую и хроническую). В случае наличия сопутствующих хронических заболеваний дерматолог рекомендует пациенту проконсультироваться с другими специалистами (терапевтом, педиатром, аллергологом, эндокринологом, гастроэнтерологом, отоларингологом, пульмонологом).
Лечение нейродермита зависит от симптомов и причины болезни, возраста пациента и выраженности клинических проявлений. Оно состоит из приема медикаментов, проведения физиотерапевтических процедур, психотерапии.
Диагностика кожной патологии
На данный момент не существует специфического лабораторного анализа, способного выявить атопический дерматит. Диагноз ставится на основе имеющихся симптомов и оценки степени тяжести заболевания. Тяжесть течения атопического дерматита определяется по шкале SCORAD, которая включает ряд объективных и субъективных критериев. К первым относят силу и распространенность поражений, к субъективным — интенсивность зуда в дневное и ночное время. [9]
Для установления атопического дерматита необходимо выявить специфические антитела класса IgE к аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента обнаружена гиперчувствительность замедленного типа.
Часто атопический дерматит путают с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с применением лабораторных исследований:
- выявление патологии тромбоцитов;
- определение иммунного статуса;
- микроскопия чешуек. [9]
Иногда, чтобы отличить атопический дерматит от другой патологии, достаточно локализации сыпи. Так вульгарный псориаз затрагивает разгибательные поверхности, в то время как проявления атопического дерматита локализируются на сгибательных участках.
Медикаментозное лечение включает прием:
- антигистаминных препаратов;
- иммуносупрессивных средств при тяжелом течении заболевания;
- энтеросорбентов
- лекарств, улучшающих пищеварительные процессы при наличии патологии желудочно-кишечного тракта;
- витаминных комплексов (наиболее часто используется витамин А и Д);
- успокаивающих (седативных) препаратов.
Медикаментозная терапия (антигистаминные и иммуносупрессивные препараты) обычно назначается на короткий период, чтобы быстро снять воспалительный процесс, облегчить зуд и прекратить появление новых высыпаний.
Довольно часто болезнь осложняется патологическими изменениями в органах желудочно-кишечного тракта. Вывести продукты метаболизма, уничтожить патогенную микрофлору и нормализовать пищеварение помогут энтеросорбенты, пробиотики, пребиотики, ферменты, бактериофаги и гепапротекторы.
Нередко у людей, страдающих нейродермита, обнаруживается авитаминоз. Витамины и минеральные элементы могут вымываться из организма либо плохо усваиваться из-з сбоев в функционировании пищеварительной системы. Исправить ситуацию, а также активировать метаболизм, ускорить регенерацию помогут витаминно-минеральные комплексы.
Нейродермит вызывает не только физический, но и психологический дискомфорт. Человек чувствует себя непривлекательным, старается избегать общества, у него понижается самооценка, развивается комплекс неполноценности. В особо чувствительных людей могут проявиться психозы и неврозы, что требует помощи психотерапевта. Специалист научит расслабляться и контролировать ситуацию, откорректирует психологический настрой, что способствует быстрому выздоровлению. При депрессии, чрезмерной раздражительности, бессоннице, страхе он подберет седативные препараты, снотворные, антидепрессанты, транквилизаторы.
Наиболее широко в лечении нейродермита используются наружные препараты — гормональные и негормональные средства.
При выборе гормональных мазей врач учитывает возраст пациента, тяжесть болезни и локализацию сыпи. Детям, а также в тех случаях, когда высыпания располагаются на лице, рекомендованы средства слабого действия. Более сильные препараты понадобятся при тяжелом течении заболевания и выраженном утолщении кожи.
Глюкокортикостероидные препараты обладают мощным действием, быстро избавляют от воспаления и зуда, но они способны спровоцировать побочные эффекты при длительном использовании. Поэтому использовать их можно обычно не более 2-3 недель.
Для длительной поддерживающей терапии врачи отдают предпочтение негормональным средствам, среди которых выделяются препараты линии Лостерин (крем, шампунь, гель для душа, цинко-нафталановая паста, крем для ног, крем-мыло для рук). Они содержат сбалансированную комбинацию активных веществ, обеспечивающую максимальный терапевтический эффект, и предназначены для ежедневного ухода за кожей при нейродермите и других дерматологических заболеваниях. В их составе отсутствуют гормоны и красящие вещества. Они не вызывают привыкания и не провоцируют побочных действий. Средства линии Лостерин уменьшают воспаление и зуд, устраняют мокнутие, оказывают отшелушивающее действие, устраняют патогенную микрофлору, восстанавливают пораженные кожные покровы.
Ускорить выздоровление и повысить эффективность лечения способны физиотерапевтические процедуры:
- плазмаферез;
- ультрафиолетовое облучение;
- магнитотерапия;
- лазеротерапия;
- бальнеотерапия;
- гелиотерапия;
- климатотерапия;
- талассотерапия;
- акупунктура;
При сочетании физиотерапии и санаторно-курортного лечения можно добиться продолжительной ремиссии длительностью в несколько лет.
Важное внимание при лечении нейродермита следует уделить диете. Необходимо полностью исключить из рациона продукты, вызывающие обострение заболевания. Основу рациона должны составлять овощные блюда, каши, кисломолочные продукты, вареное мясо.
Как в норме работает иммунная система
Понятие атопического дерматита отражает иммунологический механизм развития патологии. В его основе – способность организма вырабатывать избыточное количество антител в ответ на действие поступающих аллергенов. Антитела соединяются с аллергеном, что провоцирует более выраженную аллергическую реакцию, чем должно быть в норме.
Давайте разбираться, как должна работать иммунная система в нормальном состоянии. Начать стоит с того, что система представлены несколькими органами (тимусами, лимфатическими узлами) и иммунокомпетентными клетками. Их основная задача – защитить организм от чужеродных элементов: вирусов, бактерий, грибков и аллергенов. Осуществляется это за счет выработки защитных реакций, которые обеспечиваются определенными клетками. То есть иммунная система распознает чужеродные элементы, уничтожает их и формирует иммунологическую память.
Выполнять такие функции помогает два типа клеток – В-лимфоциты и T-лимфоциты (киллеры, супрессоры и хелперы). Каждому типу клеток отведена своя роль в работе системы. Так, В-лимфоциты распознают чужеродные элементы и формируют клетки памяти. Т-киллеры необходимы для уничтожения инородных элементов, Т-хелперы – участвуют в усилении иммунного ответа в ответ на проникновение болезнетворных агентов. Т-супрессоры регулируют силу иммунного ответа, контролируя количество хелперов и киллеров.
Залогом правильного функционирования иммунной системы является определенное соотношение иммунокомпетентных клеток. При любых количественных нарушениях иммунная реакция приобретает выраженный характер, что и происходит во время атопического дерматита.
Чтобы предотвратить повторное воздействие возбудителя заболевания, иммунная система формирует память. Она синтезируется за счет определенных антител, или же иммуноглобулинов, которые формируются на поверхности В-лимфоцитов. Антитела представляют собой белки, которые имеют высокую специфичность к антигенам. В результате их связи с антигенами в организме запускается реакция иммунного ответа.
В организме могут присутствовать антитела нескольких типов – иммуноглобулины А, M, G и Е. Каждый из них имеет свою функцию. Например, иммуноглобулины А отвечают за защиту дыхательных путей. Иммуноглобулины M и G являются компонентами гуморального иммунитета и возникают в результате проникновения бактерий и вирусов. Также иммуноглобулины G появляются спустя время после болезни и могут сохраняться в организме на срок до нескольких лет.
Иммуноглобулины Е возникают как ответная реакция на проникновение аллергенов. Именно они запускают аллергическую реакцию, которая сопровождается выделением различных биологических веществ (например, гистамина). Под действием этих веществ у человека появляются характерные симптомы аллергии: покраснение, зуд, отек.
В норме в организме содержится крайне мало иммуноглобулинов Е, так как эти клетки быстро распадаются. Однако в результате генетической мутации у некоторых людей содержание этих иммуноглобулинов очень большое, что увеличивает риск развития атопического дерматита на лице и теле.
При первой встрече с инородным элементом иммунная система синтезирует определенные антитела. Именно они помогают на определенный срок защитить организм от повторного заражения. Во время аллергической реакции процесс происходит иначе. При контакте с аллергеном вырабатывается достаточное количество антител, которые в дальнейшем будут связываться с аллергеном. При повторном контакте возникает комплекс «антиген-антитело». В качестве антигена выступает аллерген. В качестве антитела – произведенный организмом белок.
Комплекс «антиген-антитело» запускает целую цепочку иммуноаллергических реакций. При большом количестве иммуноглобулинов Е появляется выраженная и длительная аллергия. Одновременно с аллергической реакцией происходит высвобождение ряда биологически активных веществ. Именно эти вещества запускают патологические процессы, которые приводят к появлению типичных для аллергии симптомов. Если количество иммуноглобулинов остается высоким, то аллергическая реакция не исчезает, что свидетельствует о развитии атопии.
Диета при нейродермите
Часто за обострение нейродермита ответственна пища. Какой именно продукт вызвал аллергическую реакцию, определяется в лаборатории. По результатам исследования назначается специфическая исключающая диета, при которой в рационе питания пациента ограничиваются вредные для его здоровья продукты. Наиболее аллергенные блюда – это рыба и рыбные бульоны, жареное мясо и мясные бульоны, шоколад, цитрусовые, сладкие ягоды, мед, орехи, икра, грибы, пряные, маринованные, копченые продукты, а также пищевые красители. При обострении заболевания нужно полностью отказаться от опасных продуктов, в дальнейшем по согласованию с врачом они могут понемногу добавляться в ежедневный рацион. Кроме того, под контролем врача возможно краткосрочное лечебное голодание. Основу рациона больного нейродермитом должны составлять овощи, крупы, вареное мясо, кисломолочные продукты. Также диета можно составляться исходя из наличия сопутствующих заболеваний.
Наиболее аллергенные блюда
Основа рациона больного нейродермитом
Профилактика
Чтобы продлить ремиссию после лечения, необходимо тщательно соблюдать рекомендации врача по профилактическим мерам. Сокращение факторов, которые приводят к усилению симптоматики, помогает свести к минимуму вероятность рецидива:
- соблюдение гипоаллергенной диеты;
- подержание влажности не менее 60%;
- избегание холода, температура в помещении не должна падать ниже 23 градусов;
- удаление всех предметов интерьера, к которым невозможно применять ежедневную влажную уборку – книг, ковров, покрывал, подушек, занавесок;
- смена всех шерстяных и перьевых предметов для сна на синтетические;
- тщательное обследование квартиры на предмет плесени, удаление ее (часто бывает в ванной);
- отказ от применения в доме порошковых и сильно пахнущих средств;
- смена одежды на хлопчатобумажную;
- исключение проживания в одной квартире с домашними животными;
- использование специализированных средств гигиены, не содержащих красителей и мягких;
- применение увлажняющих кремов после душа.
Средства для улучшения работы пищеварительной системы
Так как нередко течение патологии осложняется сопутствующими заболеваниями органов пищеварения, лечение нейродермита сочетается с терапией, направленной на нормализацию работы желудка и, главным образом, кишечника. Доказано, что с нормализацией пищеварительных процессов лечение нейродермита проходит быстрее, так как в организме снижается уровень токсидермии и ускоряются процессы регенерации тканей.
Для регуляции работы органов пищеварения применяют препараты разнонаправленного действия:
- энтеросорбенты применяются с целью выведения продуктов метаболизма и удаления вредоносной микрофлоры. Однако их прием может привести к вымыванию витаминов и микроэлементов, поэтому необходимо искусственно восполнять их нехватку. Курс приема энтеросорбентов проводится перед курсом прием препаратов для регуляции работы кишечника. При нейродермите чаще всего применяются активированный уголь и препараты со следующими действующими веществами: аттапульгит, диосмектит, полигидрат полиметилсилоксана, гидролизный лигнин, повидон;
- препараты для нормализации микрофлоры кишечника, в составе которых есть пребиотики (инулин, лактитол, лактулоза, лизоцим), пробиотики (бифидумбатерин, бактисубтил, линекс, пробифор), синбиотики (ламинолакт, нормофлорин, мальтодофилюс), ферменты (панкреатин), гепатопротекторы (фосфолипиды, беатин, глицирризиновая кислота, адеметионин), бактериофаги (синегнойный, стафилококковый, колипротейный).
Аппликация для кожи с тестом питания SAFT
SAFT — это метод тестирования пищевой аллергии, который в основном используется для маленьких детей. Методика включает в себя употребление пищи, которая, как подозревается, вызывает аллергию у ребенка, и отслеживание симптомов.
Если во время применения возникает эритема, зуд и отек кожи, это указывает на положительный результат, то есть аллергию. Чаще всего такой тест проводят на аллергенных фруктах, овощах, молоке, куриных яйцах и орехах.
Психотерапия при нейродермите
Нейродермит – не только физическое, но и психологическое заболевание, которое может привести к негативным последствиям для повседневной жизни пациента, например, вторичным психозам и неврозам. На психику влияют как постоянный физический дискомфорт, зуд, боль, так и неуместное внимание или даже осуждение со стороны общества. Пациенту параллельно с основным лечением требуется помощь психотерапевта, психолога или психоневролога (в зависимости от тяжести заболевания), который научит больного самоконтролю, способам релаксации, а также при необходимости назначит препараты:
- седативные фитопрепараты;
- препараты против бессонницы;
- легкие транквилизаторы и антидепрессанты.
Для назначения психотропных препаратов нужны веские основания, такие как страх, бессонница, повышенная раздражительность, депрессия. Препараты назначаются в малых или средних дозах на определенный период времени.
Прогноз
Примерно у 70% пациентов, у которых атопический дерматит начался в раннем возрасте, симптомы полностью исчезают со временем, у остальных рецидивируют под влиянием внешних обстоятельств. Прогноз заболевания благоприятный, однако его наличие может привести к социальной дезадаптации. При своевременном, качественном лечении, к которому пациент проявляет большую ответственность приводит к стойке ремиссии.
Поскольку атопический дерматит имеет общую аллергическую настроенность, возможно развитие других аллергических заболеваний в будущем, как правило, связанных с органами дыхания (аллергический ринит, бронхиальная астма и т. д.).
Определение общей концентрации IgE-антител
Самый простой тестом, выполняемый при диагностике AD, — определение общей концентрации IgE-антител в крови. Эта концентрация указывается в МЕ, а стандарт составляет 100 МЕ/мл. У пациентов с атопией общая концентрация антител IgE увеличивается на 80%. Часто существует связь между концентрацией IgE, превышающей норму в 10 раз, и клиническим состоянием кожи пациента. Чем выше концентрация антител, тем хуже и тяжелее изменения кожи.
Поэтому пациентов с атопическим дерматитом можно разделить на две группы: те, у кого повышенный уровень антител, и те, у кого нормальный уровень антител (около 20% пациентов).
- В первом случае мы говорим о внешнем атопическом дерматите (внешний атопический дерматит — EAD), потому что симптомы вызваны аллергенами, поступающими из окружающей среды.
- Реже мы имеем дело с внутренним AD (внутренний атопический дерматит — IAD), где симптомы появляются по неиммунным причинам, например, дефект кожи или неспецифический воспалительный ответ. Это означает, что результат IgE в пределах нормы не обязательно исключает атопический дерматит.