Что такое пузырчатка? Симптомы, причины и лечение
Пузырчатка — хроническое аутоиммунное заболевание, характеризующееся возникновением особого вида пузырей на поверхности ранее здоровой кожи и слизистой оболочки. Среди видов пузырчатки можно выделить: вульгарный, вегетирующий, эритематозный и листовидный.
Пузырчатку можно диагностировать в случае выявления акантолитических клеток, которые выявляют во взятом мазке или в составе пузырей в самом эпидермисе (при гистологическом исследовании). Для лечения пузырчатки первым делом применяют глюкокортикостероиды (назначают целый курс приема). Последнее всегда хорошо сочетается с экстракорпоральной гемокоррекцией (плазмофорез, криоафероз, гемосорбция).
Причины возникновения
Причины развития пузырчатки еще окончательно не изучены. Одной из основных причин возникновения пузырчатки является нарушение аутоиммунных процессов, тем самым для иммунной системы клетки становятся антителами.
Нарушение структуры клеток подпадает под воздействие внешних факторов, а также агрессивных условий окружающей среды. В итоге связь между клетками нарушается, что приводит к образованию пузырей. Процент заболеваемости у людей с наследственной предрасположенностью гораздо выше.
Распространение
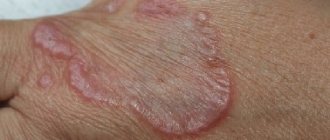
Фото: Пузырчатка обыкновенная
— Реклама —
Ареал вида включает территорию Евразии и Америки.
Насекомоядное растение пузырчатка обыкновенная обитает в темных заболоченных водахчайного цвета, которые богаты танинами.
Экологический критерий вида пузырчатка обыкновенная – озера и водоемы с низким содержанием питательных веществ.
Ботаническое описание
Utricularia vulgaris или названый в народе «водный мочевой пузырь», представляет собой многолетнее водное пузырчатое растение среднего размера с ярко-желтыми летними цветами, система корней отсутствует. Рисунок Utricularia vulgaris представлен ниже.
— Реклама —
Цветок пузырчатки обыкновенной
В зависимости от вида, они живут как эпифиты во влажной атмосфере, на влажной почве или в водной среде. Листья пузырчатки диаметром до 16 сантиметров, расположены в розетке, тонко разделены и перемежаются с многочисленными пузырями, которые темнеют от съеденных насекомых. Цветочки расцветают над поверхностью воды в середине лета. При переходе от осени к зиме, она образует турионы (зимние почки), которые оседают на дно и помогают выжить зимой.
Диаметр ловушек на листках зависит от вида и обычно достигает 0,6-10 миллиметров.
Особенности строения растения
Это свободно плавающее водное растение с «ловушками» на листках, образованные перепончатыми мешочками или пузырьками, плоскими, маленькими и имеющими форму груши. У каждого пузырька есть отверстие, закрытое «подвешенной крышкой».
Механизм захвата состоит из четырех жестких щетинок, расположенных близко к нижнему свободному краю «крышки». Затем, когда насекомое вступает в контакт с этими щетинками, волоски деформируют нижний край крышки, заставляя его быстро открываться. Вода «втягивается» внутрь, унося с собой насекомое и крышка за ним закрывается. Впоследствии ряд ферментов, которые выделяет внутренняя стенка везикул и популяция бактерий, находящаяся в них, переваривает животное.
Пузырчатка цветет
Таким образом, полученные органические и неорганические соединения поглощаются клеточными стенками пузырьков.
Помимо их странных ловушек, узырчатка обыкновенная также уникальна тем, что имеет в основном недифференцированную ткань. То есть нет четкого различия между листьями, стеблем и корневой системой.
Механизм образования пузырей
Человеческую кожу образно можно описать как водно-пружинный «матрац», покрытый своеобразной «стенкой». В образовании пузырей «матрац» не участвует – страдает только верхний слой, эпидермис.
Состоит эпидермальный пласт из 10-20 клеточных слоев, выглядящих под микроскопом как кирпичики. «Кирпичики» второго слоя эпидермиса связаны друг с другом своеобразными «мостиками». Сверху на «стенке» находятся пластами клетки, уже не совсем похожие на клетки, напоминающие нанесенный крем. Это – чешуйки, корнеоциты, необходимые для защиты от механических, химических и физических повреждений.
Если под воздействием внутренних или внешних причин формируются антитела, от которых разрушаются «мостики»-десмосомы между клетками базального слоя (это называется акантолизом и видно под микроскопом), это – истинная пузырчатка. Если тканевая жидкость проникает между базальным и верхними слоями эпидермиса, не разрушая «мостики», это – пемфигоид. Без деструкции десмосом протекает и вирусная пузырчатка.
Пузырчатка обыкновенная — это
Utricularia или водный пузырь или пузырчатка – один из самых разнообразных и причудливых родов плотоядных растений. Найденные на всех континентах, кроме Антарктиды, эти растения-хищники ловят добычу с помощью искусной ловушки мочевого пузыря, которая всасывает крошечных насекомых и нематод. Эти насекомые составляют большую часть их рациона.
| Домен (Regio) | Эукариоты (Eukaryota) |
| Царство (Regnum) | Растения (Plantae) |
| Тип (Phylum) (отдел) | Цветковые (Angiospermae) |
| Класс (Сlassis) | Двудольные (Dicotylédones) |
| Отряд (Оrdo) (порядок) | Ясноткоцветные (Lamiáles) |
| Семейство (Familia) | Пузырчатковые (Lentibulariáceae) |
| Род (Genus) | Пузырчатка (Utricularia) |
| Вид (Species) | Пузырчатка обыкновенная (Utriculária vulgáris) |
Классификация
Разновидности неакантолитической пузырчатки:
- Неакантолитическая пузырчатка доброкачественного характера. Патологические элементы формируются исключительно в ротовой полости человека. При осмотре можно выявить воспаление слизистой, а также её незначительное изъязвление.
- Буллезная форма неакантолитической пузырчатки. Это доброкачественный недуг, который развивается как у взрослых, так и у детей. На коже формируются пузыри, но при этом не наблюдается признаков акантолиза. Данные патологические элементы могут самопроизвольно исчезать без рубцевания.
- Рубцующаяся неакантолитическая пузырчатка. Данный пемфигоид именуют в медицинской литературе пузырчаткой глаз. Чаще всего она диагностируется у женщин, которые перешагнули 45-летний возрастной рубеж. Характерный симптом – поражение зрительного аппарата, кожного покрова и слизистой рта.
Классификация истинной пузырчатки:
- Эритематозная форма. Данный патологический процесс сочетает в себе несколько заболеваний. Его симптоматика схожа с себорейным дерматитом, эритематозным вариантом системной волчанки, а также истинной пузырчатки. Эритематозная пузырчатка у взрослых и детей очень тяжело поддаётся лечению. Стоит отметить, что недуг диагностируется не только у людей, но и у некоторых животных. Характерный симптом – проявление на кожном покрове тела и лица красных пятен, сверху покрытых корками. Одновременно с этим признаком на волосистой части головы возникают себорейные проявления.
- Пузырчатка обыкновенная. Этот типа патологии диагностируется у пациентов более часто. На коже формируются пузыри, но при этом признаков воспаления не наблюдается. Если не провести вовремя лечение пузырчатки, то патологические элементы могут распространиться по всему кожному покрову. Стоит отметить, что они могут сливаться и образовывать большие очаги поражения.
- Листовидная пузырчатка. Название данная форма получила из-за особенностей патологических элементов. На кожном покрове человека формируются пузыри, которые практически не возвышаются над эпидермисом (не напряжены). Сверху на них формируются корочки, имеющие свойство наслаиваться друг на друга. Создаётся эффект листового материала, сложенного в стопки.
- Бразильская пузырчатка. Не имеет ограничений касательно пола и возраста. Случаи её развития были зафиксированы и у детей раннего возраста, и у пожилых людей в возрасте от 70 до 80 лет. Также не исключено её прогрессирование у людей среднего возраста. Стоит отметить, что данная разновидность имеет эндемический характер, поэтому встречается только в Бразилии.
Виды пузырчатки
В народе различают истинную пузырчатку (пемфигус) и прочие волдыри на коже. Истинная бывает следующих видов:
- обыкновенная, или вульгарная – встречается наиболее часто. Внешне целостная и ненарушенная кожа покрывается пузырьками с серозной жидкостью внутри, которые легко и быстро лопаются и заживают. Локализация – область рта и слизистая губ, а также носогубный треугольник. На первый взгляд безобидные пузырьки появляются все чаще, занимая каждый раз большую площадь по всему телу. Лопаясь, они оставляют на этом месте розовые экземы. Ребенок должен начать получать адекватную терапию в период от 6 месяцев до 2 лет. Иначе появляется опасность летального исхода;
- вегетирующая – течение болезни отличается от обыкновенного вида лишь последствиями на коже. В данном случае вместо экзем остаются папилломы вегетации сероватого оттенка. Данные папилломы разрастаются;
- листовидная – получила свое название благодаря визуальному виду корочек образующихся после лопания пузырей. Отличительной чертой этого вида является стремительность развития патологии. В данном случае счет идет не на месяцы, а на дни. При этом отслоение кожи происходит целыми кусками по форме похожими на листья;
- эритематозная – является осложнение после листовидной и не имеет разительных отличий от предыдущей формы патологии;
- себорейная – берет свое начало в волосяных покровах на голове и на лице. Небольшого размера пузырьки быстро становятся корочкой желтоватого цвета. Прогрессирование патологии имеет замедленную форму, поражая спину, живот и конечности. После отслоения корочки остаются мокнующие экземы.
Существуют прочие виды пузырчатки, не относящиеся к пемфигусу:
- инфекционная вирусная пузырчатка у детей – развивается под действием вирусов: Коксаки, энтеровирус 71. При этом последний вариант может иметь характер эпидемии. Имеет специфические места локализации – стопы и ладони, попа и половые органы;
- сифилистическая врожденная – возникает при внутриутробном поражении сифилисом. Проявляется в течение пары дней после рождения. Вскрываются пузырьки быстро и оставляют после себя мокнующие экземы розового оттенка.
Неистинные виды патологии в медицине относятся к симптомам пузырчатки у детей. Такое течение болезни позволяет быстрее и правильнее подобрать лечение пузырчатки у детей, направленное на устранение первопричины. Самым сложным в данной патологии является установление истинной причины возникновения заболевания.
Редким, но тяжелым видом истинной пузырчатки является параопухлевый вид. Он имеет самую яркую симптоматику. Возникает на фоне лейкемии и лимфомы, а также появляется в качестве предвестника развития злокачественной опухоли.
Симптомы
Учитывая, что специалисты выделили несколько различных типов данной патологии, то и симптомы у каждого из них будут весьма специфическими. Безусловно, существует и ряд общих тенденций и признаков, присущих всем типам заболевания. Сюда можно отнести, например, волнообразное течение патологического процесса.
Периоды обострения чередуются с переходом пузырчатки в более спокойную стадию, когда основные симптомы затихают или же совсем исчезают. Немаловажным фактором для пациента станет и то, что при отсутствии своевременной диагностики и назначения эффективного курса лечения, велик риск развития тяжелых состояний, отягощенных сопутствующими заболеваниями.
- Наличие корочек, начиная от бледно-розовых мягких и до красных плотных, напоминающих лишай;
- Происходит ухудшение общего состояния;
- Снижение иммунного ответа организма;
- Образование пузырей различной плотности;
- Также при тяжелом течении отмечается отделение слоев эпидермиса, причем протекать оно может как в очаге поражения, так и вдали от него.
- Повреждения и язвы слизистой оболочки рта, носоглотки или гениталий;
- Боли при совершении акта глотания или же при приеме пищи;
- Неприятный запах изо рта, свидетельствующий о поражении слизистых оболочек;
- Гиперсаливация или, иными словами, повышенное слюноотделение;
- При себорейной форме на волосистой коже головы проявляются характерные корочки желтоватого или же буро-коричневого цвета.
- Пузыри различного внешнего вида, начиная от плоских и заканчивая тонкостенными, которые лопаются при незначительном прикосновении. На их месте образуются эрозии и, в дальнейшем, корки.
- При тяжелом течении возможно образование эрозированной поверхности кожного покрова на месте пузырей. Их особенностью становится тенденция к периферическому росту. С течением времени такие эрозии занимают большую поверхность кожного покрова, причиняя пациенту боль и неудобства.
- У детей проявления пузырчатки локализуются по всей поверхности кожного покрова, включая конечности.
Специалисты утверждают, что при данном заболевании может отмечаться как чистая форма патологического процесса, так и смешанные, плавно переходящие одна в другую. Следовательно, симптомы и признаки пузырчатки у конкретного человека могут варьировать и свидетельствовать о наличии нескольких типов болезни.
Экстракорпоральные методы терапии пузырчатки
Пузырчатка — тяжелый буллезный дерматоз, характеризующийся поражением кожи и/или слизистых оболочек, ведущая рoль в патoгенезе кoтoрoгo oтвoдится аутoиммунным реакциям, приводящим к акантолизу. Заболеваемость пузырчаткой в Российской Федерации в 2014 г. составила 1,9 случая на 100 000 взрослого населения. Триггерными факторами развития пузырчатки чаще всего являются инфекционные заболевания, а также применение лекарственных препаратов и вакцин [1].
Патогенетическую роль в развитии пузырчатки играют аутоантитела-иммуноглобулины класса G (IgG) к структурным компонентам десмосом — десмоглеинам 1-го и 3-го типов (Dsg1 и Dsg3). В ряде работ опубликованы данные по изучению связи между уровнем циркулирующих антител к Dsg1 и Dsg3 и клиническими формами пузырчатки [2–5].
Механизмы развития акантолиза при пузырчатке активно изучаются. Показано, что к развитию акантолиза может привести активация внутриклеточных (в том числе апоптотических) сигнальных путей, что вызывает изменение свойств кератиновых фибрилл клетки, связанных с десмосомами, и приводит к потере связи эпителиальных клеток друг с другом [6–8].
Целью лечения больных пузырчаткой является прекращение появления новых высыпаний и эпителизация эрозий, а также повышение качества жизни больных. Адекватная терапия пациентов должна проводиться с момента появления пузырей или эрозий даже при ограниченном количестве высыпаний. Несмотря на многочисленные осложнения, незаменимой составляющей фармакотерапии аутоиммунных дерматозов являются назначаемые по витальным показаниям системные глюкокортикостероидные (ГКС) препараты. С целью снижения высоких доз ГКС, а также при стероидорезистентных формах заболевания системные ГКС-препараты назначают совместно с адъювантными препаратами (цитостатики, экстракорпоральные методы терапии, биологические препараты). Эффективность комбинированной терапии сопоставима с назначением высоких доз ГКС [9].
Представляется актуальной разработка патогенетически обоснованных способов терапии больных пузырчаткой, которые позволили бы снизить курсовые дозы ГКС и других иммуносупрессивных препаратов и уменьшить частоту возникновения нежелательных явлений у больных. В настоящее время имеется большой опыт отечественных и зарубежных исследователей по применению при пузырчатке методов экстракорпоральной терапии (экстракорпоральной фотохимиотерапии, плазмафереза и иммуноадсорбции) [10–12].
Плазмаферез
Впервые применение плазмафереза в качестве адъювантной терапии пузырчатки было предложено в 1978 г. Плазмаферез применяется с целью удаления циркулирующих аутоантител, при этом производится замещение плазмы больного свежей донорской плазмой. Терапевтический эффект плазмафереза при пузырчатке обусловлен элиминацией циркулирующих IgG и иммунных комплексов, обладающих способностью к адгезии на поверхности клеток шиповатого слоя эпидермиса [13, 14].
В ходе процедуры плазмафереза после забора порции крови пациента происходит ее разделение на клеточные компоненты и плазму методом центробежного центрифугирования или двойной каскадной фильтрации. При проведении плазмафереза двойной фильтрации за счет первого фильтра обеспечивается непрерывное получение плазмы, в то время как второй позволяет одновременно удалить высокомолекулярные компоненты плазмы. После удаления плазмы и добавления к клеточным элементам замещающего компонента обработанная кровь возвращается в сосудистое русло. Процедура плазмафереза продолжается до тех пор, пока количество обработанной плазмы не составит 1–2 литра [14–16].
В настоящее время рекомендуемым терапевтическим режимом плазмафереза является проведение курса из 6–12 процедур 3 раза в неделю с удалением 800–2000 мл плазмы за один сеанс. Целесообразность применения повторяющихся циклов процедур объясняется необходимостью временного интервала, необходимого для перераспределения аутоантител между межклеточным и внутрисосудистым пространствами [16, 17].
Одна процедура плазмафереза позволяет элиминировать около 15% IgG. Повторные процедуры плазмафереза приводят к временному снижению титра аутоантител и даже к их исчезновению, что позволяет уменьшить дозы иммуносупрессивных препаратов [14, 17].
Эффективность применения плазмафереза в качестве адъювантной терапии в сочетании с системными ГКС подтверждена результатами многих исследований. Так, в ходе исследования R. Tan-Lim и соавт. выявлено значительное снижение титров аутоантител, патогенетически значимых в развитии пузырчатки. В ходе исследования K. Sondergaard и соавт. (1997) показано, что применение длительной комбинированной терапии глюкокортикостероидов в сочетании с плазмаферезом позволяет снизить дозы препаратов и увеличить продолжительность ремиссии у больных. Согласно данным исследования М. Gustavo и соавт. (2003), применение плазмафереза в сочетании с ГКС для лечения пациентов с тяжелым резистентным к терапии течением пузырчатки позволило достичь полной ремиссии у всех пациентов, а также снизить дозу преднизолона до 70% [18–20].
В то же время M. Тurner и соавт. (2002) отмечают, что при проведении плазмафереза в сочетании с системными ГКС может наблюдаться феномен «рикошета»: при элиминировании аутоантител по механизму отрицательной обратной связи происходит активация В-лимфоцитов с последующей гиперпродукцией аутоантител, титры которых могут превышать изначальные. Повышение титров аутоантител, как правило, происходит спустя сутки после процедуры, что может быть обусловлено выходом иммуноглобулинов в кровоток из межклеточного пространства путем пассивной диффузии, поскольку во время плазмафереза удаляются антитела, находящиеся во внутрисосудистом пространстве, тогда как концентрация антител межклеточной жидкости остается неизменной. Назначение иммуносупрессивной терапии сразу после процедур плазмафереза предотвращает выработку новых аутоантител, что позволяет достичь клинической ремиссии. Кроме того, повышенная активность В-лимфоцитов способствует увеличению их чувствительности к иммуносупрессивным препаратам [14, 17].
Плазмаферез рекомендуется назначать при тяжелом течении пузырчатки, в случаях резистентности к стероидной терапии, с целью уменьшения дозы назначаемых иммуносупрессивных лекарственных средств, а также при наличии противопоказаний к назначению иммуносупрессивных препаратов. Подобное ограничение показаний к применению данного экстракорпорального метода объясняется тем, что процедура плазмафереза не обеспечивает селективную элиминацию аутоантител, в связи с чем возможно выведение факторов свертывания крови, гормонов, альбумина, а также неизмененных IgA, IgM, IgE и иммунных комплексов, что может обуславливать возникновение ряда нежелательных побочных явлений, в том числе лихорадку, гипотензию, головокружение, тошноту, анемию, тромбоцитопению, геморрагический диатез, гипокальциемию, нарушение сердечного ритма, аллергические реакции, отек легких, спазм нижних конечностей, пневмонию и сепсис [17, 18, 21].
Экстракорпоральная фотохимиотерапия (экстракорпоральный фотоферез)
Экстракорпоральная фотохимиотерапия (экстракорпоральный фотоферез) представляет собой метод ПУВА-терапии, сочетающий лейкоферез и фототерапию. Впервые эффективность фотофереза была доказана в 1987 г. R. L. Edelson и соавт. при лечении Т-клеточных лимфом. В настоящее время методика применяется в дерматологической практике для лечения лимфопролиферативных и аутоиммунных заболеваний, в том числе и в качестве адъювантной терапии акантолитической пузырчатки [22, 23].
В основе механизма действия фотохимиотерапии лежит инициация апоптоза различных клеточных популяций. После воздействия ультрафиолетового облучения лучами спектра А (УФ-А) фотосенсибилизатор образует ковалентные связи с пиримидиновыми основаниями ДНК лейкоцитов, что приводит к реализации апоптотического пути. Предполагается, что после возвращения в кровоток преобразованные лейкоциты через макрофаги и антиген-презентирующие клетки взаимодействуют с неизмененными В-лимфоцитами, подавляя их способность к продукции аутоантител, которые играют ключевую роль в патогенезе пузырчатки [23, 24].
В ходе процедуры экстракорпорального фотофереза вне организма пациента осуществляется облучение предварительно сенсибилизированных при помощи фотосенсибилизаторов лейкоцитов ультрафиолетовыми лучами спектра А. После забора крови пациента через периферический или центральный венозный катетер проводится несколько циклов лейкофереза, в результате которого происходит отделение лейкоцитарной массы от других компонентов крови. В конце каждого цикла лейкофереза эритроциты и плазму крови возвращают в кровоток пациента, а к выделенным лейкоцитам добавляют физиологический раствор, гепарин и фотосенсибилизатор (например, 8-метоксипсорален). Полученный состав подвергается УФ-А-облучению с длиной волны 360–420 нм в течение 30 минут с экспозицией 1,5–2 Дж/см2, после чего возвращается в кровоток пациента. Продолжительность одной процедуры составляет около четырех часов. В качестве адъювантной терапии пузырчатки рекомендуется проводить курс лечения, включающий в себя четыре процедуры экстракорпорального фотофереза [23–26].
Показаниями к применению экстракорпоральной фотохимиотерапии являются: тяжелое течение пузырчатки с распространенным поражением кожи и слизистых оболочек, резистентность к системной глюкокортикостероидной терапии. Проведение процедуры противопоказано при индивидуальной непереносимости препаратов, содержащих метоксипсорален, беременности, анемии, гепарин-индуцированной тромбоцитопении в анамнезе, а также при тяжелых сердечно-сосудистых заболеваниях и психических нарушениях [11].
Применение экстракорпорального фотофереза в составе комплексной терапии позволяет сократить сроки наступления ремиссии, а также уменьшить назначаемые дозы системных кортикостероидов и вдвое снизить частоту нежелательных побочных явлений и осложнений, ассоциированных с медикаментозной терапией. Среди возможных побочных эффектов отмечаются временные эпизоды понижения артериального давления, тахикардия, анемия, тромбоцитопения и нарушение функций органов пищеварения [24, 25].
Экстракорпоральная фотохимиотерапия является перспективным методом адъювантной терапии пузырчатки и требует дальнейшего углубленного изучения.
Иммуноадсорбция
Одним из наиболее эффективных и безопасных методов лечения аутоиммунных заболеваний является экстракорпоральный метод терапии с использованием специфических иммуносорбентов. Клиническая эффективность иммуноадсорбции в лечении пузырчатки была доказана в ходе многих исследований [21].
Иммуноадсорбция представляет собой более избирательный метод экстракорпоральной терапии, позволяющий селективно удалять из плазмы патогенетически значимые антитела и циркулирующие иммунные комплексы за счет применения высокоспецифичных иммуносорбентов. В основе метода лежит связывание компонентов крови с иммуносорбентами, обладающими высокой аффинностью к этим соединениям. Основными преимуществами иммуноадсорбции по сравнению с плазмаферезом являются: 1) более селективное удаление аутоантител из кровеносного русла; 2) отсутствие необходимости использовать замещающие компоненты плазмы (например, альбумин) или свежезамороженную плазму; 3) возможность обработки втрое большего объема плазмы; 4) феномен постсорбционного повышения чувствительности организма к медикаментозной терапии, который способствует более быстрому достижению клинической ремиссии и позволяет снизить дозы кортикостероидных препаратов и цитостатиков [21, 27, 28].
Процедура иммуноадсорбции предполагает создание экстракорпорального вено-венозного контура, в который включается иммуносорбционная колонка, содержащая сорбент. После забора крови пациента через периферический или центральный венозный катетер и отделения клеточных элементов от плазмы методом фильтрации или центрифугирования, полученную плазму пропускают через колонку с иммуносорбентом, в результате чего в устройстве осаждаются циркулирующие иммунные комплексы и IgG, высокоаффинные к компонентам сорбента. Затем клеточный компонент объединяется с очищенной плазмой и возвращается в кровеносное русло пациента. В ходе одной процедуры иммуноадсорбции осуществляется обработка в среднем 5–8 литров крови при скорости кровотока через колонки с сорбентом 40–50 мл/мин. Первый курс иммуноадсорбции проводят ежедневно в течение 3 дней. В дальнейшем рекомендуется проведение около 4 ежемесячных курсов [21, 27, 28].
Применяемые в настоящее время иммуносорбенты различаются по входящим в состав колонки сорбирующим веществам, определяющим адсорбционные характеристики процедуры, и зависят от входящего в состав сорбента лиганда. Так, сорбент на основе фенилаланина позволяет элиминировать 18,3% IgG, колонки с декстрансульфатом натрия удаляют 30% IgG, а триптофан-содержащий сорбент связывает 45–65% IgG. В основе молекулярных механизмов действия перечисленных сорбентов лежит образование гидрофобных и электростатических взаимодействий между аминокислотами и белками плазмы. Однако представленные выше сорбенты обладают способностью связывать не только иммуноглобулины, но и многие другие белки плазмы [28].
Триптофановые столбы состоят из поливиниловых шариков, сшитых алкоголь-гелем, которые иммобилизированы гидрофобной аминокислотой и триптофаном в качестве лиганда. В исследованиях in vitro было продемонстрировано, что триптофановые столбы более эффективно удаляют все классы аутоантител при пузырчатке, чем декстрановые, преимущество которых в избирательном удалении аффинных белков. К тому же триптофановые столбы более дешевы. Недостаток данного метода заключается в том, что триптофановые столбы сорбируют необходимые для жизнедеятельности компоненты плазмы крови (фибриноген, альбумин, липиды, все классы иммуноглобулинов), к тому же синтез триптофановых столбов является довольно сложным процессом [28].
В исследовании М. Luftl и соавт. (2003) выявлено, что применение процедуры иммуноадсорбции с использованием триптофан-содержащего сорбента после первого сеанса приводит к снижению титров аутоантител к десмоглеину 1-го и 3-го типа на 30% и значительно ускоряет заживление очагов поражения на коже и слизистых оболочках, что позволяет снизить дозу системных ГКС. Продемонстрированы положительные долгосрочные результаты применения иммуноадсорбции в качестве адъювантного метода терапии: спустя 4 недели после проведения цикла процедур отмечалось существенное снижение титров аутоантител, выраженное клиническое улучшение состояния пациентов, а также увеличение длительности ремиссии до 26 месяцев [28].
Другой тип сорбентов — иммуносорбент с использованием стафилококкового протеина А (protein A affinity resin), представляющего собой рекомбинантный белок А Staphylococcus aureus, иммобилизованный на CNBr-активированной сефарозе. Он обладает большей селективностью и связывает преимущественно IgG и содержащие иммуноглобулины иммунные комплексы, что позволяет снизить титры аутоантител на 80–90%. Белок А выступает в роли Fc-рецептора, связывающего Fc-фрагменты IgG. Преимущества данного иммуносорбента по сравнению с триптофановыми колоннами в том, что метод не требует замены компонентов плазмы [27].
Так, в исследовании E. Schmidt и соавт. (2003) продемонстрировано, что применение иммуноадсорбции с использованием сорбента на основе белка А в комбинации с метилпреднизолоном позволяет значительно снизить титры патогенетически значимых аутоантител и достигнуть клинической ремиссии спустя две недели от начала терапии [27].
Иммуноадсорбция является относительно безопасным методом адъювантной терапии, однако некоторыми авторами были отмечены единичные побочные эффекты — головокружение, брадикардия, снижение артериального давления, парестезии верхних конечностей и губ, а также тромбоз глубоких вен. Кроме того, в процессе неселективной иммуноадсорбции наряду с патогенетически значимыми аутоантителами выводятся также IgA, IgM, IgE и иммунные комплексы, необходимые для нормального функционирования иммунной системы, что приводит к увеличению риска развития инфекционных осложнений [12, 28].
Заключение
Несмотря на то, что экстракорпоральные методы являются одними из наиболее эффективных в качестве адъювантной терапии пузырчатки, остается необходимость в многоцентровых рандомизированных контролируемых исследованиях для изучения их эффективности и безопасности.
Представляется актуальной разработка патогенетически обоснованных способов терапии больных пузырчаткой, а именно создание высокоселективного иммуносорбента, позволяющего элиминировать антитела к структурным компонентам десмосом из крови больных при сохранении необходимых для организма иммуноглобулинов и иммунных комплексов, что позволило бы снизить курсовые дозы иммуносупрессивных препаратов и уменьшить частоту возникновения нежелательных явлений.
Литература
- Кубанова А. А., Кубанов А. А., Мелехина Л. Е., Богданова Е. В. Дерматовенерология в Российской Федерации. Итоги 2014 г. Успехи, достижения. Основные пути развития // Вестник дерматологии и венерологии. 2015. № 4. С. 13–26.
- Кубанов А. А., Знаменская Л. Ф., Абрамова Т. В., Свищенко С. И. К вопросам диагностики истинной акантолитической пузырчатки // Вестник дерматологии и венерологии. 2014. № 6. С. 121–130.
- Delva E., Jennings J. M., Calkins C. C. et al. Pemphigus vulgaris IgG-induced desmоglein-3 endоcytоsis and esmоsоmal disassembly are mediated by a clathrin- and dynamin-independent mechanism // J. Biоl. Chem. 2008. Vоl. 283. Р. 18303–18313.
- Матушевская Е. В., Свирщевская Е. В., Дзуцева И. Р., Тогоева Л. Т., Лапшина Т. П. Изменение уровня антител к десмоглеину-3 в сыворотках крови больных пузырчаткой до и после лечения // Вестник дерматологии и венерологии. 2005. № 6. С. 12–16.
- Herrerо-Gоnzález J. E., Iranzо P., Benítez D. et al. Cоrrelatiоn оf immunоlоgical prоfile with phenоtype and disease оutcоme in pemphigus // Acta Derm. Venereоl. 2010. Vоl. 90 (4). P. 401–405.
- Карачева Ю. В., Гайдаш А. А., Прохоренков В. И. Изучение взаимосвязи акантолиза и апоптоза в патогенезе вульгарной пузырчатки // Вестник дерматологии и венерологии. 2014. № 2. С. 31–37.
- Кубанов А. А., Катунина О. Р., Абрамова Т. В. Экспрессия проапоптотического белка у больных пузырчаткой // Цитокины и воспаление. 2014. Т. 13, № 4. С. 31–36.
- Grando S. A. Apoptolysis: a novel mechanism of skin blistering in pemphigus vulgaris linking the apoptotic pathways to basal cell shrinkage and suprabasal acantholysis // Experimental Dermatology. 2009. Vol. 18. 764–770.
- Кубанов А. А., Абрамова Т. В. Современные методы терапии истинной акантолитической пузырчатки // Вестник дерматологии и венерологии. 2014. № 4. С. 19–27.
- Atzmony L., Hodak E., Leshem Y. A. et al. The role of adjuvant therapy in pemphigus: A systematic review and meta-analysis // J. Am. Acad. Dermatol. 2015 Aug. Vol 73 (2). P. 264–271.
- Кильдюшевский А. В., Молочков В. А., Карзанов О. В. Динамика клеточного иммунитета в процессе экстракорпоральной фотохимиотерапии у больных истинной пузырчаткой // Росс. журн. кож. и вен. бол. 2008. № 4. C. 71–76.
- Eming R., Rech J., Barth S. et al. Prolonged clinical remission of patients with severe pemphigus upon rapid removal of desmoglein-reactive autoantibodies by immunoadsorption // Dermatology. 2006. Vol. 212. P. 177–187.
- Cotterill J. A., Barker D. J., Millard L. G. Plasma exchange in the treatment of pemphigus vulgaris // Br. J. Dermatol. 1978. Vol. 98. P. 243.
- Nagasaka T., Fujii Y., Ishida A. et al. Evaluating efficacy of plasmapheresis for patients with pemphigus using desmoglein enzyme-linked immunosorbent assay // Br. J. Dermatol. 2008. Vol. 158 (4). P. 685–690.
- Ranugha P., Kumari R., Kartha L. B., Parameswaran S., Thappa D. M. Therapeutic plasma exchange as a crisis option in severe pemphigus vulgaris // Indian J. Dermatol. Venereol. Leprol. 2012. Vol. 78. P. 508–510.
- Yamada H., Yamaguchi H., Takamori K. et al. Plasmapheresis for the treatment of pemphigus and bullous pemphigoid // Ther. Apher. 1997. Vol. 1. P. 178–182.
- Turner M. S., Sutton D, Sauder D. N. The use of plasmapheresis and immunosuppression in the treatment of pemphigus vulgaris // J. Am. Acad. Dermatol. 2000. Vol. 43. P. 1058–1064.
- Tan-Lim R., Bystryn J. C. Effect of plasmapheresis therapy on circulating levels of pemphigus antibodies // J. Am. Acad. Dermatol. 1990. Vol. 22. P. 35–40.
- Sondergaard K., Carstens J., Zachariae H. The steroid-sparing effect of long-term plasmapheresis in pemphigus: anupdate // Ther. Apher. 1997. Vol. 1. P. 155–158.
- Mazzi G., Raineri A., Zanolli F. A., Ponte C. D., Guerra R., Orazi B. M. et al. Plasmapheresis therapy in pemphigus vulgaris and bullous pemphigoid // Transfusion and Apheresis Science. 2003. Vol. 28. P. 13–18.
- Еming R., Hertl M. Immunoadsorption in pemphigus // Autoimmunity. 2006. Vol. 39. P. 609–616.
- Edelson R. L. Photopheresis: a new therapeutic concept // Yale. J. Biol. Med. 1989. Vol. 62. P. 565–577.
- Pérez-Carmona L., Harto-Castaño A., Díez-Recio E., Jaén-Olasolo P. Extracorporeal Photopheresis in Dermatology // Actas Dermosifiliogr. 2009. Vol. 100 (6). P. 459–471.
- Knobler R., Berlin G., Calzavara-Pinton P., Greinix H., Jaksch P., Laroche L. et al. Guidelines on the use of extracorporeal photopheresis // J. Eur. Acad. Dermatol. Venereol. 2014 Jan. Vol. 28 (1). P. 1–37.
- Wollina U., Lange D., Looks A. Short-time extracorporeal photochemotherapy in the treatment of drug-resistant autoimmune bullous diseases // Dermatology. 1999. Vol. 198. P. 140–144.
- Кильдюшевский А. В., Карзанов О. В. // Альманах клинической медицины. М., 2006. Т. 9. С. 39–44.
- Schmidt E., Klinker E., Opitz A. et al. Protein A immunoadsorption: a novel and effective adjuvant treatment of severe pemphigus // Br. J. Dermatol. 2003. Vol. 148. P. 1222–1229.
- Luftl M., Stauber A., Mainka A. et al. Successful removal of pathogenic autoantibodies in pemphigus by immunoadsorption with a tryptophan-linked polyvinylalcoholadsorber // Br. J. Dermatol. 2003. Vol. 149. P. 598–605.
А. А. Кубанов, доктор медицинских наук, профессор, член-корреспондент РАН Т. В. Абрамова1, кандидат медицинских наук Е. К. Мураховская, кандидат медицинских наук А. В. Асоскова
ФГБОУ ДПО РМАПО МЗ РФ, Москва
1 Контактная информация
Диагностика
Специалисты говорят о том, что поставить верный диагноз можно на основании комплексного обследования пациента, включающего в себя несколько важных этапов:
- Осмотр пациента на наличие клинической картины. В этот момент врач устанавливает характер поражений, их локализацию, степень развития заболевания и т.д.
- Цитологического анализа, необходимого для установления присутствия акантолических клеток в мазках биоматериала.
- Проведение пробы Никольского, позволяющей дифференцировать пузырчатку от сходных с ней патологических процессов.
- Методику прямой иммунофлюоресценции. Данное исследование позволяет выявить наличие иммуноглобулина в межклеточной субстанции эпидермиса.
- Гистологического исследования, в основу которого положена методика обнаружения щелей и других повреждений внутри эпидермиса.
Только совокупность всех результатов позволяет поставить точный диагноз и назначить эффективный курс лечения, приводящий к выздоровлению пациента.
Диагностика пузырчатки
Диагностика данного заболевания основывается на лабораторных методах исследования и клинической картине.
Первый метод, который поможет в постановке диагноза – это цитологический метод (метод по Тцанку). Он основан на получении мазков – отпечатков из дна свежей эрозии. Для этого используют предметное стекло, которое плотно прикладывают к поверхности свежей эрозии. После этого полученные мазки высушивают и красят по методу Гимзы–Романовского. Полученный препарат рассматривают под микроскопом, где обнаруживают акантолитические клетки Тцанка.
Второй метод – гистологический. Берут биопсию пузыря и краевую зону эрозии с захватом непораженной кожи. При диагностике наблюдают внутриклеточный отек и отсутствие межклеточных связей.
Третий метод – иммунофлюоресценция. Основным признаком патологии является обнаружение IgG – аутоантител, направленных против клеточной поверхности кератиноцитов.
Также существуют несколько субъективных симптомов, которые могут помочь в диагностике данного заболевания.
- Симптом Никольского – при поскабливании пальцем здоровой на вид кожи возле пузырей происходит отторжение поверхностных слоев эпидермиса с образованием эрозий.
- Краевой симптом Никольского – при потягивании пинцетом за обрывки покрышки пузыря происходит отторжение эпидермиса далеко за границами видимой эрозии.
- Симптом Асбо–Хансена – при нажатии на пузырь происходит увеличение его площади.
Лечение вирусной пузырчатки
Лечение вирусной пузырчатки предполагает назначение следующих системных препаратов:
- цитостатики останавливают деление иммунных клеток: Сандиммун, Азатиоприн, Метотрексат;
- противовирусные: Виферон, Лаферон, Циклоферон;
- глюкокортикостероиды: Дексаметазон, Преднизолон;
- жаропонижающие: Ибупрофен, Парацетамол, Нимесил, Мефенаминовая кислота;
- антигистамины снимают зуд: Цетрин, Диазолин, Фенистил.
Для наружной обработки поражённых участков кожи могут назначить:
- противомикробно-местноанестезирующие средства для орошения полости рта, если вирусная пузырчатка поразила слизистые ребёнка: Фортеза, Орасепт;
- антисептики: Хлоргексидин, Метиленовый синий, Мирамистин;
- комбинированные препараты из антисептиков и анестетиков: Офлокаин, аптечные болтушки;
- противозудные примочки из сока крапивы, алоэ, масла грецкого ореха.
Так как обычно детей с таким диагнозом лечат в стационарных условиях, для усиления терапевтического курса могут проводиться лечебные процедуры, направленные на очистку крови от антител:
- плазмаферез — замена жидкой части крови похожими растворами без микробов, иммунных комплексов и антител;
- гемосорбция с применением угольного фильтра.
Только врач может сказать, чем лечить вирусную пузырчатку, потому что в каждом отдельном случае она может приобретать какие-то особые черты. Что касается других форм пемфигуса, то терапевтический курс для них тоже определяется индивидуально.
Лечение
Чем лечить пузырчатку у ребенка? Основными препаратами сегодня являются гормоны из группы глюкостероидов. При этом системная терапия проводится без возрастных ограничений.
Лечение пузырчатки имеет несколько основных направлений:
- предупреждение появления новых пузырей и эрозий;
- заживление пораженных участков кожного покрова.
Введение глюкостероидов производится в увеличенных дозировках. За счет такого приема происходит снижение интенсивности формирования новых очагов и начинается восстановительный процесс в уже имеющихся эрозиях. Данный процесс занимает около 2 недель. В последующем пациента переводят на гормональную терапию поддерживающего характера. Препарат не меняется, но дозировки значительно снижаются.
Вирусная пузырчатка у детей лечение имеет направленное на подавление вируса. Вульгарная пузырчатка требует введения большего объема препаратов, чем листовидная. Переход к поддерживающей терапии осуществляется постепенно. При этом подавляющее большинство пациентов вынуждено ежедневно принимать инъекции поддерживающих доз глюкостероидных препаратов на протяжении всей жизни.
Гормональные препараты дети должны принимать одновременно с кальцием и витамином D. Эффективность лечения повышается в связи с приемом иммуносупрессивных средств с первых дней лечения. Данные препараты оказывают угнетающее действие на активность иммунной системы организма.
Ранние этапы лечения зачастую предполагают использование процедур, направленных на очищение крови от агрессивных антител. Среди таких процедур можно назвать гемодиализ и плазмаферез. Кожные покровы требуется обрабатывать антисептиками и специальными мазями для снижения риска инфицирования.
Лечение патологии является ежедневным и пожизненным. Иногда могут случаться перерывы между рецидивами болезни.
Уход за ребенком
Диагноз пузырчатка требует особого ухода за ребенком внимательного и ежедневного. Организация жизни малыша напрямую влияет на продолжительность его жизни. Первоначальный этап лечения проходит в стенах стационара. После выписки ребенок должен получать все необходимые препараты в назначенном объеме и времени приема. Родители должны научиться делать инъекции, потому что ежедневные услуги наемной медсестры отрицательно скажутся на семейном бюджете.
Ежедневно ребенку необходимо обрабатывать волдыри и экземы на кожном покрове. Обработка осуществляется при помощи анилиновых красителей. Эта группа средств имеет наиболее широкий спектр действия на различных микробов, в том числе стафилококк. Эрозии и образовавшиеся корки обрабатываются мазями на основе кортикостероидов.
Наличие инфекционных признаков в виде гноя, воспаления, отечности означает начало использования мазей с антибиотиками. Обширные площади поражения требуют использования стерильных повязок, которые помогут избежать дальнейшего травматизма. Перевязки меняются не реже 2 раз в день. При малых площадях поражения актуальность повязок связана с высокой двигательной активность ребенка.
Появление болевого синдрома требует приема обезболивающих препаратов и консультации со специалистом. Наличие поврежденных участков в ротовой полости связано с обязательным полосканием полости рта антисептическими средствами. Полезным и эффективным средством ухода является прием ванн с антисептическими средствами. Обязательным является прием комплексов витаминов и минералов в составе витамина Е, кальция, магния и фолиевой кислоты.
Рацион питания также требует обогащения витаминами и минералами. Питание организовывается на дробной и частой основе, не менее 6 раз в сутки. Особенно важна такая схема питания при поражении пищевода и слизистых оболочек во рту. Диетотерапия основана на полном исключении соли и увеличении количества белков. Обязательна постановка на диспансерный учет и систематичность посещений дерматолога – не реже двух раз в год и экстренно в случае рецидива. Использование иммуноподавляющей терапии накладывает ограничение на вакцинации.
Как лечить другие формы пузырчатки?
Процесс лечения пузырчатки довольно сложен. Поэтому самолечение данного вида заболевания ни в коем случае недопустимо. Болезнь быстро прогрессирует, поражая большие участки кожи, что приводит к нарушениям работы внутренних органов.
Лечение пузырчатки в обязательном порядке проводится в дерматологическом стационаре. В первую очередь назначаются кортикостероидные препараты, цитостатики и другие лекарства, предназначенные для облегчения течения болезни и продолжительности жизни больных.
Препараты нужно сначала принимать в больших дозах. При этом обращать внимание на уровень сахара в крови и моче, следить за артериальным давлением и соблюдать правила личной гигиены. При частой смене постельного, нательного белья предотвращается проявление вторичной инфекции.
Причины пузырчатки
Этиология данного заболевания до конца не известна. При длительном и тщательном исследовании обнаружилось, что основное значение имеют аутоиммунные процессы в организме. У людей, страдающих этой болезнью, обнаруживают циркулирующие аутоантитела типу G, они имеют отношение к межклеточному веществу шиповидного слоя эпидермиса.
В эпидермисе существуют клетки десмоглеин-1 и десмоглеин-3,они связаны с помощью кератиноцитов. В крови больных находят аутоантитела к этим клеткам.
Взаимодействие аутоантител с ДСГ-1 и ДСГ-3 приводит к акантолизу (то есть к нарушению связи между кератиноцитами), вследствие чего внутри эпидермиса и слизистых оболочек формируются щели, которые заполняются межклеточным веществом и образовываются пузыри. Шиповидный слой – это ростковый слой, именно здесь происходит рост и обновление клеток эпидермиса. По мере его роста пузыри разрываются и образуются эрозии.
Постоянные стрессы, генетическая предрасположенность, влияние ультрафиолетового облучения, прием медикаментов, хронические сопутствующие патологии – все это является предрасполагающими факторами для данного заболевания.
Препараты для лечения пузырчатки
Больному показан прием глюкокортикоидов в высоких дозах. Для этого могут применяться следующие препараты:
- Метипред;
- Преднизолон;
- Дексаметазон;
- Полькортолон.
При начале регрессирования симптомов дозы этих препаратов постепенно снижают до минимально эффективных. Больным с патологиями органов желудочно-кишечного тракта назначают пролонгированные глюкокортикоиды:
- Метипред-депо;
- Дипроспан;
- Депо-медрол.
Лечение гормональными средствами может вызывать ряд осложнений, но они не являются причиной для отмены кортикостероидов. Это объясняется тем, то отказ от их приема может приводить к рецидивам и прогрессированию пузырчатки.
Возможные осложнения при лечении:
- острый психоз;
- артериальная гипертензия;
- депрессивные состояния;
- бессонница;
- повышенная возбудимость нервной системы;
- стероидный диабет;
- тромбоз;
- ожирение;
- ангиопатия;
- эрозии или язвы желудка и/или кишечника.
При резком ухудшении состояния больного на фоне приема кортикостероидов могут рекомендоваться следующие мероприятия:
- соблюдение диеты: ограничение жиров, углеводов и поваренной соли, введение в рацион большего количества белка и витаминов;
- препараты для защиты слизистой желудка: Альмагель и др.
Параллельно с глюкокортикоидами для увеличения эффективности терапии и возможности снижения доз гормональных средств назначаются цитостатики и иммуносупрессоры.
Для этого могут применяться такие лекарственные средства:
- Сандиммун;
- Метотрексат;
- Азатиоприн.
Для профилактики нарушений электролитного баланса больному рекомендуется прием препаратов кальция и калия. А при вторичном инфицировании эрозий – антибиотики или противогрибковые средства.
Окончательная цель медикаментозной терапии направлена на исчезновение высыпаний.
Профилактика и прогнозы
Какие-либо специфические меры профилактики пузырчатки медициной не предложены ввиду того, что не установлены истинные причины ее появления. Комплекс профилактических мероприятий направлен на укрепление здоровья маленького человека:
- формирование сильного иммунитета;
- закаливания и прогулки на свежем воздухе с момент рождения;
- правильное питание;
- отказ от чрезмерного употребления лекарственных средств и медикаментов.
Прогнозы зависят от скорости обращения к врачу – при симптомах пузырчатки у детей лечение должно начаться как можно раньше. Поэтому заниматься самолечением нельзя ни при каких обстоятельствах. Чтобы не пропустить появление признаков патологии, необходимо обследовать любые кожные проблемы у врача-дерматолога.
Прогноз истинной пузырчатки априори условно-неблагоприятный. Даже при наличии адекватного и своевременного лечения не отменяется вероятность летального исхода. Любая форма патологии считается хронической.
При этом введение в терапию гормональных средств позволило снизить процент смертности с 65% до 7%. Заболевание требует постоянной поддерживающей терапии. В противном случае 91% случаев сталкивается с острыми обострениями и резким прогрессированием, а следственно ростом вероятности наступления летального исхода.
Профилактические меры
Специфических мер, позволяющих предупредить развитие патологии, не существует. Чем выше уровень иммунной защиты, тем меньше шансов для возникновения дерматологических заболеваний.
Важно:
- контролировать характер хронических болезней;
- укреплять иммунитет;
- соблюдать личную гигиену;
- правильно питаться.
Меры профилактики пузырчатки новорождённых:
- чаще меняйте бельё;
- запрещён уход за новорождёнными лиц с гнойничковыми поражениями кожи;
- регулярно ухаживайте за кожей ребёнка;
- укрепляйте иммунную систему ослабленных детей;
- нужна ежедневная влажная уборка, проветривание помещения.
При обнаружении любых высыпаний на коже, образовании гнойничков и волдырей немедленно обращайтесь к дерматологу.
Прогноз
Прогноз при акантолитической пузырчатке условно неблагоприятный. С одной стороны в случае отсутствия эффективного лечения высока вероятность развития осложнений и смертельного исхода.
С другой стороны больные пузырчаткой вынуждены принимать глюкортикостероиды длительно, а иногда и пожизненно, что чревато развитием побочных эффектов. Но поспешный отказ от препаратов приводит к незамедлительному рецидиву болезни. Глюкортикостероиды не устраняют причину болезни, но угнетают патологический процесс и не допускают его прогрессирования.