Причины появления эпилепсии у детей
Перед тем как заняться лечением, врач сначала выявляет причины эпилепсии у детей. На сегодня выделяют несколько основных факторов.
- Наследственное заболевание. За приостановку излишне возбужденных нейронов отвечает специальное вещество – дофамин, уровень которого запрограммирован в генах. Соответственно, если родители заболевшего ребенка когда-либо страдали или страдают сейчас эпилепсией, то вполне вероятно, что он получил данную патологию от них.
- Внутриутробный порок развития мозга. В большинстве случаев такие причины эпилепсии у детей возникают по причине злоупотребления их матерью алкоголем, сигаретами, лекарствами, запрещенными к использованию при беременности. Также данные пороки могут возникнуть у первородящих немолодых женщин, состояние их здоровья во время вынашивания плода.
- Травмы, полученные при родах. Приступы эпилепсии у детей могут возникать по причине полученных травм от щипцов акушерки, процедуры вакуумного извлечения младенца, длительных родов, сдавливания его шеи пуповиной.
- Болезни мозга воспалительного характера. Сюда относятся менингит, энцефалит и другие.
- Повышенная температура тела при простудном или вирусном заболевании. Как правило, судороги по такой причине появляются у детей с не слишком здоровой наследственностью.
Помимо перечисленных, могут также наблюдаться следующие факторы:
- черепно-мозговые травмы. В качестве причины эпилепсии у детей, получивших серьезные удары по голове, встречаются довольно часто;
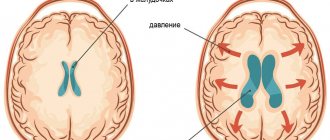
- опухолевые новообразования. Выросшая опухоль оказывает серьезное давление на неокрепший мозг ребенка, чем провоцирует появление эпилептических припадков;
- сбои в обмене веществ в организме. Сюда следует включить гипогликемию, гипокальцемию и иные;
- проблемы с мозговым кровотоком;
- злоупотребление наркотическими и серьезными лекарственными препаратами. Наиболее всего данная причина актуальна для детей, переживающих подростковый возраст.
Лечение
Неврологи Юсуповской больницы проводят комплексную терапию эпилепсии. Она направлена на снижение частоты появления эпилептических приступов и прекращение приёма лекарств во время ремиссии. Согласно статистике, в 70% случаев адекватно подобранное лечение помогает практически полностью снять пароксизмальную активность у пациентов.
Для достижения оптимального результата в лечении пациентам прописывают препараты от эпилепсии следующего свойства:
- противосудорожные – способствуют расслаблению мускулатуры, их назначают и взрослым и детям;
- транквилизаторы – позволяют снять или снизить возбудимость нервных волокон, средства показали высокую степень эффективности в борьбе с малыми приступами;
- седативные – помогают снять нервное напряжение и предотвратить развитие тяжелых депрессивных отклонений;
- инъекции – используются при сумеречных состояниях и аффективных нарушениях.
Идиопатическая фокальная эпилепсия протекает доброкачественно. Она требует симптоматического лечения. При фокальных формах с припадками, которые появляются сериями 2-3 раза в месяц и сопровождаются нарастанием психических расстройств, нейрохирурги выполняют операцию.
Симптомы эпилепсии у детей
Признаки эпилепсии у детей в целом схожи, однако в зависимости от возраста, в котором на данном этапе пребывает ребенок, могут отличаться.
Проявление эпилепсии у грудных младенцев
Обнаружить и начать своевременное лечение первых признаков эпилепсии у ребенка первого года жизни крайне важно: на данном этапе, пока идет созревание всех процессов, они максимально легко поддаются корректировке. Однако в этом также заключается своя сложность: признаки эпилепсии у детей до года сильно отличаются от старшего возраста.
Среди симптомов выделяют следующие:
- внезапное замирание без движений;
- приостановка глотания;
- запрокидывание головки назад;
- тремор век;
- взгляд, направленный в пустоту, ничего и никого не замечающий;
- отсутствие реакции на действия родителей.
В большинстве случаев перечисленными симптомами начинается приступ, после чего малыш теряет сознание, появляются конвульсии. В процессе он может неосознанно совершить акт дефекации или опорожниться.
Симптомы эпилепсии у детей после года
Эпилепсия у детей после года проявляет себя немного иначе:
- временная потеря сознания;
- расстройства двигательной активности;
- проблемы с восприятием органов чувств;
- резкая перемена в настроении, особенно в сторону усиления агрессии;
- онемение некоторых участков тела.
Данные признаки эпилепсии у детей не всегда заметны, однако должны насторожить родителей. Если ничего не предпринимать, то вслед за ними появляются следующие:
- непродолжительная остановка дыхания;
- сильный тонус всех мышц одновременно;
- конвульсии;
- неконтролируемое мочеиспускание, дефекация;
- часто прикусывание языка, крики.
Часто эпилепсия у детей сопровождается хронической депрессией, моральной подавленностью.
Формы эпилепсии у детей
В зависимости от того, что спровоцировало приступы эпилепсии у детей, различают три основные ее формы:
- идиопатическая: проявления недуга не несут за собой значительных изменений в работе мозга и имеют генетическую подоплеку;
- симптоматическая: возникла в результате патологии головного мозга, появившейся из-за опухоли, травмы или неправильного формирования;
- криптогенная: точная причина возникновения эпилепсии у детей не выяснена.
Виды эпилепсии
Во время диагностики эпилепсии у детей учитываются также и особенности расположения очага заболевания. В зависимости от этого недуг разделяется на несколько видов:
- затылочный;
- теменной;
- лобный (активируется в ночное время);
- височный (отключение сознания без характерных судорог);
- хронический.
Существует еще одна классификация, основанная на том, то явилось провокатором эпилепсии у детей до года и позже:
- первичная: появилась вследствие чрезмерной активности головного мозга;
- вторичная: вызвана травмой или инфекционным заболеванием;
- рефлекторная: в качестве провокатора может выступать любой раздражитель, например, мигающая лампа, какой-либо звук.
Диагностика
При подозрении на небольшие, незначительные приступы, проявляющиеся в виде кратковременного замирания или ночного лунатизма, необходимо обратиться к детскому врач, неврологу и провести тщательное исследование, так как подобные симптомы характерны для целого ряда заболеваний.
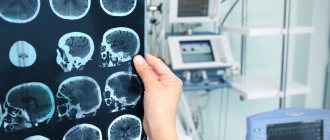
Доказать, что у пациента эпилепсия, может только один способ – ЭЭГ (электроэнцефалография). На результатах исследования будут видны специфические отклонения в работе нейронов, приводящие к приступам.
Когда подтверждается диагноз судорожного заболевания, невролог назначает дополнительные исследования. Это нужно, чтоб выяснить расположение и количество очагов, систематичность их пробуждения:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- видео-ЭЭГ-мониторинг.
После изучения результатов исследования, уточняется тип патологии, назначается комплексное лечение.
Когда обращаться к врачу?
Лишь врач-эпилептолог знает в точности, как проявляется эпилепсия у детей, сможет определить ее разновидность и назначить адекватное лечение.
Поэтому заметив первый признак эпилепсии у ребенка, сразу же обращайтесь к грамотному специалисту. Чем раньше он диагностирует недуг, тем быстрее и проще может пройти терапевтический процесс.
В педиатрическом отделении АО «Медицина» (клиника академика Ройтберга) работают специалисты, имеющие за плечами многолетнюю практику и работающие с самыми сложными ситуациями.
Здание, оборудованное по последнему слову специализированной техники, располагается в центре Москвы, по адресу 2-й Тверской-Ямской переулок, дом 10. Всего в 5 минутах ходьбы находятся станции метро «Маяковская», «Тверская», «Чеховская», «Новослободская». Записать ребенка на прием можно по телефону +7 (495) 995-00-33 или через форму обратной связи.
Выделяют следующие виды приступов:
- Генерализированные судорожные припадки заключаются в резком напряжении мышц и кратковременной остановкой дыхания. Далее начинаются судороги, продолжительностью от 10 секунд до 20-ти минут. Приступ прекращается самостоятельно, после него ребенок засыпает.
- Безсудорожные генерализированные приступы (абсансы) менее выражены. Они заключаются во внезапных замираниях, взгляд больного становится отсутствующим. Иногда у ребенка могут подрагивать веки, закрываться глаза. Длительность – около 5-20-ти секунд, в остром периоде ребенок не реагирует на внешние раздражители. По окончанию он может дальше заниматься своими делами. Обычно детская эпилепсия этого типа начинается в возрасте 5-7 лет и чаще проявляется у девочек. После полового созревания ребенок может «перерасти» болезнь. Но не стоит этого ждать, так как абсансная форма может перейти в более сложную.
- Атонические приступы характеризуются внезапными потерями сознания с расслаблением мышц. Их легко спутать с обмороками. Если приступы случаются часто – это серьезный повод обратиться к неврологу и детскому эпилептологу.
- Детский спазм – это непроизвольные наклоны головы или туловища вперед с прижатием рук к груди. Приступы могут случаться после пробуждения, особенно резкого, и свойственны детям 3-х лет. К пяти годам детская эпилепсия этого типа может или пройти совсем или же перейти в другую форму.
Кроме описанных типов существуют и другие формы. Если в состоянии ребенка вас что-то настораживает – стоит обратиться за консультацией к детскому эпилептологу.
Диагностика эпилепсии у детей
Первичная диагностика эпилепсии у детей происходит при помощи специального аппарата – электроэнцефалографа. Затем в обязательном порядке проводится серия функциональных проб, в течение которых подавляющее большинство пациентов демонстрируют проявления недуга.
На усмотрение эпилептолога может быть осуществлен нейроимиджинг – методика, демонстрирующая точную локализацию и особенность мозгового повреждения.
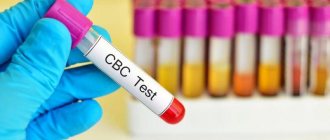
К дополнительным, но не менее информативным методам относятся:
- КТ, МРТ;
- общий анализ мочи и крови;
- анализ на определение уровня иммуноглобулинов, альбумина, кальция, глюкозы, магния, железа и других элементов;
- доплерография сосудов головного мозга;
- определение качественного состояния ликвора.
Излечима ли эпилепсия?
Прежде чем начинать лечение, следует определить диагноз, потому что и потеря сознания, и различные судороги могут происходить из-за резкого падения сахара крови, анемии, отравления, высокой температуры, нарушения мозгового кровообращения, дефицита кальция и других состояний. Назначать таким больным сразу противоэпилептические препараты нельзя. Диагноз эпилепсия ставится только тогда, когда эпилептические припадки повторяются.
Процент больных эпилептическими приступами мог быть значительно ниже, если бы больные принимали лекарства регулярно и не прекращали самостоятельно лечение. Решение об отмене лекарственных препаратов может принимать только врач, и не ранее, чем через 5 лет лечения, если за это время у больного не было эпилептических приступов. В Юсуповской больнице врач-эпилептолог всегда контролирует, как развивается болезнь пациента.
Лечение эпилепсии
Лечение эпилепсии у детей, в первую очередь, направлено на восстановление их нормального самочувствия и снижение частоты приступов. Затем при помощи грамотно подобранной терапии специалист их минимизирует и, по возможности, полностью ликвидирует, попутно занимаясь устранением причины-провокатора заболевания.
Терапия проводится в комплексе и может включать в себя:
- медикаментозное лечение;
- диетическое питание (упор на жиры и сокращение углеводов);
- нейрохирургическое вмешательство;
- психотерапевтическую поддержку.
Единого плана, по которому проводится терапия, нет. Многое в схеме зависит от конкретной формы недуга, которой страдает ребенок, а также вызвавшей его причины.
Крайне важно, чтобы работа эпилептолога, юного пациента и его родителей проводилась сообща, от этого зависит быстрота и качество лечения. Необходимо досконально соблюдать все назначенные рекомендации и установить для ребенка четкий режим дня.
Особенности эпилепсии в детском возрасте
4. Особенности эпилепсии в детском возрасте
Главные особенности детской эпилепсии заключаются в следующем:
- отмечается большое число резистентных к лечению форм эпилепсии;
- характерным является большой полиморфизм эпилептических пароксизмов;
- высока частота маскированных проявлений заболевания: за многими неясными болевыми приступами, пупочными коликами, обмороками, ацетонемическими рвотами могут скрываться эпилептические пароксизмы органической природы;
- часто за проявления эпилепсии ошибочно принимаются различные неэпилептические феномены, такие как снохождения, ночные страхи, энурез, мигрень, синкопальные состояния, истерические (конверсионные) припадки. При этом отмечается тенденция расценивать аналогичные и некоторые другие симптомы как эпилептические у кровных родственников пациентов, используя для их обозначения термин «болезни эпилептического круга». Следует принять во внимание, что при любом мультифакториальном заболевании, к которому относится и эпилепсия, у самого пациента и его кровных родственников можно обнаружить множество пароксизмальных расстройств неэпилептической природы. Поэтому в настоящее время термины «предэпилепсия» и «болезни эпилептического круга» считаются устаревшими;
- при детской эпилепсии часто наблюдается злокачественное течение с развитием психопатологической симптоматики и задержкой психического развития;
- в то же время в детском возрасте встречаются абсолютно доброкачественные формы эпилепсии, завершающиеся полным выздоровлением, восстановлением всех функций организма и успешной социализацией;
- у детей встречаются также отставленные формы эпилепсии, когда припадки начинаются в период новорожденности, затем они прекращаются и потом возобновляются спустя годы.
Что касается эпилептических припадков, то у детей они имеют некоторые общие черты:
- высокая частота неразвернутых, незавершенных, рудиментарных форм эпипароксизмов;
- наличие форм эпилепсии и типов припадков, которых у взрослых пациентов не встречается;
- высокий удельный вес всех абсансных форм пароксизмов;
- трансформация припадков по мере взросления;
- нередкое развитие послеприпадочных очаговых неврологических симптомов.
4.1. Эпилептические синдромы в неонатальном и младенческом возрасте:
- доброкачественные идиопатические неонатальные судороги. Появляются около 5-го дня. Имеют благоприятный прогноз;
- доброкачественные идиопатические неонатальные семейные судороги. Возникают на 2–3-м дне жизни. У кого-то в семье иногда отмечаются такие же судороги. Прогноз благоприятный;
- ранняя (неонатальная) миоклоническая энцефалопатия: массивные парциальные или фрагментарные миоклонии и парциальные моторные припадки, кратковременные тонические судороги, спайковая быстроволновая и медленноволновая активность на ЭЭГ. Указанные признаки свидетельствуют о тяжелом поражении мозга. Часто наблюдается ранняя смерть;
- ранняя эпилептическая энцефалопатия с ЭЭГ-феноменом «супрессия – разряды» – синдром Отахары. Начало на 1-м месяце жизни. Припадки в форме тонических, часто группирующихся в серии спазмов. На ЭЭГ регистрируется чередование кратковременных периодов уплощения кривой и генерализованной эпилептической активности. Прогноз тяжелый, часто наступает ранняя смерть.
4.2. Эпилептические синдромы раннего детства. К ним относятся следующие.
1) Фебрильные судороги (см. п. 2.6).
2) Доброкачественная миоклоническая эпилепсия раннего детского возраста. Наиболее ранняя форма идиопатической эпилепсии. Начало на 1–2-м году жизни у детей с нормальным развитием. Приступы в виде генерализованных миоклоний. На ЭЭГ спайк-волновая активность в фазе медленного сна. Прогноз хороший. Средство выбора терапии – вальпроаты.
3) Тяжелая миоклоническая эпилепсия. Одна из наиболее злокачественных форм, абсолютно резистентная к терапии. Начало на 1-м году жизни у здоровых детей с семейным отягощением по эпилепсии и фебрильным судорогам. Характерны фебрильные односторонние клонические припадки, миоклонии, нередко парциальные судороги. На ЭЭГ регистрируются генерализованные спайк-волны и полиспайк-волны. Наблюдается выраженная задержка психического развития и грубая неврологическая симптоматика.
4) Миоклоническая эпилепсия (миоклонический статус) в сочетании с непрогрессирующей энцефалопатией. Энцефалопатия обнаруживается с первых месяцев жизни в виде атонического варианта детского церебрального паралича, дискинетического синдрома и тяжелой задержки психического развития. Миоклонии различные – от ритмических билатеральных до асинхронных. При полисомнографических исследованиях во время медленного сна – ЭЭГ-картина эпилептического статуса. Энцефалопатия не прогрессирует. Со временем состояние стабилизируется, хотя сохраняются миоклонии и присоединяются абсансы.
4.3. Детско-подростковые формы эпилепсии.
1) Детская абсансная эпилепсия, или синдром Фридмана (1906), пикнолепсия, пикноэпилепсия (греч. pyknos – частый; lepsis – приступ, схватывание). Обычно начинается у детей в возрасте 6–7 лет (по другим сведениям, в 4–10 или 2–8 лет). Чаще встречается у девочек и характеризуется высокой степенью наследственной предрасположенности (пенетрантностью гена эпилепсии). Главный признак болезни – наличие типичных абсансов, которые в большинстве случаев протекают с тоническим компонентом и являются ретропульсивными (голова откидывается назад, глаза поднимаются вверх). Отмечается, что ретропульсивные припадки часто сопровождаются легким клоническим компонентом – подергиваниями мышц лица и век. Частота припадков может достигать десятков в сутки, наблюдаются также статусы абсансов. Очаговая послеприпадочная неврологическая симптоматика, задержка психического развития и нейродеструктивные изменения в мозге не обнаруживаются. Заболевание хорошо поддается терапии. Средство выбора терапии – вальпроаты, при необходимости в сочетании с сукцинимидами.
2) Ювенильная абсансная эпилепсия – возрастзависимая форма идиопатической эпилепсии. Начинается в пубертатном возрасте, различия в половом предпочтении отсутствуют. Проявляется сочетанием простых абсансов и первично генерализованных тонико-клонических припадков. Приступы появляются значительно реже, а их длительность – больше, чем при пикнолепсии. На ЭЭГ – пароксизмы генерализованных, синхронных, симметричных спайк-волн с частотой 3,5–4 Гц. Хорошо поддается терапии. Средство выбора лечения – вальпроаты.
3) Ювенильная миоклоническая эпилепсия, или импульсивная эпилепсия Янца. Возрастзависимая форма идиопатической эпилепсии. Начинается у подростков в возрасте 12–16 лет, чаще встречается у девочек. Отмечается наследственная предрасположенность, ген болезни картирован в локусе 6р21.3. Проявляется генерализованными миоклоническими припадками главным образом после сна и протекает в виде внезапных симметричных или асимметричных подергиваний в мышцах плечевого пояса – вздрагиваний одной или обеими руками («взмахов крыльев»). Руки при этом непроизвольно откидываются в сторону, предметы из рук выпадают, голова и туловище резко поворачиваются. Нередко в миоклонический приступ вовлекаются мышцы тазового пояса и ног – пациент может в это время присесть, упасть на колени или ягодицы (миоклонико-астатический припадок). Припадки возникают сериями или в виде залпов по 5–20 раз подряд в течение нескольких часов. На ЭЭГ во время приступа в ответ на фотостимуляцию регистрируются генерализованные спайк- и полиспайк-волны, часто с гигантской амплитудой, как эпизодически возникающие, так и спонтанные. Важнейший фактор провокации припадков – депривация сна. Сознание во время припадков не нарушается. Характерно отсутствие выраженной неврологической симптоматики и нарушений интеллекта. При лечении необходимо устранение факторов провокации, применение вальпроатов, иногда в сочетании с клоназепамом.
4) Эпилепсия с генерализованными тонико-клоническими припадками при пробуждении. Основную роль в развитии заболевания отводят генетическим факторам, но, полагают, могут быть и симптоматические формы. Начинается в возрасте 10–20 лет, иногда раньше и позже. Припадки возникают в течение 2 часов после пробуждения от сна, независимо от того, ночной он или дневной. Припадкам обычно предшествует серия двусторонних миоклоний. Может быть также второй пик приступов перед сном, особенно при позднем дебюте заболевания. ЭЭГ характеризуется повышенным количеством медленных волн и генерализованной спайк-волновой и полиспайк-волновой активностью с частотой 2,5–4 Гц. Прогноз благоприятный. Основное лечение – вальпроаты и фенобарбитал.
5) Синдром Уэста (Веста), или инфантильный младенческий спазм. Это симптоматическая и криптогенная формы эпилепсии. Один из самых частых эпилептических синдромов, зависимых от возраста. Может начинаться в младенческом возрасте, пик заболеваемости приходится на возраст от 2–4 до 7 месяцев, иногда позже. Чаще встречается у мальчиков.
В типичных случаях синдром Уэста характеризуется триадой признаков: а) генерализованными миоклоническими или миоклонико-тоническими припадками; б) задержкой психического, речевого и моторного развития и в) гипсаритмией.
Судороги проявляются как:
- внезапные резкие сгибания головы (кивки);
- внезапные резкие сгибания головы и плеч (клевки);
- медленные тонические наклоны с разгибанием и отведением рук по типу восточного приветствия («салаамовы судороги»);
- резкие пропульсивные движения с падением вперед. Припадки сопровождаются криком, выражением испуга на лице, гримасой насильственной улыбки. Часты травмы в связи с падениями во время приступа.
Длительность приступов составляет от долей до нескольких секунд. Припадки могут быть единичными или протекать в виде серий, насчитывающих несколько сотен приступов в сутки. Чаще всего припадки появляются перед сном, при засыпании, но особенно часто в утренние часы – во время пробуждения или сразу после пробуждения от сна. Бывают «хорошие» и «плохие» дни – с урежением и учащением приступов.
На ЭЭГ у пациентов регистрируется особый вид нарушений – гипсаритмия: отсутствие основной активности и наличие асинхронной медленной активности, которая перемежается с острыми волнами или спайками. Прогноз неблагоприятный: по мере взросления миоклонические и миоклонико-тонические припадки трансформируются в большие припадки.
Терапия: АКТГ либо глюкокортикоиды в сочетании с вальпроатами и бензодиазепинами, большие дозы пиридоксина (до 100 мг/кг/сут), в резистентных случаях иммуноглобулин G в/в.
6) Синдром Леннокса-Гасто. Это возрастзависимый синдром энцефалопатии неизвестного происхождения. Начало заболевания приходится на возраст от 1 до 8 лет (по другим сведениям, от 3 до 6 лет). Нередко данный синдром трансформируется из предыдущего детского спазма. В типичных случаях наблюдаются:
- эпилептические припадки преимущественно по типу генерализованных тонических, атонических приступов и атипичных абсансов;
- выраженная задержка психического, речевого и моторного развития;
- специфические изменения на ЭЭГ.
Припадки чаще всего возникают в утренние часы, бывают «хорошие» и «плохие» дни. Падения во время припадков часто сопровождаются травмами. Тонические припадки выявляются у 100% пациентов. Они длятся от 5 до 20 секунд и протекают по типу тонико-аксиальных (с поворотом тела вокруг его оси). На ЭЭГ – комплексы билатеральных, синхронных спайк-волн 1–2,5 Гц, нерегулярных и нестабильных, трансформирующихся под влиянием сна в ритмическую активность с частотой 10 Гц.
Впоследствии приступы заменяются генерализованными и сложными парциальными припадками. При лечении применяют сочетание карбамазепина, вальпроатов и бензодиазепинов, в последние годы – ламотриджин, вигабатрин, более эффективно действующие на приступы падения. Установлена эффективность в/в введения иммуноглобулина G.
7) Синдром Дузе, или миоклонико-астатическая эпилепсия. Симптоматическая и криптогенная форма заболевания с возрастзависимыми припадками. Начинается на 1–2-м году жизни с фебрильных и нефебрильных генерализованных тонико-клонических припадков. Основное проявление – миоклонические и астатические приступы. На ЭЭГ – мультифокальные изменения с генерализованными спайк-волнами, спонтанными и в ответ на фотостимуляцию. Наблюдаются спонтанные ремиссии, но возможно и злокачественное течение. Лечение: применяют вальпроаты, одни или в сочетании с этосуксимидом, а иногда с бензодиазепинами. При наличии генерализованных тонико-клонических припадков – АКТГ, глюкокортикоиды. Карбамазепин противопоказан.
 Эпилепсия с миоклоническими абсансами. Возрастзависимая форма симптоматической и криптогенной эпилепсии с началом в 6–8 лет. Проявляется миоклоническими абсансами длительностью 10–60 секунд с массивными билатеральными ритмическими миоклониями. На ЭЭГ – ритм типичных абсансов с высокой фотосенситивностью. У большинства пациентов отмечаются редкие генерализованные тонико-клонические припадки. В дальнейшем выявляется задержка психического развития. Часто бывает резистентность к лечению. Терапия: используют вальпроаты, фенобарбитал, клоназепам и другие бензодиазепины.
Эпилепсия с миоклоническими абсансами. Возрастзависимая форма симптоматической и криптогенной эпилепсии с началом в 6–8 лет. Проявляется миоклоническими абсансами длительностью 10–60 секунд с массивными билатеральными ритмическими миоклониями. На ЭЭГ – ритм типичных абсансов с высокой фотосенситивностью. У большинства пациентов отмечаются редкие генерализованные тонико-клонические припадки. В дальнейшем выявляется задержка психического развития. Часто бывает резистентность к лечению. Терапия: используют вальпроаты, фенобарбитал, клоназепам и другие бензодиазепины.
У детей, особенно в препубертатном возрасте, встречаются редкие формы эпилепсии с миоклонией век и «эпилепсия самовызывания» с припадками, чувствительными к закрыванию-открыванию век и световым мельканиям.
9) Роландическая эпилепсия, или доброкачественная эпилепсия с центротемпоральными спайками. Большую роль в этиологии болезни играет наследственное отягощение. Начало в возрасте от 3 до 13 лет. Судороги или парестезии во время припадка вовлекают лицо, губы, язык, область глотки. Возможна остановка речи или анартрия. Часто отмечается слюнотечение. Сознание сохраняется ясным. Приступы могут распространяться, приобретая брахиофациальный или даже унилатеральный характер. Могут быть, реже, приступы с горловыми звуками и утратой сознания, с вторичной генерализацией судорог. ЭЭГ – двухфазные высоковольтные спайки, следующие с короткими интервалами в центральных и височных областях, односторонние или билатеральные с преобладанием с одной стороны. Спайки резко усиливаются в состоянии дремоты, сна. Терапия: фенобарбитал и карбамазепин. После прекращения приступов и нормализации ЭЭГ даже при кратковременном лечении (1–2 года) его можно прекратить. При редких припадках антиконвульсанты можно не назначать.
10) Доброкачественная парциальная эпилепсия с аффективной симптоматикой. Отмечается высокая степень наследственного отягощения. Начало болезни в возрасте 2–10 лет у детей с нормальным развитием. Припадки характеризуют внезапный страх (до ужаса) в сочетании с жеванием, глотанием, вегетативной симптоматикой (бледность, гипергидроз, боль в животе и др.). Сознание обычно изменено. На ЭЭГ – комплексы острая волна – медленная волна в лобной или теменной области с одной или обеих сторон. Терапия: карбамазепин и фенитоин. Прогноз благоприятный.
(Синдром Ландау-Клеффнера – см. в главе 2.)
Вернуться к Содержанию
Причины эпилепсии
В 60% случаев люди, страдающие эпилепсией, или родители больных детей так и не получают ответа на вопрос, почему возник приступ. В таких случаев эпилепсия диагностируется как “идиопатическая”, или “криптогенная”, то есть причина заболевания неизвестна.
Если причина эпилепсии выявлена, она относится ко вторичной (симптоматической) эпилепсии. Припадки можно купировать, устранив первопричину. К причинам вторичной эпилепсии относятся:
- Генетическая предрасположенность к эпилепсии
- Органическое поражение головного мозга в пренатальный, натальный период,: гипоксия, асфиксия плода (критическая нехватка кислорода), сильная недоношенность
- Отягощенный акушерский анамнез: травма во время родов – ребенок застревает в родовом канале, при слабой родовой деятельности применяются, стимуляторы, эпидуральная анестезия, щипцы, вакуум, что также является фактором риска для новорожденного.
- Врожденные аномалии развития головного мозга (гидроцефалия, микроцефалия, генетические пороки развития и др.)
- Перенесенное матерью инфекционное заболевание, контакт с больным ребенком (коклюш, краснуха, цитомегаловирус, вирус Зикка и пр.)
- Перенесенное ребенком инфекционное заболевание, с осложнениями в виде менингита, энцефалита, нейроцистицеркоза.
- Злокачественные и доброкачественные новообразования в головном мозге (кисты, гематомы, раковые опухоли)
- Врожденные болезни обмена веществ (метаболические нарушения)
- Внешние факторы – осложнения после прививки, токсический шок
- В 60% случаев – причина остается невыясненной (идиопатическая форма)