В хирургической стоматологии одной из наиболее распространенных патологий считается остеомиелит челюсти — гнойно-некротический патологический процесс, поражающий костную ткань верхней или нижней челюсти. Это серьезная болезнь, которая без своевременного лечения способна привести к тяжелым последствиям. В группе риска находятся молодые мужчины до 40 лет.
Почему развивается это заболевание, как вовремя его распознать и в чем заключается лечение – рассмотрим подробнее в нашей статье.
Что это такое и как лечить?
Остеомиелит — воспаление костного мозга с тенденцией к прогрессированию. Это то, что отличает его от широко распространенного зубочелюстного абсцесса, «сухой лунки» и «остита», наблюдаемых при инфицированных переломах. Остеомиелит затрагивает соседние корковые пластинки и часто периостальные ткани.
В эпоху преантибиотиков остеомиелит нижней челюсти не был редкостью. С появлением антибиотиков заболевание стали выявлять реже. Но в последние годы противомикробные препараты стали менее эффективными, и болезнь снова появилась.
Классификация
По способу проникновения инфекции остеомиелита на обеих челюстях составлена классификация:
- Гематогенный – болезнетворные микроорганизмы движутся по крови из других очагов инфекции. Такой особенностью обладает вторичная патология верхней ротовой части, развивающаяся на фоне другой болезни (скарлатина, болезни ЛОР-органов). Первостепенно поражаются костные элементы ротового аппарата, а после десневая ткань.
- Одонтогенный – заражение идет от зуба, поврежденной пульпы или корня (пульпит, периодонтит, киста, альвеолит).
- Травматический– запущенные переломы и травмы ЧЛО.
По симптоматике процесс бывает:
- острый;
- подострый;
- хронический.
По распространению:
- локальная (с четкими границами);
- расплывчатая (диффузная).
Остеомиелит челюсти. Причины
В челюстно-лицевой области остеомиелит возникает в основном в результате непрерывного распространения одонтогенных инфекций или в результате травмы. Первичный гематогенный остеомиелит в челюстно-лицевой области встречается редко, как правило, у очень молодых людей. Так, встречается остеомиелит челюсти после удаления зуба, лечения корневых каналов или при переломах верхней или нижней челюсти. Это первоначальное поражение приводит к воспалительному процессу, вызванному бактериями.
Заболеваемость остеомиелитом намного выше в нижней челюсти из-за плотных, плохо васкуляризованных кортикальных пластинок и кровоснабжения. Остеомиелит верхней челюсти встречается гораздо реже из-за отличного кровоснабжения из нескольких питающих сосудов. Кроме того, верхнечелюстная кость менее плотная, чем нижняя.
Сниженная защита пациента, как местная, так и системная, может в значительной степени способствовать развитию остеомиелита. Остеомиелит может быть связан с множеством системных заболеваний, включая диабет, аутоиммунные состояния, злокачественные новообразования, недоедание и синдром приобретенного иммунодефицита. Лекарства, связанные с риском возникновения остеомиелита: стероиды, химиотерапевтические препараты, бисфосфонаты. Лучевая терапия (вызывает т.н. лучевой остеомиелит челюсти), остеопороз и патология костей могут изменить кровоснабжение этой области и стать потенциальным плацдармом для развития остеомиелита.
Остеомиелит — что за болезнь
Остеомиелит челюсти — инфекционно-воспалительный процесс, характеризующийся распространением на костную ткань челюсти и костный мозг. При возникновении гнойного процесса заболевание переходит в форму некроза.
Точная этиология заболевания не определена. Патология возникает при активности возбудителя, которым может являться как внутренняя инфекция, присутствующая в здоровом организме, так и инфекция, проникнувшая извне.
Остеомиелит имеет симптоматику:
- повышение температуры, слабость, озноб;
- подвижность зубов в зоне инфицированной кости;
- образование свищей на деснах и лице в области челюстей;
- боль в области поражения;
- ограничение движения челюстью;
- воспаление мягких тканей на лице.
В зависимости от формы заболевания признаки поражения могут иметь особенности проявления.
Лечение остеомиелита предполагает проведение дезинтоксикационной и противовоспалительной терапии, устранение гнойного процесса путем дренирования, удаление пораженных тканей и зубов.
Остеомиелит челюсти. Симптомы
Как и любую инфекцию челюстно-лицевой области, остеомиелит нижней и остеомиелит верхней челюсти сопровождают симптомы:
- боль
- отек и покраснение на поверхности кожи
- аденопатия
- высокая температура
- парестезия нижнего альвеолярного нерва
- тризм
- недомогание
- свищи
Боль при остеомиелите часто описывается как глубокая и ноющая, которая часто не соответствует клинической картине.
При остром остеомиелите очень часто наблюдаются припухлость и эритема вышележащих тканей, которые указывают на начальную фазу воспалительного процесса в подлежащей кости.
Лихорадка часто сопровождает острый остеомиелит, тогда как при хроническом остеомиелите она бывает относительно редко.
Парестезия нижнего альвеолярного нерва является классическим признаком давления на нижний альвеолярный нерв в результате воспалительного процесса в костном мозге нижней челюсти.
Тризм может присутствовать при воспалительной реакции в жевательных мышцах.
У пациента обычно наблюдается недомогание или чувство общей слабости, которые могут сопровождать любую системную инфекцию.
Наконец, как внутриротовые, так и внеротовые свищи обычно присутствуют при хронической фазе остеомиелита челюстно-лицевой области.
Прогноз и возможные осложнения
При своевременном обращении к врачу, точной диагностике и правильно подобранной терапии прогноз благоприятный.
В противном случае, патологический процесс способен распространиться по нисходящему и восходящему пути. Это грозит развитием следующих осложнений:
- Менингит
- Абсцесс головного мозга.
- Флегмона глазницы.
- Гайморит.
- Тромбофлебит лицевой вены.
- Сепсис.
- Абсцесс легкого.
- Медиастинит.
Эти состояния имеют острое начало и требуют немедленной медицинской помощи. Промедление нередко заканчивается летальным исходом для пациента.
Хроническая форма с вялотекущим воспалением негативно влияет на состояние мягких тканей и костей челюсти, и сопровождается:
- переломами,
- деформацией височно-челюстного сустава;
- образованием внутрисуставных спаек;
- формированием рубцовых контрактур жевательных мышц.
Эти патологии значительно ограничивают подвижность челюсти или приводят к ее полной неподвижности.
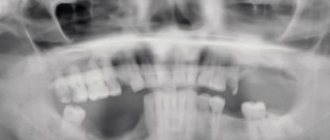
Остеомиелит челюсти. Диагностика
Часто пациентам назначают лабораторную диагностику в рамках первоначального обследования. В острой фазе остеомиелита часто наблюдается лейкоцитоз со смещением влево, что характерно для любой острой инфекции. Но лейкоцитоз относительно редко встречается в хронических фазах остеомиелита.
У пациента также может быть повышена скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ). И СОЭ, и СРБ очень чувствительны. Почти всем пациентам будет выполнена визуализация челюстно-лицевой области.
Компьютерная томография (КТ) стала стандартом при оценке патологии челюстно-лицевой области, такой как остеомиелит. Она обеспечивает трехмерное изображение. КТ может дать очень подробные изображения ранней корковой эрозии кости при остеомиелите. Часто наряду с патологическими переломами можно увидеть степень поражения и костных секвестров. КТ-сканирование, как и обычное рентгенологическое обследование, показывает изменения, когда деминерализация кости достигает от 30 до 50%, что существенно задерживает диагностику остеомиелита. Магнитно-резонансная томография (МРТ) обычно считается более ценной при оценке поражения мягких тканей челюстно-лицевой области. Однако МРТ может помочь в ранней диагностике остеомиелита.Таким образом, МРТ может помочь в выявлении ранних стадий остеомиелита.
Профилактические мероприятия
Профилактику важно проводить не лишь для того, чтобы предотвратить развитие гнойного воспаления, но и для минимизации вероятности появления осложнений. С помощью профилактического мероприятия можно также ускорить реабилитацию, если предупредить болезнь не получилось:
- Своевременное устранение кариозных образований, даже если какие-либо клинические симптомы отсутствуют.
- Санация различных очагов инфекции.
- Физическая активность, сбалансированный и полноценный рацион, способствующие эффективной работе иммунной системы.
- Соблюдение рекомендаций врача после травмирования, в ходе восстановления после оперативного вмешательства либо удаления зуба.
В конце хочется подчеркнуть, что хотя современная медицина шагнула далеко вперёд, остеомиелит челюстной кости до сих пор остаётся серьезной проблемой. Благодаря своевременному обнаружению симптомов патологии и правильному лечению, можно существенно повысить вероятность того, что пациент сможет полностью восстановиться и качество его дальнейшей жизни не пострадает.
Остеомиелит челюсти. Лечение
Первым шагом в лечении остеомиелита является правильная диагностика этого состояния. Предварительный диагноз устанавливается на основании клинической оценки и рентгенологического обследования.
Лечение остеомиелита челюстно-лицевой области требует как консервативных, так и хирургических методов. На поздних стадиях антибиотикотерапия редко бывает эффективной, поэтому в подавляющем большинстве случаев остеомиелита требуется хирургическое вмешательство.
При остеомиелите верхней или остеомиелите нижней челюсти, как правило, применяется классическое лечение — секвестрэктомия. Цель состоит в том, чтобы удалить некротические или плохо васкуляризованные костные секвестры в инфицированной области и улучшить кровоток. Секвестрэктомия включает удаление инфицированных и бессосудистых кусков кости — обычно кортикальных пластинок в инфицированной области. Визуальная оценка имеет решающее значение на этих этапах, но помогает так же лучевая диагностика, которая показывает костную протяженность патологии. Часто бывает необходимо удалить зубы, прилегающие к области некроза.
Поддержка ослабленной области с помощью фиксирующего устройства (внешний фиксатор или пластина реконструктивного типа) часто используются для предотвращения патологического перелома.
Из-за чего возникает заболевание
Главный виновник недуга – патогенные микроорганизмы. Преимущественно это стрептококки и анаэробные бактерии, которые присутствуют в ротовой полости человека. Именно они запускают инфекционный процесс, который поражает челюсть. Но как болезнетворные бактерии попадают именно в костную ткань? Существует несколько способов:
- Запущенный кариозный процесс, который разрушил твердые ткани зуба и добрался до пульпы.
- Травма зуба – трещина, дефект пломбы, надлом. Но не каждое механическое повреждение станет очагом инфекции. Повреждение должно быть серьезным и глубоким. Сюда также относится перелом челюсти. Но в этом случае обычно причиной воспаления становится стафилококковая инфекция.
- Хронический инфекционный очаг в другом органе. Вредоносные бактерии способны пробраться к челюсти по лимфатическим узлам или кровеносным сосудам из близлежащего органа (ухо, горло, нос).
Чаще всего заболевание диагностируется на нижней челюсти, так как зубы нижнего ряда больше подвержены кариесу и различным травматическим воздействиям.
Риск развития остеомиелита возрастает при наличии иммунодефицитного состояния, а также заболеваний кровеносной системы. Это связано с тем, что у человека с такими патологиями плохо заживают раны, а организм не в состоянии противостоять инфекциям.
К другим провоцирующим болезнь факторам относят:
- курение;
- злоупотребление алкоголем;
- диабет;
- голодание или плохое питание;
- сифилис;
- курсы химиотерапии.
Если острое развитие болезни не вылечить до конца, то развивается хронический остеомиелит челюсти. Он тяжелее поддается консервативной терапии, а также чаще приводит к осложнениям.
Общая информация о заболевании
При остеомиелите наблюдаются деструктивные изменения костных тканей полости рта. Именно этот диагноз чаще всего заставляет стоматологов-хирургов брать в руки скальпель. По распространенности его можно сравнить с периодонтитом, периоститом.
Если не лечить болезнь, костные ткани искривятся, истончатся, станут невероятно хрупкими. Начнут образовываться болезненные свищи. Долго такую симптоматику человек терпеть все равно не сможет, поэтому не нужно доводить до осложнений.
Меры профилактики
Чтобы не узнать на личном опыте, что такое остеомиелит, необходимо:
- каждый год проходить профилактические осмотры в кабинете стоматолога;
- своевременно лечить возникающие стоматологические заболевания;
- вести здоровый образ жизни;
- избегать травмоопасных занятий, в ходе которых могут быть получены травмы головы.
Если же десна воспалилась, зуб начал ныть, нужно сразу идти к доктору и делать снимок. Чем раньше будет поставлен верный диагноз, тем скорее и проще удастся победить болезнь.
Десенсибилизирующая терапия
Лечебный комплекс дополняется антигистаминными препаратами:
- димедролом;
- хлорпирамином;
- фенкаролом;
- диазолином.
Лекарства способствуют устранению интоксикации, активизируют противовоспалительные функции антибиотиков, минимизируют проницаемость стенки сосудов, борются с отечностью. Для повышения эффекта, в комплексе назначаются препараты с содержанием кальция, глюкозы.
Такой протокол лечения применяется для пациентов с сахарным диабетом, поскольку такой подход позволяет минимизировать отрицательное влияние сопутствующих нарушений в очагах инфекции и облегчить восстановительный процесс.
Общеукрепляющая терапия
В рамках общеукрепляющего курса больному назначаются витаминные комплексы (групп В, С), адаптогенные препараты, стимуляторы.
При тяжелых формах заболевания проводится экстракорпоральная детоксикация. Для этого назначается гемосорбция, плазмофероза или лимфосорбция. Положительное воздействие оказывают курсы аутогемотерапии (введение собственной венозной крови внутримышечно).
Физиотерапия
Такое лечение допускается только после снижения острых воспалительных симптомов, поэтому манипуляции назначаются спустя несколько дней после начала терапии. Методики могут быть следующими:
- аппаратное лечение УФ-лучами;
- электрофорез с использованием противовоспалительных и антибактериальных препаратов;
- массаж;
- оксигенация;
- лазерное облучение места удаленного зуба.
Независимо от течения болезни, протокол лечения определяет только врач с учетом физиологических особенностей организма.
Почему возникает
Чаще всего доктора имеют дело с одонтогенным нарушением. Оно может развиться на фоне:
- запущенного кариеса;
- пульпита;
- перикоронарита;
- периодонтита;
- перелома зубного корня;
- гранулемы;
- зубной кисты.
Инфекция сначала распространяется в пульпе, затем проходит сквозь корень и достигает челюсти.
Гематогенная форма заболевания — следствие попадания бактерий из фурункулов и карбункулов челюстной области. Также к такому остеомиелиту могут приводить:
- сепсис;
- отит;
- гайморит;
- тонзиллит;
- скарлатина;
- дифтерия.
Гематогенное нарушение всегда протекает по такому сценарию — сначала воспаляется кость челюсти, а уже потом начинают болеть некоторые зубы.
Челюстной остеомиелит травматической природы — результат переломов, ушибов, травм, ранений. Во всех этих случаях болезнетворные микроорганизмы попадают в глубокие костные ткани из окружающей среды.
Если взять на изучение образец возбудителя стоматологического остеомиелита, можно получить неожиданные результаты. Оказывается, виновниками болезни могут быть:
- стафилококки;
- стрептококки;
- кишечная палочка;
- протеи;
- синегнойная палочка;
- клебсиелла и пр.
То, насколько быстро будет прогрессировать заболевание, зависит от состояния общего и местного иммунитета человека. Хуже переносят его люди, у которых имеются такие сопутствующие патологии, как:
- онкология;
- сахарный диабет;
- ревматизм;
- гепатит;
- полиартрит;
- заражение крови.