Роза Исмаиловна Ягудина, д. ф. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова
Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смерти во всем мире. По оценкам ВОЗ, в 2008 году от ССЗ умерло 17,3 миллиона человек, что составило 30 % всех случаев смерти в мире. 7,3 миллиона человек из этого числа умерли от ишемической болезни сердца. По прогнозам ВОЗ, к 2030 году от ССЗ ежегодно будет умирать около 23,3 миллиона человек.
В группу сердечно-сосудистых заболеваний объединены несколько нозологических единиц:
- ишемическая болезнь сердца — болезнь кровеносных сосудов, снабжающих кровью сердечную мышцу;
- болезнь сосудов головного мозга, снабжающих его кровью;
- болезнь периферических артерий, снабжающих кровью руки и ноги;
- ревмокардит — поражение сердечной мышцы и сердечных клапанов в результате ревматической атаки, вызываемой стрептококковыми бактериями;
- врожденный порок сердца — существующие с рождения деформации строения сердца;
- тромбоз глубоких вен и эмболия легких — образование в ножных венах сгустков крови, которые могут смещаться и двигаться к сердцу и легким.
Одной из самых распространенных патологий в структуре ССЗ является ишемическая болезнь сердца (ИБС), рассмотрению которой мы посвятим ряд статей. ИБС, по определению ВОЗ, — это острая или хроническая дисфункция сердца, возникшая вследствие абсолютного или относительного уменьшения снабжения миокарда артериальной кровью.
Более чем в 90 % случаев анатомической основой для развития ИБС является поражение коронарных артерий сердца, приводящее к снижению коронарного кровотока и нарушению баланса между потребностью сердечной мышцы в кислороде и питательных веществах и возможностями кровоснабжения сердца. Часто такой эффект вызывают дислипидемии, приводящие к развитию атеросклероза, поэтому в первой статье, посвященной проблеме фармакотерапии ИБС, мы подробно остановимся именно на дислипидемиях (гиперлипидемиях).
В настоящее время выделяют следующие формы ИБС:
- Внезапная остановка сердца
- Стенокардия
- Безболевая ишемия сердца
- Синдром Х (микроваскулярная стенокардия)
- Инфаркт миокарда
- Кардиосклероз (атеросклероз)
- Сердечная недостаточность
- Нарушения сердечного ритма
Причины
- Наследственность.
- Гипотиреоз – нарушение функций щитовидной железы.
- Сахарный диабет.
- Обструктивные заболевания печени.
- Прием мочегонных, иммунодепрессантов и других лекарственных препаратов.
- Повышенное содержание в пище животных жиров.
Среди провоцирующих факторов – малоподвижный образ жизни, злоупотребление холестерином, прием алкоголя, курение, а также стрессовый тип характера. Чем раньше пациент из группы риска обратится к специалисту по липидологии, тем выше его шансы избежать осложнений.
Какие формы патологии сопровождаются сниженными показателями?
В стандартную классификацию не включены формы гиполипидемии. Их более правильно называют гиполипопротеинемиями, поскольку именно белковожировые комплексы играют основную роль в патологии. Распространенность среди населения очень низкая (до 0,01%), выявляются случайно при обследовании. Различают:
- гипо-α (альфа) липопротеинемию;
- гипо-β (бета) липопротеинемию.
Диагноз подтверждается обнаружением сниженного уровня:
- общего холестерина до показателя менее 3,1 ммоль/л;
- низкоплотных липопротеинов не более 0,13 ммоль/л.
Причины делятся на:
- первичные — наследственные нарушения обмена веществ, генетически подтверждена патология, выраженная клиническими синдромами;
- вторичные — вызываются такими заболеваниями, как тиреотоксикоз, болезни крови, хроническая алкогольная интоксикация, новообразования, длительные инфекции и воспаления.
Абеталипопротеинемия, или синдром Базена-Корнцвейга, диагностируется при обследовании новорожденных с нарушением всасывательной функции кишечника, постоянными поносами, стеатореей (жиры в каловых массах), детей с нарушением роста и развития.
Основная роль принадлежит мутации белка, участвующего в трансформации триглицеридов и образовании хиломикронов. В результате не могут усваиваться жиры из пищи. Показатель общего холестерина доходит до 1,16 ммоль/л, триглицеридов — менее 0,23 ммоль/л, а липопротеины низкой плотности вообще не определяются.
В клинике имеет значение дефицит витаминов Е, А, К и D, синтез которых невозможен без жировой части. У пациента выявляются:
- нарушение зрения до полной слепоты, повреждение сетчатки в виде пигментного ретинита;
- поражение нервных волокон и путей в головном и спинном мозге, мозжечке с повышенным тонусом мышц, нарушением координации, параличами;
- разные формы искривлений позвоночника;
- слабость в мышцах.
У ребенка определяется задержка умственного и физического развития, невнятная речь.
В мазке крови наблюдается акантоцитоз эритроцитов (шиповидные выросты на оболочке клеток)
Биопсия слизистой кишечника подтверждает отсутствие белка-переносчика.
Гипобеталипопротеинемия может протекать бессимптомно, всасывание жиров не нарушено. В крови уменьшено содержание низкоплотных липопротеинов, а высокой плотности — нормальное или увеличенное. Триглицериды умеренно снижены.
Принципы лечения вторичной дислипидемии
Если заболевание развилось на фоне другой болезни, очень важно определить первоисточник и устранить его. Комплексная терапия включает немедикаментозные и медикаментозные методы.
Немедикаментозное лечение
Пациенту важно нормализовать массу тела. С этой целью ему назначают дозированные физические нагрузки и диету с ограничением животных жиров. Рацион необходимо обогатить витаминами и пищевыми волокнами, отдать предпочтение овощам и фруктам. Обязателен отказ от алкоголя и курения, иначе другие действия будут бессмысленны.
Медикаментозное лечение включает такие препараты:
- статины – для снижения синтеза холестерина в печени, для снятия воспаления;
- ингибиторы абсорбции холестерина в кишечнике;
- секвестранты желчных кислот;
- фибраты – для снижения уровня триглицеридов и повышения уровня липопротеидов высокой плотности;
- полиненасыщенные жирные кислоты омега-3.
Прогрессивные специалисты по липидологии практикуют и экстракорпоральные методы, показанные при тяжелых формах заболевания. Для пациентов с наследственной формой разработаны методы генной инженерии.
Дислипидемия (ДЛП) – это нарушение нормального (физиологичного) соотношения липидов (жиров) крови. При длительном существовании приводит к развитию атеросклероза и заболеваниям сердечно-сосудистой системы, увеличивая риск развития таких серьёзных заболеваний, как инфаркт и инсульт.
Синонимы русские
«Плохой» холестерин, гиперхолестеринемия, плохой липидный профиль.
Синонимыанглийские
Dyslipidemia, «bad» cholesterol, hypercholesterolemia, abnormal lipid profile.
Симптомы
Дислипидемия длительное время никак себя не проявляет и может быть обнаружена случайно. Хотя она относится в большей степени к лабораторным терминам, у некоторых людей могут быть и внешние проявления, связанные с отложением холестерина на различных участках тела:
- ксантомы – плотные узелки над сухожилиями (плотными структурами, присоединяющими мышцы к костям), аще они встречаются на кистях, реже на подошвах стоп, ладонях;
- ксантелазмы – плоские узелки желтого цвета или узелки, не отличающиеся по цвету от других участков кожи, под кожей век;
- липоидная дуга роговицы – белый либо серовато-белый ободок по краям роговицы глаза, появление этого симптома в возрасте до 50 лет свидетельствует о наличии наследственной дислипидемии.
Чаще всего внешние признаки наблюдаются у лиц с наследственными нарушениями липидного обмена.
Также могут быть различные симптомы поражения органов, которые появляются при развитии атеросклероза вследствие ДЛП, например боли в области сердца, боли в ногах при ходьбе, нарушение памяти, головокружение. При наследственных дислипидемиях первыми проявлениями могут быть инсульт или инфаркт без каких-то хронических заболеваний.
Кто в группе риска?
- Лица, у которых у одного или у обоих родителей диагностирована дислипидемия или раннее развитие атеросклероза;
- люди с такими заболеваниями, как сахарный диабет, гипертоническая болезнь, гипотиреоз, хроническая болезнь почек, метаболический синдром, синдром Кушинга;
- люди с ожирением (ИМТ 30 и выше), ведущие сидячий образ жизни;
- люди с такими вредными привычками, как курение, злоупотребление алкоголем (повышает ТГ);
- женщины после наступления менопаузы;
- мужчины старше 45 лет;
- люди, принимающие лекарственные препараты, которые могут негативно влиять на липидный профиль (например, глюкокортикоиды, бета-блокаторы, некоторые диуретики, ретиноиды, анаболические стероиды, антидепрессанты).
Общая информация о заболевании
Холестерин (ХС) — это восковое вещество, которое содержится во всех клетках вашего тела. Он синтезируется главным образом в печени и в меньших количествах во многих других органах. 20-30% ХС поступает в организм с пищей. Он имеет несколько различных функций, включая хранение энергии, трансдукцию сигналов, создание клеточных структур, производство гормонов и стероидов, активацию ферментов, поддержку функции мозга и поглощение жирорастворимых витаминов. Холестерин и триглицериды (ТГ) переносятся с кровотоком в комплексе с белками и в таком виде они называются липопротеидами. В зависимости от плотности выделяют следующие основные виды ЛП: хиломикроны (ХМ), липопротеиды очень низкой плотности (ЛПОНП), липопротеиды низкой плотности (ЛПНП), липопротеиды промежуточной плотности (ЛППП), липопротеиды высокой плотности (ЛПВП).
В ЛПНП содержится 65-75% всего ХС плазмы. ТГ входят в состав практически всех ЛП, но преобладают в ХМ и ЛПОНП. После приема жирной пищи их концентрация в крови быстро повышается, но в норме через 10-12 часов возвращается к исходному уровню.
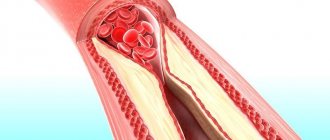
Дислипидемия обычно означает, что уровни ЛПНП или ТГ слишком высоки. Также это может означать, что уровень ЛПВП слишком низок. ЛПНП считают «плохим» типом холестерина, так как они могут накапливаться и образовывать бляшки на стенках артерий, сужая таким образом их просвет. Данное состояние называется атеросклерозом. Атеросклероз, например, коронарных сосудов, может стать причиной ишемической болезни сердца (ИБС) и вызвать сердечный приступ.
Также известно, что очень высокий уровень триглицеридов значительно увеличивает риск развития панкреатита и гепатоспленомегалии. ЛПВП – это «хороший» холестерин, потому что он помогает удалять ЛПНП из крови.
Триглицериды хранятся в жировых клетках – источники энергии про запас. Если человек употребляет больше калорий, чем расходует, то все излишки могут перейти в триглицериды.
Высокий уровень триглицеридов, как и ЛПНП, повышает риск развития сердечного приступа и/или инсульта. Низкий уровень ЛПВП также связан с более высоким риском «сосудистых катастроф».
Дислипидемия по механизму возникновения может быть первичной или вторичной. Первичная дислипидемия наследуется, а вторичная является приобретенным состоянием. При наследственном варианте заболевания определенные мутации гена могут вызывать перепроизводство или дефектное выведение триглицеридов, высокий уровень ЛПНП или недопроизводство/чрезмерное выведение ЛПВП.
Среди первичных дислипидемий выделяют следующие заболевания:
- семейная комбинированная гиперлипидемия — это наиболее распространенная наследственная причина высокого содержания ЛПНП и триглицеридов; как правило, первые симптомы, указывающие на данную патологию, появляются в подростковом возрасте или в возрасте 20 лет; лица с данным заболеванием подвергаются более высокому риску ранней ИБС, которая может привести к сердечному приступу;
- семейная гиперхолестеринемия и полигенная гиперхолестеринемия — оба заболевания характеризуются высоким уровнем общего холестерина (ОХС);
- семейная гиперапобеталипопротеинемия — это заболевание связано с высоким уровнем аполипопротеина В – белка, который является частью ЛПНП.
В зависимости от типа жиров, уровень которых повышен, выделяют чистую, или изолированную, гиперхолестеринемию (повышение в крови холестерина в составе липопротеидов), чистую гипертриглицеридемию (повышение только ТГ) и смешанную, или комбинированную, гиперлипидемию (повышение в крови и холестерина, и триглицеридов).
Также дислипидемии классифицируются по Фредриксону:
- 1 тип – наследственная гиперхиломикронемия: в крови повышены только хиломикроны, ТГ в норме или повышены; единственный тип дислипидемии, способность которого вызывать атеросклероз не доказана;
- 2а тип – наследственная, полигенная (обусловленная наследственными факторами и влиянием внешней среды) гиперхолестеринемия: в крови повышены ЛПНП, ТГ в норме;
- 2b тип – комбинированная гиперлипидемия: в крови повышены ОХС, ЛПНП, ЛПОНП и ТГ;
- 3 тип – наследственная дисбеталипопротеидемия: в крови повышены ЛППП, ТГ, ОХС;
- 4 тип – эндогенная гиперлипидемия: в крови повышены ЛПОНП, ОХС чаще в норме, ТГ повышены; часто такое состояние сопровождается инсулинорезистентностью (ИР), ожирением центрального типа и повышенным артериальным давлением;
- 5 тип – наследственная гипертриглицеридемия: в крови повышены ЛПОНП и ХМ, ОХС и ТГ; характерна низкая атерогенность; встречается редко.
Кроме этого, существует ещё ХС ЛПВП (гипоальфалипопротеидемия). Этот тип чаще наблюдается у мужчин и сопровождается поражением коронарных и церебральных сосудов с риском развития инфаркта или инсульта.
Также отдельно выделяют алиментарную дислипидемию, которая развивается при избыточном употреблении в пищу животных жиров.
Принято считать, что самой частой причиной вторичной дислипидемии у мужчин является злоупотребление алкоголем (вторичная ДЛП V типа), а у женщин – гипотиреоз (чаще ДЛП IIа и IIб типов).
Очень часто термин гиперлипидемия используется взаимозаменяемо с дислипидемией. Но это не совсем точно. Гиперлипидемия характеризуется высоким уровнем общего холестерина за счет повышения ЛПНП или триглицеридов. А при дислипидемии уровень общего холестерина может быть нормальным, но уровни его фракций будут измененными.
Диагностика
Дислипидемия – это исключительно лабораторный показатель, выявляемый при специальном анализе крови – липидограмме:
- повышены ЛПНП;
- повышены ТГ;
- снижены ЛПВП;
- высокий коэффициент атерогенности (развития атеросклероза);
- общий холестерин чаще всего повышен, но может быть и в норме.
В зависимости от того, есть ли симптомы, указывающие на другие расстройства, могут понадобиться другие анализы, например измерение уровня глюкозы натощак, определение инсулинорезистентности, ферментов печени, креатинина, тиреотропного гормона и белка в моче.
Всем, кто старше 20 лет и не имеет сердечно-сосудистых заболеваний (ССЗ), Американская кардиологическая ассоциация рекомендует проверять уровень ОХС и ТГ каждые четыре-шесть лет. Если же есть факторы риска развития сердечных заболеваний (например, ожирение, сахарный диабет, низкий уровень ЛПВП, высокое кровяное давление), то придется проходить тестирование чаще. Если ранее была диагностирована гиперхолестеринемия, то после нормализации уровня общего холестерина всё равно необходимо сделать липидограмму, чтобы отследить уровень отдельных фракций липидов.
Детям обычно не нужно проходить тестирование на уровень ЛПНП. Но тем из них, кто подвергается большему риску (например, страдает ожирением, сахарным диабетом, гипертонией), липидограмма должна быть проведена впервые в возрасте от 2 до 10 лет.
Лечение
При незначительном повышении «плохого» холестерина или ТГ можно добиться нормализации их уровней путем изменения образа жизни, отказа от вредных привычек, избавления от лишнего веса, правильным питанием, дозированными регулярными физическими нагрузками. Так, согласно заключению Американской ассоциации сердца, комплексные немедикаментозные мероприятия способны привести к снижению уровня ЛПНП на 15-25 мг/дл (0,4 — 0,65 ммоль/л). Если же в течение 8-12 недель эти методы малоэффективны, то добавляются лекарственные препараты. Лица с наибольшим риском развития ССЗ (ИБС, атеросклероз мозговых и периферических артерий, аневризма брюшного отдела аорты, СД) нуждаются в безотлагательном назначении гиполипидемической терапии.
В настоящее время для коррекции ДЛП используют ингибиторы ГМГ-КоА-редуктазы (статины), производные фиброевой кислоты (фибраты), никотиновую кислоту и ее современные лекарственные формы, секвентранты желчных кислот или анионообменные смолы, полиненасыщенные жирные кислоты (рыбий жир, омакор), ингибитор абсорбции ХС в кишечнике (эзетимиб).
Чаще всего рекомендуются статины (например, аторвастатин, симвастатин, флувастатин, церивастатин, розувастатин). Они помогают снизить уровень ЛПНП, препятствуя производству холестерина в печени, улучшают функцию эндотелия. Во время терапии необходимо контролировать липидные параметры, печеночные и мышечные ферменты (АЛТ, ACT, КФК) 1 раз в 3 месяца в течение первого года терапии, а в последующем не реже одного раза в 6 месяцев. В некоторых случаях вместо них или в дополнение к ним назначают другие препараты, например фибраты, омега-3-жирные кислоты.
Лечение дислипидемии должно всегда включать коррекцию основных проблем со здоровьем, которые повышают риск развития серьезных заболеваний, например высокое кровяное давление, сахарный диабет.
При недостаточной эффективности гиполипидемической лекарственной терапии могут использоваться инвазивные способы коррекции нарушений липидного обмена: плазмоферез и ЛПНПаферез.
Профилактика
Необходимо вести здоровый образ жизни, отказаться по возможности от вредных привычек, поддерживать свой вес на оптимальном уровне, сбалансированно питаться и не забывать о регулярных физических нагрузках.
Также рекомендуется
- [40-039] Липидограмма
- [18-072] Аполипопротеин E (ApoE). Выявление полиморфизма e2-e3-e4
- [06-009] Аполипопротеин А1
- [06-008] Аполипопротеин B
- [06-178] Липопротеин (a)
- [06-015] Глюкоза в плазме
- [06-014] Гликированный гемоглобин (HbA1c)
- [06-071] Глюкозотолерантный тест (расширенный)
- [08-118] Тиреотропный гормон (ТТГ)
- [08-116] Тироксин свободный (Т4 свободный)
- [40-492] Расширенное лабораторное обследование сердца и сосудов
- [40-135] Лабораторное обследование при метаболическом синдроме
Профилактика
При отсутствии лечения дислипидемия приводит к атеросклерозу с хроническими и острыми осложнениями. В первом случае развивается хроническая ишемия в зоне кровоснабжения, где образовалась атеросклеротическая бляшка. Во втором – острая сосудистая недостаточность из-за закрытия просвета сосудов, а затем инфаркт различных органов.
Прогноз зависит от локализации атеросклероза, скорости развития изменений и провоцирующих факторов, на которые можно повлиять. Очень важно нормализовать массу тела и скорректировать диету, отказаться от вредных привычек и эмоциональных перегрузок, перейти на программу физической активности по индивидуальному графику.
Специалисты Клиники профессора Горбакова расскажут об этих и других профилактических методах, с помощью которых вы сможете сохранить здоровье и предупредить серьезные последствия.
Группа риска
Группу риска развития гиперлипидемии составляют люди:
- страдающие отклонениями со стороны эндокринной системы (сахарным диабетом или ожирением);
- у которых в анамнезе есть упоминание о ближайших родственники с развитием атеросклероза;
- злоупотребляющие алкогольной и табачной продукцией;
- не соблюдающие правильное питание (преобладание в рационе жирной и жареной пищи);
- в возрасте старше 50 лет;
- ведущие малоподвижный образ жизни.
Типы гиперлипидемии
Классификация гиперлипидемий основывается на показателях ЛПНП, ЛПВП, триглицеридов. Измеряется концентрация липопротеидов:
Низкой плотности – ЛПНП, ЛПОНП, ТГ;
- Высокой плотности ЛПВП.
Именно холестерин, имеющий низкую плотность, считается «плохим». Он формирует бляшки и создает опасность развития сосудистой патологии. Врачу важно добиться снижения ЛПНП. При этом уровень общего холестерина может оставаться немного повышенным.
Всего выделяют 6 видов гиперлипедемии. Опасными считаются три из них: 2а, 2б и 3. Они опасны угрозой формирования плотных бляшек.
Распространенным считается 2 тип. Он подразделяется на 2а и 2б. При 2а наблюдается повышение ЛПН, общего холестерина. 2б – повышены все фракции.
*Примечание: 4 и 5 могут тоже быть атерогенными при низком ЛПВП и других нарушения метаболизма.
Список источников
- Рекомендации ЕSC/EAS 2021 по лечению дислипидемий: модификация липидов для снижения сердечно-сосудистого риска/Российский кардиологический журнал 2020; 25 (5), С. 121-193.
- Ершова А. И., Аль Раши Д.О., Иванова А. А., Аксенова Ю. О., Мешков А. Н. Вторичные гиперлипидемии: этиология и патогенез. Российский кардиологический журнал. 2019; (5): 74-81.
- Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации VI пересмотр. Атеросклероз и дислипидемии. 2017; 3 (28): 5-22.
- Кроненберг Г. М. и соавторы. Ожирение и нарушение липидного обмена / Пер. с англ. под ред. И. И. Дедова, Г. Ф. Мельниченко. М.: ООО «Рид Элсивер», 2010. 264 с.
- Визир В.А., Березин А.Е. Современные подходы к лечению гиперлипидемий/Запорожский медицинский журнал. — 2011. — том 13, №1, С. 108-117.
Анализы и диагностика
- Биохимический анализ крови. Исследуются липопротеиды фракционно (6 показателей). Традиционно забор крови рекомендуется делать натощак. Однако исследования показали, что различия параметров крови, взятой натощак и после еды, очень незначительные. Итогом биохимического исследования является констатация повышенного уровня липидов и липротеинов. Анализ включает определение коэффициента атерогенности, который отражает отношение атерогенных липопротеидов к антиатерогенным. Данный коэффициент точно отражает благоприятное/неблагоприятное сочетание липопротеидов для определения риска развития ИБС. Иногда дополнительно определяются уровни аполипопротеинов: аполипопротеин А1, который входит в липопротеины высокой плотности и аполипопротеин В, входящий в липопротеины низкой плотности. АпоВ — это маркер атерогенных липопротеинов и увеличение его свидетельствует о высоком риске сердечно-сосудистых заболеваний.
- В зависимости от основного заболевания назначаются дополнительные обследования, которые могут включать анализ крови на сахар, уровень инсулина, индекс Нома, коагулограмму, ЭКГ, МРТ головного мозга, УЗИ сосудов нижних конечностей и прочее.
Процедуры и операции
Больным, у которых неэффективно медикаментозное лечение, проводится экстракорпоральное удаление липидов низкой плотности. Чаще всего этот метод применяется при семейной гиперхолестеринемии (гомозиготная и гетерозиготная). Это аппаратные методы, основанные на плазмафильтрации и плазмасорбции. Применяются и другие виды методик: иммуносорбция, преципитация гепарином, плазмаферез. При процедуре осаждаются липопротеиды и мембранной фильтрацией удаляются, а плазма возвращается больному. Есть заболевания, при которых плазмаферез применяется как первая линия лечения, а при других — как вторая линия или сочетается с другим лечением.