Диагноз «острый панкреатит»
Острый панкреатит остается наиболее тяжелым заболеванием, частота встречаемости которого представляется по-разному. Авторы труда «Острый панкреатит. Патофизиология и лечение» (Харьков, 2002) приводят следующие данные: «Больные острым панкреатитом составляют 10–12 % от общего числа пациентов хирургического профиля. Заболеваемость из года в год неуклонно растет (по мировым статистическим данным, от 200 до 800 пациентов на 1 млн человек населения в год). В 15–20 % наблюдений развитие острого панкреатита носит деструктивный характер, а летальность в системно-токсической фазе варьирует в пределах 20–45 %. Инфекционные осложнения в 80 % случаев приводят к смерти больных с деструктивным панкреатитом, и в настоящее время инфекция считается основной причиной смерти от панкреонекроза».
Причиной развития острого панкреатита может стать любой из ниже перечисленных факторов. В основе действия каждого из них — воздействие на поджелудочную железу с последующим повышением ее функции.
- Нарушения оттока панкреатического сока при желчнокаменной болезни, стриктурах и воспалении большого дуоденального сосочка.
- Травма (в том числе и операционная).
- Алиментарный фактор (прием избыточного количества пищи, экстрактивных веществ, мяса, жиров, особенно животного происхождения, алкогольных напитков).
- Острое нарушение кровообращения в поджелудочной железе: тромбоз сосудов, сдавление.
- Интоксикация, тяжелая аллергическая реакция.
- Эндокринные нарушения, возникающие при гиперпаратиреозе, беременности, длительном лечении препаратами кортикостероидных гормонов, врожденное или приобретенное нарушение жирового обмена (резко выраженная гиперлипемия).
- Инфекционные и вирусные заболевания (эпидемический паротит, вирусный гепатит).
Прогноз острого панкреатита
Общая летальность составляет 3–7 %, летальность при панкреонекрозе — 20–50 %, при панкреонекрозе, потребовавшем оперативного лечения, — от 30 до 85 %.
Как развивается острый панкреатит
В патогенезе острого панкреатита выделяют две основные фазы заболевания. Первая фаза заболевания обусловлена формированием системной воспалительной реакции в течение первых суток от начала заболевания, когда аутолиз, некробиоз и некроз поджелудочной железы и забрюшинной клетчатки носят абактериальный характер. В эти сроки заболевания в зависимости от степени выраженности патоморфологических нарушений возможно формирование интерстициального (отечного) панкреатита или стерильного панкреонекроза.
При прогрессировании патологического процесса на 2–3-й неделе заболевания закономерен переход во вторую фазу острого панкреатита, которая характеризуется развитием поздних постнекротических осложнений, связанных с инфицированием некротических тканей. В этих условиях происходит выброс воспалительных медиаторов. Основой развития септических осложнений становится инфицирование с выбросом токсинов.
Установлено, что при распространенности некротического поражения имеет место высокая степень инфицирования. Присоединение инфекции в условиях обширного некротического процесса сопровождается развитием распространенного инфицированного панкреонекроза, а при ограниченном некрозе формируется абсцесс.
При развитии заболевания происходит ряд процессов, знание которых является основой планирования выбора вида лечебного питания.
Схема 2. Этапы развития острого панкреатита
Патофизиология развития острого панкреатита:
Отек поджелудочной железы и кровоизлияния в ткань железы, забрюшинную клетчатку:
- системная реакция сосудов поджелудочной железы и других органов вначале в виде сужения, затем расширения;
- повышение проницаемости сосудистой стенки;
- замедление кровотока за счет выхода жидкой части крови и форменных элементов крови в окружающие ткани из просвета сосудов.
Расстройства местного кровообращения способствуют тромбообразованию. В условиях тромбоза сосудов в результате нарушения тканевого обмена и непосредственного действия на клетки ферментов формируются очаги некроза в паренхиме поджелудочной железы. Из разрушенных клеток освобождаются липазы, под действием которых возникает жировой некроз поджелудочной железы, сальника, забрюшинной клетчатки и др.
Общие изменения в организме обусловлены в начале ферментной, а затем тканевой (из очагов некроза) интоксикацией. Выделение из поврежденных клеток железы ферментов, под действием которых трипсиноген переходит в трипсин, в свою очередь активирующий калликреин. Последний, действуя на киноген, образует высокоактивный пептид каллидин, быстро превращающийся в брадикинин. Под действием трипсина из клеток железы освобождаются гистамин и серотонин, в крови активируются фактор Хагемана и плазминоген. По лимфатическим и кровеносным путям панкреатические ферменты попадают в общее кровяное русло — наблюдается синдром системного «уклонения» панкреатических ферментов.
Синдром системного «уклонения» панкреатических ферментов имеет лабораторное подтверждение — исследование амилазы и липазы сыворотки крови и мочи. Именно уровень этих ферментов является критерием активности острого панкреатита и критерием воздержания от приема пищевых продуктов per os.
Воздействие на сосудистое русло вазоактивных веществ приводит к расстройству кровообращения на всех уровнях: тканевом, органном и системном, что является причиной дистрофических, некробиотических и некротических изменений. Экссудация в ткани и полости вызывает выраженные нарушения водно-электролитного, углеводного, белкового и жирового обмена.
Патологоанатомические изменения поджелудочной железы.
При панкреонекрозе изменения в ткани поджелудочной железы в первую очередь зависят от длительности процесса. Отек и некроз поджелудочной железы и забрюшинной клетчатки развиваются обычно в ближайшие часы заболевания.
1–3-и сутки
В начальной стадии железа значительно увеличена, уплотнена, на разрезе имеет темно-красный цвет, отмечается стертость дольчатой структуры, но выраженных некротических изменений нет. Рассеянные мелкие желтого цвета очаги жирового некроза обнаруживаются лишь под париетальной брюшиной, покрывающей поджелудочную железу, в малом и большом сальниках, капсуле почек и брыжейке кишечника. В полости брюшины определяется серозный или серозно-геморрагический выпот.
Если вышеуказанные процессы не подвергаются обратному развитию, т. е. проводимое лечение неэффективно, процесс переходит в следующую фазу: формируются системные реакции, запускающие развитие патологического процесса.
3–7-е сутки
Развивается некроз ткани поджелудочной железы: диффузно- очаговый, крупноочаговый, субтотальный или тотальный. Исходом такого панкреонекроза является диффузно-очаговый фиброз и липоматоз поджелудочной железы. При крупном очаговом поражении определяются один или несколько участков некроза, переходящие на брюшину, покрывающую железу. Распространение некроза зависит от глубины поражения и локализации патологического процесса.
В большинстве случаев развитие острого панкреатита останавливается на стадии отека или некроза, не переходя в стадию секвестрации.
Расплавление некротических очагов поджелудочной железы и забрюшинной клетчатки начинается не ранее 3–5-го дня от начала заболевания, а секвестрация — через 2–3 недели и позже от начала заболевания.
При прогрессировании патологического процесса нередко возникает нагноение, которое вначале имеет асептический характер. Очаги жирового некроза подвергаются более раннему расплавлению. При формировании большого числа очагов не только под брюшиной, но и в забрюшинной клетчатке в результате расплавления формируются обширные полости, заполненные гноевидным содержимым. Гнойное воспаление железы может приобретать диффузный характер. При этом лейкоцитарные инфильтраты распространяются в строме железы по типу флегмоны (флегмонозный панкреатит), что обычно свидетельствует о присоединении инфекции.
Критерии назначения лечебного питания при остром панкреатите
Назначение лечебного питания, специализированных диет возможно только при полной ликвидации признаков системного «уклонения» панкреатических ферментов, стихания эндогенной интоксикации и разрешения полиорганной недостаточности.
Клиническая картина
При развитии острого панкреатита в клинической картине заболевания необходимо выделить три периода, каждый из которых характеризуется рядом симптомов и синдромов, в соответствии с особенностями патофизиологических процессов, происходящих в организме.
Для оценки стадии развития процесса необходимо выделить начальную стадию, характеризующуюся энзимной токсемией, стадию временной ремиссии и стадию секвестрации и гнойных осложнений.
Стадия энзимной токсемии
Характерна выраженная боль в верхней половине живота опоясывающего характера, иррадиирующая в ряде случаев за грудину и в область сердца. Больные, как правило, беспокойны из-за сильных болей, характерна постоянная смена положения.
Тошнота и рвота являются вторым по значению симптомом острого панкреатита. Рвота может быть неукротимой, мучительной и не приносить облегчения. Может появиться желтуха как симптом сдавления общего желчного протока увеличенной за счет воспалительной инфильтрации головкой поджелудочной железы.
Температура тела в первые часы заболевания нормальная или пониженная. Высокая температура, не имеющая тенденции к снижению, нередко является признаком панкреонекроза. В начале заболевания наблюдается брадикардия, позже, при нарастании интоксикации, частота пульса увеличивается. При остром отеке поджелудочной железы возможна артериальная гипертензия, при панкреонекрозе — гипотензия вплоть до коллапса. При панкреонекрозе, особенно у лиц, страдающих алкоголизмом, и пожилых людей, возникает делирий, продолжающийся несколько суток.
При пальпации в эпигастральной области характерна резкая болезненность. В последующем с развитием пареза желудочно-кишечного тракта живот увеличивается в размерах и не участвует в дыхании.
Питание пациента только парентеральное с ограничением приема жидкости per os.
Стадия временной ремиссии
Самочувствие пациента может временно улучшаться: боли в эпигастральной области становятся непостоянными, исчезает тошнота и рвота. Температура тела субфебрильная, пульс нормальный. При пальпации в эпигастральной области определяется инфильтрат без четких границ. В общем анализе крови имеется лейкоцитоз.
В фазе временной ремиссии лечебные мероприятия направлены в основном на предотвращение инфицирования секвестров и появления выпота в сальниковой сумке и некротизированной забрюшинной клетчатке.
На этой стадии процесс в поджелудочной железе не останавливается, сохраняются деструктивные изменения поджелудочной железы, по лабораторным данным, сохраняется синдром системного «уклонения» панкреатических ферментов. Питание пациента только парентеральное с ограничением приема жидкости per os.
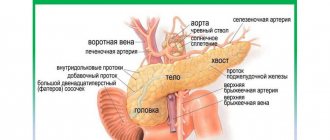
Каковы функции поджелудочной железы?
Поджелудочной железой выполняются две важные функции.
- Она вырабатывает энзимы (пищеварительные ферменты) и выделяет их в двенадцатиперстную кишку. Энзимы в пищеварительном тракте разлагают углеводы, белки и жиры. Это так называемая экзокринная функция.
- Еще одна функция — эндокринная, которую выполняют бета-клетки островков Лангерганса, вырабатывая инсулин (гормон), и альфа-клетки, вырабатывая глюкагон. Инсулин контролирует уровень глюкозы (сахара) в крови. Он действует при гипергликемии (высоком содержании сахара в крови), а глюкагон устраняет гипогликемию (недостаток сахара в крови). Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Источники
- Гайтон, А.К. Медицинская физиология / А.К. Гайтон, Дж.Э. Холл / Пер. с англ.; Под ред. В.И. Кобрина. — М.: Логосфера, 2008. — 1296 с .: ил.
- Привес М. Г., Лысенков Н. К., Бушкович В. И. / Анатомия человека. — 12-е изд., перераб. и доп. — СПб.: Издательский дом СПбМАПО, 2006. — 720 с., ил.
- Хирургические болезни: Учебник/ М. И. Кузин, О. С. Шкроб, Н. М. Кузин и др.; Под ред. М. И. Кузина. — 3-е изд., перераб. и доп. — М.: Медицина, 2002. — 784 с: ил.
- Erika F. Brutsaert, MD. Сахарный диабет // Справочник MSD — 2019.
- Имаева А. К., Мустафин Т. И., Половинкина С. Р. ПОКАЗАТЕЛИ ЗАБОЛЕВАЕМОСТИ И СМЕРТНОСТИ ПРИ ОСТРОМ ПАНКРЕАТИТЕ КАК ИНДИКАТОР СОСТОЯНИЯ МЕДИЦИНСКОЙ ПОМОЩИ НА РЕГИОНАЛЬНОМ УРОВНЕ // Проблемы социальной гигиены, здравоохранения и истории медицины. 2021. №6.
Профилактика заболеваний поджелудочной железы
Следует помнить, что на функционирование железы наиболее негативно влияет алкоголь, курение, нерегулярный прием пищи, жареная, острая и жирная пища. Всего этого следует избегать. Рацион питания должен быть здоровым. Принимать пищу нужно по четыре-пять раз в день, также важна умеренность в еде.
К заболеваниям поджелудочной железы следует серьезно относиться и обязательно всесторонне обследоваться, чтобы получить оптимальное лечение.
Наша клиника предлагает современные способы диагностики с консультацией опытных специалистов для лечения заболеваний поджелудочной железы. Не откладывайте на потом и запишитесь на прием к гастроэнтерологу прямо сейчас.