Симптомы кори у детей (фото), лечение и меры профилактики
Корь — это одна из представительниц острых высококонтагиозных вирусных инфекций, характеризующаяся реакциями воспаления в слизистых оболочках ротовой полости, конъюнктивы и органов дыхания, в сопровождении очень высоких температурных показателей, интоксикационной симптоматики, пятнистой и папулезной сыпи (смотрите фото).
Возбудителем заболевания является фильтрующийся, ничтожно малый варион, принадлежащий семейству Myxovirus. Он не обладает высокой стойкостью в открытой среде и вне организма быстро гибнет. Заразиться корью ребенок может при контакте с носителем инфекции в самый пик его заразности, за несколько (3-4) дней до начала высыпаний.
Как происходит заражение корью?
Вирус распространяется по воздуху, с током которого может через вентиляционные трубы попадать даже на другой этаж. В замкнутом тесном помещении он легко поражает дыхательные пути, слизистую горла и глаз. В организм попадает также с капельками слюны больного человека, когда он чихает или кашляет. Солнечный свет быстро убивает вирус кори. Дезинфекция помещения, в котором находились заболевшие дети, не требуется, достаточно хорошего проветривания, так как период жизни вируса составляет всего 2-3 часа при нормальной температуре.
Если ребенку не сделана вовремя прививка, то при тесном контакте с больным он заболеет обязательно. Пика своего развития вирус достигает к концу инкубационного периода и в течение нескольких последующих дней. Именно в это время больной заразен для окружающих, не должен контактировать с другими детьми, посещать детский сад или школу.
Вирус кори в процессе своей жизнедеятельности вырабатывает токсические вещества, отравляющие организм детей. Симптомом кори является характерная красная сыпь на лице и теле.
Источник инфекции
Источником кори может быть только больной человек. Даже если инкубационный период еще не закончился и у больного не проявились какие-то симптомы заболевания, он уже может представлять собой угрозу выделения вируса и тем самым возможность заражения для окружающих. Также заразными считаются люди с бессимптомным течением заболевания. Лица после вакцинации не представляют опасности для окружающих, даже при повышении температуры либо проявившихся высыпаниях.
Болезнь в раннем детском возрасте
Особенности течения кори у детей раннего возраста:
- Дети до трехмесячного возраста не могут заразиться корью — это связано с тем, что мама передала им свой иммунитет при рождении. Сама же женщина либо прививалась от кори, либо ею болела.
- Пассивный иммунитет, сохраняющийся до 6 месяцев, позволяет защитить грудничков в этом возрасте и они заражаются крайне редко.
- Для раннего детского возраста более характерен атипичный вид кори. Налицо сокращенный катаральный период, слабовыраженная симптоматика, отсутствие пятен Филатова-Коплика и энантемы на слизистой поверхности рта. Иногда на смену инкубационному периоду приходит сыпь, а катаральный период при этом полностью пропускается.
- Хотя симптоматика в раннем детском возрасте не такая выраженная, корь нередко дает осложнения. Это связано с тем, что слабая иммунная система не всегда умеет дать отпор мощному вирусу, который подавляет все защитные силы организма.
Патогенез
Инкубационный период (8-17 дней). Проникновение вируса в клетки эпителия слизистых оболочек рото- и носоглотки, конъюнктив глаз, ВДП, ЖКТ. Репликация вируса в области входных ворот инфекции с образованием симпластов. Лимфогенная диссеминация с увеличением числа очагов репликации вируса в области входных ворот. Сенсибилизация макроорганизма.
Начальный период (катаральный) период, 3-4 (до  дня. Иммуноопосредованный цитолиз контаминированных в инкубационном периоде эпителиоцитов в области входных ворот. Выделение провоспалительных цитокинов. Развитие интоксикационного, респираторного (ринита, фарингита, ларингита, трахеита, бронхита) синдромов, конъюнктивита, появление энантемы. Виремия. Гематогенная диссеминация вируса с образованием вторичных очагов репликации вируса, в том числе в слизистых ВДП, ЖКТ, эпителии мальпигиевого слоя кожи лица, туловища и конечностей, крайне редко — в нейроглии.
дня. Иммуноопосредованный цитолиз контаминированных в инкубационном периоде эпителиоцитов в области входных ворот. Выделение провоспалительных цитокинов. Развитие интоксикационного, респираторного (ринита, фарингита, ларингита, трахеита, бронхита) синдромов, конъюнктивита, появление энантемы. Виремия. Гематогенная диссеминация вируса с образованием вторичных очагов репликации вируса, в том числе в слизистых ВДП, ЖКТ, эпителии мальпигиевого слоя кожи лица, туловища и конечностей, крайне редко — в нейроглии.
Период разгара (период сыпи) 3-4 дня. Продолжающаяся виремия. Иммуно-опосредованный цитолиз во вторичных очагах репликации вируса — в том числе последовательно кожи головы, шеи, туловища, конечностей. Поэтапное (“сверху вниз”) распространение экзантемы. Нарастание интоксикационного, респираторного синдромов, возможно появление диареи. Проявление иммуносупрессивного действия вируса. Формирование “коревой анергии”. Анергия проявляется, в том числе, исчезновением кожно-аллергических реакций на туберкулин, токсоплазмин у инфицированных лиц. Риск появления бактериальных осложнений.
Период реконвалесценции (период пигментации) 5-8 дней. Дальнейшее формирование иммунитета. Элиминация вируса. Десквамация, пигментация эпителия кожи. Репаративные процессы в органах- мишенях.
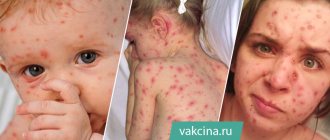
Симптомы кори, фото
Как ни странно, но как начинается корь (см. фото), не увидит даже самый проницательный родитель. Эта коварная болезнь развивается по этапам, причём начальный период может длиться недели и совершенно не проявлять себя. Ребёнок будет продолжать веселиться и играть, а зловредный вирус тем самым временем будет подтачивать его организм изнутри.
1) Инкубационный период детской кори: 7–14 дней (считается от момента заражения до непосредственного появления первых симптомов).
2. Катаральный период, когда у детей появляются первые признаки кори, напоминающие все симптомы простуды:
- общее недомогание;
- отсутствие аппетита;
- резкая слабость;
- головные боли;
- бессонница;
- температура 38–40°C;
- насморк с гнойно-слизистыми выделениями из носа;
- отёк, покраснение век;
- слезотечение;
- сухой, навязчивый кашель;
- конъюнктивит (гнойное воспаление глазной слизистой оболочки);
- разжиженный стул;
- осипший голос;
- светобоязнь;
- боли в животе;
- у детей до года нередко отмечается понижение массы тела.
3. Основные симптомы кори у детей (спустя почти три недели после первых признаков заболевания):
- серовато-беловатые мелкие высыпания (размер — с маковое зёрнышко) во рту, на слизистой оболочке напротив коренных зубов;
- ещё через 5 дней появляются яркие, сливающиеся между собой пятна (размер — до 10 мм), слегка возвышающиеся над кожным покровом: начинают проявляться сначала за ушами, на лбу, затем — на остальных частях лица, шее, далее — по всему телу, в последнюю очередь — по рукам и ногам;
- мелкие розовые пятна стремительно увеличиваются в размерах, сливаются, приобретают нелепую, неправильную форму;
- спустя 3 дня после интенсивных высыпаний температура поднимается снова (в большинстве случаев) до 40.5°C.
Сыпь покрывает тело ребёнка в среднем от 4 до 7 дней, сначала после неё остаются коричневатые пигментные пятна, которые начинаются шелушиться, ещё через пару недель кожа очищается окончательно. Исчезает сыпь точно в такой же последовательности, как и возникла, — от лица к конечностям. Вот как проявляется корь на разных этапах её развития: об этом нужно знать, чтобы не спутать болезнь с другими инфекционными заболеваниями (с той же простудой), не заниматься самолечением и своевременно показать ребёнка врачу.
Классификация
Корь может протекать очень тяжело и потребовать неотложной помощи. Важно знать, что болезнь бывает не только типичной, но и атипичной формы:
- Митигированная (ослабленная) корь. Заболевание развивается у людей, которым с целью профилактики в самом начале инкубационного периода был введен противокоревой гамма-глобулин. Реже оно наблюдается у ранее привитых лиц, у которых не произошла выработка полноценного иммунного ответа. При этой форме заболевания интоксикация и катаральные симптомы кори выражены слабо, сыпь неяркая и необильная, пятна Бельского-Филатова-Коплика нередко отсутствуют.
- Абортивная корь. Начинается так же, как и типичная форма кори. Но температура держится не более двух дней. Кожные высыпания отмечаются только на голове и туловище, не затрагивают конечности.
- Геморрагическая корь. Крайне тяжелая форма заболевания, которая может закончиться летальным исходом. Характеризуется подъемом температуры тела до очень высоких значений, выраженной интоксикацией, появлением кровоизлияний на коже и слизистых оболочках. Возможно появление крови в моче — гематурия.
- Гипертоксическая корь. Температура тела повышается до 40–41°C. Быстро ухудшается общее состояние. Появляются и нарастают признаки сердечно-сосудистой недостаточности — снижение артериального давления, резкое учащение числа сердечных сокращений, бледность кожных покровов, холодный пот. Возможно развитие нейротоксикоза — токсического поражения центральной нервной системы. Его признаками являются головная боль, тошнота, повторная рвота, нарушения сознания, судороги³.
Корь может протекать очень тяжело и закончиться летальным исходом. Фото: PHIL CDC
Абортивная форма
Абортивная форма кори у ребенка – это та, при которой после катарального периода все симптомы исчезают сами собой. Сыпь появляется только на лице, иногда шее. Существует скрытая форма заболевания, когда сыпь не проявляется совсем, а катаральные явления выражены слабо.
Особенностью кори является способность утяжеляться за счет присоединения осложнений. Осложнения кори у детей возникают при присоединении бактериальной флоры. Чаще поражаются дыхательные пути. К патологии со стороны органов дыхания относятся гнойные трахеиты, ларингиты, бронхиты и пневмонии.
Осложнения
Одна из отличительных черт вируса кори – его способность подавлять иммунитет, из-за чего может возникнуть множество осложнений со стороны самых разных систем и органов. Чаще всего активируется условно-патогенная микрофлора, которая всегда присутствовала в организме ребенка, но успешно подавлялась его иммунными силами.
Осложнения бывают ранними и поздними, вызываются как самим вирусом (первичные), так и возникают в результате наложения бактериальной инфекции (вторичные).
Осложнения со стороны дыхательной системы:
- пневмонии;
- бронхиты;
- бронхопневмонии;
- ларингиты;
- плевриты.
Первичные осложнения, вызванные вирусом кори:
- ранняя коревая гигантоклеточная пневмония;
- энцефалит;
- менингоэнцефалит;
- подострый склерозирующий панэнцефалит.
Осложнения со стороны центральной нервной системы:
- энцефалит;
- менингит;
- полиневриты;
- менингоэнцефалит.
Осложнения со стороны пищеварительного тракта:
- стоматит (воспаление слизистой рта);
- энтерит (воспаление тонкого кишечника);
- колит;
- расстройство стула из-за усиления активности патогенной микрофлоры.
Осложнения со стороны других органов и систем:
- конъюнктивиты;
- отиты;
- слепота;
- миокардит.
Осложнения со стороны мочеполовой системы:
- пиелонефриты;
- циститы.
К сожалению, некоторые осложнения, особенно со стороны ЦНС, могут привести к летальному исходу.
Этиология
Вирус кори РНК содержащий вирус семейства Paramyxoviridae, рода Morbillivirus. Морфология вируса типична для парамиксовирусов: вирионы сферической формы с липопротеидной оболочкой и спиральным нуклеокапсидом, представленным одной молекулой однонитчатой минус РНК, главным белком нуклеокапсида N фосфопротеидом Р и РНК-зависимой РНК-полимеразой.
Наружная поверхность оболочки вируса состоит из липидов мембран клеток-мишеней и гликопротеидов (Н и F) вируса, выступающих на ней в виде “шипов”.
Гликопротеид Н — гемагглютинин, ответственен за прикрепление (адсорбцию) вируса к поверхности клетки-мишени. Клеточным рецептором для вируса кори является кофактор комплемента — трансмембранный протеин CD46, обнаруживаемый только на человеческих и обезьяньих клетках. Он представлен, прежде всего, на эпителиальных клетках слизистых оболочек, кожи, нейроглии, что определяет эпителиотропность вируса кори.
Гликопротеид F — обеспечивает слияние липидной оболочки вируса с липидами стенки клетки-мишени с образованием поры (мостика), необходимой для проникновения нуклеокапсида вируса. Кроме того, способен вызывать слияние поражённых клеток с множеством интактных. В результате образуются симпласты — гигантские многоядерные нежизнеспособные клетки, в которых происходит дальнейшее накопление вируса. Благодаря механизму симпластообразования вирусы не попадают в межклеточное пространство, избегая тем самым воздействия на них вируснейтрализующих антител.
К внутренней поверхности оболочки вируса прилегает матриксный или мембранный белок, которые называют матриксом вириона (М). Гемагглютинин Н, белок слияния F, мембранный белок М и нуклеокапсидный протеин NP различны по степени иммуногенности. Наиболее иммуногенен гемагглютинин Н, наименее — мембранный белок М.
Вирионы проникают в клетку-мишень без образования эндосом. РНК-полимераза вносится в клетку вместе с нуклекапсидом вируса. Транскрипция, синтез белка и репликация генома происходит в цитоплазме. Геном транскрибируется с помощью РНК-зависимой РНК полимеразы в отдельные иРНК и полноценную плюс матрицу для геномной вирусной РНК. Вновь синтезированные геномы взаимодействуют с основными белками вируса, образуя нуклеокапсиды, которые связываются с М-белком и окружаются оболочкой из модифицированной плазмолеммы клетки-мишени. Вирионы выходят из клетки процессом почкования.
Инфицирование Т- и В-лимфоцитов позволяет с одной стороны объяснить развитие “иммунной коревой анергии”, с другой — возможность в ряде случаев проникновения инфекции через гематоэнцефалический барьер с последующей репликацией вируса в ЦНС с развитием острого энцефалита, менингоэнцефалита.
Вирус кори
Репликация мутантных штаммов вируса кори с дефектом М-протеина сопровождается накоплением вирусных нуклеокапсидов в инфицированных нейронах и глиальных клетках без образования симпластов. Это приводит к длительной персистенции вируса в ЦНС и может проявиться развитием подострого склерозирующего панэнцефалита через 5-10 лет после перенесенной кори с частотой 1 на 300 тысяч случаев.
Вирус кори нестоек в окружающей среде, гибнет от солнечного света и ультрафиолетовых лучей в течение 8-10 минут. При комнатной температуре инактивируется через 3-4 часа и быстро погибает при высыхании, при температуре 56 градусов погибает через 30 минут. Вирус хорошо переносит низкие температуры на протяжении нескольких недель. Чувствителен к воздействию детергентов, дезинфектантов.
Вирус кори культивируют на первично-трипсинизированных культурах клеток почек обезьян и человека. Он подавляет митотическую активность клеточных структур, а также может оказывать мутагенное действие на хромосомы.
Диагностика
Когда имеет место корь в типичной форме, то диагностировать заболевание труда не составит. Наличие явных признаков кори, описанных выше, исключит иные болезни. Для постановки диагноза при атипичной форме заболевания следует назначить пациенту сдачу ряда дополнительных анализов:
- общие анализы крови и мочи;
- анализ крови на наличие вируса или по мазкам из носоглотки (вирусологический метод);
- анализ крови на антитела и повышение их титра (серологический метод);
- проведение реакции торможения гемаглютинации, способной показать наличие инфекционного поражения.
Когда развиваются осложнения, врач дополнительно назначает проведение других исследований. Самыми распространенными среди них являются электроэнцефалография и рентген грудной клетки.
Как лечить корь?
Каких-то специальных методов лечения кори нет, организм справится с инфекцией самостоятельно. Лечение ребенка здесь применяется симптоматическое, которое будет облегчать общее состояние больного:
- Антигистаминные. Назначаются, чтобы снять отечность слизистых носоглотки.
- Жаропонижающие. Рекомендуется применять препараты на основе парацетамола и ибупрофена.
- Витаминотерапия. При кори нарушается витаминный обмен, значительно снижаются защитные свойства организма. Врач может назначить прием витамина С и комплекс витаминов.
- Прохладный влажный воздух в комнате. Помогает увлажнять слизистые, кашель становится не таким сухим.
- Гигиенические процедуры. В период выздоровления можно принимать ванны. Также необходимо проводить тщательную гигиену полости рта, промывать глаза, если есть воспалительный процесс.
- Диета. После острого периода, когда спадет температура, у ребенка появляется аппетит. Нужно предлагать легкую, протертую, теплую пищу.
В период болезни важно также обеспечить ребенка необходимыми витаминными комплексами для поддержания иммунитета, а потрескавшиеся губы смазывать вазелином.
Больному корью необходим постельный режим пока держится температура. По возможности, выделите ему отдельную комнату. Влажная уборка должна проводиться не реже 2-х раз в день. Очень важно, чтобы воздух постоянно оставался свежим, поэтому чаще проветривайте помещение. Если яркий свет вызывает неприятные ощущения, то задерните шторы, а вечером вместо люстры включайте настольную лампу. Соблюдайте режим дня. Хотя сон нарушен и появилась бессонница, старайтесь ложиться вовремя. Особенно это касается детей. Если трудно удержать ребенка в кровати, то разрешите поиграть в спокойные игры, немного посмотреть телевизор, почитайте вместе. Но желательно, чтобы после обеда он поспал.
Симптоматическое лечение проводится в домашних условиях под наблюдением педиатра. В отделение больницы ребенка помещают в том случае, если начинают развиваться осложнения. При наличии осложнений терапию дополняют антибактериальными препаратами.
Диета и питание
Еще несколько рекомендаций, которые помогут победить корь
- В меню должно быть много овощей и фруктов, как в сыром виде, так и в тушеном и вареном. Хорошо подойдут овощные супы с крупами на нежирном мясном бульоне.
- Восстановить запасы воды и минеральных веществ помогают готовые растворы для дегидратации Регидрон, Humana Электролит. Приготовить аналогичный раствор вы можете самостоятельно, растворив в литре кипяченой воды 1 ст.л. сахара, 1/2 ч.л. пищевой соды и 1 ч.л. соли.
- Пейте много жидкости. Норма взрослого 2,5-3 литра в день, а для ребенка по 100-150 мл/кг в сутки. Соблюдение этого правила помогает вывести из организма вредные продукты жизнедеятельности вирусов, снизить алергизацию организма и не допустить появление осложнений. Пить можно чистую воду, компоты, соки, морсы, чаи.
- Пища должна быть теплой, но не горячей, чтобы не раздражать воспаленное горло. По этой же причине желательно, чтобы блюда были протертые и полужидкие (супы-пюре или молочные каши). Такая пища легко глотается, не раздражая слизистую оболочку рта.
- В качестве гарнира подойдут любые полужидкие каши: рисовая, гречневая, пшенная.
- Хорошо поднимают иммунитет кисломолочные продукты, особенно кефир, наринэ и домашние йогурты.
- Для укрепления иммунитета нужны белковые блюда из нежирного протертого мяса и рыбы (паровые котлеты, паштет или суфле). А также омлеты, творог в натуральном виде или в запеканке с крупами и ягодами.
Профилактические меры
Профилактика кори у детей включает несколько важных моментов.
- Вакцинация. Самая эффективная защита — вакцина. Она может быть однокомпонентной и многокомпонентной (КПК, или корь, паротит, краснуха). Прививка проводится в 1 год, затем повторно в 6 лет. У 10% привитых детей может проявиться легкая форма инфекции с незначительной сыпью и повышением температуры. В этот момент дети считаются незаразными. В связи с массовым отказом от прививок в России участились случаи заболевания корью. По статистике 80% малышей, перенесших это заболевание, не были привиты.
- Прием иммуноглобулина, или пассивная иммунизация. Если известно, что ребенок контактировал с носителем кори или находился в очаге заболевания, можно применить иммуноглобулин, который дает иммунитет от инфекции в течение одного месяца.
- Карантин. В детском коллективе, где зафиксирован случай заболевания корью, проводятся противоэпидемические меры и ежедневный профилактический осмотр детей. Ребенок считается заразным за несколько дней до возникновения первых симптомов, а также в течение 5 суток после появления первой сыпи на коже. Пребывание в детском коллективе запрещено. Карантин проводится только для непривитых детей младше 17 лет.
Повторное заболевание корью встречается в крайне редких случаях. После перенесенного заболевания иммунитет пожизненный. После прививки сохраняется стойкий иммунитет на протяжении 15 лет.
Патоморфология
Типичным в патоморфологии кори является поражения эпителия слизистых оболочек и кожи с образованием симпластов, выявляемых на ранних этапах заболевания. Иммуно-опосредованный цитолиз пораженного эпителия приводит к деструктивным и воспалительным процессам. Для кори характерно серозно-эксудативное (катаральное) воспаление слизистых оболочек носо- и ротоглотки, гортани, трахеи, бронхов, а так же желудочно-кишечного тракта — полнокровие, отёк с вакуолизацией клеток эпителия, небольшие лимфогистиоцитарные инфильтраты.
Патогномоничная для начального периода кори энантема на слизистых оболочках ротовой полости представлена участками серозного воспаления с поверхностными некрозами эпителия; при их локализации на слизистой щёк — напротив нижних моляров — их называют пятнами Бельского-Филатова- Коплика.
В периоде разгара на коже больного появляется экзантема — гнёздный инфекционный дерматит, представленный очагами экссудативного периваскулярного воспаления с гистио-лимфоцитарной инфильтрацией, преимущественно в мальпигиевом слое. Диапедез эритроцитов в воспалительный очаг, их последующий гемолиз с накоплением гемосидерина, объясняют последующую пигментацию сыпи. Очаги деструкции эпителия слизистых и кожи обусловливают последующее отрубевидное шелушение.
В лёгочной ткани отмечается клеточная инфильтрация межуточной ткани, продуктивно-инфильтративная реакция перибронхиальной и междольковой соединительной ткани, нарушение лимфо- и кровообращения.
Изменения со стороны ЦНС могут проявляться коревой энцефалопатией, обусловленной дисциркуляторными нарушениями (стазы) с последующим развитием дистрофических изменений нервных клеток невоспалительного характера. Крайне редко (1 на 10000 заболевших) наблюдается развитие серозного менингита, энцефалита, менингоэнцефалита с очаговой пролиферацией глии, периваскулярной лимфоплазмоцитарной инфильтрацией, очагами демиелинизации. Вирус кори способен проникать в нервные клетки, в которых обнаруживается в составе эозинофильных включений.
Коревая инфекция может служить примером вирусной персистенции. В одном из 300000 случаев через 5-10 лет после перенесенной кори развивается прогрессирующее неврологическое заболевание — подострый скперозирующий панэнцефалит (ПСПЭ), квалифицируемый как медленная вирусная инфекция. Гистологически и вирусологически в нейронах и астроцитах больных, умерших от ПСПЭ, выявлены внутриядерные и цитоплазматические включения, из которых выделен вирус кори. При жизни у них выявлялись высокие титры антитела к антигенам вируса кори.