Особенности кожи и иммунитет
Кожный покров человека является самостоятельным органом, выполняющим разнообразные функции. Плотный поверхностный слой кожи в первую очередь предотвращает проникновение болезнетворных микроорганизмов в нижележащие ткани. Также на поверхности кожи содержится более количество рецепторов, информирующих головной мозг о температуре окружающей среды, тактильных контактах, боли и о других видах чувствительности. Повреждение кожного покрова всегда является фактором риска инфекции или воспалительного процесса.
Дополнительные функции кожного покрова:
- защита нижележащих тканей от внешних воздействий;
- поддержание фиксированной температуры тела;
- удаление продуктов метаболизма с помощью пота;
- поддержание постоянства внутренней среды организма;
- внешнее дыхание;
- образование витамина D, необходимого для обмена веществ и развития органов;
- депонирование крови.
Самым наружным участком кожи является многослойный эпидермис. Ороговевшие клетки верхнего слоя эпидермиса выполняют барьерную и защитную функцию. Нижние слои эпидермиса регулярно обновляют клеточный состав ткани. Срединный слой кожи представлен дермой, содержащей волосяные луковицы, кровеносные сосуды, гладкие мышцы, потовые и сальные железы. Самой нижней частью кожного покрова является подкожная клетчатка. Жировые ткани предотвращают переохлаждение организма и защищают внутренние органы от механического воздействия.
Клетки иммунной системы присутствуют в кожном покрове. Задачей иммунитета в этой анатомической области является быстрое предотвращение инвазии патогенных микроорганизмов во внутренние органы. Кроме того, защитная система оберегает организм от вредных химических веществ. В то же время из-за врожденных аномалий иммунитет может реагировать на некоторые нейтральные вещества и вызывать воспалительную реакцию.
Аутотоксический тип токсикодермии
Аутотоксическая токсикодермия возникает вследствие влияния аллергенов и различных токсинов, что образуются в организме при нарушении обмена веществ. Она может проявляться при гастрите, язве желудка, панкреатите, гепатите и болезнях почек — пиелонефрите, гидронефрозе, при хронической почечной недостаточности, в случае злокачественных процессов, таких, как аденокарцинома почки, рак легких, а также рак кишечника. Аутотоксическая токсикодермия имеет тенденцию к развитию в хроническую форму. Токсикодермия может вызываться также различными металлами, использующимися в зубных протезах и различного характера металлоконструкциях, что используют в травматологии и в ортопедии. Реакция происходит из-за содержания в них хрома, кобальта, никеля, молибдена, они поступают в кровь больного и сенсибилизируют организм.
Отдельные виды
Термин «токсикодермия» обозначает любые виды повреждения кожи, возникшие при распространении аллергена с током крови. В то же время врачам известны отдельные синдромы, характеризующиеся такой патологической реакцией.
Наиболее опасные формы болезни:
- Синдром Стивенса-Джонсона – тяжелое поражение кожи и слизистых оболочек мочеполовых органов, ротовой полости и глаз. На поверхности кожи пациента формируются множественные экссудативные эритемы. Заболевание проявляется увеличением температуры тела, тахикардией, слабостью, головной болью и другими симптомами. У детей такое состояние часто развивается на фоне инфекционных заболеваний.
- Синдром Лайелла – жизнеугрожающее состояние, проявляющееся поражением кожи, слизистых оболочек и внутренних органов. Внешние симптомы болезни включают отслаивание кожи и появление пузырей, заполненных экссудатом. Общая интоксикация организма и присоединение инфекции может привести к смерти пациента. Поражается нервная система.
Для врача важно вовремя распознать опасную форму заболевания и начать лечение. Зачастую пациенту требуется реанимационная помощь для поддержания функций жизненно важных органов.
Токсикодермия
Токсикодермия, или токсико-аллергический дерматит, – острое воспаление кожных покровов, а иногда и слизистых оболочек, развивающееся под действием аллергизирующего, токсического или токсико-аллергического фактора, который попадает в организм через дыхательные пути, пищеварительный тракт, при внутривенном, подкожном, внутримышечном введении. Таким образом, этиологический фактор действует не непосредственно на кожу, как при дерматитах, а проникает в нее гематогенным путем
.
В последнее время проблема токсикодермии обострилась, что связано с расширяющимся внедрением бытовой химии, ухудшением экологической обстановки, появлением новых лекарственных препаратов.
Этиология
В этиологии токсикодермии главную роль играют экзогенные причины, реже – эндогенные. К экзогенным
причинам относятся
лекарственные препараты, пищевые продукты, производственные и бытовые химические вещества
, попадающие в организм через пищеварительные и дыхательные пути. Кроме того, лекарственные препараты могут вызывать токсикодермию при любом способе их введения: внутривенном, внутримышечном, подкожном, а также в результате всасывания через кожу при наружном применении.
Эндогенные причины
– это аутоинтоксикации необычными продуктами обмена, появляющимися в организме вследствие нарушения функции желудочно-кишечного тракта, печени, почек, щитовидной железы; новообразований, болезней обмена, глистных инвазий.
Основу патогенеза токсикодермии составляет аллергическая реакция.
В большинстве случаев речь идет о лекарственной токсикодермии. Лекарственная токсикодермия является проявлением сенсибилизирующего действия медикамента. В ее патогенезе часто сочетаются токсический и аллергический компоненты, что и обусловливает развитие характерных для лекарственной болезни многообразных поражений кожи, слизистых оболочек, нервной и сосудистой систем, внутренних органов.
Лекарственная токсикодермия
может возникнуть как результат длительного введения медикамента и представляет собой вариант лекарственной болезни. Причиной развития токсикодермии могут быть самые разные препараты: антибиотики, сульфаниламиды, барбитураты, амидопирин, галоиды, транквилизаторы, вакцины и сыворотки, витамины, препараты органического мышьяка, йод, аминазин, АКТГ, соединения хинина и многие другие. Известны даже случаи развития токсикодермии к антигистаминным препаратам и кортикостероидам.
Лекарственные токсикодермии наблюдаются у 2 – 3% госпитализированных больных и составляют 19% всех осложнений медикаментозного лечения. Для многих широко распространенных препаратов частота возникновения токсикодермий превышает 1%. Предсказать появление токсико-аллергических реакций, как правило, невозможно. Риск возникновения токсикодермии
считают
высоким
(3 – 5%) при лечении пенициллинами, карбамазепином, аллопуринолом, препаратами золота;
средним
при лечении сульфаниламидами, пероральными сахароснижающими средствами, диуретиками, нестероидными противовоспалительными (НПВС), изониазидом, хлорамфениколом, эритромицином, стрептомицином;
низким
при лечении барбитуратами, бензодиазепинами, фенотиазинами, тетрациклинами.
Токсическая реакция может быть вызвана употреблением недоброкачественной пищи, а также попаданием в организм мышьяка, ртути. Причиной токсикодермии может быть идиосинкразия к какому-либо веществу. Токсикодермии могут быть вызваны некоторыми аллергенными пищевыми продуктами
. К ним относятся: яйца, мед, орехи, клубника, цитрусовые, шоколад, кофе, чеснок, многие специи, копчености, маринады, морепродукты и т.д. Среди факторов
бытовой химии
нужно выделить стиральные порошки, моющие средства, краски, лаки, растворители, бензин, керосин, инсектициды, красители для мехов и одежды (особенно содержащие урсол), синтетические полимерные соединения, эпоксидные смолы и др.
Патогенез
Аллерген, проникая внутрь клеток кожи и других тканей, вступает в соединение с функциональными структурами цитоплазмы (нуклеопротеинами, митохондриями). Поражение кожи может возникнуть в результате подавления лекарственным препаратом ферментных систем, токсического поражения тканей, сосудов и изменения реактивности организма. При аллергической токсикодермии в сыворотке крови появляются антитела. Сенсибилизация, т.е. приобретение повышенной чувствительности к какому-либо веществу, определяется количеством аллергена, поступающего в организм, частотой его воздействия и антигенной активностью; иммунной реактивностью организма. Способствуют сенсибилизации перенесенные и имеющиеся аллергические заболевания, наследственная предрасположенность к аллергическим процессам.
Иммунные механизмы лекарственной токсикодермии
1. Аллергические реакции немедленного типа.
Опосредуются IgE. Антиген – лекарственное средство. Взаимодействие препарата с IgE приводит к выбросу гистамина, простагландинов и других веществ из тучных клеток. Проявления: крапивница, отек Квинке, анафилактический шок.
2. Цитотоксические аллергические реакции.
Лекарственное средство (антиген) фиксировано на клеточной мембране. При комплементопосредованной цитотоксичности связывание препарата (пенициллины; цефалоспорины; сульфаниламиды; рифампицин) с цитотоксическим антителом приводит к активации комплемента и лизису тромбоцитов и лейкоцитов. При антителозависимой клеточной цитотоксичности соединения антитела с препаратом (хинин, хинидин, салициламид, изониазид, хлорпромазин, препатары, содержащие сульфаниламидную группу) активирует лизис клеток или их фагоцитоз.
3. Иммунокомплексные аллергические реакции.
Лекарственное средство (антиген) в кровотоке образует иммунные комплексы с антителами, которые откладываются в стенках мелких сосудов, активируют комплемент и миграцию нейтрофилов. Таков патогенез сывороточной болезни. Латентный период реакции – 5 – 7 сут. Проявления: васкулит, крапивница, артрит, нефрит, альвеолит.
4. Аллергические реакции замедленного типа
опосредуются Т-лимфоцитами. Антиген – лекарственное средство. Сенсибилизированные лимфоциты после связывания с антигеном высвобождают цитокины, запускающие воспалительную реакцию. По этому механизму может развиваться лекарственная сыпь.
Неиммунные механизмылекарственной токсикодермии
1.
Наследственная недостаточность ферментов
(идиосинкразия в узком смысле слова).
2. Кумуляция (например, меланоз при лечении препаратами золота или амиодароном).3. Местное раздражающее действие препарата.4. Индивидуальная непереносимость препарата (идиосинкразия в широком смысле слова).
5. Комбинированное действие препарата и ультрафиолетового излучения (фототоксические реакции
). Возможно также развитие иммунных фотоаллергических реакций.
Клиническая картина
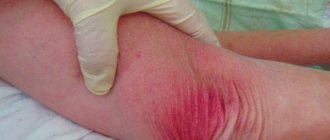
Токсикодермия в большинстве случаев возникает остро
и характеризуется распространенными, диссеминированными, симметричными и мономорфными сыпями, состоящими из пятнистых, папапулезных, узловатых, везикулезных, буллезных, пустулезных и папулопустулезных зудящих элементов (см. рисунок на стр. 657). В процесс могут вовлекаться слизистые оболочки.
Среди пятнистых токсикодермий
можно выделить: гиперемические, геморрагические (пурпура) и пигментные (токсическая меланодермия от мышьяка, метациклина, углеводородов нефти или каменного угля). Пятна гиперемии могут располагаться изолированно друг от друга (розеолезная токсикодермия) или сливаться, образуя обширные участки гиперемии, доходя порой до универсального поражения кожи (
эритродермия
). Высыпания могут носить кольцевидный характер. При разрешении нередко наблюдается шелушение, в случае поражения ладоней и подошв возможно полное отторжение рогового слоя. При возникновении шелушения только в центре розеолезных пятен клиническая картина напоминает розовый лишай Жибера. Выраженный зуд, связь с приемом лекарственного препарата или недоброкачественного продукта, обильные высыпания на конечностях, наличие высыпаний на лице, рецидивы заболевания – все эти симптомы характерны для токсикодермии.
Для папулезных токсикодермий
характерно диссеминированное поражение. Появляется сыпь из плоских полигональных папул, напоминающих красный плоский лишай, ее появление может быть вызвано длительным приемом хингамина, хинина, фенотиазинов, ПАСК, стрептомицина, тетрациклина, препаратов йода, ртути и т.д.
Узловатые токсикодермии
характеризуются образованием болезненных островоспалительных узлов, слегка возвышающихся над уровнем кожи, имеющих расплывчатые очертания (острая узловатая эритема).
При везикулезных токсикодермиях
сыпь состоит из крупных везикул, окаймленных узким венчиком гиперемии. Процесс диссеминированный. Возможны ограниченные проявления везикулезной токсикодермии в области ладоней и подошв (в виде дисгидротических пузырьков).
Пустулезные токсикодермии
обычно связаны с воздействием препаратов
брома
,
йода
, хлора, фтора (галогенов). В их развитии играют определенную роль и находящиеся в сально-волосяном аппарате стафилококки, активизирующиеся под влиянием перечисленных препаратов. Эти вещества выделяются из организма с кожным салом, поэтому проявления токсикодермии сильнее выражены на участках, более богатых сальными железами (грудь, лицо, верхняя часть спины). Сыпь состоит из пустул или угрей (бромистые угри, йодистые угри). Причиной развития угревой токсикодермии могут быть витамины В6, В12, изониазид, барбитураты, стероиды, литий.
Среди буллезных токсикодермий
выделяют локализованную и диссеминированную формы. Локализованная форма появляется на ограниченном участке и называется фиксированной.
Фиксированная токсикодермия
характеризуется появлением одного или нескольких округлой формы пятен, диаметр их достигает 2 – 3 см, через несколько дней они приобретают синюшный, а затем коричневый оттенок. В центре некоторых пятен образуется пузырь. Излюбленная локализация фиксированной токсикодермии –
половые органы и слизистая оболочка полости рта
, также высыпания могут локализоваться на других участках кожи. При появлении высыпаний на слизистой рта пузыри быстро вскрываются, образуя эрозии. Фиксированная токсикодермия развивается в результате приема
сульфаниламидов, барбитуратов, салицилатов, антибиотиков, хлоралгидрата, мышьяка
и других препаратов. При каждом повторном приеме соответствующего препарата процесс рецидивирует на тех же местах, все более усиливая пигментацию, и постепенно распространяется на другие участки кожного покрова. Если прием препарата прекращен, то в течение 7 – 10 дней процесс разрешается, в случае рецидивов процесс может протекать более длительно.
Клиническая картина распространенной буллезной токсикодермии
может иметь сходство с проявлениями многоформной экссудативной эритемы. В пользу последней свидетельствуют: преимущественное поражение тыльной поверхности кистей и стоп, невыраженный зуд, сезонность рецидивов (весна и осень), общие катаральные явления, отсутствие связи с приемом медикаментов.
Тяжелейшая форма многоформной экссудативной эритемы – синдром Стивенса-Джонсона
– обычно начинается внезапно и остро, с высокой температурой. На конъюнктиве век образуются ложные пленки, желтые или бело-желтые, которые можно полностью снять. Они могут занимать конъюнктиву глазного яблока и роговицу. Исчезают в течение 3 – 6 нед. В осложненных случаях остаются рубцы конъюнктивы и бельмо роговицы. Почти одновременно с изменениями конъюнктивы на коже появляются эритематозные пятна, пузыри или бугорки, отек и кровянисто-серозный экссудат на губах, слизистой оболочке рта до небной дуги с множественными пленками, со зловонным гнойным отделяемым изо рта, наружных половых органов.
При тяжелом течении токсикодермии
из общих симптомов могут наблюдаться функциональные нарушения со стороны нервной системы (раздражительность, сменяющаяся депрессивным состоянием, бессонница, эмоциональная лабильность и др.), повышение температуры, сопровождающееся общим недомоганием, разбитостью, преходящими артралгиями, симптомами поражения сердечно-сосудистой системы, в том числе и мелких сосудов (что обусловливает развитие геморрагического компонента), а также печени и почек (лекарственная болезнь). Субъективные симптомы в основном сводятся к ощущению зуда, жжения, напряжения и болезненности кожи пораженных участков.
Помимо перечисленных, встречаются и другие, более редкие формы токсикодермий
. Такие лекарственные препараты, как сульфаниламиды, антибиотики, антикоагулянты, барбитураты, салицилаты могут вызывать
аллергический васкулит
. Мышьяк при длительном применении может способствовать появлению токсикодермии в виде
гиперкератоза ладоней и подошв
. Бром и йод вызывают
бромодерму и йододерму
, которые характеризуются появлением мягких бляшек синюшно-красного цвета, покрытых гнойными корками, после их удаления обнажается папилломатозная поверхность инфильтрата.
Некоторые медикаменты обусловливают характерную именно для них клиническую картину токсикодермии. Вместе с тем одно и то же лекарственное вещество у различных людей может вызвать морфологически разную форму токсикодермии. Почти у всех больных инфекционным мононуклеозом и цитомегаловирусной инфекцией при назначении ампициллина возникает лекарственная сыпь. У 50 – 60% ВИЧ-инфицированных при лечении препаратами, содержащими сульфаниламиды, возникает сыпь. Ампициллин чаще оказывает побочное действие на фоне лечения аллопуринолом.
Если у больного какой-либо препарат раньше вызывал токсикодермию, то при повторном назначении этого препарата скорее всего она возникнет снова. Примерно у 10% больных с аллергией к пенициллинам цефалоспорины вызывают сыпь, обусловленную перекрестной сенсибилизацией. У 20% больных, сенсибилизированных к какому-либо препарату, содержащему сульфаниламиды, возникает перекрестная сенсибилизация к другим таким препаратам.
Течение
Течение лекарственной токсикодермии при условии быстрой отмены препарата обычно непродолжительное. Однако в случае поражения сердечно-сосудистой системы и внутренних органов прогноз может быть неблагоприятным. По серьезности прогноза и трудности диагностики на первом месте среди поражений внутренних органов стоит аллергический миокардит. Иногда лекарственная аллергическая реакция проявляется в виде медикаментозного люпоидного синдрома, похожего на системную красную волчанку, но быстро разрешающегося после прекращения действия лекарственного препарата.
Течение токсикодермий, вызванных экзогенными причинами, обычно острое. Токсикодермии эндогенного происхождения чаще протекают хронически.
Диагностика Диагностика
Установить причину токсикодермии нелегко, а зачастую невозможно. Дифференциально-диагностическое значение имеет наличие симптомов поражения внутренних органов, нервной системы, сосудов при лекарственной токсикодермии. Дифференцировать буллезную токсикодермию
на половых органах (в эрозивной стадии) следует от твердого шанкра, генитального герпеса, эрозивного баланопостита;
розеолезную, папулезную, пустулезную
токсикодермии – от соответствующих сифилидов вторичного периода сифилиса.
Розеолезные
проявления необходимо также дифференцировать от сыпи при краснухе, кори, скарлатине; буллезную форму отличать от ветряной оспы, пустулезную – от пиодермии.
При диагностике лекарственной токсикодермии исключают все другие причины сыпи, в частности, инфекционные
. Сделать это не всегда просто: сыпь при вирусной инфекции бывает неотличима от сыпи, вызванной каким-либо препаратом, назначенным до лечения этой инфекции. Оценивают время, которое прошло от начала лечения препаратом до появления симптомов и эффект отмены препарата (есть ли улучшение). Выясняют, отмечались ли ранее подобные реакции на данный препарат.
Для подтверждения причинной роли подозреваемого фактора применяют различные диагностические пробы, в том числе кожные. Более убедительные результаты дают провокационные пробы
, при которых введение этиологического фактора осуществляют тем же путем, каким осуществлялся прием препарата, вызвавшего токсикодермию. Так, если токсикодермия возникла при приеме препарата внутрь, то и пробу надо проводить перорально, назначая минимальную терапевтическую дозу препарата. Проба считается положительной при развитии рецидива токсикодермии. Кожные пробы с этим же веществом могут быть отрицательными. При фиксированной токсикодермии положительными могут быть только тесты, проводимые на месте разрешившихся очагов. Провокационные пробы требуют соблюдения особой осторожности, их не следует проводить у пациентов, перенесших тяжелую форму токсикодермии.
Существуют диагностические пробы, проводимые вне организма
человека, также позволяющие подтвердить этиологический фактор: реакция агломерации лейкоцитов по Флеку, тест дегрануляции базофилов по Шелли, реакция бласттрансформации лимфоцитов, тромбоцитарные реакции, гемолитические тесты и др. Эти пробы основаны на реакции клеток крови больного с тем химическим веществом, которое вызвало сенсибилизацию. Возможны как ложноположительные, так и ложноотрицательные реакции.
При биопсии
высыпаний чаще всего обнаруживаются периваскулярная лимфоцитарная и эозинофильная инфильтрация.
Лечение
Важнейшее условие лечения токсикодермии – прерывание воздействия этиологического фактора
(отменяют назначенные лекарства, освобождают от работы, связанной с воздействием профессиональных вредностей, исключают контакт с бытовой химией, назначают гипоаллергенную диету). Для ускоренного выведения токсических веществ из организма назначают мочегонные средства, слабительные; проводят восстановление функции желудочно-кишечного тракта, печени, почек при токсикодермиях эндогенного происхождения. Возможно внутривенное введение поливидона, а также проведение плазмафереза, гемосорбции.
Больных с токсикодермией, сопровождающейся повышением температуры тела и явлениями общей интоксикации, лучше госпитализировать.
В качестве десенсибилизирующих препаратов
применяют растворы глюконата кальция, тиосульфата натрия внутривенно или глюконата кальция внутримышечно. Более эффективно чередование двух препаратов через день. Обязательно назначение
антигистаминных средств
. В более тяжелых случаях препараты вводят парентерально.
Желательно проводить энтеросорбцию
(активированный уголь и др. сорбенты). Для улучшения работы желудочно-кишечного тракта назначают ферменты и эубиотики (бифидум-, коли-, лактобактерин).
Наружное лечение
обычно проводят противозудными болтушками, кортикостероидными мазями (бетаметазон, флуметазон, будезонид и др.), кремами и аэрозолями. При тяжелой токсикодермии назначают кортикостероидные препараты внутрь и внутривенно (преднизолон, дексаметазон, гидрокортизон).
Токсико-аллергический буллезный эпидермальный некролиз
Токсико-аллергический буллезный эпидермальный некролиз или синдром Лайелла (СЛ) является тяжелейшей формой медикаментозной токсикодермии, описан Лайеллом в 1956 г. СЛ развивается как реакция на сочетанное воздействие токсических, лекарственных и инфекционных агентов, возникающая на фоне высокой степени гиперчувствительности организма.
Этиология и патогенез
Чаще всего причинами СЛ являются лекарственные средства
: сульфаниламидные препараты, антибиотики (эритромицин, пенициллины, тетрациклины, стрептомицин и др.), барбитураты, анальгетики (фенилбутазон, салицилаты, парацетамол, пироксикам, диклофенак, цефалоспорины, фторхинолоны и др. Заболевание может развиться в результате сочетанного применения нескольких препаратов. Другими причинами СЛ могут быть интоксикации химическими веществами или испорченными пищевыми продуктами.
Основа патогенеза СЛ – аллергическая реакция. Как правило, у пациентов в анамнезе отмечается гиперчувствительность к каким-либо препаратам или веществам. Часто развитию заболевания предшествует острый инфекционный процесс, по поводу которого и принимается препарат, вызывающий в последствии острый эпидермальный некролиз. Иммунные механизмы включают цитотоксическое действие лимфоцитов на клетки эпидермиса. Наблюдается инфильтрация эпидермиса активированными лимфоцитами и макрофагами, выделяющими цитокины, которые вызывают гибель клеток, лихорадку и другие проявления.
Клиническая картина
Заболевание развивается через несколько часов или дней после первого приема препарата (от 1 дня до 3 нед). Иногда наблюдается продромальный период
в виде лихорадки, слабости, головной боли, боли в мышцах, болезненности кожи, жжения или зуда конъюнктивы.
Внезапно поднимается температура до 39 – 40°С, появляется сыпь пятнистого и/или петехиального характера, могут наблюдаться уртикарии или пузыри
, часто высыпания напоминают многоформную экссудативную эритему.
Нередко первые высыпания появляются на слизистых оболочках
полости рта, носа, гениталий и глаз. В течение нескольких дней развивается
болезненная эритродермия
, на фоне которой начинает происходить
отслоение эпидермиса
. Наблюдается симптом “смоченного белья”, когда при прикосновении к коже она начинает сморщиваться, легко оттягивается и затем отторгается с образованием болезненных эрозий. Иногда появляются пузыри с дряблыми покрышками. При легком надавливании на них площадь последних увеличивается. Отмечается
положительный симптом Никольского
(при потирании внешне здоровой ожи на соседних с высыпаниями участках появляются эрозии). Больные жалуются на резкую болезненность кожи, жжение, повышенную чувствительность, парестезии.
В последующем происходит резкое ухудшение общего состояния
. Держится высокая температура, отмечаются сильные головные боли, сонливость или тревожность, возможна прострация; наблюдаются симптомы обезвоживания – сильная жажда, сухость слизистой полости рта; а также кровообращение вследствие сгущения крови. Глотание затруднено из-за болезненности, пациенты отказываются от еды. Нарушается функция почек (острый канальцевый некроз), мочеиспускание болезненно. Возможны изъязвления слизистой трахеи, бронхов, желудочно-кишечного тракта.
Диагностика
В начале заболевания дифференциальный диагноз проводят с многоформной экссудативной эритемой, скарлатиной, фототоксическими реакциями, пятнисто-папулезными токсикодермиями, реакцией “трансплантат против хозяина”. Поздние проявления синдрома Лайелла необходимо дифференцировать от термических ожогов, эксфолиативной эритродермии, синдрома Стивенса – Джонсона, острой фебрильной пузырчатки. До развития некролиза эпидермиса правильный диагноз поставить трудно. Важным диагностическим признаком является появление резкой болезненности как высыпаний, так и здоровой кожи.
В общем анализе крови
отмечаются анемия, лимфопения, иногда эозинофилия. Возникновение нейтропении является плохим прогностическим признаком. Может наблюдаться увеличение количества палочкоядерных нейтрофилов (до 16 – 55%) и токсическая зернистость.
При патоморфологическом исследовании
обнаруживается вакуолизация и некроз кератиноцитов базального слоя, некроз отдельных клеток в толще эпидермиса. Акантолиз приводит к отслойке верхних слоев эпидермиса. В дерме отмечается отек, полиморфные периваскулярные инфильтраты. Для исключения других заболеваний, сопровождающихся образованием пузырей, применяют иммунофлюоресцентное исследование.
Течение и прогноз
Заболевание прогрессирует в течение первых 3 сут. Далее течение во многом сходно с течением ожоговой болезни. Прогноз зависит от распространенности некроза. Чем больше площадь поражения, тем выше потери жидкости через кожу и сильнее электролитные нарушения. Частыми осложнениями бывают почечная недостаточность, бактериальные инфекции и сепсис. Может развиться кахексия (из-за усиленного катаболизма), диффузная интерстициальная пневмония.
Летальность при синдроме Лайелла достигает 30%
, чаще погибают пожилые пациенты. Причинами смерти являются сепсис, желудочно-кишечные кровотечения, водно-электролитные нарушения. У перенесших синдром Лайелла повторное назначение того же препарата вызывает рецидив, реакция развивается быстрее и по тяжести значительно превосходит первую.
Лечение
Лечение проводят в реанимационном или ожоговом отделении. Необходимы поддержание водно-электролитного и белкового баланса
, тщательный уход и обработка эрозивных поверхностей во избежание инфицирования. Назначают глюкокортикоиды и антибиотики, а также симптоматическое лечение. Крайне важно быстро выявить и
отменить препарат, вызвавший токсикодермию
. При введении лекарственных препаратов, вызвавших заболевание, per os, необходимо сначала промыть желудок. Пациенту необходимо вводить внутривенно капельно до 2 и более л жидкости в сутки (декстраны, поливидон, плазма, физиологический раствор), коректировать электролитные нарушения, проводить парентеральное питание. Назначают анаболические стероиды.
Глюкокортикостероиды
вводят парентерально. Начальная доза соответствует 120 – 150 мг преднизолона. Выбирают
антибиотик с широким спектром действия
, не оказывающий нефротоксического действия и пролонгированного эффекта. Нельзя назначать пенициллины и тетрациклины. Необходимо проверить чувствительность к выбранному антибиотику, используя данные анамнеза и результаты аллергических проб in vitro.
Наружно применяют водные растворы анилиновых красителей
(фукорцин, метиленовый синий),
кортикостероидные аэрозоли
, на мокнущие участки –
антибактериальные примочки
, в дальнейшем назначают мазь или крем солкосерила. При поражении слизистой рта назначают вяжущие, дезинфицирующие и обезболивающие средства (настой ромашки, растворы борной кислоты, перманганата калия, нитрофурала) для полосканий. Возможно смазывание пораженной слизистой рта новокаином, тетраборатом натрия, яичным белком. Для глаз используют промывания раствором борной кислоты, цинковые капли, гидрокортизоновую мазь или капли.
Очень важное значение имеет уход за больным
. Пациент должен находиться в теплой палате, оснащенной бактерицидными лампами. Необходимо 2 – 3 раза в сутки менять нательное и постельное белье (стерильное), вместо повязок лучше применять марлевые “рубашки”, перед перевязками необходимо назначать анальгетики. Некротизированные участки кожи удаляют.
Будезонид – Апулеин (торговое название)
(Gedeon Richter)
Флуметазон – Лоринден (торговое название)
(Jelfa)
Бетаметазон – Белодерм (торговое название)
(Belupo)
| Приложения к статье |
| Классификация токсикодермий:• медикаментозные;•а иментарные;•пр фессиональные;•ауто токсические;•вызв нныевещес вамирастит льногоиживотн г происхожд ния. |
| Лекарственные токсикодермии составляют 19% всех осложнений медикаментозного лечения |
| Токсикодермия может быть следствием другой болезни, в т.ч. новообразования |
| Признаки угрожающих жизни лекарственных токсикодермий Клиническая картина: сливная эритема; отек лица или его центральной части; боль; пальпируемая пурпура; некроз кожи; пузыри, отслойка эпидермиса; симптом Никольского (отслойка эпидермиса при легком надавливании на кожу); эрозии слизистых; крапивница; отек языка. Общее состояние: высокая лихорадка (температура выше 40°С); увеличенные лимфоузлы; артралгия, артрит; одышка, свистящее дыхание; артериальная гипотония. Анализ крови: эозинофилия, лимфоцитоз, атипичные лимфоциты, изменения биохимических показателей функции печени. |
| При токсикодермии высыпания распространенные, симметричные, мономорфные |
| Течение лекарственнойтоксикодермии при условиибыстрой отмены препарата обычно непродолжительное |
| Важный диагностический признак синдрома Лайелла –резкая болезненность высыпаний и здоровой кожи |
| Профилактика Больной должен знать о наличии у него повышенной чувствительности к определенному препарату и о перекрестных реакциях на другие лекарства. Повторно назначать этот препарат нельзя. В карте пациента должна быть сделана соответствующая запись, рекомендуют носить опознавательный браслет. Следует избегать назначения лекарственных коктейлей и полипрагмазии. |
| Рис. 1. Токсикодермия |
| Рис. 2. Атопический дерматит |
| Рис. 3. Ихтиоз |
| Рис. 4. Лимфома кожи |
| Рис. 5. Микоз кожи стоп, вызванный T.rubrum |
| Рис. 6. Онихомикоз |
Причины возникновения
Заболевание возникает при проникновении аллергенов в организм вместе с пищей, инъекционными растворами и вдыхаемым воздухом. Также аллерген может попасть в кровоток при контакте с кожей. Вещество, вызывающее аллергическую реакцию, быстро распространяется в организме и попадает в кожный покров. В редких случаях вещества, вызывающие ответную реакцию иммунной системы, образуются во внутренних органах. К распространенным провокаторам патологии врачи относят медицинский спирт, отбеливатели, моющие средства, шампуни, пыль, пыльцу и пестициды.
Возможные причины:
- Интоксикация организма необычными продуктами метаболизма, образовавшимися в пищеварительной системе, почках или печени.
- Проникновение в организм лекарственного средства, вызывающего аллергию. Это может быть любой путь введения медикамента, включая пероральный и инъекционный.
- Алиментарное проникновение аллергена (с пищей). Чаще всего пищевые продукты содержат добавки, вызывающие реакцию иммунной системы.
- Загрязнение воздуха определенными химическими веществами. В этом случае провокаторы заболевания быстро проникают в кровеносные сосуды через дыхательные пути.
Врожденные аллергические реакции обусловлены передачей определенных генов от родителей. В связи с этим изучение семейного анамнеза играет важную роль в диагностике заболевания.
Причины токсикодермии
- Прием медикаментозных препаратов. Лекарственная токсикодермия развивается как побочный эффект во время проведения терапии. Болезнь может проявляться при употреблении любых лекарств. Часто токсикодермию провоцируют:
- антибиотики;
- сульфаниламиды;
- витамины группы В, аскорбиновая и никотиновая кислоты;
- продукты сыворотки крови;
- антиэпилептические лекарственные средства. В отдельных случаях реакция может возникать на антигистаминные и кортикостероидные препараты, гамма-глобулины, противовоспалительные средства.
- Пищевые аллергены. Индивидуальная гиперчувствительность к продуктам питания чаще отмечается у пациентов детского возраста. К распространенным пищевым аллергенам относятся яичный белок, бананы, клубника, шоколад, орехи, цитрусовые, морская рыба и морепродукты, колбасные изделия, консервы.
- Влияние производственных раздражителей. Профессиональная острая токсикодермия — проявление попадания в организм токсических химических веществ. Наблюдается при использовании керосина, инсектицидных средств, красителей для одежды и меха, медикаментозных препаратов.
- Накопление эндогенных токсинов. Аутотоксическая форма заболевания вызвана нарушениями метаболизма и отмечается при следующих состояниях:
- хронические патологии пищеварительного тракта (гастрит, язвенная болезнь желудка и 12-перстной кишки, заболевания печени);
- поражения почек (хронический пиелонефрит, гломерулонефрит, почечная недостаточность);
- злокачественные новообразования различной локализации;
- гельминтозы.
Факторы риска
Дерматологи учитывают не только пути проникновения аллергенов в организм пациента, но и определенные формы предрасположенности к такому заболеванию. Факторы риска могут быть связаны с образом жизни, индивидуальным анамнезом и наследственностью человека.
Возможные факторы риска:
- Хронические заболевания внутренних органов, вроде гастрита, панкреатита или гломерулонефрита.
- Наличие заболеваний, связанных с патологическими реакциями иммунной системы. Это болезнь Крона, крапивница, бронхиальная астма, аллергический ринит и другие недуги.
- Использование непроверенных вакцин и сывороток.
- Заболевания обмена веществ и эндокринной системы.
- Злокачественные новообразования.
- Прием антибиотиков, аминазина, хинина, кортикостероидов и других лекарственных средств, часто вызывающих аллергию.
- Особенности профессиональной деятельности, обуславливающие частый контакт с химикатами, вроде красителей, лаков и бытовой химии.
- Частый контакт с растениями и животными.
- Неблагоприятный семейный анамнез, обусловленный заболеваниями иммунной системы у близких родственников.
Учет факторов риска важен для проведения профилактики заболевания.
Почему возникает токсикодермия?
Основной механизм развития болезни – токсико-аллергический. Это значит, что вещество, циркулирующее в крови, имеет ядовитые (токсические) и аллергические свойства. Однако дело не только во внешнем факторе. Организм пациента изначально имеет аллергическую «настроенность», или эпизоды поражения других органов уже бывали раньше. Основные предпосылки заболевания – наследственная ферментативная недостаточность, индивидуальная непереносимость, кумуляция (накопление) лекарств, взаимодействие с ультрафиолетовым спектром солнечного излучения и другие.
Непосредственные причины возникновения токсикодермии чаще всего экзогенные, то есть находящиеся во внешней среде. Наиболее часто в качестве мощных аллергенов выступают:
- лекарства, на их долю приходится до 20% всех случаев;
- бытовая химия или производственные вредности;
- пищевые продукты;
- аутотоксические соединения.
Среди лекарств наибольшей аллергенностью обладают антибиотики, вакцины и сыворотки, нестероидные противовоспалительные средства, сульфаниламидные соединения, барбитураты, витамины и другие. В некоторых случаях заболевания отмечается реакция даже на кортикостероиды и антигистаминные средства, т.е. на вещества, которые обычно используются как раз для борьбы с аллергией.
Бытовая химия – не менее частая причина кожных поражений. Особенно это касается соединений, имеющих бензольное кольцо в своей химической формуле. Чаще всего кожа реагирует на стиральный порошок, растворители и краски, эпоксидную смолу. Среди веществ, используемых на производстве, наибольший вред приносят мышьяк и ртуть.
Среди пищевых продуктов опасность несут те, что содержат консерванты и красители. В этом смысле опасен даже хлеб, если он испечен с добавлением большого количества разрыхлителей. Под подозрением, как правило, снеки, колбасы, консервы, некоторые полуфабрикаты. Природные аллергизирующие свойства имеют шоколад, куриные яйца, морепродукты, мёд, цитрусовые и кофе.
Токсидермия аутотоксическая – это поражение кожи, возникающее под действием собственных патологических продуктов обмена вещества. Это бывает при болезнях почек и пищеварительного тракта, злокачественных опухолях. Нередко аутотоксический дерматит развивается при беременности, особенно при патологическом ее течении.
Все чаще в последние годы токсический дерматит возникает у детей, причиной его становится респираторно-вирусная инфекция вкупе с неправильным питанием. Страдают малыши, которым назначается много лекарств и аптечных витаминов одновременно.
Важно, что при токсикодермии раздражающее вещество напрямую не контактирует с кожей, а попадает с током крови.
Патогенез токсидермии
Аллергены проникают в организм, преодолевая естественные барьеры. Так, вещества, соприкасающиеся со слизистыми оболочками дыхательной и пищеварительной системы, без труда всасываются в капилляры и распространяются во всех тканях. Также небольшие органические молекулы (гаптены), характеризующиеся химической реактивностью, связываются с белками и обуславливают аллергическую реакцию. В клетках кожи гаптены активируют специальные рецепторы и провоцируют ответную реакцию врожденного иммунитета.
В тканях иммунная система распознает аллергены и провоцирует выработку медиаторов воспаления. Клетки защитной системы организма также вступают в борьбу с аллергенами и вырабатывают противовоспалительные цитокины, способствующие уничтожению гаптенов. Процесс уничтожения аллергенов сопровождается характерными кожными реакциями, например формированием пузырей и пятнистой сыпи.
Механизмы формирования болезни, не связанные с защитной системой организма:
- Локальная реакция определенного вещества, характеризующаяся раздражением тканей.
- Постепенное накопление химикатов в организме.
- Дефицит определенных ферментов, обусловленный генетической мутацией.
- Непереносимость определенного лекарственного средства.
Только с помощью тщательной диагностики можно выявить истинный механизм поражения кожи у конкретного пациента.
Фиксированная токсидермия
К симптомам фиксированной токсидермии относятся следующие:
- круглые или овальные пятна, достигающие в диаметре 3 сантиметров;
- пятна, имеющие коричневый оттенок на 5-й день с момента появления;
- пузырь в середине – необязательный признак.
Для того, чтобы остановить появление этих высыпаний необходимо прекратить прием причинного препарата. В этом случае спустя неделю кожная сыпь бесследно пройдет. Но если человек вновь станет принимать это лекарство, то высыпания появятся снова. Причем в большинстве случаев они возникают на тех же местах, где были ранее.
Иногда сыпь появляется на слизистой рта, но без воспалительных признаков. В этой ситуации субъективные симптомы менее выражены. Зачастую при токсидермии наблюдаются нарушения связанные с ЦНС. Поэтому могут появиться такие симптомы:
- раздражительность;
- депрессия;
- бессонница;
- слабость;
- зуд кожи центрального характера.
Симптомы
Токсикодермия может проявляться разнообразной симптоматикой. У разных пациентов могут отличаться области поражения кожи и виды патологических образований. Чаще всего первые признаки воспаления возникают в области слизистой оболочки ротовой полости и глаз. На поверхности кожи могут появляться пузыри, заполненные мутной жидкостью, папулы, везикулы и бородавки. Кожные реакции зависят от механизма возникновения болезни и конкретного аллергена.
Другие симптомы и признаки:
- покраснение и отечность кожи;
- увеличение температуры тела;
- нарушение дыхания;
- учащенное сердцебиение;
- головокружение и слабость;
- жжение кожи и слизистых оболочек;
- боли в суставах и мышцах;
- тревожность и нарушение сна;
- головная боль.
По мере возникновения осложнений у пациента могут появляться более опасные симптомы.
Типы токсидермии
Токсидермии классифицируют по типу течения:
- Эритродермии – воспаление кожи, сопровождающееся покраснением, отеком, высыпанием папул и пустул, их эрозированием, образованием корок, шелушений, тенденцией к слиянию и периферическому росту.
- Многоформные экссудативные эритемы – характерные красные пятна и пузыри на конечностях, теле, слизистых. Иногда сопровождаются зудом.
- Узловатые эритемы – болезненные прощупываемые подкожные узелки красного или фиолетового цвета, нередко в области голеней.
- Красный плоский лишай – зудящие мелкие фиолетовые папулы, могут сливатьсяв чешуйчатые бляшки, могут поражать слизистые рта и гениталий.
- Аллергический васкулит – подкожные капиллярные кровоизлияния.
- Кератодермии – избыточное ороговение преимущественно в области ладоней и подошв.
- Стоматиты – воспаление слизистой полости рта.
- Токсический эпидермальый некролиз – интоксикация, повышенная температура, образование обширных мокнущих пузырей с серозно-геморрагическим содержимым. Сопровождается вторичными поражениями внутренних органов. Угрожающее жизни состояние. Источник: И.Ю. Мельникова, В.М. Шайтор Токсико-аллергический дерматит у детей // Вопросы современной педиатрии, 2008, т.7, №4, с.68-74
Диагностика
При появлении симптомов токсикодермии необходимо записаться на прием к дерматологу или иммунологу-аллергологу. Во время консультации врач расспросит пациента о жалобах и тщательно изучит анамнестические данные, позволяющие предположить причину кожных изменений. Затем проводится первичный осмотр кожи, дающий возможность оценить характер высыпаний. Для подтверждения диагноза врач назначает инструментальные и лабораторные исследования.
Дополнительные методы диагностики:
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и направляет материал в лабораторию. Иммунолога заинтересует соотношение и количество форменных элементов крови. Биохимический состав плазмы также позволяет уточнить форму заболевания. При необходимости проводится серологическая диагностика на инфекцию: специалисты ищут в крови специфические антитела, вырабатываемые иммунитетом для борьбы с болезнетворными микроорганизмами.
- Соскоб кожи или забор экссудата. Полученный материал изучают в лаборатории. Использование специальных питательных сред позволяет специалисту идентифицировать возбудителя болезни или, напротив, исключить инфекционную природу недуга. Зачастую дерматологу требуется исключить венерические инфекции, такие как сифилис.
- Кожные пробы. Дерматолог помещает на поверхность кожи пациента небольшое количество аллергена и наблюдает за реакцией тканей. Появление характерных признаков аллергии указывает на чувствительность организма к определенному веществу. При токсикодермии кожные пробы часто не выявляют патологию.
- Провокационные пробы – введение предполагаемого провокатора болезни внутрь организма. Врач использует минимальную дозировку. При появлении симптомов токсикодермии пациенту сразу же дают лекарство. Такой метод диагностики не проводят при риске тяжелой аллергической реакции.
- Аллергические пробы вне организма пациента. Для этого производится забор крови. Проведение теста на дегрануляцию базофилов при воздействии определенного вещества позволяет подтвердить диагноз.
- Биопсия кожных образований. Дерматолог производит удаление небольшого участка поврежденной кожи. Гистологическое исследование материала позволяет обнаружить в ткани большое количество лимфоцитов и эозинофилов.
- Обследование внутренних органов. При наличии показаний врач назначает электрокардиографию, ультразвуковое обследование и компьютерную томографию. В большинстве случаев необходимо оценить состояние сердечно-сосудистой системы, почек и печени.
Диагностика токсикодермии может быть достаточно сложным мероприятием, требующим исключения множества других заболеваний с похожими симптомами. При необходимости врач назначает пациенту консультацию кардиолога, нефролога или инфекциониста. Важно вовремя предположить дифференциальный диагноз.
Наши врачи
Орлова Татьяна Владимировна
Врач — аллерголог-иммунолог, пульмонолог, врач высшей категории
Стаж 37 лет
Записаться на прием
Шундева Оксана Вениаминовна
Врач-аллерголог, врач высшей категории
Стаж 38 лет
Записаться на прием
Лечение
Первичной задачей при лечении является прекращение контакта аллергена с организмом пациента. При тяжелом состоянии также требуется устранение симптомов болезни путем подавления аллергической реакции. Зачастую требуются дополнительные терапевтические процедуры, направленные на очищение организма от токсинов. Поддержание функций жизненно важных органов позволяет устранять последствия наиболее опасных форм заболевания.
Основные методы лечения:
- Очищение организма от токсинов. В зависимости от показаний врач назначает пациенту диуретики и десенсибилизирующие лекарственные средства. Эти препараты, вводимые с помощью инъекции, способствуют облегчению симптомов недуга. При необходимости пациенту назначается очистительная клизма. Важно учитывать причину возникновения болезни, поскольку при лекарственной токсикодермии десенсибилизирующие растворы могут быть противопоказаны.
- Подавление аллергической реакции. Дерматолог назначает пациенту антигистаминные средства, предотвращающие воздействие медиатора воспаления на ткани.
- Эфферентная терапия при тяжелой интоксикации организма. Кровеносную систему пациента подсоединяют к специальному устройству, удаляющему нежелательные химические вещества. Одновременно больному внутривенно вводят растворы кортикостероидов, декстрана и белков плазмы крови. При необходимости назначаются антибиотики.
- Местные лекарственные средства для обработки поврежденной кожи. В зависимости от показаний дерматолог может назначить топические препараты на основе кортикостероидов и других противовоспалительных медикаментов. Гели и мази улучшают состояние кожного покрова, но не воздействуют на первопричину недуга.
При тяжелом состоянии лечение обязательно проводится в стационаре. Опасные формы патологии, вроде синдрома Лайелла, могут потребовать реанимационных мероприятий. После стабилизации состояния врач назначает пациенту гипоаллергенную диету, антигистаминные средства и другие медикаменты для постоянного применения.
Распространенная токсидермия
Эта форма заболевания является более серьезной. Ее симптомы могут угрожать жизни человека. Распространенная токсидермия характеризуется следующими признаками:
- появление сыпи;
- повышение температуры;
- озноб;
- расстройства пищеварения.
В том случае, если прекратить прием аллергена сразу же после проявлении аллергии, удается легко разорвать порочный круг. Симптомы этого типа болезни схожи с другими процессами – крапивница, лишай Жибера, эритема, волчанка. Поэтому очень важно обращаться к квалифицированным специалистам.
Осложнения
Гематогенный механизм распространения аллергенов опасен тяжелой интоксикацией организма и нарушением функций внутренних органов. При несвоевременном лечении могут возникнуть осложнения. В большинстве случаев негативные последствия связаны с сердечно-сосудистой и выделительной системой.
Возможные осложнения:
- Воспаление мышечной оболочки сердца, проявляющееся одышкой, учащенным сердцебиением, слабостью и общим недомоганием.
- Нарушение функций почек.
- Поражение печеночной ткани.
- Отслаивание кожи, а также выпадение волос и ногтей.
- Нарушение кровоснабжения внутренних органов.
- Возникновение инфекционного заболевания.
- Токсико-септический шок.
Купирование аллергической реакции в первые часы после возникновения недуга обычно предотвращает развитие опасных осложнений.
Популярные вопросы про токсикодермия
Как проявляется токсикодермия?
Заболевание характеризуется появлением сыпи и зуда на фоне поступления в организм аллергенов. При тяжелом течении ухудшается общее самочувствие и возникают симптомы поражения внутренних органов.
Чем опасна токсикодермия?
При увеличении активности и распространенности заболевания могут поражаться внутренние органы с развитием тяжелых осложнений, требующих экстренной специализированной помощи.
Что будет, если не лечить токсикодермию?
В случае отсутствия диагностики и лечения может развиться генерализованная токсикодермия и ее грозные осложнения, включающие синдромы Лайелла и Стивенса–Джонсона, шоковые состояния.
Профилактика
Любые заболевания кожи и внутренних органов, возникающие из-за сенсибилизации иммунной системы, могут быть успешно предотвращены. Врачебные рекомендации иммунолога обычно касаются образа жизни и рациона пациента.
Основные профилактические рекомендации:
- употребление гипоаллергенных продуктов питания;
- прием лекарственных препаратов только под врачебным контролем;
- своевременное лечение хронических заболеваний, включая инфекцию;
- обеспечение быстрого доступа к антигистаминным препаратам при диагностированной аллергии;
- обследование у аллерголога и иммунолога при наличии патологий иммунной системы.
Соблюдение всех перечисленных рекомендаций значительно уменьшает риск первичного возникновения болезни и рецидива. Важно знать симптомы аллергической реакции и всегда иметь при себе препараты для экстренного купирования недуга. При сезонном характере аллергии пациенту следует быть особенно осторожным.
Лечение токсидермии у детей
Терапевтические мероприятия направлены на оперативный вывод из организма вещества, которые спровоцировало данное состояние. Для внутреннего применения прописываются антигистаминные, десенсибилизирующие, слабительные и мочегонные препараты. Для местного применения прописываются мази, болтушки, охлаждающие кремы.
Обширное поражение кожи требует наружного лечения, сходного с лечением ожогов.
Пациенту при токсидермии назначается гипоаллергенная диета и обильное питье, чтобы вывести токсины и аллергены из организма.
Лечение токсидермии должен проводить опытный врач-дерматолог совместно с аллергологом.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Источники:
- И.Ю. Мельникова, В.М. Шайтор. Токсико-аллергический дерматит у детей // Вопросы современной педиатрии, 2008, т.7, №4, с.68-74.
- Федеральные клинические рекомендации по оказанию медицинской помощи детям с многоформной эксудативной эритемой и токсикодермией // Министерство здравоохранения Российской Федерации, Союз педиатров России, 2015.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Причины токсического дерматита
Токсический дерматит может быть вызван практически любым препаратом, но самые частые причины — антибиотики, нестероидные противовоспалительные и препараты, которыми проводят лечение эпилепсии. Лекарственная сыпь появляется через короткое время после начала приема медикамента, и в большинстве случаев проходит сразу после отмены, но иногда для этого требуются две — три недели. Некоторые виды высыпаний протекают в тяжелой форме, могут даже представлять угрозу жизни и требуют лечения в больнице, даже если пациент уже не принимает препарат, вызвавший дерматит.
Чаще всего реакцию вызывают:
- Амоксициллин
- Бисептол
- Ампициллин
- Пенициллин
- Препараты крови
- Цефалоспорины
- Хинидин
- Гентамицин
- Мочегонные
- Гепарин
Перекрестные реакции происходят между пенициллинами и цефалоспоринами, а также между некоторыми противосудорожными лекарствами. Например, если у пациента аллергия на ампициллин, цефазолин также вызовет у него патологические изменения на коже.
В основе токсического поражения кожи лежат такие процессы, как:
- Аллергическая реакция,
- Накопление токсичного лекарства в дерме,
- Повышение чувствительности кожи к солнечному свету из-за влияния препарата,
- Взаимодействие между двумя или более веществами.
Лекарственные сыпи чаще встречаются в пожилом возрасте, и поражают женщин более, чем мужчин. К другим факторам риска относятся:
- Прием антибиотиков при вирусной инфекции,
- Ослабление иммунной системы из-за какого-то текущего заболевания, из-за приема препарата,
- Злокачественное заболевание.
Симптомы токсикодермии
Главным проявлением токсидермии являются различные полиморфные виды высыпаний на коже, а иногда и на слизистых:
- пятнистые, макулярные, причем пятна могут быть изолированы или сливаться, образуя крупные участки гиперемии, геморрагии или пигментации;
- папулёзные, узелковатые – наличие плотных плоских воспалительных образований в толще кожи;
- уртикарные, с волдырями – вызваны отеком среднего слоя кожи – дермы, исчезают бесследно;
- пустулезные, с гнойничками – поверхностными или глубокими;
- везикулёзные — с образованием пузырей размером 1-5 мм – полостных элементов, содержащих мутную или кровянистую жидкость, их покровы могут вскрываться и вызывать эрозию или переходить в гнойничок;
- буллёзные – крупные полостные пузыри размером до 5 см (как на фото токсикодермии, вызванной антибиотиками), которые могут иметь серозное, кровяное или гнойное содержимое, могут спадать и формировать корочку или вскрываться.
Типы кожных высыпаний
Кроме того, токсикодермии могут сопровождаться системными проявлениями:
- лихорадкой;
- слабостью и недомоганием;
- суставными и головными болями;
- болями в животе.
Симптомы токсидермии при взаимодействии с одними и теми же веществами у разных людей могут существенно различаться.