Бронхиальная астма – хроническое рецидивирующее заболевание, при котором преимущественно поражаются дыхательные пути. Характеризуется изменённой реактивностью бронхов. Обязательным признаком болезни является приступ удушья и астматический статус. В большинстве случаев дебют заболевания приходится на детский и юношеский возраст. Однако болезнь может начать развиваться в любом возрасте. Для диагностики бронхиальной астмы пульмонологи Юсуповской больницы проводят комплексное обследование пациентов с помощью современных лабораторных и инструментальных методов исследования. Пациентов консультирует иммунолог-аллерголог.
Если у пациента бронхообструктивный синдром развивается впервые в пожилом возрасте, пульмонологи Юсуповской больницы обязательно проводят дифференциальную диагностику с целым рядом сходных по клиническому течению заболеваний (хронической обструктивной болезнью, тромбоэмболией легочной артерии, острой левожелудочковой недостаточностью, опухолью лёгких). Чтобы поставить диагноз «бронхиальная астма», врачи устанавливают связь появления симптомов заболевания после контакта с аллергеном, сочетание с ринитом, сезонную вариабельность симптомов, наличие у ближайших родственников и у пациента генетической, наследственной предрасположенности к аллергическим реакциям.
Пульмонологи индивидуально подбирают препараты для лечения каждого пациента. Терапию проводят лекарственными средствами, зарегистрированными в РФ, которые оказывают эффективное действие и обладают минимальным спектром побочных эффектов.
Бронхиальная астма характеризуется:
- Усиленной или неадекватной реакцией бронхов (гиперреактивностью) на аллерген;
- Чрезмерной продукцией бронхиального секрета;
- Хроническим и затяжным течением;
- Рецидивирующим (приступообразным) характером;
- Одышкой;
- Свистящими хрипами;
- Приступами сухого кашля.
Несмотря на многочисленные исследования, посвященные данной теме, проблема диагностики и лечения бронхиальной астмы остается до сих пор актуальной. Истинную распространенность и заболеваемость астмой трудно оценить. Это, вполне может быть связано с тем, что в разных странах используют определенные диагностические критерии, специфичные только для этого региона. Быстрая урбанизация, загрязнение окружающей среды, химизация сельского хозяйства и постоянное использование неорганических пищевых добавок – все это привело к стремительному росту аллергизации населения земного шара. На сегодняшний день наиболее высокий уровень заболеваемости бронхиальной астмой зарегистрирован в США, Российской Федерации и Австралии.
Лечением бронхиальной астмы в Москве успешно занимаются специалисты клиники терапии Юсуповской больницы. Опытные врачи с огромным стажем работы применяют современные методики диагностики и терапии различных заболеваний дыхательной системы. Благодаря сплоченному сотрудничеству с европейскими клиниками и обмену опытом, пациенты клиники терапии Юсуповской больницы имеют уникальную возможность получить наиболее эффективные и безопасные лекарственные препараты для лечения бронхиальной астмы, обладающие минимальными побочными действиями на организм.
Записаться на приём
Основные причины развития заболевания
Бронхиальная астма – заболевание мультифакторное, то есть у него имеются разные причины развития – как внешние, так и внутренние. Традиционно, считается, что БА вызывается специфическим аллергенами:
- Пищевыми (мед, цитрусы, орехи, бобовые, морепродукты, яйца);
- Пыльцевыми;
- Грибковыми;
- Бытовыми (перьевые подушки, домашняя и библиотечная пыль);
- Шерстью животных;
- Клещами.
Для того чтобы возникла гиперчувствительность трахеи и бронхов, количество аллергенов во время контакта с ними должно быть очень большим. В дальнейшем, если период сенсибилизации все же прошел, достаточно лишь малой части аллергена, чтобы наступил приступ бронхиальной астмы.
На втором месте после аллергенов находятся фармакологические агенты:
- Нестероидные противовоспалительные средства;
- Бета-адреноблокаторы;
- Разные красители;
- Аспирин – это классический препарат, способный провоцировать острый бронхоспазм. Типичный приступ аспириновой БА сочетается с вазомоторным ринитом и риносинуситом.
Факторы окружающей среды также играют немаловажную роль в возникновении БА. Она чаще всего встречается в районах с развитой тяжелой промышленностью, высокой плотностью населения, сухим климатом, частыми перепадами температуры и застоем воздушных масс.
Четвертой причиной развития БА считаются производственные отходы. Бронхоспазм может быть обусловлен воздействием многообразных соединений, использующихся в промышленности:
- Солей тяжелых металлов (никеля, хрома, платины);
- Древесной и растительной пыльцы (кедра, дуба, какао);
- Полимеров;
- Бытовой химии;
- Различных красок и растворителей.
Физическая нагрузка может провоцировать появление симптомов бронхоспазма и бронхообструкции. В механизме развития, при данном виде бронхиальной астмы, лежат температурные изменения, которые возникают в бронхах в результате усиления вентиляции и последующего охлаждения, и сухости вдыхаемого воздуха.
Кроме того, общеизвестным фактором является то, что психоэмоциональная лабильность может как усугубить, так и улучшить состояние больного. Это напрямую связанно с изменением тонуса блуждающего нерва. Блуждающий нерв отвечает за двигательную активность гладких мышц трахеобронхиального дерева.
Почему при астме тяжело дышать?
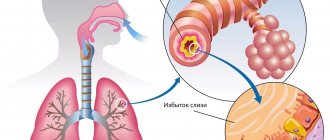
В основе бронхиальной астмы лежит хроническое воспаление дыхательных путей. При обструкции возникает сужение просвета бронхов — настолько сильно, что воздух не может пройти, возникает одышка, свистящее дыхание.
Обструкция возникает из-за хронического воспаления. Отек, гиперемия слизистой оболочки, утолщение стенки бронхов. Выделяется слизь, чаще всего густая, трудноотделяемая, белого цвета.
PHOTO: EVERYDAY HEALTH
Механизм развития
Общим механизмом развития, который присущ разным вариантам бронхиальной астмы, является изменение чувствительности и реактивности бронхов, которое определяется по реакции проходимости бронхов в ответ на воздействие фармакологических и физических факторов. У лиц, страдающих атоническим вариантом бронхиальной астмы, заболевание имеет наследственное происхождение.
В возникновении аллергических форм астмы играют роль небактериальные (пыльца растений, домашняя пыль, шерсть животных, пух и перо птиц) и бактериальные (вирусы, бактерии, грибы) аллергены. Механизмы, которые лежат в основе разных типов воспаления, изучены недостаточно.
Предполагается, что преимущественно эозинофильное воспаление связано с активацией ТЬ2-лимфоцитов и увеличенной выработкой ими интерлейкинов-5 и 13. Нейтрофильное воспаление может быть следствием использования ингаляционных и системных глюкокортикостероидов. При невыраженном воспалительном процессе в развитии и прогрессировании заболевания ведущую роль играют гладкие мышцы, фибробласты и нейроны дыхательных путей. Доказана центральная роль иммуноглобулинов E при атопической астме.
При бронхиальной астме происходит ремоделирование дыхательных путей:
- Утолщение базальной мембраны;
- Утолщение и увеличение числа гладких мышц, бокаловидных клеток путём их избыточного новообразования;
- Образование новых сосудов.
Это приводит к малообратимым изменениям вентиляционной функции лёгких и появлению дефектов вентиляции. Центральное место в механизме развития «аспириновой» астмы отводят лейкотриенам. При астме физического усилия нарушается теплоотдача с поверхности дыхательных путей.
Бронхиальная астма и астмаподобные состояния
Б
ронхиальная астма (БА) относится к болезням, которые порой диагностируются на поздних стадиях. Одна из причин поздней диагностики – многообразие клинических проявлений БА и астмаподобных состояний.
Современная концепция БА исходит из постулата, что в основе ее возникновения и развития лежит хронический воспалительный процесс в слизистой дыхательных путей. Особенности воспалительного процесса связаны с характером клеток, мигрирующих в слизистую бронхов, и их биологической активностью. Продуктами эозинофилов, характерными для воспалительного процесса при БА, являются кристаллы Шарко–Лейдена; с их воспалительной активностью связано также повышение концентрации оксида азота в выдыхаемом воздухе. Не ставя под сомнение воспалительную природу БА, следует подчеркнуть, что для повседневной практической работы врача воспалительная теория болезни пока не дала надежных и не обременительных методов диагностики. Основным методом остается исследование объема форсированного выдоха за 1 секунду (ОФВ1) и его прироста после ингаляции сальбутамола. Таким образом, диагноз БА основан на доказательстве обструкции дыхательных путей (снижение ОФВ1) и ее обратимости под воздействием бронхорасширяющего лекарственного средства (феномен обратимой обструкции и гиперреактивности дыхательных путей).
В практике английских врачей для диагностики и динамического наблюдения больных БА широко используются функциональные методы. Так, если на прием приходит больной с жалобами на кашель и признаками обструкции дыхательных путей, то ему предлагают в течение нескольких дней исследовать утром и вечером пиковую скорость выдоха (ПСВ) с помощью пикфлоуметра. При повторной встрече анализируется график ПСВ, составленный пациентом. У больных БА разница между утренними и вечерними показателями ПСВ превышает 15–20%. Пикфлоуметрия относится к числу недорогих и доступных методов; в последующем врачом использует ее для оценки эффективности проводимой терапии, а больной – для самоконтроля за своим состоянием.
Возможно, в основе ранней диагностики БА лежат объективные трудности. Современные эпидемиологические исследования выявляют высокий уровень распространенности БА, которая, варьируя в зависимости от географической зоны, в общей популяции превышает 5%, а среди детей – более 10%. Организованных эпидемиологических исследований по гетерогенной группе астмаподобных заболеваний не проводилось. Можно предположить, что они встречаются в несколько раз чаще, чем БА.
Астмаподобные заболевания
Данная работа преследует цель провести анализ современных рекомендаций по дифференциальной диагностике БА и астмаподобных заболеваний. Наиболее часто приходится проводить дифференциальный диагноз с хроническим обструктивным бронхитом и эмфиземой легких в стадиях развития дыхательной недостаточности, а также с большой группой заболеваний, которые можно объединить на основе хронического кашля.
Термином астмаподобные заболевания обозначена разнообразная группа заболеваний, имеющих разный патогенез, однако для клинической картины которых характерно развитие удушья. Оно подвергается обратному развитию или спонтанно, или же под воздействием противоастматических лекарственных средств. С практической точки зрения, термин астмаподобные состояния используется для того, чтобы провести более тщательную дифференциальную диагностику среди значительной группы заболеваний.
ХОБЛ
Определенные сложности в дифференциальной диагностике вызывает хроническая обструктивная болезнь легких (ХОБЛ). В международных рекомендациях на первое место ставится характер обструкции: для ХОБЛ ведущим признаком являются нарастающие расстройства дыхания по обструктивному типу, которые только частично обратимы под действием проводимого лечения. У больных ХОБЛ при проведении диагностической пробы с бронхорасширяющими препаратами (сальбутамол) прирост ОФВ1 не превышает 12%. Другой клинической особенностью этой группы больных является низкий эффект от терапии системными глюкокортикостероидами. Таким образом, дифференциальная диагностика между БА и ХОБЛ требует непременного проведения исследования вентиляционной функции легких с ингаляционной пробой с симпатомиметиками, результаты которого следует обязательно оценивать в динамике.
Следует подчеркнуть, что необходимо проводить полное клиническое обследование подобной категории больных, включая исследование маркеров аллергического воспаления. Наиболее чувствительными тестами для постановки диагноза БА является повышенный уровень иммуноглобулина IgE, а также возрастающая концентрация оксида азота в выдыхаемом воздухе. Эозинофилы не являются именно тем лабораторным тестом, с помощью которого можно решить данную клиническую проблему, так как их количество может повышаться и у больных с ХОБЛ. Однако при дополнительном исследовании медиаторов эозинофилов (эозинофильный катионный протеин и другие) их диагностическая значимость ощутимо возрастает. Актуальной научной задачей является поиск маркеров ХОБЛ. Из существующих методов значение придается исследованию перекиси водорода в выдыхаемом воздухе. Таким образом, решающее значение придается исследованию функциональных параметров вентиляционной функции легких, изменения которых констатируются при динамическом наблюдении больных ХОБЛ.
Хронический кашель
Хронический кашель является другой клинической проблемой, с которой врач встречается, можно сказать, ежедневно. Эпидемиологические исследования распространенности кашля свидетельствуют о том, что более чем у трети опрошенных респондентов были жалобы на кашель. Хронический кашель возникает при большой группе заболеваний. Его могут провоцировать определенные лекарственные средства: ингибиторы ангиотензинпревращающего фермента, ингибиторы ацетилхолинэстеразы, блокаторы b-адренергических рецепторов и другие. Наиболее частые причины, с которыми связывают возникновение кашля – это табакокурение, вирусные заболевания дыхательных путей, скопление носового секрета и его аспирация в нижние отделы дыхательных путей, гастроэзофагеальный рефлюкс.
Табакокурение
очень распространено в России. Это утверждение основано на данных эпидемиологических исследованияй, свидетельствующих о том, что более чем у 70% взрослого населения табакокурение является фактором риска возникновения патологических процессов в сердечно–сосудистой и дыхательной системе. Согласно определению ВОЗ, если человека беспокоит кашель на протяжении трех месяцев в году в течение последних двух и более лет, это говорит о наличии у него хронического бронхита. В практической деятельности наших врачей часто встречаются больные с кашлем, вызванным длительным табакокурением.
В отечественной медицинской литературе нет аналога синдрому, который в англоязычной литературе получил название post – nasal drip syndrome
. Эта категория больных также часто обращается за врачебной помощью, так как их беспокоит скопление секрета в носовых ходах и его проникновение в область глотки и гортани, что вызывает кашель. При длительном процессе кашель начинает доминировать и становится основной жалобой больного. Врачам рекомендуется при жалобах на кашель обязательно обратить внимание на возможность его возникновения вследствие воспалительного процесса в слизистой носа, что и приводит к развитию post–nasal drip syndrome.
Гастроэзофагеальный рефлюкс
особенно часто встречается у детей и пожилых. В тяжелых случаях даже говорят о гастроэзофагеальной рефлюксной болезни. Необходимо помнить, что прием определенных лекарственных средств может вызывать рефлюкс–эзофагит. При подозрении на рефлюксную болезнь рекомендуется проведение pH–метрии.
Вирусные заболевания дыхательных путей
часто провоцируют развитие кашля, который в последующем трансформируется в хронический процесс. Обострение хронического воспалительного процесса в дыхательных путях нередко возникает и после острого вирусного заболевания. В последние годы внимание привлекает и активно изучается природа хронической персистенции вирусов в эпителиальном покрове слизистой дыхательных путей.
Бронхиальная астма
может проявить себя, особенно на ранних стадиях, симптомами мучительного кашля. Диагностический признак того, что кашель возникает, как проявление БА – его развитие в ночные часы и пробуждение больного человека из–за возникающего пароксизма кашля. На астматическую природу кашля указывает и его возникновение после физической нагрузки (быстрая ходьба, бег), эмоционального стресса, смеха, плача. Диагностическими критериями БА являются установление феномена гиперреактивности дыхательных путей (мониторирование в течение нескольких дней пиковой скорости выдоха, положительный ингаляционный тест с гистамином или ацетилхолином), а также повышение концентрации оксида азота в выдыхаемом воздухе, наконец, положительный эффект от назначения бронхорасширяющих лекарственных средств.
Гипервентиляционный синдром
Гипервентиляционный синдром проявляется развитием целого ряда вегетативных признаков, среди которых наиболее драматично воспринимаются такие, как головокружение и ощущение приближающего обморока; болезненное ощущение сердцебиения и страх смерти; затруднение дыхания и страх удушья. Гипервентиляционный синдром всегда протекает с ярко выраженной эмоциональной окрашенностью. В острые негативные переживания больного человека вовлекаются окружающие люди, что часто усугубляет проявления гипервентиляционного синдрома. Диагностическое значение приобретает факт, что этот синдром может быть воспроизведен или в развернутой клинической картине, или же частично при проведении произвольного теста на гипервентиляцию. Основным критерием постановки диагноза является установление самого факта гипервентиляции, что возможно осуществить при исследовании функции внешнего дыхания.
Второй классический признак гипервентиляционного синдрома – пониженная концентрация углекислоты в крови, т.е. феномен гипокапнии. Этому признаку придавалось решающее значение в установлении диагноза гипервентиляционного синдрома. Однако, как показали исследования по физиологии дыхания, гиперкапния выявляется не всегда при развитии клинической картины гипервентиляционного синдрома. Внимание было уделено исследованиям по уровню выдыхаемого СО2 в конечную фазу выдоха, которые также продемонстрировали, что прямой зависимости между гипокапнией и клиническими проявлениями синдрома установить не удается. Различная степень чувствительности к нарушениям газообменой функции легких является сегодня предметом специальных исследований по физиологии дыхания.
Таким образом, несмотря на продолжительный срок исследования гипервентиляционного синдрома остается много вопросов для дебатов о природе его возникновения и диагностических критериях. Определяющие проявления синдрома – установление факта гипервентиляции и яркая эмоциональная окраска при его клинических проявлениях. В практической деятельности врачей, которые ведут больных с БА, необходимо учитывать роль и клиническое значение гипервентиляционного синдрома, так как от этого во многом зависит тактика проводимой антиастматической терапии. Бесконтрольное назначение бронхорасширяющих лекарственных средств класса симпатомиметиков может негативно влиять на характер и остроту гипервентиляционных расстройств. В течение многих лет в России распространяются рекомендации доктора Бутейко, которые направлены на устранение проявлений гипервентиляционного синдрома, но не могут рассматриваться, как метод базисной терапии БА. Следует подчеркнуть, что патогенетическая и клиническая стороны этой проблемы нуждаются в дальнейшей разработке.
Синдром дисфункции голосовых связок
Расстройство дыхания у этой категории больных характеризуется остро возникающими эпизодами нарушения дыхания, порой протекающими по типу удушья, что напоминает удушье при БА. Их отличительная особенность – отсутствие в базальных отделах легких рассеянных сухих хрипов, характерных для БА. Дистанционно слышны хрипы, которые более характерны для стридора, возникающего при большой группе заболеваний (преимущественно при острых вирусных заболеваниях у детей).
Дифференциально–диагностическое значение имеет соотношение фазы вдоха и выдоха. При БА фаза выдоха доминирует. Если стетоскоп расположить на шее, то при БА можно зафиксировать короткий вдох и продолжительный выдох, а при синдроме дисфункции голосовых связок, напротив, выслушивается продолжительный вдох и короткий выдох. Вдох сопровождается появлением грубого дыхательного шума, а выдох свободен от спастических шумов. При внешнем осмотре больных в период кризисного ухудшения следует обратить внимание на западение в области югулярной ямки, которое появляется на высоте вдоха. Этот признак характерен только для больных с дисфункцией голосовых связок.
Бронхорасширяющие лекарственные средства мало эффективны в лечении этой категории больных, чем они также существенно отличаются от больных БА. Практическим врачам рекомендуется консультировать этих больных у ЛОР-врачей с тем, чтобы подтвердить факт дисфункции голосовых связок. Массивная ингаляционная терапия (особенно глюкокортикостероидами), которая проводится при БА, обострила эту проблему. Гормональные препараты способны влиять на функцию голосовых связок, вызывая миопатический эффект или грибковое поражение слизистой верхнего отдела дыхательных путей, включая и голосовые связки. Порой больные бывают очень чувствительными к этим нежелательным побочным действиям глюкокортикостероидов, и не без оснований, так как они теряют силу голоса. Для представителей многих профессий (учителя, певцы, политические деятели…) возникает серьезная проблема – назначение ингаляционных стероидных препаратов приводит к развитию слабости голосовых связок или же к более серьезным процессам (таким как грибковая обсемененность слизистых дыхательных путей).
Расстройства дыхания у спортсменов
В отечественной медицинской литературе не обсуждается тема расстройств дыхания у спортсменов элитных категорий. Астмаподобные состояния распространены в основном среди лыжников, но они встречаются и у спортсменов, занимающихся другими видами спорта (бегуны, легкоатлеты). Главный патогенетический механизм, который лежит в основе возникновения дыхательных расстройств, связывают с повышенной чувствительностью дыхательных путей к воздействию на них холодного воздуха. Исследование особенностей астмы спортсменов не выявило таких характерных для БА признаков, как инфильтрация слизистой дыхательных путей эозинофилами и увеличение концентрации оксида азота в выдыхаемом воздухе. Гистологические исследования биоптатов слизистых, полученных у спортсменов с симптомами астмаподобных расстройств дыхания, выявили инфильтрацию преимущественно лимфоцитами. После провокационной ингаляционной пробы с холодным воздухом в слизистой дыхательных путей возрастало число гранулоцитов и макрофагов, что было особенно заметно в дистальных отделах бронхиального дерева. Необходимо учитывать, что показатели функции внешнего дыхания у спортсменов превышают должные величины. Однако выявляется высокая степень гиперреактивности дыхательных путей, что можно выявить при проведении провокационных тестов с гистамином или ацетилхолином. Мониторирование пиковой скорости выдоха – достаточно чувствительный метод для оценки гиперреактивности дыхательных путей. При исследовании функции внешнего дыхания у спортсменов необходимо учитывать возможности этого недорогого и необременительного метода исследования.
Синдромы RADS, SBS, MCSS
Особую группу астмаподобных состояний представляют собой синдром дисфункции дыхательных путей (reactive airway dysfunction syndrome – RADS), синдром повышенной чувствительности к химическим соединениям (multiple chemical sensitivity syndrome – MCSS) и болезнь, возникшая от нахождения внутри помещения (sick building syndrome – SBS).
SBS
– особый синдромокомплекс, возникающий у человека от нахождения в помещениях. Он проявляется в ощущениях сухости кожи лица, раздражении глаз (синдром красных глаз), отмечаются ринит, сухость полости рта и голосовых связок, охриплость голоса и кашель. Обычно такие клинические проявления развиваются у людей в помещениях, построенных из бетона и стекла и несущих высокую электростатическую энергию.
RADS
как синдромокомплекс был выделен в 1985 г. у лиц, которые были подвергнуты массивному ингаляционному воздействию токсических субстанций на дыхательные пути. Классическим примером такого воздействия явилось развитие кашля у лиц, которые находились на загрязненных территориях после аварии на Чернобыльской атомной электростанции. Кашель был самым распространенным явлением среди лиц, подвергшихся воздействию чернобыльской пыли. Канадские исследователи, которые первыми выделили RADS, описывают клеточные реакции слизистой дыхательных путей: в слизистую бронхов мигрируют в основном нейтрофилы и лимфоциты. Однако практическая медицина нуждается в проведении дальнейших исследований с тем, чтобы установить более четкие критерии для постановки диагноза RADS.
Синдром повышенной чувствительности к химическим соединениям
(или синдром идиопатической интолерантности к факторам внешней среды – multiple chemical sensitivity/idiopathic environmental intolerance). При этом синдроме в патологический процесс вовлекаются несколько органов и систем. Так, больных часто беспокоит головная боль, ухудшение памяти и внимания, сухость в горле, першение и чувство нехватки воздуха. Описанные клинические проявления связывают с воздействием химических субстанций, которые могут обнаруживаться в предельно низких концентрациях. Картина усугубляется появлением чувства сдавленной грудной клетки и других астмаподобных симптомов. Такие больные относительно часто встречаются в практической деятельности врачей, и чаще всего им рекомендуют обращаться за психологической поддержкой к психиатрам, невропатологам и психологам. Между тем завершенной трактовки этот синдром до сих пор не получил – остаются неясными патогенетические механизмы его развития.
В специализированных клиниках, куда поступают больные для экспертизы БА, стали выделять астмаподобные состояния у больных с такими проявлениями, как тяжелое дыхание, кашель, увеличение продукции бронхиального и носового секрета, чувство давления на грудную клетку. Триггерными факторами чаще всего являются воздействие на дыхательные пути ирритантов (табачный дым), физическая нагрузка и т.д. Некоторые больные наблюдаются у врачей по поводу тяжелой БА. В основе описываемых астмаподобных проявлений лежит повышенная чувствительность нервных сенсорных окончаний к воздействию различных факторов окружающей среды. Синдром повышенной чувствительности
(sensor hyperreactivity) очень близок по своим проявлениям к синдрому гипервентиляции. Однако современные методы респираторной физиологии разграничивают эти два близких по своим проявлениям состояния. Так, одним из критериев гиперчувствительного синдрома являются трудности при выполнении необходимых маневров дыхательного цикла при исследовании функции внешнего дыхания. Другая особенность, которая отличает эту категорию от больных с гипервентиляционным синдромом, – нормальная концентрация СО2 в конечной фазе выдоха. Исследования последних лет позволяют сделать заключение о том, что тест с капсаицином является специфичным для больных с проявлениями повышенной чувствительности автономной нервной системы органов дыхания. Однако практическая пульмонология нуждается в более детальной разработке обозначенной проблемы.
Синдром Чардж–Стросса
Другой темой в дифференциальной диагностике БА и астмаподобных состояний могут служить системные легочные васкулиты с преимущественным поражением сосудов малого круга кровообращения (синдром Чардж–Стросса). Диагностическими критериями синдрома Чардж–Стросса являются аллергический ринит, БА и гиперэозинофилия. В течении болезни выделяют три фазы. Начало заболевания обычно проявляется аллергическим ринитом и БА. На этом этапе обращает на себя внимание прогредиентное течение болезни, и по поводу тяжело протекающей БА врачи относительно рано назначают системные глюкокортикостероиды. Обычно эта фаза болезни протекает несколько лет, но постепенно нарастает тяжесть клинических проявлений, при обследовании этой категории больных выявляется стойкая гиперэозинофилия. Проявления болезни бурно нарастают и с гиперэозинофилией появляются признаки поражения других органов: сердца, почек, кожных покровов, центральной нервной системы, возможны и другие формы патологического процесса. В клинической картине превалируют симптомы системного васкулита с преимущественным поражением сосудов малого круга кровообращения. В диагностике синдрома Чардж–Стросса большое значение имеет выявление антител к цитоплазме нейтрофилов.
Современная классификация БА
Благодаря углубленному изучению такого уникального заболевания как бронхиальная астма, со временем было разработано множество классификаций этой патологии. Например, согласно международной классификации болезней десятого пересмотра (МКБ-10), выделяют следующие формы БА:
- Аллергическая астма – в данном случае причиной развития заболевания являются, преимущественно, аллергические процессы. Как правило, аллерген удается выявить в ходе проведения дополнительных диагностических исследований;
- Неаллергическая астма – причиной развития заболевания не являются аллергические процессы;
- Смешанная астма – при которой сочетаются как аллергические, так и неаллергические раздражители;
- Неуточненная астма – причину заболевания установить не удается.
После того как врачи устанавливают форму бронхиальной астмы, они оценивают тяжесть состояния пациента до начала лечения. С этой целью используют классификацию по тяжести течения. Она базируется на четырех простых показателях:
- Частота дневных симптомов обострения в день и в неделю;
- Частота ночных симптомов обострения в неделю;
- Воздействие обострения на качество жизни пациента;
- Значение показателей внешнего дыхания (ПСВ и ОФВ1).
Бронхиальная астма протекает в две стадии. Первая стадия, когда симптомы появляются время от времени, называется интермиттирующей (эпизодической) БА. Вторая стадия, когда симптомы присутствуют длительное время или постоянно, называется персистирующей (постоянной) БА. В зависимости от выраженности симптомов эта стадия имеет три степени тяжести: легкую, среднюю и тяжелую.
Интермиттирующая (эпизодическая) БА характеризуется кратковременными эпизодами приступа БА, менее 1 раза в неделю. Ночью приступы возникают не чаще двух раз в месяц (в течение не менее трех месяцев). ПСВ и ОФВ1> 80% от прогнозируемого значения. Колебания ПСВ в течение суток менее 20 %.
Персистирующая БА (легкая степень) характеризуется обострением дневных и ночных приступов (2 раза в неделю). Эти эпизоды вызывают нарушение сна и активности. ПСВ соответствует 60-80% от прогнозируемого значения. Колебания ПСВ в течение суток – 20-30%.
Персистирующая БА (средняя степень тяжести) характеризуется ежедневными приступами БА. Ночные симптомы возникают 1 раз в неделю. Эти обострения постепенно приводят к ограничению физической нагрузки и нарушению сна. Пациенту требуется каждодневный прием ингаляционных препаратов (бета2-агонисты короткого действия). ПСВ — 60-80% от долженствующих показателей. Суточное колебание значения ПСВ – более 30%.
Персистирующая форма (тяжелая степень) характеризуется частыми ночными приступами, обострениями, резким ограничением физической активности. ПСВ
Записаться на приём
Какой бывает астма?
Есть два вида астмы — аллергическая и неаллергическая. Аллергической занимаются врачи-аллергологи, неаллергической — врачи-пульмонологи. Аллергическая чаще встречается у детей, но может дебютировать в любом возрасте.
Отдельный фенотип — вирусиндуцированная бронхиальная астма: например, дети с обструкцией на фоне ОРВИ. На физическую нагрузку, кошек, пыль ребенок не реагирует. А как только заболел, появляются обструкции. Три и более обструкции за год — повод показаться пульмонологу-аллергологу.
Кашлевая бронхиальная астма. Классические симптомы: кашель, одышка, приступы удушья. Но есть пациенты, у которых бронхиальная астма проявляется только затяжным кашлем. Бронхиальная астма стоит в первой тройке причин хронического кашля как у взрослых, так и у детей.
В таких случаях мы назначаем противовоспалительную базисную терапию в качестве диагностики и смотрим на эффект. Если на фоне этого лечения наблюдается улучшение, а на фоне отмены снова возникают симптомы — диагноз подтверждается.
Основные триггеры:— Аллергия; — Физическая нагрузка; — ОРВИ.
Бронхиальная астма может развиваться после инфекций, тяжелой пневмонии, коклюша. Если человек работает на вредном производстве — может развиться профессиональная бронхиальная астма (приступы происходят на рабочем месте). В детском возрасте бронхиальная астма чаще встречается у мальчиков, а в старшем — у девочек.
Симптомы
Клиническая картина бронхиальной астмы описывается тремя основными симптомами:
- нарушение дыхания,
- приступы кашля,
- наличие дистанционных хрипов.
В большинстве случаев приступы возникают в ночное время суток. Примерно 70% больных БА (не принимая во внимание форму заболевания) во время эпизода обострения просыпаются между часом ночи и пятью часами утра. Причина этому – усиленный бронхоспазм. Это, по-видимому, связано с повышенным тонусом блуждающего нерва, уровня эндогенных катехоламинов (адреналина, норадреналина) и гистамина. Гистамин – это биологически активное вещество, синтезируемое клетками человеческого организма, которое играет огромную роль в каскаде возникновения аллергических реакций.
Итак, бронхиальная астма характеризуется следующими проявлениями:
- Развитием респираторного дистресса;
- Одышкой;
- Тяжелым дыханием;
- Раздуванием крыльев носа;
- Цианозом (посинением кожных покровов из-за низкого уровня содержания кислорода в крови);
- Участием в акте дыхания вспомогательной мускулатуры грудной клетки;
- Возбуждением, ажиотажем;
- Учащенным сердцебиением;
- Дистанционными хрипами;
- Потливостью.
До начала развития симптоматики БА появляются так называемые предвестники. Появляется клиника конъюнктивита, ринита или фарингита после контакта с аллергеном. После этого пациент начинает испытывать чувство сдавливания в груди. Дыхание становится жестким, возникает экспираторная одышка. Она характеризуется быстрым и прерывистым вдохом, за которым следует продолжительный, весьма затрудненный активный выдох (в норме выдох – пассивный). В акте дыхания начинают участвовать мышцы вспомогательной мускулатуры верхнего плечевого пояса, брюшной стенки. Чтобы облегчить выдох пациент принимает наиболее для него удобное положение с наклоном туловища вперед и упором на руки для фиксации плечевого пояса. Приступ, как правило, заканчивается кашлем с отхождением густой «стекловидной» мокроты.
Нередко первым проявлением бронхиальной астмы является приступообразный кашель, который сопровождается экспираторной одышкой (затруднённым выдохом) с отхождением небольшого количества стекловидной мокроты. Развёрнутая клиническая картина бронхиальной астмы характеризуется появлением легких, средней тяжести или тяжелых приступов удушья. Иногда приступ начинается следующими предвестниками:
- Обильным выделением водянистого секрета из носа;
- Чиханьем;
- Приступообразным кашлем.
При приступе бронхиальной астмы пациент делает короткий вдох и удлинённый выдох, который сопровождается слышными на расстоянии хрипами. Грудная клетка находится в положении максимального вдоха. В дыхании принимают участие мышцы брюшной стенки, спины, плечевого пояса. При перкуссии над лёгкими определяется коробочный звук, при аускультации выслушивается множество сухих хрипов. Приступ заканчивается отделением вязкой мокроты.
Одним из наиболее грозных вариантов течения болезни является астматическое состояние, в которое может перейти тяжелый затяжной приступ. Астматическое состояние характеризуется непродуктивным кашлем и возрастающей невосприимчивостью бронхорасширяющией терапии. Пульмонологи выделяют анафилактическую и метаболическую формы астматического состояния.
При анафилактической форме, которая обусловлена псевдоаллергическими или иммунологическими реакциями с высвобождением большого количества медиаторов аллергической реакции, возникает острый тяжелейший приступ удушья.
Метаболическая форма бронхиальной астмы связана с функциональной блокадой бета – адренергических рецепторов. Она возникает в результате воздействия неблагоприятных метеорологических факторов, передозировки симпатомиметиков при инфекции дыхательных путей, вследствие быстрой отмены кортикостероидов, и формируется в течение нескольких дней. Вначале у пациента перестаёт отходить мокрота, появляется боль области брюшного пресса, грудной клетке, мышцах плечевого пояса. Усиленная вентиляция, потеря влаги с выдыхаемым воздухом приводят к увеличению вязкости мокроты и закрытию просвета бронхов вязким секретом.
Вторая стадия бронхиального статуса характеризуется образованием в задненижних отделах лёгких участков «немого лёгкого». Отмечается явное несоответствие между выраженностью дистанционных хрипов и их отсутствием при выслушивании стетоскопом. Состояние пациентов крайне тяжёлое. Грудная клетка эмфизематозно вздута. Пульс чаще 120 в 1 минуту, артериальное давление повышено. На ЭКГ регистрируются признаки перегрузки правых отделов сердца. У пациентов формируется респираторный или смешанный ацидоз (смещение кислотно-щелочного баланса организма в сторону увеличения кислотности).
В третьей стадии (гипоксически-гиперкапнической комы) нарастают одышка и цианоз (синюшный цвет кожи и видимых слизистых оболочек). Резкое возбуждение пациента сменяется потерей сознания, могут возникнуть судороги. Пульс парадоксальный (наполнение уменьшается во время вдоха), артериальное давление снижено.
Пациентов с бронхиальным статусом госпитализируют в отделение реанимации и интенсивной терапии в любой день недели независимо от времени суток. Их наблюдают врачи-реаниматологи с помощью мониторов, проводят терапию, направленную на купирование приступа бронхиальной астмы. Тяжёлые случаи бронхиального статуса обсуждаются на заседании Экспертного Совета с участием кандидатов и докторов медицинских наук, врачей высшей категории. Ведущие специалисты в области пульмонологии, иммунологии и аллергологии вырабатывают тактику ведения пациента. Мультидисциплинарный подход к лечению бронхиальной астмы позволяет быстро купировать бронхиальный статус и добиться достижения устойчивой ремиссии.
Течение бронхиальной астмы во многом определяется возрастом больного, в котором развилось заболевание. В подавляющем большинстве случаев признаки бронхиальной астмы у детей спонтанно исчезают в пубертатном возрасте.
Симптомы астматического бронхита
На протяжении болезни выделяется два периода: период обострений и периоды ремиссий. Главный признак периода обострений — это кашель при субфебрильных или нормальных температурах, а также шумные выдохи со свистящим и форсированным характером.
Предвестником приступов кашля при астматическом бронхите являются: заложенность носа и першение в горле, насморк серозно-слизистого характера и лёгкое недомогание. Кашель приступообразного и навязчивого типа, беспокоит больных исключительно по ночам. В самом начале периода кашель сухой, с лёгкостью может провоцироваться смехом. Время от времени кашель при астматическом бронхите сменяется с сухого на влажный.
Общее состояние пациента не нарушено, симптомом астматического бронхита также может быть интоксикация, бледность кожи и снижение аппетита, вялости нет. При осмотре видно, что грудная клетка не увеличена, но характерные хрипы в бронхах у некоторых больных присутствуют. В крови увеличен уровень иммуноглобулинов и гистамина.
Характерная черта астматического бронхита — это повторяемость симптомов. Периоды обострений при астматическом бронхите длятся от пары часов до 30 дней. Большинство детей, болеющее астматическим бронхитом, могут страдать также и разными заболеваниями аллергического характера. У детей, которые склонны к астматическому бронхиту бывают нейродермиты, а также частые проявление аллергических диатезов на коже (особенно у детей на первых годах жизни).
Диагностика
Диагноз бронхиальной астмы пульмонологи Юсуповской больницы устанавливают на основании следующих показателей:
- Жалоб, истории болезни и жизни пациента;
- Клинико-функционального обследования с оценкой обратимости бронхиальной непроходимости;
- Специфического аллергологического обследования (кожных тестов с аллергенами и определения специфического иммуноглобулина класса Е в сыворотке крови);
- Исключения других заболеваний.
Повышают вероятность наличия бронхиальной астмы следующие клинические признаки:
- Наличие более одного из следующих симптомов: хрипов, удушья, чувства заложенности в грудной клетке и кашля, особенно в случаях ухудшения состояния пациента ночью и рано утром;
- Возникновение симптомов при воздействии холодного воздуха и аллергенов, физической нагрузке, после приёма или β-блокаторов и ацетилсалициловой кислоты;
- Наличие атопических заболеваний в анамнезе, астмы или атопических заболеваний у родственников;
- Распространенные сухие свистящие хрипы при выслушивании;
- Низкие показатели пиковой скорости выдоха или объёма форсированного выдоха за 1 секунду, которые нельзя объяснить другими причинами;
- Повышение количества эозинофилов в периферической крови, необъяснимое другими причинами.
Для установки диагноза «бронхиальная астма» пульмонологи Юсуповской больницы применяют специальные методы диагностики:
- Исследования вентиляционной функции лёгких с оценкой обратимости бронхиальной непроходимости;
- Выявления повышенной реактивности бронхов;
- Проведение специфического аллергологического обследования.
При проведении спирометрии важным параметром является ОФВ1 (объём форсированного выдоха за первую секунду манёвра). Он указывает на степень бронхиальной закупорки. У пациентов с показателями спирометрии в пределах нормы проводят ингаляционный тест с метахолином. При бронхиальной астме в анализах мокроты обнаруживаются эозинофилы, спирали Куршмана, кристаллы Шарко – Лейдена.
Под эозинофилией понимают повышение числа эозинофилов (клеток лейкоцитарного ростка крови) более 5%. Параллельно в сыворотке крови повышается уровень IgE, который является специфическим медиатором аллергического воспаления в теле человека. При исследовании мокроты под микроскопом можно обнаружить спирали Куршмана (слепки мелких бронхов) и кристаллы Шарко-Лейдена (блестящие, гладкие образования, сформировавшиеся из фермента эозинофила).
Все пациенты с подозрением на БА проходят исследование внешней функции дыхания, с целью установки наличия, уровня и степени нарушения проходимости трахеобронхиального дерева. К тестам для оценки ФВД относят:
- Спирометрию;
- Пневмотахометрию;
- Запись кривой «поток-объем».
Снижение ОФВ1 менее 65% от ЖЕЛ (жизненная емкость легких) и увеличение остаточного объема легких на более чем 25% от ЖЕЛ, говорит о серьезной проблеме с проходимостью дыхательных путей.
Для установления обратимости изменений дыхательных путей проводят функциональные пробы с бронхолитиками. Улучшение показателей спирометрии на 25%, а также полное восстановление бронхиальной проходимости после ингаляции этих препаратов говорит об обратимости бронхоспазма.
Для выявления специфического аллергена проводят аллергологическое исследование – кожные пробы с различными антигенами. Такие пробы можно проводить только в период ремиссии. В клинике терапии Юсуповской больницы объем планируемого обследования пациенту определяет высококвалифицированный специалист.
Записаться на приём
Симптомы заболеваний лёгких
Большинство лёгочных недугов сопровождаются следующими симптомами:
- Боль в грудной клетке. Постоянная или возникающая при глубоком вдохе. Может отдавать в плечо, лопатку, шею. Боль в груди может иметь различные причины, поэтому важно грамотно диагностировать её источник.
- Кашель. Сухой и влажный, различной интенсивности. Особенно должны насторожить продолжительность кашля, а также наличие отхаркиваемой гнойной мокроты. При некоторых патологических процессах в мокроте может присутствовать кровь.
- Одышка. Наблюдается как при физической нагрузке и выполнении упражнений, так и в покое, и даже во сне. В некоторых случаях переходит в удушье. Одышка может быть следствием курения, большой массы тела, а также сопровождает множество заболеваний (не только лёгочных). Поэтому крайне важна своевременная диагностика.
- Храп. Несмотря на то, что многие не уделяют большого внимания храпу как симптому заболевания, он может свидетельствовать о течении болезни лёгких. Одно из них — синдром обструктивного апноэ сна (СОАС). При отсутствии лечения оно может привести к инфаркту или инсульту.
При возникновении даже одного из указанных симптомов важно незамедлительно записаться на приём к терапевту. Врач нашей клиники поможет определить источник неприятных симптомов и назначит подходящее лечение.
Лечение
Бронхиальная астма относится к определенному типу заболевания, которое полностью вылечить невозможно, но можно его контролировать. Цели лечения, которые ставят перед собой врачи Юсуповской больницы:
- Достижение и поддержание контроля над приступами;
- Предотвращение обострений;
- Поддержание показателей функции внешнего дыхания максимально близко к нормальному уровню;
- Ликвидация ограничения физической активности пациентов, включая занятия физкультурой и спортом;
- Сведение к минимуму побочных эффектов и нежелательных явлений от применения лекарственных средств;
- Предотвращение формирования необратимой бронхиальной обструкции.
Лечение БА базируется на двух этапах — это симптоматическая терапия для оказания экстренной помощи и профилактическое или базисное лечение, контролирующее течение БА.
Что делать при приступе?
Когда у детей проявляется бронхиальная астма, родители испытывают страх и нередко – панику, однако необходимо успокоиться и принять такие меры, как:
- посадить ребенка на что-то твердое;
- наклонить торсом вперед, попросить опереться локтями на колени;
- открыть окно, но без переохлаждения комнаты;
- дать ребенку ингалятор, прописанный врачом;
- пока неприятная симптоматика не пройдет, успокаивать ребенка, отвлекать его разговорами или чтением вслух.
Даже если Вы волнуетесь и переживаете, не показывайте этого, не провоцируйте страх у ребенка – это значительно усугубит его состояние.
Если состояние ребенка не изменяется на фоне приема препарата и принятых мер, необходимо вызвать скорую помощь.
Базисная терапия
На сегодняшний день к медикаментозным препаратам первой линии для профилактической терапии БА у больных любого возраста относятся ингаляционные глюкокортикоидные препараты (ИГКС):
- Беклометазона дипропионат;
- Флунизолид;
- Флутиказона пропионат;
- Триамцинолона ацетонид;
- Мометазона фуроат.
Данную группу лекарственных препаратов специалисты назначают практически всем больным БА, в том числе и с легкой степенью тяжести течения заболевания.
ИГКС – это самые мощные противовоспалительные средства. Имея широкий спектр действия, они оказывают свое действие, как на клеточные, так и на гуморальные механизмы развития аллергического (иммунного) воспаления. Эти препараты являются выбором для больных с персистирующей астмой любой степени тяжести. К тому же ИГКС выписывают всем больным бронхиальной астмой, которые принимают β2-агонисты короткого действия более одного раза в день.
На втором месте в базисной терапии стоят кромоны (стабилизаторы мембраны тучных клеток):
- Кромогликат натрия;
- Недокромил.
Эти лекарственные средства относятся к группе ингаляционных противовоспалительных препаратов нестероидной структуры. Применяются в лечении больных легкой персистирующей БА. К тому же их можно назначать с целью профилактики для предупреждения бронхоспазма при физической нагрузке, вдыхании холодного воздуха, возможном контакте с аллергеном.
Антилейкотриеновые препараты (антагонисты лейкотриеновых рецепторов): зафирлукаст, монтелукаст. Эти препараты рекомендовано принимать в основном больным с аспириновой бронхиальной астмой, а также для предотвращения бронхоспазма, спровоцированного аллергенами, физической нагрузкой.
Системные глюкокортикоидные препараты:
- Преднизолон;
- Метилпреднизолон.
Если у пациента диагностируется бронхиальная астма с тяжелым течением, при которой неэффективными являются высокие дозы ингаляционных глюкокортикоидов в сочетании с регулярным приемом бронходилататоров, назначают системные глюкокортикоиды.
Лечение БА у взрослых
Пульмонологи Юсуповской больницы при проведении фармакотерапии бронхиальной астмы направляют все усилия на достижение и поддержание клинического контроля над заболеванием в течение длительного периода. Если текущая терапия не обеспечивает контроля над бронхиальной астмой, увеличивают объём терапии до достижения контроля. В случае достижения частичного контроля над бронхиальной астмой коллегиально рассматривают возможность увеличения объёма терапии. Если в течение трёх месяцев лечения контроль над бронхиальной астмой сохраняется, объём поддерживающей терапии уменьшают с целью установления минимального количества лекарственных средств и наименьших доз препаратов, которых достаточно для поддержания контроля.
Для лечения бронхиальной астмы применяют 2 вида фармакологических средств: препараты неотложной помощи (для купирования спазма бронхов) и лекарства для базисной («поддерживающей») терапии. К первой группе препаратов относятся β2-агонисты короткого и длительного действия (фенотерол, сальбутамол, формотерол) и ингаляционные антихолинергические препараты (тиотропия бромид, ипратропия бромид).
Для базисной терапии бронхиальной астмы применяют следующие препараты:
- Ингаляционные глюкокортикостероиды и системные кортикостероиды;
- Комбинированные препараты (пролонгированные β2-агонисты + ингаляционные глюкокортикостероиды);
- Пролонгированные теофиллины;
- Антагонисты лейкотриеновых рецепторов;
- Антитела к IGE.
В начале 2015 года в РФ зарегистрирован препарат Сальмекорт. Это фиксированная комбинация салметерола с флутиказоном в форме дозированного аэрозольного ингалятора. Его используют для поддерживающей терапии бронхиальной астмы.
Неотложная помощь при приступе бронхиальной астмы:
- Успокоить пациента;
- Освободить от стесняющей одежды, расстегнуть ворот рубашки;
- Обеспечить доступ свежего воздуха;
- Применить имеющийся у пациента карманный ингалятор (можно повторять трехкратно с интервалом в 20 мин);
- Придать удобное сидячее положение (руки пациента должны опираться на стол или поручни кресла, локти разведены в стороны).
При отсутствии эффекта или утяжелении состояния пациента (угроза астматического статуса) необходимо немедленно вызвать скорую помощь.
Небулайзерная терапия
Небулайзерная терапия – это современный метод ликвидации тяжелого обострения астмы. Небулайзер действует по принципу доставки терапевтической дозы препарата в аэрозольной форме непосредственно в бронхи больного для получения быстрого клинического эффекта. Использование этого аппарата при обострении БА позволяет местно вводить высокие дозы бронхолитиков, при этом лекарственное вещество практически не всасывается в кровь и не оказывает побочных действий на другие органы и системы, как это часто бывает при приеме таблеток или применении инъекций.
Таким образом, небулайзерная терапия позволяет не только эффективно уменьшать проявление бронхоспазма, но и в значительной степени снижать частоту системных побочных эффектов лекарственных средств.
Записаться на приём
Рекомендации по терапии
В основе лечения бронхиальной астмы лежит базисная терапия. Она имеет ступенчатую основу. По количеству симптомов, которые беспокоят пациента, ставится степень тяжести. Есть 5 ступеней — степеней тяжести бронхиальной астмы: 1) легкая интермиттирующая; 2) легкая персистирующая; 3) средней тяжести персистирующая; 4) тяжелая персистирующая; 5) крайне тяжелая.
Вся терапия направлена на то, чтобы достигнуть контроля — отсутствия симптомов.
● Препараты первой линии — ингаляционные глюкокортикостероиды.
● Вторая группа препаратов — блокаторы лейкотриеновых рецепторов («Монтелукаст»). Они применяются реже, могут комбинироваться с ингаляционными глюкокортикостероидами или назначаться отдельно.
С чего начинать терапию — зависит от степени тяжести. Необходимо взвешивать все риски. FDA* выпустило письмо о том, что докторам следует быть внимательнее с назначением «Монтелукаста». (*FDA— Управление по санитарному надзору за качеством пищевых продуктов и медикаментов, является агентством Министерства здравоохранения и социальных служб США).
У «Монтелукаста» действительно могут быть побочные эффекты — изменение поведения, агрессия, ажитация, нарушение сна. Это не значит, что врач не должен его назначать, но должен предупредить о возможных побочных эффектах, и отменить препарат, если симптомы появились.
Минимальный срок базисной терапии — 3 месяца. Если все хорошо — лечение продолжается еще 3 месяца (либо в той же дозировке, либо в уменьшенной). Врач может даже попробовать отменить базисную терапию.
| В современном мире бронхиальная астма — не приговор. Главное — подобрать подходящую терапию. Есть пациенты, которые ходят в горы, занимаются дайвингом, получая базисную терапию. |
Если нет контроля бронхиальной астмы (лечение назначили, но все равно сохраняются симптомы), возможно, объем лечения недостаточный. Нужно подняться на ступеньку выше и назначить чуть больший объем базисной терапии. Либо назначить комбинированные препараты.
Если астма тяжелая и трудно поддается лечению, назначается максимальная терапия: высокие дозы гормонов, системные стероиды, биологическая или таргетная терапия. GINA подчеркивает, что гормоны в таблетках на постоянной основе должны назначаться как можно позже. Перед этим пациента направляют на определение фенотипа астмы.
Также причиной отсутствия контроля может быть низкая приверженность пациента лечению. Пациенты часто тревожны. Как говорил Доктор Хаус: «Все пациенты врут». И пациенты с бронхиальной астмой тоже. Они не принимают базисную терапию, уменьшают дозы, пропускают дни. Пациентов часто пугает, что мы предлагаем им не таблетки, а ингалятор.
Осложнения
Самое грозное осложнение бронхиальной астмы – развитие астматического статуса. Это затяжной приступ, характеризующийся тяжелой обструкцией, выраженной дыхательной недостаточностью, нарушением дренажной функции бронхов. Во время такого приступа привычные пациенту ингаляционные препараты не помогают. Требуется только стационарное лечение. Одной из причин возникновения астматического статуса может стать передозировка ингаляционных симпатомиметиков или быстрая отмена глюкокортикоидных препаратов. В механизме формирования этого осложнения БА выделяют три стадии:
- Первая стадия – она похожа на затяжной приступ (может продолжаться более 12 часов), который не купируется обычными ингаляционными препаратами;
- Вторая стадия – на этом этапе у пациента развивается тахикардия, отмечается заторможенность, кожные покровы приобретают синюшный цвет и покрываются липким потом. Одышка значительно выражена;
- Третья стадия – на этом этапе у пациента развивается резкое нарушение деятельности ЦНС вплоть до комы, являющейся причиной летального исхода.
Еще одним довольно редким осложнением БА является спонтанный пневмоторакс. При длительном и упорном течении БА развивается эмфизема легких и легочное сердце, которое приводит к легочно-сердечной недостаточности.
Лечение осложнений БА
Так как астматический статус (АС) является чрезвычайно опасным осложнением БА, которое потенциально может угрожать жизни пациента, то его лечение необходимо проводить в стенах лечебного учреждения. Первое мероприятие в терапии АС – это внутривенное введение больших доз глюкокортикоидных препаратов, параллельно с симпатомиметиками и лекарственными средствами, которые способствуют быстрому расширению спазмированных бронхов. Кроме того, пациент нуждается в проведении инфузионной и симптоматической терапии. Если купировать АС на первой стадии не удалось, тогда больного переводят на искусственную вентиляцию легких и проводят санационную бронхоскопию.
Питание при БА у взрослых
Для предупреждения повторения приступов удушья и облегчения течения заболевания больному рекомендуется соблюдать диету. Из рациона питания исключаются:
- Морепродукты;
- Цитрусовые (кроме лимонов);
- Продукты пчеловодства;
- Орехи;
- Шоколад;
- Алкоголь и сигареты;
- Молочные продукты;
- Сдоба и белый хлеб.
Прием пищи следует разбить на 4-5 приемов небольшими порциями, стараться не допускать переедания. При правильном подходе, исключении контакта с аллергенами и благоприятной психоэмоциональной обстановке больному удается максимально уменьшить частоту астматических приступов и улучшить общее состояние.
Профилактика БА
Профилактика бронхиальной астмы делится на первичную и вторичную. Цель первичной профилактики заключается в предупреждении развития сенсибилизации у пациентов группы риска. В группу риска по развитию аллергических заболеваний входят люди с наследственной предрасположенностью к атопии. Вторичная профилактика проводится в группе людей со сформировавшейся сенсибилизацией, у которых симптомы астмы отсутствуют. К ним можно отнести детей с атопическим дерматитом или аллергическим ринитом, с отягощенным семейным анамнезом по бронхиальной астме.
Для эффективной профилактики необходимо минимизировать вредное воздействие внешних факторов, которые часто становятся причиной развития бронхиальной астмы у взрослых:
- Вести здоровый и активный образ жизни;
- Избегать контакта с аллергенами (проветривать помещение, делать влажную уборку и т.д.);
- Правильно питаться.
Как выглядит приступ бронхиальной астмы у детей?
Приступ может развиваться по-разному, однако обычно имеет довольно типичную клиническую картину. Начинается с кашля, который может сопровождаться кожной сыпью, ринитом. Дыхание малыша становится неровным, присутствуют короткие вдохи, а выдохи даются с явным трудом. Дыхание сопровождается свистящим хрипом, со стороны приступ выглядит так, словно ребенок ловит ртом воздух. При этом может бледнеть кожа, синеть губы.Источник: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6591438/ Shyamali C. Dharmage, Jennifer L. Perret and Adnan Custovic Epidemiology of Asthma in Children and Adults // Front Pediatr. 2019; 7: 246
Инвалидность при БА у взрослых
Факт наличия астмы у больного не обязательно говорит о том, что ему неоспоримо полагается инвалидность. Например, при тяжести заболевания легкой или средней степени в большинстве процентов случаев он получит отказ. Дело в том, что данное заболевание развивается медленно, и из незначительно причиняемых больному ограничений может перейти в достаточно сложную степень, сопровождающуюся другими заболеваниями, появившимися в результате астмы. Поэтому на начальном этапе ее проявления инвалидность не полагается.
Врачи терапевтического отделения Юсуповской больницы проводят первоклассное обследование и лечение пациентов с заболеваниями органов дыхания, в том числе и бронхиальной астмой. Все исследования специалисты выполняют на современном медицинском оборудовании ведущих стран Европы. На базе стационара используются инновационные методики исследования и терапии. Бронхиальная астма – это больше не проблема для пациентов Юсуповской больницы. Каждый желающий может записаться на консультацию к врачу клиники по телефону, который расположен на сайте. Также круглосуточно действует онлайн-консультация.
Записаться на приём
Об астматическом бронхите
Астматический бронхит — это заболевание патологического характера, которое происходит в бронхах, крупных и средних калибров. Заболевание наступает в результате гиперсекреции слизистой оболочки бронхов. Астматическим бронхитом, в большей степени, болеют дети дошкольного и раннего возрастов.
Астматический бронхит чаще всего вызывается разными аллергенами, как вирусного происхождения (грибковыми, вирусными, бактериальными), так и пищевого (молоко, земляника, цитрусовые и прочее). Болезнь может инициироваться и прочими аллергенами, которые поступают в организм через желудок или через дыхание.
Астматический бронхит может спокойно развиться на фоне затяжного заболевания как бронхопневмония, или прочих вирусных инфекций. В случае, когда природа заболевания не вирусная, то приступы могут прекратиться. А если заболевание инфекционного характера, то болезнь будет развиваться неспешно и постепенно.