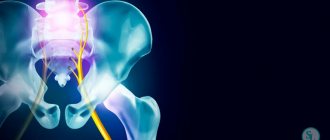
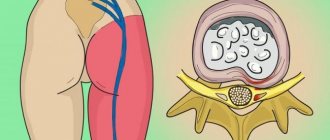
Нередко в Клинику боли ЦЭЛТ обращаются пациенты с жалобами на то, что у них болит седалищный нерв. Причина этого явления — ишиас: воспаление седалищного нерва, которое может возникнуть даже у абсолютно здоровых людей. Седалищный нерв — это парный нерв крестцового сплетения, который является самым толстым и самым длинным в организме человека. Он начинается в поясничной области, проходит через копчик, заднюю поверхность таза, по ногам и доходит до ступней.
Вот почему, когда болит седалищный нерв, болевые симптомы распространяются на поясницу и на нижние конечности. Ишиас не является отдельным заболеванием— как правило, он возникает вследствие других болезней. Если у вас болит седалищный нерв и вы не знаете, что делать, обращайтесь в нашу Клинику боли. Очень важно своевременно выявить причину такой симптоматики и начать лечение первичного заболевания.
В ЦЭЛТ вы можете получить консультацию специалиста-алголога.
Записаться на прием
Причины, по которым болит седалищный нерв
Ишиас (или, как его ещё называют, невралгия седалищного нерва) возникает вследствие следующих заболеваний:
- Остеохондроз пояснично-крестцового отдела позвоночника. Патологические изменения межпозвонковых дисков обуславливают уменьшение расстояния между позвонками и приводят к компрессии седалищного нерва;
- Межпозвонковая грыжа поясничного отдела. В данном случае компрессия и седалищного нерва обусловлена выпиранием грыжи в сторону позвоночного канала;
- Спондилолистез. Нестабильность позвоночника при этом заболевании приводит смещению позвонков, а следовательно, и к ущемлению седалищного нерва с развитием воспалительных процессов;
- Вывих или подвывих крестцово-подвздошного сустава;
- Стеноз позвоночного канала поясничного отдела. Избыточное образование мягких тканей приводит к сужению канала, по которому проходит спинной мозг. Всё это приводит к чрезмерному давлению межпозвоночных дисков на нервные корешки;
- Синдром грушевидной мышцы. Седалищный нерв проходит под или через грушевидную мышцу, которая может стать причиной его раздражения и воспаления.
Чего нужно избегать при ишиасе?
Прежде всего следует избегать переохлаждений: не пребывать долго на морозе, открытом ветре, не лежать на холодных поверхностях, не купаться в холодной воде. Для укрепления иммунитета нужно закаливать организм с помощью ЛФК, водных процедур, йоги, массажа.
Важно будет сменить род деятельности, если он связан с тяжелой физической работой. Также необходимо ограничить долгое пребывание в одной позе, резкие наклоны и повороты туловища, бег, быструю ходьбу, перенос всего веса тела на больную ногу.
При склонности к полноте рекомендуется составить диету. Лишний вес будет усугублять течение воспалительного процесса и усиливать боль.
Клинические проявления ишиаса
В большинстве случаев поражается один из седалищных нервов, поэтому и боль локализуется с одной стороны, однако поражение обоих нервов также встречается. Когда болит седалищный нерв, лечение, в первую очередь, направлено на уменьшение болевых ощущений. Они бывают настолько сильными, что пациент не может совершать движений не только конечностями, но и туловищем, поскольку каждое из них (в том числе и глубокие вдохи/выдохи) усиливают боль. Она имеет стреляющий или жгучий характер и отдаёт в ягодицу и ногу. Помимо этого, наблюдаются следующие клинические проявления:
- нарушение чувствительности кожи в поясничной и ягодичной областях, а также ногах;
- мышечная слабость в паху, нижних конечностях и их пальцах, паралич;
- больной вынужденно принимает позу, в которой болевые ощущения снижаются;
- приступы боли возникают вследствие стресса, переохлаждения, резких движений;
- половые расстройства и недержание кала, мочи в самых тяжёлых случаях.
Что делать при приступе боли?
На первом этапе прежде всего следует соблюдать постельный режим, ограничить любые движения, лучше принимать позу с опорой на здоровую ногу. При положении на спине рекомендуется подкладывать небольшую подушку под поясницу и колени. При невозможности лечь следует переносить вес с одной ноги на другую поочередно, чаще двигаться. При легких динамических движениях мышцы быстрее расслабляются. Принять обезболивающее средство по назначению врача.
На втором этапе можно использовать сухое прогревание (теплая грелка, теплоудерживающий плед) или компресс с травяными настойками на пораженную область. Не рекомендуется использовать тепло при повышенной температуре. При отсутствии противопоказаний можно выполнять массаж с растиранием и разминанием поясничной области и конечности.
Для профилактики рецидивов полезно будет носить фиксирующий корсет, а беременным дородовый бандаж при заметном увеличении живота. Все внутримышечные инъекции должны выполняться обученным медицинским персоналом и ставиться только в здоровую ногу.
Диагностика боли в седалищном нерве
Болит седалищный нерв, и вы не знаете, чем его лечить? Обращайтесь за врачебной помощью! Специалисты Клиники боли ЦЭЛТ выяснят причину, которая вызвала это заболевание, и назначат его эффективное лечение. Перед тем как приступить к нему, наши врачи проводят осмотр пациента, проверяют рефлексы и определяют чувствительность кожи и собирают анамнез. Помимо этого, назначается:
- рентгенологическое обследование;
- компьютерная томография;
- магнитно-резонансная томография.
В случае подозрения на наличие новообразования в области позвоночника назначается радиоизотопное диагностическое исследование.
Профилактика болезни
Чтобы предотвратить развитие люмбоишиалгии, рекомендуется:
- рационально питаться;
- почаще двигаться;
- заниматься спортом;
- выполнять упражнения, укрепляющие мускулатуру спины и растягивающие мышцы;
- при физической работе использовать принципы биомеханики;
- соизмерять нагрузки с возможностями организма;
- бороться с лишним весом;
- своевременно лечить болезни позвоночника, сосудов и пищеварительной системы;
- не переохлаждаться.
Лечение боли в седалищном нерве
Для успешного лечения боли в седалищном нерве в Клинике боли ЦЭЛТ применяются современные методики:
- Физиотерапия — направлена на уменьшение болевых ощущений, улучшение кровообращения и снятие отёка и может включать в себя: УВЧ-терапию, электрофорез, лазерную и магнитную терапию, аппликации парафина;
- Системная терапия — предусматривает использование нестероидных противовоспалительных препаратов. Их применение должно регламентироваться врачом, поскольку они имеют целый ряд побочных эффектов. Помимо этого могут быть назначены противосудорожные средства исключительно эффективные в лечении невралгий. Помимо этого, используются препараты, которые снимают болевые симптомы быстро. Они могут быть назначены как в виде таблеток, так и в виде инъекций. В нашей Клинике боли применяются исключительно современные эффективные средства.
- Блокады, направленные в пораженную область. В зависимости от проблемы, вызвавшей боль, для блокады могут использоваться разные препараты. Для контроля точности попадания лекарства в проблемную зону мы используем рентгеновскую установку или ультразвуковой аппарат.
Хотите быть здоровым и исключить из своей жизни приступы боли? Обращайтесь в Клинику боли ЦЭЛТ!
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Симптоматика заболевания
Важнейшими симптомами ишиаса седалищного нерва являются:
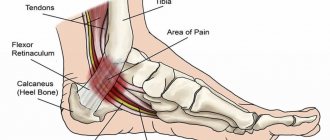
- боль, локализованная в любом участке тела вдоль прохождения нервного волокна: в нижней части спины, ягодице, задней поверхности бедра, голени, стопе;
- потеря чувствительности, онемение нижней конечности по ходу нервного волокна;
- парестезия – покалывающие ощущения, «мурашки» в стопе и пальцах ног.
Характер боли чаще всего стреляющий, но она может быть и жгучей, тупой, ноющей и т. д. В периоды обострений при движениях позвоночника или ноги может усиливаться и становиться нестерпимой. Как правило, заболевание поражает одну конечность, но иногда боль появляется в обеих ногах сразу. В наиболее тяжелых случаях заболевание приводит к параличу мышц ноги, иногда распространяется на мышцы малого таза, вызывая недержание мочи и кала у пациента.
Лечение
При лечении ишиаса основу комплексной терапии составляют медикаментозные препараты, которые применяются как в острой фазе заболевания для облегчения болевого синдрома, так и для реабилитации больных при хроническом течении¹. Хирургическое лечение не дает стопроцентного результата, однако в ряде случаев оно необходимо, поскольку позволяет избежать инвалидности[1] [2].
Хирургическое
Оперативное лечение показано при межпозвоночных грыжах и направлено на устранение сдавления корешков спинного мозга, а также сосудов, которые отвечают за его кровоснабжение.
Абсолютное показание к проведению оперативного вмешательства — острое сдавление корешков спинного мозга, в результате которого у пациента развиваются двигательные нарушения, а также расстройства чувствительности и функции тазовых органов[1] [2].
К относительным показаниям относят нестабильность позвоночно-двигательных сегментов и отсутствие видимых улучшений после нескольких месяцев консервативного лечения. Операции проводятся как открытым, так и эндоскопическим методом. Преимущество эндоскопического метода в том, что он малоинвазивный и у пациента практически не остается шрамов.
Медикаментозное
Медикаменты при лечении пояснично-крестцовой радикулопатии помогают облегчить болевой синдром, снять воспаление и уменьшить спазм мышц. Применяются следующие группы препаратов²:
- Анальгетики и нестероидные противовоспалительные препараты (флупиртин, кетопрофен, мелоксикам, диклофенак).
- Хондропротекторы — применяются для улучшение состояния хрящевой ткани (хондроитин, глюкозамин).
- Липоевая кислота и витамины группы В.
- Вазоактивные препараты и средства для улучшения микроциркуляции (пентоксифиллин, гексобендин).
- Миорелаксанты (баклофен, толперизон, тизанидин).
- Антиоксиданты и антигипоксанты (этилметилгидроксипиридина сукцинат, карнитина хлорид, идебенон).
- Антиконвульсанты (габапентин, вальпроевая кислота, карбамазепин, фенитоин, прегабалин).
Долго не лежите!
В острой стадии болезни, когда болевые ощущения особенно интенсивные, рекомендуется соблюдение постельного режима. При этом важно помнить, что длиться он должен максимум 5 дней. В противном случае течение заболевания может усугубиться².
Немедикаментозное
Иглорефлексотерапия помогает снизить болевые ощущения и мышечный спазм. Она также способствует расширению сосудов и местному улучшению кровотока. Курс лечения в среднем составляет 3 недели. Процедура противопоказана при местных воспалительных явлениях на коже, острых инфекционных и онкологических заболеваниях.
Рекомендуется местное применение мазей и гелей на базе кетопрофена и диклофенака, а также местное применение сухого тепла. Допускается использование средств раздражающего действия (например, перцового пластыря). Вне обострения показаны физиотерапевтические процедуры: массаж, лечебная физкультура, электрофорез, магнитотерапия³.
Массаж
При ишиасе проводят несколько видов массажа:
- Классический лечебный. Направлен на улучшение кровоснабжения мышц, а при необходимости — и на их расслабление.
- Точечный (шиацу). Считается, что за счет стимуляции так называемых биологически активных точек достигается антиспастический и болеутоляющий эффект. В последние годы эта методика стала широко применяться при лечении радикулита, однако следует помнить, что она не имеет достаточной доказательной базы.
- Периостальный. Воздействие осуществляется на болевые точки в проекции надкостницы. За счет рефлекторной связи надкостницы с мышцами и органами достигается расслабляющий и обезболивающий эффект. В отличие от точечного массажа, эффективность этого метода подтверждена клиническими исследованиями. Периостальный массаж активно используется при заболеваниях опорно-двигательного аппарата.
Наибольшее распространение получил классический лечебный массаж. Эта техника включает в себя поглаживания, растирания, разминающие движения и вибрацию (похлопывания, встряхивающие движения). Массируется область спины, ягодичные мышцы и ноги. Разминающие движения при лечении радикулита должны быть умеренно интенсивными. Продолжительность процедур возрастает от сеанса к сеансу. Первый массаж обычно длится не более 15 минут, а ближе к середине курса продолжительность сеанса достигает 45 минут.
Массаж — лучше классика
При обращении в частный SPA-салон вам могут порекомендовать дорогостоящие виды массажа (например, хиромассаж или чакра-стоун терапию). При ишиасе эти процедуры не дадут ожидаемого результата, поскольку они в большей степени рассчитаны на расслабление и лимфодренаж. Классический лечебный массаж обойдется намного дешевле и даст более ощутимый терапевтический эффект.
Следует помнить, что для массажа существуют и противопоказания:
- острая стадия радикулита;
- гнойничковые заболевания кожи;
- инфекционно-вирусные заболевания;
- патологии печени и почек;
- онкологические новообразования.
Массаж при ишиасе улучшает кровоснабжение мышц. Фото: pressmaster / freepik.com
Лечебная физкультура
При всей неоспоримой важности медикаментозной терапии не следует игнорировать занятия лечебной гимнастикой. Врач назначает их для комплексного воздействия на причину заболевания. ЛФК помогает укрепить мышечный корсет, за счет которого осуществляется стабилизация позвоночного столба, а также улучшить кровоснабжение нервов и уменьшить отечность мягких тканей. Упражнения можно выполнять как на базе лечебного учреждения, так и в домашних условиях.
Пример комплекса упражнений при ишиасе:
- Исходное положение: стоя, ноги на ширине плеч. Согнутые в локтях руки расположены на пояснице. Выполняйте наклоны поочередно: 8-10 наклонов в левую и в правую стороны с задержкой в нижней точке на 2-3 секунды.
- Исходное положение прежнее. Не отрывая рук от поясницы, наклоняйтесь поочередно вперед и назад, ненадолго задерживаясь в нижней точке (суммарно не менее 20 наклонов).
- Исходное положение: стоя, ноги чуть уже ширины плеч, руки расслаблены. Выполняйте 10-15 наклонов вниз, пытаясь достать до пола кончиками пальцев.
- Исходное положение: лежа на животе, руки ладонями упираются в пол на уровне грудного отдела. Максимально разогните спину и задержитесь в верхней точке на несколько секунд. Не менее 10 повторений.
- Исходное положение: лежа на животе, руки сцеплены за спиной. Медленно поднимайте голову и плечи, поворачивая голову в верхней точке поочередно вправо и влево. Не менее 10 повторений.
Важно! ЛФК противопоказана при острой стадии ишиаса, сильных болевых ощущениях, выраженной артериальной гипертензии и сердечной недостаточности. Комплекс упражнений следует подбирать индивидуально с учетом возраста, комплекции, стадии заболевания и общего состояния пациента.
Рисунок 3. Лечебная гимнастика при ишиасе. Изображение: corbacserdar.gmail.com / Depositphotos
Диета
При пояснично-крестцовой радикулопатии диета направлена на нормализацию веса и артериального давления³. Вес необходимо нормализовать в первую очередь для того чтобы снять избыточную нагрузку с позвоночника. Кроме того, нормализация массы тела сама по себе способствует стабилизации артериального давления.
В первую очередь следует снизить калорийность своего суточного рациона. Для этой цели нужно отказаться от кондитерских изделий (или хотя бы существенно ограничить их количество). То же самое касается жареной и жирной пищи.
Важно употреблять больше овощей и фруктов: белокочанная и цветная капуста, брокколи, яблоки, сливы. Рекомендуется отказаться от жирных сортов мяса и рыбы. Также желательно исключить картофель или сократить его употребление. В качестве гарнира может быть гречневая, перловая и пшеничная каша, макароны из твердых сортов пшеницы.
Не рекомендуется употребление острых и соленых блюд, поскольку они задерживают воду в организме, что способствует формированию отеков и повышению артериального давления.
Статистика
Ишиас седалищного нерва является достаточно распространенным заболеванием в возрастной группе от 35 до 50 лет. Именно на наиболее активный возраст приходится основное число первичных обращений к врачу. Заболевание чаще поражает мужчин, чем женщин. По оценкам некоторых специалистов, в течение всей жизни до 40% людей хотя бы раз испытывали приступ боли в крестцовом отделе поясницы, ягодице или задней части бедра, однако не у всех эти приступы приобретают хронический затяжной характер. Случаи обращения к врачу составляют около 20-25 человек на 100 тысяч населения.
Постановка диагноза
Для этого заболевания характерна достаточно сложная диагностика, первым этапом которой становится проведение рефлексологических тестов на сгибание и разгибание ноги. Чтобы окончательно прояснить клиническую картину, по мере необходимости назначают:
- лабораторные анализы;
- рентгенографию пораженной области;
- МРТ;
- ;
- электронейромиографию;
- УЗИ тазовой области.
Задачей невролога является выявление характерных для ишиаса симптомов, и лечение должно быть направлено на устранение причин компрессии нервного волокна.