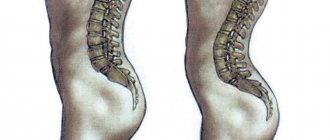
Согласно международной классификации болезней (МКБ-10) спондилезу позвоночника присвоен код М47. Он отнесен к болезням костно-мышечной системы и соединительной ткани. Под этим названием скрываются хронические дегенеративно-дистрофические процессы в позвоночном столбе. Их характерной особенностью является появление остеофитов – наростов костной ткани по краям позвоночных сегментов. Именно они и вызывают деформацию позвоночника. Чаще всего ее диагностируют у лиц старше 50 лет, но развиваться она начинает намного раньше.
Что представляет собой спондилез?
Из-за наличия заостренных наростов сужается позвоночный канал и межпозвонковые отверстия. По мере развития патологии остеофиты вырастают до внушительных размеров, блокируя подвижность позвонков и сдавливая нервные корешки.
На начальной стадии спондилез представляет собой компенсаторную реакцию организма, который таким образом пытается снизить чрезмерную нагрузку на позвоночник. На этом этапе пока еще нет ярких клинических проявлений, но уже появляется чувство скованности.
Постепенно процесс приобретает патологический характер и может привести к сращиванию позвонков. Это вызывает выраженные болевые ощущения, значительную скованность и чувство тяжести в пораженном участке. Нарушается функционирование сосудов, нервов, мышечных тканей, прилегающих органов, атрофируются мышцы спины, образуются межпозвоночные грыжи.
Спондилез может поразить любой отдел позвоночника и чаще встречается у женщин. У мужчин его диагностируют втрое реже. Эффективность лечения зависит от стадии на момент обнаружения, общего состояния, сопутствующих заболеваний и соблюдения врачебных рекомендаций. При своевременном начале терапии необходимость в операции отсутствует. В противном случае развиваются критические изменения, в результате которых человек теряет трудоспособность и становится инвалидом.
Описание заболевания
Доктора обозначают таким термином болезнь, ведущую к разрушению костей и хрящевой ткани в шейном отделе позвоночного столба. Из-за нее страдают нервные окончания, просвет позвоночного канала сужается – такое явление вызывает защемление спинного мозга, а сами позвонки не в состоянии нормально функционировать.
Со временем человек начинает испытывать боли и дискомфорт, а разрастающиеся остеофиты травмируют соседствующие ткани. В группе риска находятся люди, которые весь день вынуждены проводить за монитором. Мало кто следит за осанкой и поддерживает ее – спина, как правило, округляется, а голова «уходит» вперед, поскольку человек всматривается в изображение на экране. Вследствие этого недуг существенно «помолодел», в сравнении с предыдущим поколением.
Причины появления спондилеза
Обрастание позвонков остеофитами может быть вызвано следующими причинами.
- Возрастными изменениями, которые влекут нарушение обменных процессов, снижение концентрации кальция, фосфора, натрия, магния, коллагена.
- Избыточным весом. Костная система рассчитана на определенную нагрузку, и для каждого человека она разная. Ее регулярное превышение дает начало дегенеративно-дистрофическим процессам.
- Несбалансированным рационом. Организм с пищей не получает в необходимом количестве витамины, микро- и макроэлементы, необходимые для костных тканей.
- Гиподинамией. Причиной спондилеза является не только сидячая работа, но и длительное ограничение двигательной активности в связи с каким-либо заболеванием.
- Редкими повышенными физическими нагрузками при малоподвижном образе жизни (например, еженедельные работы на дачном участке).
- Постоянными чрезмерными нагрузками. Они приводят к нарушению отлаженной работы позвоночника. Данный фактор является основной причиной спондилеза у мужчин от 40 лет и старше.
- Травмами спинного отдела, систематическими микротравмами позвоночника.
- Системными заболеваниями соединительных тканей: ревматоидным артритом, красной волчанкой, склеродермией.
- Другими заболеваниями позвоночника: остеохондрозом, спондилолистезом.
- Врожденными аномалиями, генетически обусловленной патологией хрящевых тканей.
- Приобретенной или врожденной деформацией позвоночного столба: кифозом, сколиозом.
- Нарушением обменных процессов, в том числе при эндокринных патологиях.
Лечение спондилеза проводится комплексно и направлено не только на снятие симптомов, но и устранение причин.
Эпидемиология
Цервикальная спондилогенная миелопатия является наиболее распространенной причиной нетравматического спастического парапареза и квадрипареза. Почти у 23,6% пациентов с нетравматическими миелопатическими симптомами, отмечалась цервикальная спондилогенная миелопатия.
Цервикальный спондилез чаще встречается у мужчин.
Результаты исследований с помощью рентгенографический данных показали, что спондилезные изменения наиболее распространены у лиц старше 40 лет. В конце концов, более 70% мужчин и женщин страдают в зрелом возрасте спондилезом, но радиографические изменения более выражены у мужчин, чем у женщин.
Явные симптомы спондилеза
К ним относятся болевые ощущения, ограничение подвижности, скованность. Эти проявления различаются по характеру и интенсивности в зависимости от локализации патологических процессов. Например, болевой синдром при спондилезе может носить резкий, ноющий, волнообразный, перманентный (пульсирующий) характер.
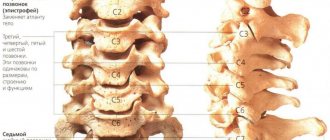
Шейный отдел
Спондилез шейного отдела позвоночника наиболее распространен. Многие профессии предусматривают неудобное положение шеи в течение всего рабочего дня. Офисные работники, фрилансеры, программисты, бухгалтеры фактически весь день сидят за рабочим столом. Шейный отдел самый подвижный, больших нагрузок не испытывает, отличается некрупными, уязвимыми позвонками. К причинам шейного спондилеза относят также плоскостопие и некомфортные позы во время сна.
Проявления:
- при повороте головы хрустит шея;
- движение ограничены;
- регулярно ноет затылок;
- болит голова;
- ноют плечевые суставы;
- нарушается сон.
Болевой синдром ярче проявляется в дневное время. Он не исчезает во время отдыха, но становится менее выраженным. Пациент долго не может заснуть из-за невозможности найти комфортную позу, регулярно просыпается.
Последствия:
- Не стабильное артериальное давление;
- Нарушение слуха;
- Снижение остроты зрения;
- Систематическое головокружение;
- Постоянная слабость и сонливость;
- Ухудшение памяти и концентрации внимания.
В запущенных случаях возникает компрессия нерва, немеют верхние конечности, не исключено развитие мышечной слабости и паралича.
Грудной отдел
Грудные позвонки поражаются редко, при этом, симптомы спондилеза отличаются ярко выраженным характером. Характерны постоянные боли в средне- и нижнегрудном отделе позвоночника, которые усиливаются при движении: наклонах в сторону, сгибании-разгибании тела. При болевых приступах может нарушаться дыхание и появиться одышка. Чаще всего встречается односторонний спондилез, распространяющийся на область грудной клетки.
Проявления:
- сбои в работе ЖКТ;
- иногда дискинезия;
- скованность при пробуждении;
- тяжесть и боль в области груди.
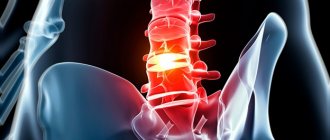
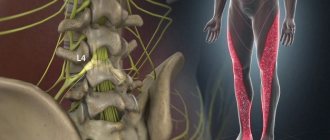
Поясничный отдел
Нижняя часть спины теряет подвижность — трудно длительное время находиться в одном положении.
Проявления:
- постоянные изматывающие боли в поясничном отделе;
- прострелы в виде одиночных интенсивных импульсов;
- полная или частичная утрата чувствительности при нагрузках;
- неприятные, ноющие ощущения в бедрах и ягодицах;
- синдром ватных или деревянных ног;
- перемежающаяся хромота.
При спондилезе поясничного отдела боли существенно усиливаются при спуске по лестнице, нахождении в неестественном положении, наклонах туловища. Состояние существенно улучшается в лежачей позе на животе.
При смещении позвонков в сторону брюшной или грудной полости (антеспондилолистез), возможно развитие синдрома конского хвоста. Он сопровождается чрезмерным давлением и отеком нервных окончаний в нижнем отделе спинного мозга. У больного помимо вышеперечисленных симптомов возникают проявления неврологического характера:
- ярко выраженный болевой синдром, жжение, покалывание, полная или частичная потеря чувствительности в нижней части спины, в области ягодиц и бедер;
- мышечная слабость в ногах;
- нарушение координации движений;
- потеря контроля над работой кишечника и мочевого пузыря;
- эректильная дисфункция.
Состояние характеризуется стремительным развитием в течение суток и требует неотложной медицинской помощи. Хирургическая декомпрессия уменьшает или полностью устраняет давление на пораженные нервы.
Факторы риска
Наибольшим фактором риска развития шейного спондилеза является старение. Цервикальный спондилез, как правило, связан с инволюционными изменениями в суставах шеи. Грыжа диска, дегенерация и костные разрастания (остеофиты) — все это связано с инволюционными изменениями в организме.
Другие факторы риска:
- травмы шеи
- работа, связанная с подъемом тяжестей, которая создает дополнительную нагрузку на шею
- длительное удерживание шеи в неудобном положении или повторение в течение дня одних и тех же движений шеи
- генетическая детерминированность
- курение
- избыточный вес и неактивность
Стадии развития спондилеза
Развитие спондилеза позвоночника проходит в несколько этапов.
I. Поначалу симптомы спондилеза практически отсутствуют. Размеры единичных шиповидных остеофитов не велики и не вызывают дискомфортных ощущений. Фиброзные ткани теряют эластичность и подвергаются начальным изменениям: трещинам и разломам. Симптоматика присуща только пояснично-крестцовому спондилезу в виде периодических, незначительных поясничных болей, которые, как правило, остаются незамеченными. На этой стадии остеофиты находятся в границах позвонков, что затрудняет раннюю диагностику. Первую стадию считают опасной и непредсказуемой, так как она протекает незамеченной для пациента и врачей.
II. Остеофиты продолжают активно разрастаться. Симптомы спондилеза проявляются ограничением движений, ноющими болями, которые усиливаются при физических нагрузках и даже незначительном переохлаждении организма.
III. На третьем этапе патологические процессы приобретают ярко выраженную форму. К врачам обращаются даже неисправимые оптимисты, пытавшиеся справиться со спондилезом позвоночника самостоятельно или игнорировавшие его симптомы. Наблюдается значительное разрастание костных образований с появлением грубых остеофитных комплексов. Они соединяют позвонки и полностью разрушают хрящевую ткань. Человек ощущает сильные боли, теряет трудоспособность, не исключено полное обездвиживание и инвалидность.
Когда нужно обратиться к врачу?
Если у человека внезапно появилось онемение или покалывание в плече, руках или ногах, или если пациент потерял контроль функции кишечника или мочевого пузыря, то необходимо обратиться за медицинской помощью как можно скорее!
Если дискомфорт и боль начинают нарушать повседневную деятельность, то необходимо пройти консультацию врача-невролога. Несмотря на то, что спондилез является частью инволюционных изменений, тем не менее существуют различные методы лечения позволяющие улучшить самочувствие и уменьшить симптомы .
Как обнаружить спондилез?
При любых подозрениях на спондилез позвоночника, необходимо обратиться к врачу-вертебрологу или ортопеду, не исключено, что понадобится помощь невролога. Специалист оценивает общее состояние пациента, выслушивает его жалобы, собирает анамнез, проводит пальпацию для выявления очагов поражения.
Клинические проявления спондилеза во многом схожи с другими заболеваниями опорно-двигательного аппарата. Это вызывает необходимость в комплексном обследовании и назначении следующих исследований.
- Рентгенографии
– для визуализации остеофитов. На рентгеновском снимке они выглядят как ассиметричные, бахромчатые образования неправильной формы. На нем хорошо видно состояние суставов и расстояние между позвонками.
- Магнитно-резонансной томографии (МРТ)
— для оценки состояния нервов, связок, дисков. Она выявляет место сдавливания нервов, что позволяет точно определить причину болевых ощущений.
- Компьютерной томографии (КТ)
– для детальной визуализации позвоночника. По ее результатам выявляют стеноз, сопровождающийся сужением позвоночного канала или межпозвонковых отверстий.
Необходимость в электронейромиографии (ЭНМГ) возникает при подозрении на повреждение нервов. В ходе этого исследования регистрируются и анализируются нервные импульсы.
Дополнительная диагностика проводится по усмотрению врача. Он может назначить допплерографию сосудов головного мозга, электрокардиограмму, лабораторные исследования крови.
Физический осмотр
Вначале врач выясняет наличие симптомов, их интенсивность, локализацию, историю заболевания. Затем проводится неврологическое обследование, которое включает изучение рефлексов, тестирование мышечной силы, определение сенсорного дефицита и диапазона движения в шее. Врач может провести анализ ходьбы для того, чтобы определить, насколько поврежден спинной мозг.
Если врач подозревает шейный спондилез, то для верификации диагноза он назначает визуализационные тесты и нейрофизиологические исследования.
Как лечат спондилез
Схема лечения определяется врачом на основе диагностических данных. Методы терапии подбираются с учетом индивидуальных особенностей пациента, сопутствующих заболеваний, характера и стадии патологических процессов.
Спондилез позвоночника носит хронический характер, сопровождается необратимыми дегенеративными процессами и полностью не поддается излечению. Лечебные мероприятия направлены на устранение причин патологии, уменьшение клинических проявлений и предотвращение дальнейшего развития дистрофических изменений. Также важно укрепить мышцы и связки позвоночника, улучшить кровообращение.
Медикаментозная терапия
При лечении спондилеза назначают несколько групп препаратов.
- Анальгетики и нестероидные противовоспалительные средства
, снимающие болевой синдром. В тяжелых случаях помогает новокаиновая блокада и наркосодержащие препараты.
- Антидепрессанты
. Их действие нацелено на снижение хронического болевого синдрома и вызванное им депрессивное состояние.
- Хондропротекторы,
восстанавливающие хрящевую ткань и костную ткань. Наиболее рекомендован Артрадол, запускающий механизм обновления поврежденных тканей суставов, хрящей, костей.
- Витаминные комплексы.
В качестве поддерживающей терапии особенно цены витамины групп А, С и D.
- Инъекции гиалуроновой кислоты.
Она улучшает питание клеток и предотвращает дальнейшее развитие патологии.
Эффективным дополнением к комплексному лечению спондилеза являются наружные мази и гели с болеутоляющим и противовоспалительным действием. Вместе с Артрадолом они существенно ускоряют выздоровление.
Эффективность лечебной физкультуры и массажа
ЛФК при лечении спондилеза необходима для:
- укрепления мышечного каркаса, что предупреждает смещение позвонков и появление межпозвоночной грыжи;
- устранения спазмов;
- активизации кровотока;
- предупреждения развития остеофитов;
- подготовки пациента к бытовым нагрузкам.
Специальные упражнения для лечения спондилеза подбираются лечащим врачом в индивидуальном порядке и поначалу выполняются под контролем тренера.
Сеансы массажа помогут избавиться от спазмов и болей, укрепить мышцы, предотвратить сдавливании нервов, активизировать кровоток.
Другие методы
- Ударно-волновая терапия при лечении спондилеза активизирует лимфо- и кровоток, стабилизирует мышечный тонус, разрушает костные наросты. Метод эффективен на начальных стадиях заболевания.
- Лазерная терапия существенно улучшает микроциркуляцию, снижает мышечную напряженность, уменьшает боли.
- Иглорефлексотерапию применяют для снижения болевых проявлений, улучшения проводимости нервных импульсов.
- Эффект электростимуляции и криотерапии заключается в уменьшении болей, замедлении развития патологических процессов.
Оперативное вмешательство
Операция при лечении спондилеза проводится в крайнем случае, когда несмотря на все использованные методы и средства консервативная терапия не привела к желаемому результату. После нее длительное время присутствует выраженная неврологическая симптоматика, часто развивается спинальный стеноз или межпозвоночная грыжа.
Методы визуализации
- Рентгенографию можно использовать для визуализации костных шпор и других аномалий.
- КТ может предоставить более подробные изображения шеи.
- МРТ-сканирование, которое создает изображения с использованием радиоволн и магнитного поля, помогает врачу обнаружить компрессию нервных структур.
- Миелограмма — при этой процедуре используется введение контраста в определенные участки позвоночника. Затем используется КТ-сканирование или рентгенография для получения более подробных изображений этих областей.
- ЭМГ (ЭНМГ) используются для проверки функциональности нервных волокон, метод проверяет электрическую активность нервов и проведение импульсов до мышц.
- ЭНМГ определяет скорость и силу сигналов, которые посылает нерв. Это позволяет определить наличие и уровень повреждения нервных волокон.
Профилактика
Лечение шейного спондилеза – это длительный и сложный процесс. Проще предотвратить заболевание, чем выяснять в будущем, как нормализовать состояние.
Основные методами профилактики:
- использование для сна и отдыха ортопедических матрасов;
- занятия йогой;
- плаванье;
- соблюдение правильной осанки.
Важно больше ходить пешком, спину и голову при этом надо держать прямо. Люди, работающие за компьютером, должны не реже чем 1 раз в 1-2 часа делать разминку для шеи и плеч: делать круговые движения плечами, наклонять голову в разные стороны.
Хирургическое лечение
Хирургическое лечение обычно не используется при шейном спондилезе, если только это состояние не является специфическим. Например, когда спинной мозг и нервы находятся под давлением и пациент имеет прогрессирующие неврологические симптомы, такие как слабость рук и анестезия.
Хирургическое вмешательство также может быть рекомендовано, если у вас есть сильная боль, которая не проходит при нехирургическом лечении. Однако некоторые пациенты с сильной болью в шее не будут кандидатами на хирургическое вмешательство, что может быть связано с распространенным характером их остеоартрита, другими медицинскими проблемами или другими причинами их боли, такими как фибромиалгия.
Почему появляются остеофиты
Если мышцы и связки ослаблены, то соседние позвонки становятся неустойчивыми и начинают «играть»- смещаться относительно друг друга. Рецепторы постоянно раздражены, появляется боль. Чтобы избежать этого дискомфорта, организм пытается самостоятельно справиться с проблемой путем фиксации позвоночника, увеличивая площадь соприкосновения позвонков с помощью наращивания костной ткани и сжатия мышц. Таким образом, течение болезни дает ключ к решению — улучшить состояние мышц очень важно для того, чтобы избежать образования остеофитов.
Возможные осложнения
При отсутствии своевременного лечения спондилез грудного отдела может стать причиной нарушения дыхательной функции, компрессии внутренних органов. Кроме этого, опасны и другие осложнения:
- Нестерпимая боль, которая устраняется только эпидуральными блокадами.
- Образование протрузий и межпозвоночных грыж.
- Нарушение двигательной активности, паралич.
- Недержание мочи или самопроизвольная дефекация.
- Стеноз позвоночного канала.
- Нарушение половой функции.
Дегенеративные процессы, которые провоцирует спондилез, необратимы, поэтому начинать лечение можно как можно раньше. Консервативное лечение, физиотерапия и ЛФК могут лишь на время замедлить процесс, обеспечить стойкую ремиссию.