Защемление нерва чаще всего не опасно: отдых и лечение помогают устранить его сдавливание, восстановить функцию нерва в течение нескольких дней или недель. Но в редких случаях ситуация бывает настолько серьезной, что не обойтись без хирургического вмешательства.
Защемлением называют состояние, при котором на нерв оказывают слишком сильное давление соседние ткани. Это могут быть мышцы, хрящи, сухожилия, кости. В результате работа нерва нарушается. В первую очередь это проявляется болью в соответствующей части тела, а также снижением мышечной силы и тонуса, чувством онемения, покалывания, снижением чувствительности.
Наиболее типичным примером защемления нервов является сдавливание корешков спинного мозга межпозвоночной грыжей. Если это произошло в поясничном отделе, то обычно возникает ишиас – боль, которая распространяется по задней поверхности ноги, по ходу седалищного нерва. Другое довольно распространенное состояние – синдром запястного канала (туннельный кистевой синдром), когда ткани в области запястья отекают и сдавливают нерв.
Сдавливание нервов – очень распространенное состояние и одна из наиболее частых причин обращения к врачам. Как сообщают американские ученые, патология встречается у 85 человек из ста тысяч взрослых. Это может случиться в любом возрасте, но чаще всего происходит у людей старше 50 лет. Наиболее распространенная причина – артроз и дегенеративные изменения в позвоночном столбе.
Почему возникает защемление нервов?
Причины сдавливания нервов в организме бывают самыми разными. Основные факторы риска:
- травмы мягких тканей, повреждения костей;
- воспаление и отек в окружающих тканях;
- грыжи межпозвоночных дисков;
- остеохондроз, артроз межпозвоночных суставов и другие дегенеративные изменения в позвоночном столбе;
- многократные частые повторяющиеся движения – например, у людей, которые занимаются набором текста на клавиатуре;
- интенсивные физические нагрузки, спорт – особенно если человек занимается им профессионально;
- ожирение – так как лишние килограммы оказывают повышенные нагрузки на суставы, позвоночник;
- ревматоидный артрит – заболевание, которое приводит к воспалительному процессу в суставах и сдавливанию близлежащих нервов;
- беременность – во время нее увеличивается масса тела, возрастают нагрузки на опорно-двигательный аппарат и одновременно размягчается соединительная ткань, чтобы таз женщины мог пропустить плод;
- сахарный диабет – не приводит к сдавливанию нервов напрямую, но повышает риск развития этого состояния;
- заболевания щитовидной железы повышают риск развития синдрома запястного канала;
- костные шпоры (остеофиты) – разрастания на костях, которые возникают при дегенеративных заболеваниях суставов;
- продолжительный постельный режим;
- рубцовые изменения в тканях после травм, ожогов.
Еще одним фактором риска является пол. У женщин чаще возникает синдром запястного канала. Вероятно, это связано с тем, что у них этот канал в норме уже, чем у мужчин. Конечно же, играет роль и наследственность. У некоторых людей дегенеративные процессы в позвоночнике и суставах разовьются с большей вероятностью – на это влияют определенные варианты генов, от которых зависят характеристики соединительной ткани.
На какие симптомы нужно обращать внимание?
Защемление нервов может происходить по всему телу, и проявление этого будет зависеть от того, в каком месте произошло сдавливание. Наиболее распространенные состояния:
- Сдавливание нервов шеи – так чаще всего в обиходе называют шейную радикулопатию.
- Сдавливание нервов в области поясницы – поясничная радикулопатия.
- Сдавливание седалищного нерва – ишиас.
- Сдавливание локтевого нерва.
- Синдром запястного канала.
Рассмотрим восемь самых распространенных проявлений.
Боль или чувство жжения, распространяющиеся вниз по ноге
В нижней части из позвоночника выходит самый крупный нерв в организме человека – седалищный. Он проходит через пояснично-крестцовую область, ягодицу и затем по задней поверхности всей ноги. Его ветви обеспечивают движения в мышцах, чувствительность кожи. Сдавливание седалищного нерва может быть вызвано такими причинами, как межпозвоночные грыжи и стеноз позвоночного канала в поясничном отделе, травмы, спондилолистез (состояние, при котором верхний позвонок как бы соскальзывает с нижнего), синдром грушевидной мышцы (когда эта мышца таза спазмируется и сдавливает нерв), опухоли позвоночного столба. На врачебном языке сдавливание седалищного нерва называется ишиасом или радикулопатией. Проявляется в виде болей по задней поверхности ноги, по ходу нерва – тупых, ноющих или острых, по типу прострелов.
Боль, распространяющаяся из области шеи вниз по руке
Так же, как седалищный нерв спускается из поясничного отдела позвоночника на нижнюю конечность, нервы руки образованы корешками, которые находятся в шейном отделе. При их сдавливании боль распространяется вниз по руке. Болевые ощущения могут локализоваться в области надплечий, плеч, предплечий, кистей, в верхней части спины.
Вообще, если говорить о сдавливании нервов, вызванных патологиями позвоночника, то чаще всего страдает поясничный отдел: он находится внизу, и на него приходятся большие нагрузки. Кроме того, тут высока подвижность. На втором месте находится шейный отдел, за счет высокой подвижности и того, что ему приходится выдерживать вес черепа. В грудном отделе нарушения возникают намного реже, потому что тут подвижность минимальна, позвонки фиксированы ребрами.
Слабость в ногах
Во время ходьбы нервы нижних конечностей работают с молниеносной скоростью. Они должны быстро передавать сигналы, которые заставляют сокращаться и расслабляться определенные группы мышц. Сильное сдавливание нерва приводит к тому, что сигнал проходит плохо. В итоге возникает слабость в мышцах ног, снижается их тонус, нарушается походка. Это уже довольно грозный симптом. Больные часто описывают его фразой: «Доктор, у меня одна нога во время ходьбы буквально волочится».
Снижение силы захвата кистью
Нервы рук обеспечивают мышечные сокращения, точную координацию движений, мелкую моторику. При защемлении эти функции нарушаются, и человек замечает, что у него начало буквально «все валится из рук». Особенно большие трудности возникают во время письма и при выполнении других задач, во время которых требуются мелкие движения.
Чувство онемения
Параллельно с двигательными, страдают и чувствительные нервные волокна. Они перестают посылать импульсы в мозг, и возникает чувство онемения – как после укола анестетика, «заморозки» рта во время лечения зубов. В самых тяжелых случаях чувствительность в определенной зоне утрачивается полностью – это говорит о том, что нерв пострадал очень сильно.
Чувство покалывания
Неприятные ощущения в виде покалывания, жжения, чувства ползания мурашек на врачебном языке называются парестезией. Они возникают при раздражении и неполном сдавливании нерва. Это чувство можно сравнить с ощущениями в руке, когда ее «отлежали» во сне или после удара локтем в том месте, где проходит нерв. Парестезия в кисти нередко становится первым признаком синдрома запястного канала.
Нарушение функции прямой кишки и мочевого пузыря
Нервы, которые выходят из поясничного отдела позвоночника, контролируют не только мышцы, но и внутренние органы, в частности, мочевой пузырь и прямую кишку. Нарушение контроля над мочеиспусканиями и дефекациями говорит о том, что сдавливание привело к сильному повреждению нервов, и пациенту срочно нужна медицинская помощь. Это состояние может проявляться недержанием мочи и стула или другими расстройствами.
Боль, интенсивность которой меняется, когда человек меняет положение
Тут в качестве наглядного примера можно снова привести ишиас. Обычно больному становится лучше, когда он сидит, наклонившись вперед, или лежит на спине. А в положении на боку болевой синдром, наоборот, усиливается. Из-за этого возникают проблемы со сном. Когда человек принимает определенное положение, чтобы ослабить боль – это называется анталгической позой.
При злокачественных опухолях и метастазах в позвоночнике боли обычно длительные, мучительные, усиливаются во время отдыха и ночного сна.
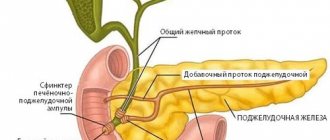
Балиарная дисфункция припатологии желчного пузыря и сфинктера Одди
Автор: Ю.В. Васильев
, д.м.н., профессор, Центральный научно-исследовательский институт гастроэнтерологии, Москва
В последнее время термин «билиарная дисфункция» все чаще упоминается в отечественной медицинской литературе. Это связано с широкой распространенностью функциональных нарушений билиарного тракта, которая, по разным оценкам, колеблется от 12 до 58%. При этом среди женщин они встречаются в 2–3 раза чаще, чем среди мужчин.
Функциональные заболевания желчных путей представляют собой комплекс клинических симптомов, развившихся в результате моторно-тонической дисфункции желчного пузыря, желчных протоков и сфинктеров. Римские критерии III (2006) выделяют следующие функциональные расстройства билиарного тракта: Е1 — функциональные нарушения ЖП, Е2 — функциональное билиарное нарушение сфинктера Одди, Е3 — функциональное панкреатическое нарушение сфинктера Одди.
В соответствии с МКБ-10 дисфункции билиарного тракта могут быть отнесены к двум рубрикам К82.8 (дискинезия ЖП и пузырного протока) и К83.4 (спазм сфинктера Одди).
Функциональные нарушения желчного пузыря и сфинктерного аппарата желчных путей характеризуются спонтанностью и разнообразием клинических проявлений, дли-тельностью течения, сложностью диагностики, что в конечном итоге обуславливает высокую обращаемость больных за медицинской помощью.
Одна из особенностей билиарной системы – тесно связанное между собой анатомическое расположение желчного пузыря и двенадцатиперстной кишки. Нарушение нейрогуморальной регуляции и нарушение концентрационной функции желчного пузыря – основные факторы, способствующие формированию билиарной недостаточности. В регуляции двигательной активности билиарной системы принимают участие парасимпатический и симпатический отделы вегетативной нервной системы, а также эндокринная система, обеспечивающие синхронизированную последовательность сокращения и расслабления желчного пузыря и сфинктерного аппарата билиарной системы.
Показано, что умеренное раздражение блуждающего нерва вызывает координированную активность желчного пузыря и сфинктеров, а сильное раздражение — спастическое сокращение с задержкой эвакуации желчи. Раздражение симпатического нерва способствует расслаблению желчного пузыря. Из гастроинтестинальных гормонов максимальный эффект оказывает холецистокинин — панкреазимин (ХЦК-ПЗ), который наряду с сокращением желчного пузыря способствует расслаблению сфинктера Одди. Побуди-тельным мотивом к выработке ХЦК-ПЗ является жирная пища, а к нервным регулирующим воздействиям — градиент давления и его изменение.
Учитывая тот факт, что процесс желчеобразования идет непрерывно (суточный дебит желчи в среднем составляет 500–1 200 мл), а поступление желчи в двенадцатиперстную кишку происходит лишь в период приема пищи, становится очевидным важность скоординированных действий желчного пузыря, выполняющего резервуарную функцию, и сфинктерного аппарата желчных путей, обеспечивающих своевременное и в необходимом количестве поступление желчи в кишечник.
Нарушение нейрогуморальной регуляции способствует развитию хронического за-стоя желчи в желчном пузыре и нарушению ее эвакуации в двенадцатиперстную кишку. А нарушение концентрации желчи в желчном пузыре на фоне нарушения механизмов сфинктерного аппарата повышает вероятность развития воспалительных и дистрофических патологических изменений слизистой оболочки желчного пузыря, что способствует нарушению всасывания липидов, эвакуации панкреатического секрета из поджелудочной железы в двенадцатиперстную кишку. Функциональные нарушения желчного пузыря
Дисфункция желчного пузыря – нарушение моторики ЖП, проявляющееся билиарной болью вследствие начальных метаболических нарушений (насыщение желчи холестерином) или первичных нарушений моторики ЖП при отсутствии, по крайней мере вначале, аномалий состава желчи.
При этом должны присутствовать все нижеперечисленные критерии: — билиарная боль; — сохраненный желчный пузырь; — отсутствие камней в желчном пузыре, билиарного сладжа, микролитиаза, других органических болезней; — фракция выброса желчного пузыря менее 40%; — отсутствие изменений в биохимическом анализе крови: нормальные показатели трансаминаз (АЛАТ, АСАТ), связанного билирубина и панкреатических ферментов (амилаза/липаза).
При гиперкинетических расстройствах возникают коликообразные боли различной интенсивности, без иррадиации или с иррадиацией вправо, в спину, иногда в левую половину живота (при вовлечении протоковой системы поджелудочной железы). При гипокинезии отмечаются тупые боли в правом подреберье, чувство давления, распирания, усиливающиеся при изменении положения тела и при увеличении внутрибрюшного давления, изменяющего градиент давления для тока желчи. Общими проявлениями для разных форм дисфункции являются горечь во рту, вздутие живота, неустойчивый стул.
Таким образом, центральным смптомом дисфункции желчного пузыря является «билиарный» тип боли, а единственной объективной характеристикой, которую может зарегистрировать УЗИ, – замедленное опорожнение желчного пузыря или увеличенные его размеры. Очень важным объективным симптомом нарушенной моторики желчного пузыря является ультразвуковой феномен «сладжа» (осадка), который может быть представлен в двух вариантах: а) диффузный, б) пристеночный. Диагностическими критерия-ми дисфункции желчного пузыря являются эпизоды сильной или постоянной боли, локализованной в эпигастрии или в правом верхнем квадранте живота, характеризующейся: — продолжительностью эпизодов 30 и более минут; — развитием не менее одного раза за предшествующие 12 месяцев; — постоянным характером.
Функциональные нарушения сфинктера Одди. Дисфункция сфинктера Одди Основные функциональные особенности сфинктера Одди: — регуляция тока желчи и панкреатического секрета в двенадцатиперстную кишку; — предотвращение поступления содержимого из двенадцатиперстной кишки в об-щий желчный и вирсунгов протоки.
Клинические проявления дисфункции сфинктера Одди – тошнота, рвота, боль и/или метеоризм – довольно неспецифичны. Такие проявления дисфункции сфинктера Одди, как колики, не являются типичным симптомом дискинезий желчных путей. Более характерно, по наблюдениям некоторых исследователей, для этого заболевания скорее ощущение тяжести в верхней половине живота. При этом базальное давление сфинктера Одди не превышает 40 мм рт.ст. Однако при сочетании хронического панкреатита (ХП) с дисфункцией сфинктера Одди клинические проявления могут быть весьма вариабельными. Иногда она похожа на приступ желчной колики, но возможно появление и неясной, труд-но объяснимой боли в верхних отделах живота. Один из диагностических признаков – возникновение боли неясного происхождения, при котором возможно повышение уровней сывороточных печеночных ферментов, наблюдаемое в ряде случаев при так называемом идиопатическом панкреатите.
У части больных с дисфункцией сфинктера Одди, наряду с появлением боли, при пальпации живота возникает болезненность в тех или иных его отделах; у части больных возможно появление озноба, повышение температуры. В период между приступами боли состояние больных может быть вполне удовлетворительным. Различие типа и выраженности клинических проявлений при дисфункции сфинктера Одди, очевидно, вынудило некоторых исследователей как-то систематизировать клинические данные. На Международном совещании гастроэнтерологов (Рим, 1999) было принято решение выделить критерии диагностики дисфункции сфинктера Одди, к которым условно был отнесен комплекс функциональных расстройств, продолжительностью более 3 месяцев, основными клиническими симптомами которого являются следующие: 1) рецидивирующие приступы сильной или умеренной боли длительностью 20 и более минут, локализующейся в подложечной области и/или в правом подреберье (билиарный тип); 2) боли, локализующиеся в левом подреберье, уменьшающиеся в своей интенсивности при наклоне туловища вперед (панкреатический тип); 3) опоясывающие боли (сочетанный тип).
При этом боль нередко возникает в определенное время (начало возникновения – после приема пищи; появление боли в ночные часы), возможно появление тошноты и/или рвоты.
Обследование больных с подозрением на дисфункцию сфинктера Одди
Клинико-лабораторное и инструментальное обследование больных с дисфункцией сфинктера включает изучение симптомов, анамнеза заболевания и жизни, а также физикальное обследование больных. При лабораторном обследовании больных выявление изменения уровней печеночных ферментов (с повышением в 2 раза и более), повышение уровней АСТ и/или щелочной фосфотазы при двух и более исследованиях, а также изменение концентрации бикарбонатов в панкреатическом секрете свидетельствует о дисфункции сфинктера Одди при ХП. Выявление клеток цилиндрического эпителия, не окрашенных желчью (неимбибированных), свидетельствует о наличии дуоденита, сопутствующего спазмам сфинктера Одди; выявление имбибированных клеток – указание на спазм сфинктера Одди, обусловленный воспалительными изменениями общего желчного протока.
При необходимости целесообразно проведение эндоскопической манометрии сфинктера Одди, выполняемой при проведении эндоскопической панкреатохолангиогра-фии (ЭПХГ), панкреатической дуктографии, традиционного УЗИ и/или эндоскопического УЗИ, сцинтиграфии печени и желчевыводящих путей и/или проведения ЭПХ, по результатам которой в выявленных случаях дисфункции сфинктера Одди отмечается замедление поступления контрастного вещества (более 5 минут). Такие неинвазивные методы, как ультразвуковая оценка диаметра панкреатического протока в условиях стимуляции секретином, менее информативны и имеют сравнительно низкую чувствительность. У 2/3 больных с дисфункцией сфинктера Одди обнаруживается повышение базального тонуса парасимпатического сфинктера.
К сожалению, проведение некоторых инструментальных методов обследования фатерова соска в обычной практике в силу различных причин не всегда возможно и даже иногда оказывается неоправданным. Так, по некоторым наблюдениям. оценка соотношения «эффективность – риск» не подтверждает целесообразность проведения манометрии с диагностическими целями и эндоскопической папиллотомии с лечебными целями. Определенные технические трудности проведения указанных выше инструментальных исследований, вероятность появления побочных эффектов (при эндоскопической папиллотомии – 1–2% случаев) или осложнений (при эндоскопической манометрии – более 10% случаев), а также летальных исходов (при эндоскопической папиллотомии – 0,8%) – одна из причин, мешающих внедрению в широкую практики инвазивных инструментальных методов обследования фатерова соска и поджелудочной железы и, соответственно, своевременному распознаванию дисфункции сфинктера Одди.
Лечение больных
Диетотерапия занимает существенное место в лечении больных с функциональны-ми заболеваниями билиарной системы, т.к. соблюдение правильного питания с учетом характера моторных нарушений способствует более быстрой реабилитации пациентов, улучшает качество жизни. Рекомендуется режим питания с частыми приемами небольших количеств пищи (5–6-разовое питание), что приводит к регулярному опорожнению желчного пузыря, нормализует давление в протоковой системе желчных путей и двенадцатиперстной кишке. Больным разрешается поздний прием пищи незадолго до сна. При под-боре диетического рациона учитывают влияние отдельных пищевых веществ на нормализацию моторной функции желчного пузыря и желчевыводящих путей. Так, при гиперкинетическом типе дисфункции должно быть резко ограничено потребление продуктов, стимулирующих сокращение желчного пузыря, — животных жиров, растительных масел, наваристых мясных, рыбных и грибных бульонов. При гипотонии желчного пузыря больные обычно хорошо переносят некрепкие мясные и рыбные бульоны, сливки, сметану, растительные масла, яйца всмятку. Растительное масло назначают по чайной ложке 2–3 раза в день за 30 минут до еды в течение 2–3 недель.
Принципы терапии
1. Повышение сократительной функции желчного пузыря (при его недостаточности). 2. Снижение сократительной функции желчного пузыря (при его гиперфункции). 3. Восстановление тонуса сфинктерной системы. 4. Восстановление давления в двенадцатиперстной кишке, что нормализует в билиарном тракте градиент давления. 5. Восстановление адекватного оттока желчи и панкреатических соков в двенадцатиперстную кишку.
При дисфункции, обусловленной повышением тонуса сфинктеров билиарной системы, применяют спазмолитические средства. В качестве спазмолитиков используются как неселективные, так и селективные М1-холиноблокаторы. Следует учесть, что при приеме данной группы препаратов могут наблюдаться целый ряд побочных эффектов: сухость во рту, задержка мочеиспускания, нарушение зрения, тахикардия, запоры, сонли-вость. Сочетание сравнительно низкой терапевтической эффективности препаратов этой группы с широким спектром побочных действий ограничивают их применение, особенно при терапии дисфункции сфинктера Одди. Из миотропных спазмолитиков применяют дротаверин, бенциклан, мебеверин, отилония цитрат, тримебутин или гимекромон, оказывающий селективное спазмолитическое действие на сфинктер Одди.
При лечении гипофункции ЖП используют препараты, усиливающие его моторику. С этой целью могут использоваться холеретики, к числу которых относятся препараты, содержащие желчь и желчные кислоты; синтетические препараты (оксамид, гидроксиметилникотинамид, циквалон), некоторые фитопрепараты (фламин, кукурузные рыльца и др.), а также холекинетики, такие как магния сульфат, оливковое масло и другие масла, сорбит, ксилит, холосас и др.
В терапии билиарной дисфукции значительное место отводится урсодезоксихолевой кислоте (УДХК), воздействующей на определенные звенья патогенеза развивающегося холестаза. Основные механизмы действия УДХК: 1) антихолестатический: УДХК подавляет секрецию токсичных желчных кислот в желчь, всасывание их в подвздошной кишке и тем самым способствует их выведению из организма; 2) цитопротективный: вследствие наличия гидрофильности УДХК улучшает текучесть фосфолипидного бислоя мембраны гепатоцитов, восстанавливает структуру клеток и защищает их от повреждений; 3) гипохолестеринемический: снижение синтеза холестерина в печени, уменьшение секреции его в желчь и всасывания в кишечнике; 4) литолитический: снижение литогенности желчи вследствие формирования жид-ких кристаллов с молекулами холестерина, предупреждение образования и растворение желчных камней; 5) иммуномодулирующий: под воздействием УДХК снижается синтез иммуноком-петентного IgM (и в меньшей степени IgG и IgA), уменьшается экспрессия антигенов гистосовместимости на гепатоцитах и холангиоцитах, что в свою очередь предотвращает активацию цитотоксических Т-лимфоцитов, а также уменьшает продукцию аутоантител и способствует снижению иммунопатологических реакций; 6) антиапоптотический: за счет уменьшения концентрации ионизированного Са в клетках блокируется выход цитохрома С из митохондрий, что в свою очередь предотвращает активацию каспаз и соответственно апоптоз холангиоцитов.
В клинической практике врачам амбулаторного звена стал доступен новый представитель УДХК – препарат Урсодез. Препарат хорошо переносится больными и применяется как у взрослых, так и у детей (с массой тела от 34 кг). Данное лекарственное средство эффективно в комплексной терапии билиарной дисфункции. Применение УДХК (препарат Урсодез) в средней суточной дозе 10–15 мг на 1 кг массы тела уменьшает дисхолию. Доза и длительность лечения Урсодезом определяются степенью билиарной недостаточности и динамикой ее изменения на фоне проводимой терапии. Так, при билиарной недостаточности I степени УДХК назначают по 7–10 мг/кг на протяжении как минимум 1–2 месяцев; при II степени – доза увеличивается до 10–15 мг/кг в течение не менее 3 месяцев; при III степени билиарной недостаточности Урсодез назначают в дозе 15 мг/кг и выше.
Коррекцию дозы целесообразно проводить после нивелирования литогенных свойств желчи, постепенно уменьшая ее в течение 3–4 месяцев, в дальнейшем полностью отменить прием препарата. Необходимо с периодичностью 1–2 раза в год осуществляют биохимическое исследование желчи с определением в ней уровня содержания холестери-на и желчных кислот. При приеме УДХК побочные эффекты встречаются редко и не превышают 2–5%.
Заключение
Повышенное внимание гастроэнтерологов к функциональным расстройствам билиарной системы и всего ЖКТ не случайно. Это связано с увеличением распространенности дынных изменений среди населения, а так же появления возможности успешного лечения, профилактики или отдаления развития более тяжелой в прогностическом отношении органической патологии.
Применение современных методов диагностики дисфункции билиарного тракта с учетом клинических особенностей течения заболевания позволяет в настоящее время у большинства больных своевременно и точно диагностировать эту патологию.
Лекарственные препараты с различным, а иногда и с сочетанным механизмом действия, в зависимости от патогенетических особенностей конкретного расстройства, дают возможность подобрать более адекватную терапию, позволяющую значительно улучшить самочувствие и качество жизни пациентов с функциональными нарушениями билиарного тракта Литература
1. Васильев Ю.В. Хронический панкреатит: диагностика, лечение больных // Лечащий врач. — 2004. — № 2. — С. 10–13. 2. Васильев Ю.В. Дифференцированный подход к антисекреторной терапии хронического панкреатита, сочетающегося с язвенной болезнью и гастроэзофагеальной рефлюксной болезнью. // РМЖ. — 2005. – Т.7. — № 2. — С. 57–60. 3. Васильев Ю.В. Болевой синдром при хроническом панкреатите: медика-ментозное лечение больных // Фарматека. — 2005. — №4. – С. 44–48. 4. Васильев Ю.В. Аутоиммунный панкреатит // Эксперимент. и клинич. га-строэнтерология. – 2005. — №2. — С. 83–86. 5. Лейшнер У. Практическое руководство по заболеваниям желчных путей. М., «ГЕОТАР-МЕД» — 2001. — 260 с. 6. Максимов В.А., Чернышев А.Л. и соавт. Билиарная недостаточность. М., 2008. – 231 с. 7. Минушкин О.Н. Билиарная дисфункция: определение, классификация, диа-гностика, лечение. – Лечащий врач. – 2004, сентябрь №7. — С. 50–53. 8. Ильченко А.А., Орлова Ю.Н. Применение гепабене у больных хроническим холециститом. Материалы 3-го Российского научного форума «Санкт-Петербург – Гастро-2001». Гастробюллетень №2–3. 2001. С. 39. 9. Вихрова Т.В. Билиарный сладж и его клиническое значение. Дисс. канд. мед. наук. М.: 2003. 115 с. 10. Немцов Л.М. Дисмоторика желчного пузыря при билиарной патологии (клинико-патофизиологическая характеристика и коррекция). Витебск: ВГМУ, 2004. 183 с. 11. Маев И.В., Самсонов А.А., Салова Л.М. и др. Диагностика и лечение забо-леваний желчевыводящих путей. Учебное пособие. М.: ГОУ ВУНМЦ МЗ РФ, 2003. 96 с. 12. Ильченко А.А. Желчнокаменная болезнь. М.: «Анахарсис», 2004. 200 с.
Когда нужно срочно обращаться к врачу?
Поводом для немедленного обращения к врачу должны стать следующие симптомы:
- очень сильная боль, особенно если она возникла остро, после травмы;
- боли, которые не проходят в течение нескольких дней, несмотря на то, что человек соблюдал покой, принимал обезболивающие препараты;
- боли в позвоночнике, руке, ноге, которые сопровождаются повышением температуры тела;
- ухудшение чувствительности, парестезии, снижение мышечного тонуса, силы.
Чтобы разобраться в причинах сдавливания нерва, врач может назначить разные методы диагностики. Чаще всего применяют электронейромиографию (исследование прохождения электрических импульсов в нервах и мышцах), ультразвуковое исследование (желательно на аппарате высокого разрешения), компьютерную и магнитно-резонансную томографию.
Технологии лечения
После обработки всех данных возможны три варианта: врач предпишет вам особую диету; назначит комплексное медикаментозное лечение для устранения возбудителя заболевания; либо назначит еще и дополнительное лечение, учитывающее существование у вас других патологий (болезней сердечно-сосудистой системы, дыхательной, мочевыделительной и проч.)
Острые болезни печени, желчного пузыря вполне излечимы в большинстве случаев, но хронические полностью вылечить практически невозможно. При хронике в нашей клинике врачи добиваются скорейшего купирования обострения, длительной ремиссии, сохранения максимальной функции печени (то есть компенсации печеночной недостаточности), желчного пузыря.
Своевременная диагностика, оперативное начало лечения позволят свести врачебное вмешательство, а также последствия болезни к минимуму. Обращение к гастроэнтерологу нашей клиники гарантирует вам квалифицированные услуги по диагностике и терапии. Вас будут лечить по индивидуальной программе.
Как лечат защемления нервов?
Первая мера в таких случаях – покой для части тела, в которой беспокоят боли. Врач может назначить шину, чтобы ограничить движения в конечности. Например, при синдроме запястного канала такую шину рекомендуется носить круглосуточно.
Медикаментозное лечение проводят нестероидными противовоспалительными средствами (НПВС), например, ибупрофеном или напроксеном. Эти препараты помогают снять боль в остром периоде. Если болевые ощущения очень сильные, врач может назначить инъекции глюкокортикостероидов – препаратов гормонов коры надпочечников. Они обладают более выраженным обезболивающим и противовоспалительным эффектом.
После периода иммобилизации начинают лечебную физкультуру. Есть специальные упражнения, которые помогают укрепить мышцы в области поражения или снять их спазм. За счет этого уменьшается сдавливание. Специалист по лечебной физкультуре может порекомендовать изменения в повседневных действиях, например, избегать определенных однообразных движений. Применяют физиопроцедуры, лечебный массаж.
Обычно, если консервативное лечение не помогает в течение нескольких недель или месяцев, показано хирургическое вмешательство. Тип операции зависит от того, в каком месте возникло сдавливание нерва и чем оно вызвано. Например, это может быть удаление костных шпор, межпозвоночной грыжи или рассечение связок, чтобы освободить нерв, при синдроме запястного канала.