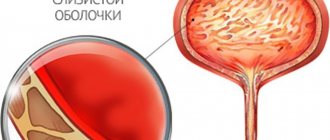
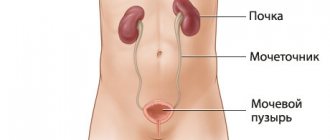
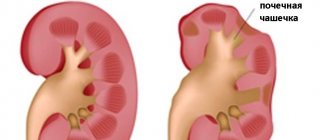
Уретероцеле — это специфическое заболевание мочевыводящих путей, которое проявляется в патологическом расширении дистального (внутрипузырного) отдела мочеточника. В пораженной области формируется киста, которая выдается в мочевой пузырь. Со временем развиваются и начинают усиливаться неприятные симптомы: расстройства мочеиспускания, боли в спине.
Особенность заболевания: киста деформирует мочевой пузырь и со временем может увеличиваться. Болезнь чаще поражает женщин, чем мужчин.
Для диагностики следует обратиться к урологу, потребуется пройти ряд инструментальных обследований. Лечение преимущественно хирургическое. Существует несколько современных и безопасных способов избавления от уретероцеле. Во время операции не только удаляют патологический участок, но и восстанавливают нормальную структуру мочеточника.
В ЦЭЛТ вы можете получить консультацию специалиста-уролога.
- Первичная консультация — 3 000
- Повторная консультация — 2 000
Записаться на прием
Почему возникает уретероцеле
Доля случаев уретероцеле в урологии не превышает 3%. Причем представительницы женского пола сталкиваются с ним в 3-4 раза чаще. У них диагностируют преимущественно врожденное сужение устья мочеточника. Такой дефект и ведет к образованию в мочевом пузыре кисто- или шаровидного выпячивания.
Уретероцеле у мужчин чаще выступает приобретенным заболеванием. Оно связано с мочекаменной болезнью, при которой камень оказывается зажат в мочеточнике. Опасность уретероцеле заключается в микробном инфицировании, присоединении или частом обострении пиелонефрита и цистита, а в дальнейшем – нефросклерозе и полной недостаточности почки вплоть до необходимости ее удаления.
Осложнения и профилактика
Самое частое осложнение – это развитие гидронефроза, при котором жидкость скапливается в лоханках почек. Второе по частоте – это выпадение уретероцеле. Повышается вероятность инфицирования, а также ущемления. Может развиться пиелонефрит. Уретероцеле повышает вероятность развития мочекаменной болезни. Длительное течение болезни может привести к хронической почечной недостаточности.
Профилактика заключается, во-первых, в своевременном и полном лечении инфекционных и воспалительных заболеваний всех органов мочеполовой системы. Антибиотикотерапия обязательно должна проводиться под контролем врача до тех пор, пока в анализах не перестанет выделяться возбудитель.
При появлении любых неприятных симптомов со стороны мочеполовой системы стоит сразу же обратиться к специалисту-урологу. В многопрофильной клинике ЦЭЛТ можно пройти полное обследование и начать лечение уретероцеле.
Как проявляется уретероцеле
Основным признаком уретероцеле выступает нарушение мочеиспускания. У больного могут быть жалобы на частые позывы к походу в туалет. По мере прогрессирования заболевания может оказаться заблокированным устье и второго мочеточника. В таком случае имеющиеся признаки усиливаются и развивается гидронефроз. На него указывает почечная колика – острая, сильная, приступообразная боль в области почек.
На ранней стадии наблюдаются типичные симптомы сужения мочеточника:
- боли в пояснице;
- признаки обострения цистита;
- ощущение распирания в одном из боков;
- невозможность мочеиспускания (при полной закупорке);
- примеси крови и гноя в моче;
- повышенная температура;
- недержание мочи (на поздних стадиях).
2.Причины
Лидирующей причиной в объеме регистрируемых случаев уретероцеле считается врожденная аномалия. Однако приобретенный вариант также не является казуистической случайностью: к сужению просвета и хроническому повышению давления в почечно-экскреторной системе могут приводить «обычные» стриктуры, опухоли, мигрирующие камни и пр. В свою очередь, давление на стенки растягивает устье мочеточника в виде внутрипузырного «воздушного шарика», но не только; постоянный застой обусловливает развитие ряда опасных осложнений в почечной чашечно-лоханочной системе (гидронефроз, пиелонефрит).
Различают два типа уретероцеле: ортотопическое и эктопическое. Они существенно различаются по клинике, прогнозу и терапевтическому протоколу, но в основе лежит разная локализация: эктопическое уретероцеле расположено ниже и может пролабировать (выпячиваться) даже в уретру, что у женщин может приводить к ущемлениям при выпадении уретероцеле вовне. Кроме того, зачастую эктопическое уретероцеле сопровождается удвоением почки и мочеточника, рефлюксом (обратным забросом) мочи в почечную лоханку и/или гидронефрозом.
Посетите нашу страницу Урология
Виды и стадии заболевания
Уретероцеле имеет несколько видов и вариантов течения. Кроме односторонней формы существует двухсторонняя, когда киста формируется и на втором мочеточнике. Классификация уретероцеле по особенностям развития:
- Простое. Образуется только одна киста, которая не сопровождается другими заболеваниями мочевыводящих органов.
- Пролабирующее. Форма уретероцеле, с которой сталкиваются только женщины. Представляет собой выпадающую кисту, которую можно увидеть при наружном осмотре, поскольку она проходит через уретру.
- Эктопическое. Киста выходит в другие отделы и органы. Связано с низкой эктопией, т. е. смещением устья относительно естественного расположения, которое характерно для здоровых людей.
Киста может иметь разные размеры, от чего зависит тяжесть проявлений заболевания:
- Первая. Патологический процесс не затрагивает почки, а внутрипузырная часть мочеточника незначительно расширена.
- Вторая. На фоне расширенного мочеточника наблюдается застой мочи, начинается гидронефроз.
- Третья. На фоне дисфункции мочевого пузыря существенно нарушается работа почек.
Режим реабилитации после операции
- Ограничить занятия активным спортом, не поднимать тяжести;
- Не переохлаждаться;
- Соблюдать диету с ограничением соленой, жирной пищи;
- Пить достаточно жидкости.
- После операции следует наблюдаться у уролога амбулаторно. Первый визит вы можете запланировать спустя 3 месяца, затем — раз в 6-12 месяцев.
Стоимость операции: трансуретральная резекция уретероцеле со стентированием мочеточника* — от 59 000 pуб.
*В базовую стоимость операции не включены: предоперационное обследование, анестезиологическое пособие, гистологическое исследование операционного материала и пребывание в стационаре.
Методы диагностики
Уретероцеле у большинства пациентов выявляют случайно. Больной обращается за помощью с жалобами на проблемы с мочеиспусканием. Пациенту назначают дополнительные процедуры и обнаруживают истинную причину симптомов. Диагностика уретероцеле очень простая, поскольку дефект можно выявить без применения специфических методов. В качестве основных исследований выступают:
- общий анализ мочи;
- ультразвуковое исследование;
- рентгенологическая цистография и урография;
- цистоскопия (в наиболее тяжелых случаях).
Уретероцеле и уролитиаз
Уретероцеле – это аномалия развития мочевой системы, которая представляет собой локальное кистовидное расширение всех слоев терминального отдела мочеточника [1–4]. Данный вид аномалии принято относить к сочетанным порокам развития мочевых путей [5–7]. Хотя, вероятно, следует согласиться с тем, что уретероцеле является самостоятельной формой [8], которая требует квалифицированного классификационного соглашения. Проблема уретероцеле и связанных с ним осложнений (наиболее частое из которых – уролитиаз) остается до настоящего времени актуальной, поскольку обобщающие исследования отсутствуют, а отдельные фрагменты в публикациях не могут отражать всей проблемы в целом [9–15]. В выяснении вопросов этиологии и патогенеза уролитиаза исключительно важное значение придается нарушениям уродинамики верхних мочевых путей при уретероцеле. Длительная обструкция и уростаз являются идеальными условиями для камнеобразования, а присоединение мочевой инфекции приводит к ускорению этого процесса. Сочетание уретероцеле и уролитиаза до настоящего времени остается, по сути, малоизученной проблемой. Это объясняется рядом обстоятельств. Прежде всего существует терминологическая путаница, основанная на недостаточном учете механизмов этиологии и патогенеза данного порока интрамурального отдела мочеточника. Недостаточная интерпретация данных, полученных в процессе клинического обследования пациента, в ряде случаев приводит к необоснованным выводам. И, наконец, бытующее среди клиницистов мнение о малой распространенности данной аномалии в практике врача-уролога объясняет недостаточную готовность специалистов к выработке рациональной лечебной тактики при различных формах уретероцеле.
Таким образом, к основным нерешенным вопросам можно отнести следующие. Чем определяется выбор хирургического лечения уретероцеле? Какова должна быть лечебная тактика при камнях в зависимости от вида и размеров уретероцеле? Как следует поступать при наличии уретероцеле, не содержащего камня, и одностороннем камне почки?
Материалы и методы Под нашим наблюдением находился 51 пациент, у которых истинное уретероцеле сочеталось с уролитиазом, что составило 43,2% всех больных с данным пороком развития и 9,6% всех проявлений уролитиаза аномалийных почек. Процесс чаще носил односторонний характер (82,3%), хотя имело место и двустороннее поражение (17,7%). У подавляющего числа лиц (84,3%) уретероцеле носило ортотопический характер. Гетеротопический вариант, относящийся к верхнему сегменту удвоенной почки, имел место у 8 пациентов (15,7%). Отмечено преобладание женщин в соотношении 2,7:1,0. Средний возраст пациентов составил 41,9±2,0 лет, при этом наибольшее количество больных приходилось на возрастную группу 31–50 лет (58,8% наблюдений), что подчеркивает существенную социальную значимость этой проблемы. В анализируемую группу включены также 5 пациентов, у которых уретероцеле не содержало конкремента, однако камень был диагностирован в полой системе ипсилатеральной почки, а также 8 пациентов, у которых наблюдалось одностороннее сочетание камня почки с камнем в уретероцеле. При наличии камней в почках и мочеточниках средний размер уретероцеле составил 20,7±1,3 мм – размеры относительно небольшие. Средняя условная площадь камня равнялась 1,4±0,2 см2. При этом камни в уретероцеле представлены у 46 пациентов (90,2%). Достаточно частым осложнением являлся множественный характер конкрементов (21,6%).
Важное значение для определения лечебной тактики и дальнейшего прогноза имеют параметры уродинамики верхних мочевых путей. Она оценивалась по 4-балльной шкале: 1 балл – отсутствие нарушения уродинамики; 2 – умеренное расширение мочеточника без расширения лоханки и чашечек и при сохранном функциональном состоянии почки; 3 – тотальная дилатация мочеточника и лоханки без расширения чашечек при сохранной более чем на 50% функциональной активности почки; 4 – нарушения уродинамики верхних мочевых путей распространяются на чашечки, а функция почки утрачена на 75%. Средние показатели, отражающие нарушения уродинамики верхних мочевых путей, соответствовали 1,6±0,2 балла.
Помимо формы и размеров уретероцеле, анатомо-функционального состояния верхних и нижних мочевых путей, а также возраста пациентов при выработке стратегии лечения оценивают степень активности хронического пиелонефрита. Если в предыдущих исследованиях, касавшихся уретероцеле, основу диагностики составляло количественное определение лейкоцитурии [8], то в настоящее время о степени активности хронического пиелонефрита судить без проведения бактериологического исследования мочи не представляется возможным. Исходная бактериурия выявлена у 23 пациентов, что составило 45,1% всех случаев сочетания уретероцеле и уролитиаза, причем превышение пороговой цифры в 105 КОЕ/мл наблюдалось у 68,2% пациентов. В лечении сочетаний уретероцеле и уролитиаза предпочтение отдавалось эндоскопическим вмешательствам, которые выполнены 43 взрослым пациентам. При этом все манипуляции осуществлялись под обезболиванием. Преимущество отдавалось эпидуральной анестезии (25), которая при минимальном воздействии на сердечно-сосудистую и дыхательную системы обеспечивала возможность двустороннего контакта с пациентом в ходе всей манипуляции, позволяя осуществлять послеоперационное обезболивание при меньших затратах анестетика.
Результаты Основные цели любой операции – восстановление нормальной уродинамики верхних мочевых путей с сохранением функционального состояния почки, удаление конкремента, а также профилактика возможных сопутствующих осложнений, главным из которых является развитие пузырно-мочеточникового рефлюкса. У большинства пациентов (87,8% всех оперированных) как с ортотопическими, так и с гетеротопическими вариантами порока, осложненными уролитиазом, основными оперативными вмешательствами стали эндоскопическая перфорация (5) и рассечение стенки уретероцеле (38).
Необходимыми условиями данных операций были наличие небольших и средних размеров уретероцеле (не более 30 мм), отсутствие нарушения сократительной способности терминального отдела мочеточника, умеренное нарушение уродинамики верхних мочевых путей (не более 2 баллов), а также сохранная функция почки при отсутствии обострения пиелонефрита. При выборе модификации эндовезикальной операции предпочтение отдавалось рассечению уретероцеле при помощи петли типа «Hook» и Ho:YAG-лазера, поскольку разрез стенки кисты получается при этом более контролируемым, а воспалительный отек тканей, как правило, – менее выраженным. Главным аргументом было то, что при этом легче осуществляется уретеролитоэкстракция камня либо его фрагментов после контактной уретеролитотрипсии.
Желая максимально снизить риск развития послеоперационных осложнений, в т. ч. пузырно-мочеточникового рефлюкса, особое внимание уделяли антирефлюксным модификациям трансуретрального рассечения уретероцеле. Полученные результаты соотносятся с литературными данными [16–19], свидетельствующими о том, что наилучшим образом задачам декомпрессии уретероцеле, восстановления нарушенной уродинамики верхних мочевых путей, удаления конкремента и профилактики пузырно-мочеточникового рефлюкса соответствует поперечная инцизия уретероцеле по типу «smiling mouth». Образующаяся при этом верхняя, флотирующая в мочевом пузыре часть передней стенки уретероцеле при повышении внутрипузырного давления выполняет роль створки клапана, препятствуя обратному току мочи в мочеточник.
Продольное рассечение стенки уретероцеле стремились выполнять по возможности из визуально определяемой зоны суженного устья мочеточника по ходу межмочеточниковой складки медиально на протяжении 5–8 мм. Дальнейшие действия определялись рядом обстоятельств. Особое внимание нами уделялось тщательной коагуляции кровеносных сосудов в области инцизии. При размерах камня до 10 мм в максимальном измерении и отсутствии вторичных воспалительных изменений со стороны стенки кисты осуществляли уретеролитоэкстракцию (7) при помощи корзинки Дормиа (1) или эндоскопических щипцов-захватов (6), стремясь захватить камень по его наименьшему диаметру. Этот прием позволяет надежно фиксировать конкремент и является методом активной профилактики его миграции проксимально по мочеточнику. Саму манипуляцию осуществляли под прямым визуальным контролем или под контролем рентгенотелевидения. Мы избегали резких, насильственных действий при извлечении конкремента, стремясь достичь цели не за счет минимизации времени манипуляции, а в соответствии с принципом «максимальная эффективность при минимуме осложнений». При несоответствии размера конкремента диаметру произведенного рассечения стенки уретероцеле считаем, что дополнительное увеличение разреза менее опасно, чем насильственное извлечение непропорционально крупного камня. Для предупреждения ятрогенной травматизации уретры, связанной с извлечением камня целиком через мочеиспускательный канал, у 15 пациентов предварительно выполняли цистолитотрипсию – механическую у женщин (9) и электрогидравлическую у мужчин (6).
Крупные камни в уретероцеле, один из размеров которых превосходил 10 мм, для осуществления простой уретеролитоэкстракции требовали более обширной инцизии уретероцеле, что повышало вероятность формирования пузырно-мочеточникового рефлюкса в послеоперационном периоде. В ряде клинических ситуаций для удаления конкремента приходилось прибегать к уретероскопии и контактной уретеролитотрипсии (19 пациентов). При выборе конкретного способа литотрипсии мы отдавали предпочтение ультразвуковой и уретеролитотрипсии при помощи гольмиевого (Ho:YAG) лазера, отказавшись от электрогидравлического способа разрушения конкремента. Это объясняется тем, что при указанных методах камень не разрушается сразу на несколько крупных фрагментов, как при электрогидравлическом способе, создавая предпосылки для ретроградной миграции осколков с током промывной жидкости, а как бы скусывается небольшими частями, которые тотчас аспирируются [20–23].
Особую клиническую группу больных составляли пациенты, у которых имелись односторонние камни как в уретероцеле, так и в почке (8), а также пациенты с бескаменным уретероцеле небольших размеров и конкрементами в гомолатеральных почках (5). Общим для всех больных в подобной ситуации является необходимость решения двуединой задачи при составлении плана лечения: устранение обструкции мочеточника в виде уретероцеле и последующее применение дистанционной ударно-волновой литотрипсии (ДУВЛ) по поводу камней почки. При решении вопроса о способе декомпрессии неосложненного уретероцеле мы предпочитали электрорассечение стенки методу электроперфорации, поскольку считали объем последней недостаточным для будущего отхождения фрагментов камня. ДУВЛ выполняли в среднем спустя 27,5±3,2 дня. Количество сеансов на 1-го больного составило 1,33±0,44 за 1 сессию, в т. ч. у 2-х пациентов дважды.
Особая сложность возникает у пациентов с ортотопическим уретероцеле крупных размеров – более 30 см3 при значительном нарушении уродинамики (3–4 балла) верхних мочевых путей. Трансуретральная эндоскопическая операция в подобных ситуациях не оправданна ввиду того, что она не в состоянии обеспечить радикальное устранение анатомического порока и потенциально значительно повышает риск возникновения везико-ренального рефлюкса и обострения пиелонефрита. В этой связи обоснованным и единственно возможным методом лечения является уретероцистонеостомия по методике Politano – Leadbetter’а. Она была выполнена у 6 пациентов. Данная операция, технически отработанная в неосложненных условиях, при наличии конкремента в исключительных случаях может сопровождаться дополнительными сложностями. Это связано с тем, что до выполнения реконструктивно-пластической операции необходимо решить проблему удаления камня, который может мигрировать проксимально по расширенному мочеточнику. В подобных ситуациях мы разбивали оперативное вмешательство на 2 этапа. Вначале под эпидуральной анестезией выполняли трансуретральную электроинцизию стенки уретероцеле, а затем уретероскопию и уретеролитотрипсию. Следующим этапом проводилась реконструктивно-пластическая операция. Вопросы о сроках выполнения этапного лечения еще окончательно не разрешены. При неосложненном течении 1-го этапа, в условиях одного анестезиологического обеспечения считали допустимым выполнение 2-х этапов в 1 лечебную сессию.
Результаты лечения оценивались по уровню возникших осложнений и вспомогательных манипуляций, с одной стороны, а также по степени элиминации конкремента из мочеточника, с другой. Надо отметить, что осложнений, непосредственно связанных с уретеролитоэкстракцией, не отмечено ни в одном случае. Наиболее частым осложнением ближайшего послеоперационного периода являлось развитие острого пиелонефрита (6), профилактикой которого служила адекватная антибактериальная терапия с обязательным учетом бактериологического исследования культуры мочи, полученной раздельно из почки и мочевого пузыря. Помимо этого эндоскопические операции обязательно завершались дренированием мочевого пузыря катетером Фолея 12–14 Fr. Такой подход, по нашему мнению, обеспечивает функциональный покой мочевому пузырю, улучшая процесс регенерации раневой поверхности, а также является методом активной профилактики пузырно-мочеточникового рефлюкса высокого давления и активизации пиелонефрита. Сроки послеоперационного дренирования сугубо индивидуальны, однако в наиболее общем виде мочепузырный катетер удаляли спустя 3–5 сут. У 1 пациента после продольного рассечения стенки гетеротопического уретероцеле с последующей уретеролитоэкстракцией возник пузырно-мочеточниковый рефлюкс в верхнюю половину удвоенной почки. По нашему мнению, это связано с деформацией устья терминального отдела мочеточника на фоне нарушения его сократительной способности и выраженного нарушения уродинамики верхних мочевых путей. Отметим, что в числе прочих при этом варианте порока лечебными опциями являются как геминефруретерэктомия с трансвезикальным иссечением оболочек уретероцеле или его интраоперационной аспирацией, так и уретероцистонеостомия по антирефлюксной методике, равно как и межмочеточниковый или уретеропиелоанастомоз в сочетании с аспирацией содержимого уретероцеле и антеградной уретеролитоэкстракцией.
Наиболее тяжелое осложнение в послеоперационном периоде у больных с уретероцеле – это пузырно-мочеточниковый рефлюкс. При подозрении на его наличие первоначально выполняли ультразвуковую диагностику: сравнивались объемы верхних мочевых путей при низком внутрипузырном давлении, при напряжении мышц передней брюшной стенки в условиях порогового наполнения мочевого пузыря мочой и сразу после его произвольного опорожнения. К микционной цистоуретрографии прибегали по строгим критериям, главным образом при недостатке информации, полученной при ультразвуковом сканировании, и при решении вопроса о целесообразности выполнения реконструктивно-пластической операции. Вспомогательные процедуры были обусловлены необходимостью послеоперационного временного дренирования почки мочеточниковым катетером (9) или стентом (1). Уровень вспомогательных процедур в пересчете на 1 пациента составил 0,25. Полнота освобождения мочевых путей от камня, сочетающегося с уретероцеле, при выписке составила в целом 81,6%. Успешное применение ДУВЛ камней в почках в сроки до 2 мес. после устранения уретероцеле повысило этот показатель до 87,7%.
Обсуждение Основное место в диагностике уретероцеле принадлежит обзорной и экскреторной урографии, которая позволяет получить информацию не только о наличии самого порока, топической диагностике уролитиаза, но и опосредованные данные об анатомо-функциональном состоянии почки и верхних мочевых путей. Эффективность урографии в диагностике данного порока достигает 95,8% [8]. Затруднения возникают в случае «немой» почки или одного из удвоенных сегментов. Повсеместное внедрение эхотомографии позволило повысить уровень верификации диагноза практически до 100%. В своей практике мы практически отказались от выполнения цистоскопии в качестве самостоятельного метода исследования вне зависимости от формы сочетания уролитиаза и уретероцеле, рассматривая эндоскопический осмотр мочевого пузыря как первый этап, который неразрывно сопряжен с выполнением конкретной лечебной манипуляции. Вопрос о выборе тактики оперативного лечения уретероцеле в сочетании с уролитиазом до сих пор не имеет однозначного ответа, что во многом обусловлено наличием разнообразных форм этого порока в сочетании с различными вариантами локализации, размеров и длительности нахождения конкрементов. Немаловажное значение имеют возрастной фактор, степень выраженности уродинамических нарушений верхних мочевых путей и анатомо-функциональное состояние почек.
Развитие малоинвазивных технологий в последние десятилетия не могло не сказаться на современных способах лечения уретероцеле, осложненного уролитиазом. Однако в отличие от других форм почечных аномалий применение ДУВЛ в качестве лечения первой линии, несмотря на небольшие размеры конкрементов, лимитировано анатомическим препятствием в виде суженного устья мочеточника, вызывающего нарушение уродинамики верхних мочевых путей.
Наилучшим образом декомпрессия верхних мочевых путей и, как следствие, ликвидация уретероцеле осуществляются путем электроперфорации и электрорассечения его стенки как при ортотопическом, так и при гетеротопическом вариантах. Выполнение данных операций показано у пациентов с небольшими и средними по размеру уретероцеле (не более 30 мм), при отсутствии нарушения сократительной способности терминального отдела мочеточника, с умеренным нарушением уродинамики верхних мочевых путей, сохранной функцией почки и отсутствием обострения пиелонефрита. Эти факторы являются определяющими в профилактике послеоперационных осложнений, в т. ч. пузырно-мочеточникового рефлюкса, независимо от типа уретероцеле (орто- или гетеротопического).
Электрорассечение стенки уретероцеле и последующая уретеролитоэкстракция допустимы при сравнительно небольших размерах конкрементов, не превышающих размеры произведенной инцизии. В остальных случаях после инцизии предпочтительнее выполнять уретероскопию и контактную ультразвуковую либо уретеролитотрипсию с использованием гольмиевого лазера. Вопрос о дренировании верхних мочевых путей после экстракции камня из уретероцеле не имеет однозначного решения. С одной стороны, проведение катетеризации предупреждает обструктивные осложнения после эндоскопического вмешательства на мочеточнике. С другой – внутреннее дренирование почки может послужить входными воротами для инфекции и способствовать формированию пузырно-мочеточникового рефлюкса. В этой связи показания к внутреннему дренированию почки определяются следующими условиями: наличием односторонних «симптомных» камней в почках и мочеточниках; исходной бактериурией в превышающем пороговую величину диагностическом титре; местной вторичной воспалительной реакцией тканей стенок уретероцеле; выраженным нарушением уродинамики верхних мочевых путей. Всем пациентам с исходной бактериурией обоснованно проведение 7–10-дневного курса антибактериальной терапии, назначаемого за 1–2 сут до предполагаемой даты эндоскопической манипуляции. При исходно «стерильной» моче пациентам следует назначать короткий – 3–5-дневный превентивный курс лечения таблетированными формами антибиотиков из группы фторхинолонов, цефалоспоринов и защищенных аминопенициллинов (амоксициллин + клавулановая кислота) с обязательным бактериологическим исследованием культуры мочи, полученной раздельно из почки и мочевого пузыря. Такой подход соответствует современным принципам антибактериальной терапии хронического пиелонефрита и профилактики госпитальной инфекции [24, 25].
Литература 1. Лопаткин Н.А., Люлько А.В. Аномалии мочеполовой системы. Киев: Здоров’я, 1987. 416 с. 2. Деревянко Т.И. Аномалии уретеро-везикального сегмента: Автореф. дис. … докт. мед. наук. М., 1998. 53 с. 3. Brueziere J. Ureteroceles // Ann. Urol. (Paris). 1992. Vol. 26 (4). Р. 202–211. 4. Coplen D.E., Duckett J.W. The modern approach to ureteroceles // J. Urol. 1995. Vol. 153 (1). Р. 166–171. 5. Бухаркин Б.В. Аномалии почек (клиника и диагностика): Дис…. канд. мед. наук. М., 1978. 181 с. 6. Абрамян А.Я., Трапезникова М.Ф., Бухаркин Б.В. Классификация аномалий почек // Акт. вопр. урологии. Вып. 4. М.: МОНИКИ, 1980. С. 1–12. 7. Трапезникова М.Ф., Соболевский А.Б., Уренков С.Б. Сочетанные аномалии органов мочевой системы / В кн.: Акт. проблемы медицины. М.: МОНИКИ, 1993. С. 52–55. 8. Уренков С.Б. Уретероцеле: клиника, диагностика и лечение: Автореф. дис. … канд. мед. наук. М., 1988. 19 с. 9. Евланов А.П. Сочетание уретероцеле с множественными камнями в нем и большим числом конкрементов в нижней трети мочеточника // Урол. и нефрол. 1972. № 2. С. 58. 10. Долгатов В.Г. Хирургическое лечение уретероцеле у детей : Автореф. дис. … канд. мед. наук. Л., 1976. 17 с. 11. Румянцева Г.Н., Латышев М.М. Результаты лечения уретероцеле // Урол. и нефрол. 1977. № 1. С. 31–33. 12. Nash A.G., Knight M. Ureterocele calculi // B.J.U. 1973. Vol. 45. Р. 404–407. 13. Vexler L. Calculi in ureterocele // Rev. Med. Chir. Sec. Med. Nat. Jasi. 1974. Vol. 78. Р. 157–159. 14. Mosbah A., Bouchallouf A., Aziz E. Les ureteroceles compliquees de lithiase. A propos de quatre cas // Ann. Urol. (Paris). 1990. Vol. 24 (5). Р. 386–387. 15. Jemni M., Loussaief H., Ben Fadhel S., Ben Hassine L., El Ouakdi M., Ayed M. Traitement des ureteroceles compliquees de lithiase // Ann. Urol. (Paris). 1994. Vol. 28 (2). Р. 102–104. 16. Сапожников И.М. Клиника, диагностика и лечение уретероцеле у взрослых: Дис. … канд. мед. наук. М., 1993. 117 с. 17. Rodriguez J.V. Endoscopic surgery of calculi in ureteroceles // Eur. Urol. 1984. Vol. 10 (1). Р. 36–39. 18. Rich M.A. Low transurethral incision of single system intravesical ureteroceles in children // J. Urol. 1990. Vol. 144. Р. 120–121. 19. Uberreiter S., Janetschek G. Therapiekonzept der komplizierten Ureterozele im Kindesalter // Urologe A. 1991. Vol. 30 (2). Р. 106–110. 20. Лопаткин Н.А., Мазо Е.Б., Чепуров А.К. и др. Эндоскопическая уретеролитотрипсия гольмиевым лазером // Урол. и нефрол. 1997. № 3. С. 25–29. 21. Дондуков Ц.В. Эндоскопическая уретеролитотрипсия гольмиевым (Но-YAG) лазером: Автореф. дис. … канд. мед. наук. М., 1999. 26 с. 22. Taari K., Lehtoranta K., Rannikko S. Holmium: YAG laser for urinary stones // Scand. J. Urol. Nephrol. 1999. Vol. 33 (5). Р. 295–298. 23. Aron M., Costello A.J. Case report: holmium laser resection and lasertripsy for intravesical ureterocele with calculus // Lasers. Surg. Med. 2001. Vol. 29 (1). Р. 82–84. 24. Перепанова Т.С. Комплексное лечение и профилактика госпитальной инфекции мочевых путей: Автореф. дис. … докт. мед. наук. М., 1996. 42 с. 25. Деревянко И.И. Современная антибактериальная химиотерапия пиелонефрита: Автореф. дис. … докт. мед. наук. М., 1998. 57 с.
Эффективное лечение
То, как лечить сужение мочеточника, врач-уролог выбирает, исходя из степени тяжести уретероцеле. Решить проблему консервативным способом не представляется возможным, а операции при сужении мочеточника могут носить реконструктивный или органоудаляющий характер.
Если заболевание распространилось на почку, то ее удаляют вместе с кистой, проводя операцию под названием нефрэктомия. Если почки способны выполнять свою функцию, то врачи обходятся менее травматичной эндоскопической операцией, в ходе которой удаляют кисту.
В Государственном центре урологии вы можете получить квалифицированную медицинскую помощь по программе ОМС. Запишитесь на прим к урологу прямо сейчас, воспользовавшись онлайн-формой записи. Помните, что чем меньше размеры кисты, тем более простым и менее опасным будет ее удаление.
По будням Вы можете попасть на прием к урологу в день обращения
Наши услуги
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7
| Название услуги | Цена в рублях |
| УЗИ мочевого пузыря | 2 500 |
| Урография внутривенная | 6 000 |
| Цистоскопия | 5 000 |
Все услуги
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
1.Общие сведения
Практически все аномалии и патологические состояния мочевыводящего тракта, учитывая главную и единственную его функцию, приводят к нарушениям пассажа мочи, т.е. эвакуации из организма отходов почечной фильтрации крови. Таковы всевозможные стриктуры (сужения) и облитерации (полные закупорки), формирующиеся в силу врожденных или приобретенных причин – аномалий внутриутробного развития, инфекционно-воспалительных процессов, мочекаменной болезни, аутоиммунных склерозирующих сбоев (разрастание рубцовой соединительной ткани с уплотнением и утолщением стенок), травм, медицинских вмешательств, онкозаболеваний и др.
Если считать почку источником подлежащих удалению отходов, то под мочевыводящим трактом подразумеваются, собственно, три анатомических образования: мочеточник (уретер), мочевой пузырь и мочеиспускательный канал (уретра). Каждое из этих образований подвержено множеству напастей; одни из них широко известны и распространены, – например, цистит, т.е. воспаление стенок пузыря, – другие встречаются достаточно редко. Примером может послужить особая разновидность стриктуры мочеточника, которая имеет две отличительные характеристики: во-первых, локализация в самом устье, т.е. уже внутри мочевого пузыря, и, во-вторых, специфическое «раздувание» стенок мочеточника в виде шарообразного дивертикула (мешка, выпячивания). Такая патология получила название уретероцеле. Относительно этиопатогенеза, – причин и механизмов развития, – прояснено пока не все, однако в целом уретероцеле достаточно хорошо исследовано и эффективно устраняется современной урологией. Согласно медико-статистическим данным, у женщин уретероцеле встречается до трех раз чаще, чем у мужчин.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
На консультации уролог подробно ответит на все интересующие вас вопросы
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы (о том, что еще должно вас насторожить, читайте тут), обратитесь за помощью к врачу урологу.
Прием включает:
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве — клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Лекарства
Фото: kvd-moskva.ru
Как такового лекарственного лечения от уретероцеле нет. Медикаменты необходимы при наличии осложнений и при предоперационной подготовке.
Наиболее частым осложнением является инфекции мочевыводящих путей. В этом случае назначают антибиотики широкого спектра: фторхинолоны, цефалоспорины, производные нитрофурана с коррекцией антибактериальной терапии в зависимости от результатов посева мочи на бактериальную флору. Противовоспалительная терапия: диклофенак, кеторолак, нимесулид, мелоксикам. Комбинированные растительные препараты: фитохол, канефрон.
Предоперационная подготовка также включает в себя курс антибиотических препаратов, профилактику тромбоэмболических осложнений (нефракционированный или низкомалекулярный гепарин в малых дозах). При выраженной интоксикации (температура выше 38 градусов по Цельсию, слабость) показана катетеризация мочеточника и инфузионная терапия.
Народные средства
Фото: pinterest.fr
Уретероцеле – это серьёзная патология, итогом котором может стать потеря почки, поэтому никакие народные методы лечения применять недопустимо.
Для лечения инфекций мочевыводящих путей применяют различные народные рецепты. Настой листьев брусники: 1 столовая ложка листьев на стакан кипятка, настаивать в течение получаса. Применять трижды в день.
Кукурузные рыльца обладают отличным мочегонным эффектом. 2 столовые ложки измельченных кукурузных рыльцев залить кипятком и настаивать в течение получаса. Применять половину стакана трижды в день. Перед употреблением настой нужно процедить.
Листья толокнянки обыкновенной. Нужно взять 30 грамм листьев на 0,5 литра воды, довести до кипения и кипятить 3-5 минут. Дать настояться и принимать по стакану трижды в день.
Для приготовления настоев также можно использовать листья крапивы, березы, ягоды брусники, красной смородины, можжевельника, бузины, сухую корку арбуза, зверобой, болотный аир и шиповник. Всё перечисленное обладает отличным мочегонным эффектом, что препятствует застаиванию мочи, а значит развитию инфекционных процессов.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.