Что такое анальный зуд (зуд в заднем проходе)
Анальный зуд представляет собой патологическое ощущение упорного зуда в области заднего прохода. Он может быть как самостоятельным заболеванием, так и проявлением других болезней, таких как анальная трещина, геморрой, глистные инвазии, дисбактериоз, сахарный диабет и т.д. Если человека беспокоит зуд в заднем проходе, то он ощущает одновременно и физический и психологический дискомфорт. У человека, страдающего от сильного зуда в анальном отверстии, изменяется привычный образ жизни, он испытывает проблемы с нарушением сна. В случае если не уделять должного внимания данной проблеме, это может привести к расчесыванию или возникновению анальных трещин, через которые может произойти инфекционное заражение. Последствия особо запущенных случаев могут быть очень серьезными. Возможно образование язв, открытие кровотечения, а также переход заболевания в хроническую форму.
В некоторых случаях зуд и жжение в заднем проходе носят довольно стойкий характер, вследствие чего вылечить их бывает не так просто.
Анальный зуд причины
Многие задаются вопросом – отчего появляется зуд в заднем проходе. Ниже представлены основные и самые распространённые причины зуда в заднем проходе, которые могут стать причиной дискомфорта людей всех возрастов.
Анальный зуд после дефекации может возникать из-за недостаточного соблюдения гигиены в области заднего прохода, что естественно приводит к столь неприятному ощущению жжения.
Периодический зуд в заднем проходе у пожилых людей является достаточно распространенной жалобой, которая объясняется последствием естественной сухости кожи. Зуд в заднем проходе может появиться по той же причине в случае обезвоживания организма.
Другая распространенная причина зуда в области анального отверстия это повышенная влажность в области заднего прохода. Такое состояние характерно для людей с повышенной потливостью, а также встречается у людей, страдающих от частых поносов или при недержании кала.
Существуют и другие причины бытового характера, которые могут привести к зуду и жжению анального отверстия. Постоянное использование жесткой мочалки, грубой туалетной бумаги, едких средств для мытья или плохо смываемого мыла, все это может привести к столь неприятному последствию как зуд в анальном проходе.
Использование некоторых медикаментов, среди которых определённые виды антигеморроидальных средств, гели и мази местного применения, противозачаточные свечи, также может вызвать дискомфорт.
Употребление некоторых видов пищи иногда становится причиной анального зуда, преимущественно от этого страдают любители острой пряной пищи. Входящие в состав таких продуктов компоненты могут вызывать раздражение слизистой оболочки.
Самой распространенной причиной частого и кратковременного зуда в заднем проходе является недостаточная гигиена в области заднего прохода. Что естественно приводит к раздражению кожи в этой зоне.
В редких случаях небольшой зуд в заднем проходе может быть следствием удаления волос в этой области.
Существует ряд заболеваний, течение которых сопровождается анальным зудом различной интенсивности:
- Проктологические заболевания: сфинктерит, проктит, анальная трещина, геморрой
- Гинекологические заболевания: воспаление наружных половых органов
- Вирусные инфекции: остроконечные кондиломы
- Грибковые заболевания: молочница, актиномикоз
- Дерматологические заболевания: себорея, плоский лишай, воспаление потовых желез, псориаз, атопическая экзема)
- Болезни, связанные с нарушением обмена (панкреатит, печеночная недостаточность, сахарный диабет и др.)
- Другие заболевания: бактериальные, глистные инвазии, лобковые вши, чесотка;
Кроме того, зуд в анальном отверстии может быть следствием невроза или возникать в результате употребления некоторых медикаментов.
Бывают случаи, когда нет возможности выявить причину зуда в анальном отверстии, тогда говорят об идиопатическом зуде, который вызван снижением сократительной функции сфинктера и выделение слизи из прямой кишки, которая и приводит к раздражению кожи вокруг заднего прохода.
Стоит отметить, что существует такое заболевание как хронический проктосигмоидит, течение которого может иметь скрытный характер. При этом единственным клиническим симптомом и будет покраснение и зуд анального отверстия. Возникновение анального зуда в данном случае происходит в результате резкого изменения кислотно-щелочного баланса сигмовидной и прямой кишки, а также присутствия в кале протеолитических ферментов, что приводит к росту в околоанальной зоне количества остаточного азота, оказывающего раздражительное воздействие на нервные рецепторы.
У многих возникает вопрос, каковы же симптомы анального зуда? Обычно единственным проявлением этого заболевания является как раз зуд вокруг анального отверстия. Если не оказывать должного внимания болям и зуду, в заднем проходе могут образовываться ссадины и расчесы, впоследствии кожа в этой области истончается и становится подверженной повреждениям. Микротравмы могут привести к инфицированию организма. Анальный зуд часто проявляется вечером или ночью, и тем самым провоцирует бессонницу.
Существует два основных типа анального зуда, которые классифицируются в зависимости от течения заболевания.
Острый и сильный анальный зуд преимущественно появляется внезапно и носит интенсивный характер, при этом в области заднего прохода наблюдается увлажнение кожи, что приводит к дополнительному раздражению.
Течение хронического анального зуда отличается медленным развитием с постепенным усилением дискомфортного состояния. При этом, как правило, кожа в области заднего прохода склонна к сухости.
Причины воспаления кишки после лучевой терапии
Основе лучевых поражений кишки лежат следующие механизмы:
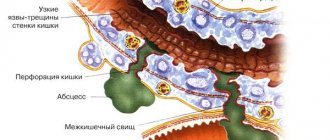
- Повреждение кишечного эпителия, которое развивается под действием ионизирующего излучения. Это приводит к его очаговому некрозу, десквамации (отшелушиванию) и атрофии.
- Развитие неспецифического воспаления слизистой оболочки и подслизистой основы. Ткани инфильтрируются нейтрофилами, наблюдается гиперемия, отечность, кровоточивость.
- Из-за трофических нарушений (повреждаются артериолы) ухудшается кровоснабжение пораженных участков слизистой кишки, что еще больше усугубляет ишемию и некроз. В результате прогрессируют атрофические изменения с развитием фиброза подслизистого слоя.
- На этом фоне начинает присоединяться патогенная флора, которая вызывает инфекционные осложнения, вплоть до сепсиса.
Конечным результатом длительных трофических нарушений стенки кишки и некрозов становится формирование стриктур (сужение просвета), образование свищевых ходов, формирование телеангиоэктазий и развитие кровотечения из них.
Каким образом происходит диагностика анального зуда?
Несмотря на видимую простоту симптомов заболевания, говорить о наличии зуда в заднем проходе и о его лечении можно только после консультации проктолога. Ведь это может быть проявлением других заболевания, поэтому необходимо установить причину появления зуда, и в случае вторичного характера симптома, определить основную патологию смогут лишь компетентные специалисты. При диагностике сильного зуда в заднем проходе используется широкий набор лабораторных исследований.
Для установления вероятной причины недомогания может потребоваться информация о характере и особенностях зуда возле анального отверстия, его продолжительности, интенсивности, о взаимосвязях появления зуда с рационом питания, употреблением острой пищи или алкогольных напитков. Любое наблюдение пациента может поспособствовать быстрой постановке диагноза, что в итоге приводит к сокращению времени лечения заболевания.
При первичном осмотре врач отмечает признаки воспалению в области заднего прохода, берет соскоб. Также каждому пациенту показан троекратный анализ кала на предмет наличия яиц глистов.
При обращении женщин с жалобами на зуд около анального отверстия проводится дополнительная консультация гинеколога с целью исключения инфекционных заболеваний половых органов.
В некоторых случаях при жалобах на анальный зуд мужчинам может быть показано ультразвуковое исследование простаты.
При выявлении нарушений стула производится бактериологический анализ кала.
В случаях необходимости проведения обследования прямой кишки для выявления воспалительных заболеваний кишечника проводится колоноскопия, ирригоскопия или ректороманоскопия. Проведение колоноскопии, в отличие от других обследований, позволяет выявить воспаления слизистых стенок кишки на всем протяжении толстого кишечника.
Еще одним этапом исследования при анальном зуде является анализ крови на содержание сахара, а также на наличие обменных нарушений, которые могут сопровождаться кожным зудом.
В случае подозрения на функциональную недостаточность анального сфинктера проводится сфинктероманометрия.
Если анальный зуд сопровождается постоянными поносами или запорами, то в таком случае стоит проводить исследования на предмет наличия патологий верхних отделов пищеварительного тракта, такие как УЗИ брюшной полости и гастроскопия.
Классификация лучевого проктита
В зависимости от степени тяжести, выделяют следующие виды лучевых проктитов:
- Катаральный проктит. Во время осмотра обнаруживается гиперемированная рыхлая отечная стенка кишки. Может быть повышенное выделение слизи. Эта форма проктита считается легкой.
- Эрозивно-десквамативный проктит. Эта форма проявляется очагами деструкции эпителия с образованием эрозии — дефекта ткани в пределах эпителиального слоя.
- Язвенный проктит — деструкция распространяется на более глубокие слои ткани и вовлекает в процесс слизистую оболочку с подслизистой основой.
- Свищевой проктит. Образуется сквозная перфорация стенки кишки с выходом в полость малого таза или с вовлечением в процесс рядом расположенных органов, например, мочевого пузыря или влагалища.
Существует классификация лучевого проктита, основанная на ректоскопической картине:
- Имеется локальное покраснение и рыхлость слизистой оболочки кишки, отмечаются телеангиоэктазии расширенные кровеносные сосуды).
- На фоне гиперемии и отечной слизистой кишки обнаруживаются язвы, покрытые серым струпом.
- На фоне воспалительных поражений обнаруживаются стриктуры кишечной стенки.
- На фоне язвенного поражения обнаруживаются стриктуры и свищи или кишечная перфорация.
Лечение анального зуда
Уже на начальной стадии заболевания многие задаются вопросом как же лечить анальный зуд. Наличие всего одного симптома может создать впечатление несерьезности такого заболевания и ощущение того, что лечение зуда в заднем проходе должно быть очень простым. Но не всегда это соответствует действительности, и лечение такого заболевания может быть весьма продолжительным.
Основным направлением терапии анального зуда является определение причины его возникновения и последующее его искоренение, при этом могут использоваться средства местного применения, облегчающие состояние пациента.
Если у вас возникает вопрос, чем лечить анальный зуд, то необходимо учитывать, несмотря на желание самостоятельного лечения, что квалифицированно помочь способен только врач. Существует множество проявлений анального зуда, а причины его наличия бывают совершенно разными, и для каждого отдельно взятого случая может потребоваться употребление специализированных медикаментов или прохождение лечебных процедур.
В случаях, когда покраснение и зуд заднего прохода носят вторичный характер, лечение направлено на выявление и избавление от основной патологии.
Если основное заболевание имеет инфекционную причину, то назначается терапия с применением антибиотиков, в случаях грибковой инфекции назначаются фунгицидные средства.
В случаях наличия глистной инвазии пациенту показан прием антигельминтных препаратов.
Стоит отметить, что заболевания, при которых наблюдаются воспалительные процессы в толстом кишечнике, требуют проведения полного курса соответствующего лечения. При геморрое, анальной трещине, выпадении прямой кишки может потребоваться не только терапевтическое лечение, но и в некоторых случаях хирургическое вмешательство.
Если зуд около заднего прохода выступает в роли клинического симптома таких серьезных патологий как сифилис, сахарный диабет, цирроз печени, гепатит, то лечение может стать достаточно продолжительным и сложным.
Для местного применения в качестве средств, снижающих дискомфорт и уменьшающих зуд, используются специальные мази, а также микроклизмы (с 3х-процентным протарголом или колларголом, маслами, отварами трав). Для подавления стойкого болевого синдрома в некоторых случаях применяются электросон и центральная электроанальгезия.
В редких случаях, когда не удалось выявить причину анального зуда, лечение приходится применять симптоматически. Назначаются успокоительные средства, при этом показано тщательное, но не избыточное соблюдение личной гигиены в области заднего прохода, ограничение некоторых типов напитков и твёрдой пищи, которые могут приводить к раздражению слизистой и кожи анальной зоны. Это такие продукты как алкоголь, чай, кола, цитрусовые, шоколад, перец, острые приправы.
Если зуд в заднем проходе носит постоянный характер, то это может привести к расчесам, что в свою очередь способствует бактериальному поражению кожи, экземам, появлению язв, а также кровоточивости.
Следует отметить, что при появлении первых признаков заболевания необходимо обратиться к специалисту, а не пытаться самостоятельно избавиться от анального зуда, ведь компетентно ответить на вопрос о причинах его появления и о подходящем лечении может дать только врач после проведения необходимых исследований. Отказавшись от визита к специалисту на ранней стадии заболевания, вы увеличиваете вероятность того, что болезнь перейдет в стадию хронической патологии и тогда лечение анального зуда станет более продолжительным и трудоемким.
Несвоевременное начало терапии, как и неправильная самостоятельная постановка диагноза с последующим самолечением, в отдельных случаях могут привести к ухудшению самочувствия пациента и не только не давать выздоровления, но и приводить к прогрессированию заболевания.
О методах диагностики и консервативного лечения аноректальных заболеваний
Несмотря на то, что аноректальная патология издавна привлекала к себе внимание исследователей, до настоящего времени ей уделяется недостаточно внимания. В основном описаны хирургические методы лечения, в разработку которых значительный вклад внесли А. В. Вишневский, А. Н. Рыжих, М. Х. Левитан, Ж. М. Юхвидова, В. Д. Федоров, Г. И. Воробьев.
Цель нашей статьи -представить традиционные и современные методы диагностики и консервативного лечения аноректальных заболеваний.
Диагностика
Издавна для диагностики аноректальной патологии использовались такие методы, как осмотр области заднего прохода и пальцевое исследование прямой кишки. Позже стала применяться ректоскопия. Эти методики не утратили своего значения до настоящего времени.
Осмотр области заднего прохода -первый этап обследования при подозрении на аноректальную патологию. Метод дает возможность определить наружные геморроидальные узлы и геморроидальные бахромки, наружные отверстия свищей, анальные трещины. При идиопатическом анальном зуде и проктите можно наблюдать мокнутие и экскориацию кожи вокруг ануса, при парапроктитах, локализованных в подкожной клетчатке, -гиперемию и отек перианальной кожи. При осмотре заднего прохода можно увидеть анальный полип, выпадение внутренних геморроидальных узлов, слизистой оболочки анального канала или всех слоев прямой кишки.
Пальцевое исследование всегда было и остается обязательным моментом проктологического осмотра. Важность этого метода не раз подчеркивал в своих выступлениях академик В. Х. Василенко. Его в этом поддерживал профессор В. М. Мыш, который писал: «Область диагностических возможностей ректороманоскопии исчерпывается болезнями самой кишки, тогда как пальцевое исследование через прямую кишку является исключительно ценным и широко доступным приемом исследования как самой кишки, так и ряда смежных органов». В диагностике рака прямой кишки пальцевое исследование имеет особое значение и дает возможность в 88% случаев обнаружить опухоль, определить степень ее смещаемости, расстояние от ануса (что важно для выбора метода хирургического вмешательства), сужение просвета кишки. Кроме обследования прямой кишки этим методом определяется состояние соседних органов (предстательная железа у мужчин, шейка матки и задняя поверхность тела матки у женщин).
Аноскопия -осмотр анального канала и нижнеампулярного отдела прямой кишки с помощью ректальных зеркал также входит в группу методов обязательного обследования пациентов с аноректальной патологией. В процессе этого обследования могут быть выявлены геморроидальные узлы, проведена дифференциация истинных полипов и гипертрофированных анальных сосочков, которые представляют собой гиперплазию слизистой оболочки в области морганиевых крипт, возникшую в результате хронического воспаления при трещинах заднего прохода, геморрое или проктите.
Ректороманоскопия долгое время считалась основным методом визуального осмотра прямой кишки и дистального отдела сигмовидной. В последующие годы на смену жесткому ректороманоскопу пришли гибкие сигмоскопы на стекловолокне, дающие возможность осматривать полностью левые отделы толстой кишки -места наиболее частых локализаций опухолей.
Тотальная колоноскопия выполняется в тех случаях, когда при сигмоскопии в прямой или сигмовидной кишке выявляются полипы или злокачественные опухоли, когда обнаруживается воспалительный процесс, не ограничивающийся дистальным отделом толстой кишки, или имеется патологическое отделяемое (слизь, кровь, гной) в просвете кишки, поступающее из проксимальных отделов.
Ультразвуковое исследование. В настоящее время для распознавания осложненной ректальной патологии стали использоваться ультразвуковые приборы, снабженные ректальными датчиками, что дает возможность получить сведения о трансмуральном распространении воспалительного процесса в дистальном отделе толстой кишки, о наличии инфильтратов, свищей и абсцессов.
Таким образом, сегодня к арсеналу вышеописанных и хорошо известных диагностических методов присоединились колоноскопия и УЗИ с использованием ректальных датчиков.
Характеристика аноректальных заболеваний
Геморрой -одно из самых распространенных болезней; им страдает 10% населения. Среди проктологических заболеваний на долю геморроя приходится 40%.
Взгляды исследователей на этиологию геморроя противоречивы. Как причинный фактор назывались врожденная недостаточность венозной системы, венозный застой, запор, нарушение механизма ректального сфинктера. В то же время ни одна из гипотез, основывающихся на патологии венозной системы, долгое время не могла объяснить происхождение основного симптома геморроя -выделение алой крови. В 1975 г. W. Thomson экспериментально доказал существование артериальных и венозных компонентов геморроидального узла [9]. Он сформулировал причину геморроя как первичную слабость эпителия заднепроходного канала, ведущую к соскальзыванию, смещению с места анальных «подушек», что может произойти при хроническом запоре или продолжительном натуживании во время дефекации [10].
Подводя итог исследованиям, проводимым по изучению патогенеза геморроя, Г. И. Воробьев с соавторами пришли к выводу, что «ведущими факторами в патогенезе геморроя являются дисфункция сосудов, обеспечивающих приток крови по улитковым артериям и отток по отводящим венам» [1].
Существует несколько классификаций геморроя [1, 4–6].
Согласно одной из последних классификаций геморрой по клиническому течению делится на острый и хронический, по форме -на внутренний, наружный и комбинированный. Хроническое течение геморроя, в свою очередь, подразделяется на четыре стадии: I стадия -выделение крови из заднего прохода без выпадения геморроидальных узлов; II -выпадение узлов с самопроизвольным вправлением их в анальный канал (с кровотечением или без); III -периодическое выпадением узлов с необходимостью их ручного вправления в анальный канал, IV стадия -постоянное выпадение геморроидальных узлов вместе со слизистой оболочкой прямой кишки [1].
Предвестниками геморроя в течение длительного периода времени (от нескольких месяцев до нескольких лет) могут быть неприятные ощущения в области заднего прохода или анальный зуд. Первым и основным симптомом заболевания является аноректальное кровотечение различной степени выраженности -от скудных кровянистых следов на туалетной бумаге или кале до массивных кровотечений, приводящих в 1% случаев к анемии. Кровь, как правило, ярко-красного цвета, но может быть и темной, если скапливается в ампуле прямой кишки. В самом начале акта дефекации скопившаяся в прямой кишке кровь может выделяться в виде сгустков. Чаще же пациенты отмечают выделение крови в виде капель или брызжущей струи. Изредка кровотечение наблюдается и вне акта дефекации. Для геморроя также характерна боль в заднем проходе, возникающая во время дефекации, при ходьбе, нарушении диеты (прием острых блюд, спиртных напитков). Причиной болевых ощущений могут быть изменения в перианальной области при наружном геморрое или присоединившиеся осложнения (трещина заднего прохода, тромбоз наружных геморроидальных сплетений). Анальный зуд возникает при геморрое довольно часто и является следствием обильного выделения слизи, загрязнения анальной области кровью и частицами кала. Это постоянно вызывает ощущение увлажнения вокруг ануса, загрязнение нижнего белья. В результате появляются расчесы, происходит экскориация кожи перианальной области (рис. 1).
На начальных стадиях заболевания проводится консервативная терапия. Внимание уделяется питанию. Алкогольные напитки, раздражающая пища способствуют усилению геморроидальных кровотечений, поэтому алкоголь, приправы, острые и соленые блюда из пищи исключаются. После дефекации и туалета ануса в задний проход вводятся свечи на мягкой основе. В течение длительного периода времени в проктологической практике для этих целей заслуженно использовались свечи следующего состава: Extr. Belladonnae 0,015; Novocaini 012; Xeroformi 0,1; But. Cacao 1,7. При кровотечении в указанный выше состав добавляют S. Adrenalini 1:1000 gtt. IY. В настоящее время используются и другие свечи, указанные ниже.
При остром геморрое и геморрое, осложнившемся тромбозом геморроидального узла, сначала проводится консервативная терапия, направленная на устранение воспалительного процесса и регуляцию стула. В первые сутки назначается холод на область промежности, в последующие дни -теплые сидячие ванночки со слабым раствором марганца после стула и ректальные свечи указанного выше состава, а также свечи или мазь Ультрапрокт, Постеризан, Проктогливенол, Релиф, Релиф ультра или адвансе. Эти препараты назначаются ректально в виде крема или свечей 2 раза в сутки после стула и на ночь. Кроме местной терапии внутрь назначаются препараты, оказывающие венотонизирующее и ангиопротективное действие. Один из таких препаратов Детралекс относится к группе флавоноидов и представляет собой комбинацию диосмина и гесперидина. Препарат способствует уменьшению растяжимости вен, повышению их тонуса, снижению застоя и улучшению микроциркуляции. Назначается Детралекс по 6 таблеток в сутки в течение первых 4 дней, затем по 4 таблетки в сутки в течение последующих 3 дней.
Второй препарат этого же направления Флебодиа 600 -немикронизированный диосмин. Препарат назначается по схеме: 2–3 таблетки в сутки во время еды в течение 7 дней, далее при необходимости лечение можно продолжить по 1 таблетки 1 раз в день в течение 1–2 месяцев. С этой же целью используется Диовенор 600 -аналог Флебодиа 600.
При выпадении узлов, частых обострениях, не поддающихся консервативной терапии, и обильных повторных кровотечениях показано хирургическое лечение (рис. 2). По данным клиники «Мейо» наиболее удовлетворительные результаты были получены при легировании узлов латексной шайбой и геморроидэктомия.
Анальная трещина занимает второе место среди аноректальных заболеваний и представляет собой дефект слизистой линейной или треугольной формы длиной 1,0–1,5 см, располагающий вблизи переходной складки, выше линии Хилтона. Происхождение трещины связывают со многими причинами, но важнейшим фактором является травма слизистой оболочки анального канала каловыми массами, инородными телами, повреждения ее во время родов. Предрасполагающим моментом может быть геморрой.
Острая трещина имеет щелевидную форму, гладкие ровные края. Дно ее составляет мышечная ткань сфинктера. При длительном течении патологического процесса происходит разрастание соединительной ткани по краям трещины. Дно ее покрывается грануляциями. В области наружного края трещины избыточная ткань формирует анальный (сторожевой) бугорок. Таким образом, острая трещина превращается в хроническую, которая представляет собой язву с рубцовыми краями и рубцовым дном (рис. 3).
Иногда острая трещина заживает самостоятельно, но чаще переходит в хроническую. Как правило, бывает только одна трещина и чаще всего она располагается на задней стенке анального канала. Изредка можно наблюдать две трещины, которые располагаются одна над другой. Следует отличать истинные трещины от различных поверхностных повреждений перианальной кожи. Наиболее частая локализация трещин (на 12 часах по задней и на 6 часах по передней стенкам) объясняется особенностями строения анального сфинктера. Именно на 6 и 12 часах -худшие условия кровоснабжения, и существует большая опасность травматизации слизистой оболочки при прохождении каловых масс во время дефекации вследствие давления на заднюю и переднюю комиссуры. Травма слизистой оболочки приводит к возникновению острой боли из-за раздражения многочисленных нервных окончаний и спазму сфинктера. Образуется порочный круг -анальная трещина ведет к резкому болевому синдрому, болевой синдром -к спазму сфинктера, спазм сфинктера препятствует заживлению трещины.
Триада симптомов, характерная для клинической картины анальной трещины, -боль во время и особенно после дефекации, спазм сфинктера и скудное выделение крови. В клинической картине острой и хронической трещины имеются различия. При острой трещине клинические проявления выражены ярко. Основной симптом -острая боль после акта дефекации, продолжающаяся несколько часов. Спазм сфинктера способствует усилению боли. Боль принимает пульсирующий характер. Кровь определяется в виде капель на поверхности кала. Из-за спазма сфинктера и чувства страха перед актом дефекации стул задерживается. Прием слабительных усиливает боль.
При хронической трещине -боль менее острая, продолжительность ее после стула составляет 5–10 мин. Спазм сфинктера выражен слабо. При осложнении хронической анальной трещины краевыми свищами появляются гнойные выделения, зуд, раздражение перианальной кожи. Для хронической трещины характерно циклическое течение. Она может заживать, однако при малейшем натуживании или физическом напряжении вновь открывается.
Выявление анальной трещины затруднения не вызывает. На мысль о ее существовании наводят анамнез и характерные жалобы. Диагноз становится ясным уже при осмотре заднего прохода. При разведении ягодиц обнаруживается трещина или сторожевой бугорок у ее наружного края. Если трещина при осмотре не видна, то следует осторожно провести пальцевое исследование прямой кишки. При этом на пораженной стенке анального канала будет определяться уплотнение. Ректороманоскопию в остром периоде из-за выраженного болевого синдрома и спазма сфинктера проводить не следует. В случаях, когда необходима дифференциация анальной трещины с другими заболеваниями, исследование может быть проведено после предварительной инъекции под трещину 4–5 мл 1% раствора новокаина. Дифференциальную диагностику проводят с кокцигодинией и анальной формой болезни Крона.
Консервативное лечение острой трещины предусматривает, прежде всего, устранение боли, спазма сфинктера и нормализацию стула. Для нормализации стула может быть использован Мукофальк, содержащий гидрофильные волокна из наружной оболочки семян подорожника, которые удерживают воду. В результате увеличиваются объем каловых масс, и их консистенция становится более мягкой. Препарат хорошо переносится больными, не усиливает болевых ощущений в животе и заднем проходе, что свойственно многим слабительным средствам. Рекомендуется диета с ограничением острых и раздражающих блюд. Раз в сутки ставятся очистительные клизмы из кипяченой воды комнатной температуры. При этом клизменный наконечник густо смазывается вазелиновым маслом и вводится по краю анального отверстия, противоположного тому, по которому располагается трещина.
После очищения кишечника -теплые (38 °C) сидячие ванны со слабым раствором марганца продолжительностью 10 минут. Самостоятельного стула в этот период следует избегать из-за опасности усиления боли и спазма. Слабительные средства, как уже было сказано выше, противопоказаны, так как они могут усилить боль. Затем в прямую кишку вводятся свечи на мягкой основе (Релиф, Релиф адвансе, Ультрапрокт, Постеризан). Лечение свечами проводится до полной эпитализации трещины. Очистительные клизмы, как правило, ставятся в течение первых 10 дней от начала заболевания, в дальнейшем стул самостоятельный.
Когда консервативная терапия неэффективна, прибегают к хирургическому лечению, которое заключается в иссечении трещины и сфинктеротомии. В последние годы для лечения неосложненной анальной трещины предлагается закрытая латеральная подкожная сфинктеротомия [3, 7], после которой быстрее исчезает боль и рецидивов бывает меньше.
Парапроктит -воспаление клетчатки, окружающей прямую кишку. Среди проктологических заболеваний на долю парапроктита приходится 15%. Различают три фасциально-клетчаточные пространства: подкожное, ишиоректальное и тазово прямокишечное. Соответственно этому и парапроктиты подразделяют на подкожные, подслизистые, ишиоректальные и тазово прямокишечные. Заболевание вызывается различными микроорганизмами, проникающими в клетчаточные пространства из прямой кишки через анальные железы, поврежденную слизистую оболочку, а также гематогенным или лимфогенным путем из соседних органов, пораженных воспалительным процессом.
Особое значение в патогенезе парапроктита имеет непосредственное повреждение слизистой оболочки прямой кишки в области задней стенки анального канала, где располагаются широкие и глубокие крипты, являющиеся входными воротами инфекции. В каждую крипту открывается от 6 до 8 протоков анальных желез. По ним инфекция распространяется в параректальные клетчаточные пространства. По клиническому течению парапроктиты подразделяют на острые и хронические. Острый парапроктит -гнойное воспаление (абсцесс) околопрямокишечной клетчатки. Хронический парапроктит -следствие острого воспаления. Это -параректальный свищ, образовавшийся после самопроизвольного вскрытия абсцесса или вскрытия его хирургическим методом. Внутренним отверстием параректального свища является дефект в прямой кишке. Наружное отверстие располагается на коже промежности (рис. 4).
В ряде случаев можно наблюдать несколько свищевых ходов и несколько наружных отверстий свищей. Заболевание начинается с продромального периода (до трех дней), в течение которого могут наблюдаться слабость, головная боль, общее недомогание. Затем появляются озноб, лихорадка, боль в области промежности. При поражении клетчаточных пространств малого таза по типу флегмоны в клинической картине преобладают общие симптомы, обусловленные интоксикацией. По мере того как процесс ограничивается и формируется гнойник, интенсивность боли нарастает. Она принимает пульсирующий характер.
Наибольшее значение в диагностике острого парапроктита имеют осмотр анальной зоны и пальцевое исследование прямой кишки. При осмотре обращает на себя внимание гиперемия кожи в области промежности на стороне поражения. Пальпация промежности болезненная, может определяться флюктуация. Пальцевое исследование во многих случаях также болезненно, его следует проводить с осторожностью. Данной методикой нельзя пренебрегать, поскольку информация, получаемая с помощью пальцевого исследования, может оказаться весьма ценной для распознавания почти всех форм острого парапроктита.
Лечение острого парапроктита, проводимое сразу же после установления диагноза, хирургическое. Основные принципы лечения: 1) вскрытие гнойника; 2) ликвидация внутреннего отверстия, через которое полость гнойника сообщается с прямой кишкой.
Хронический парапроктит, как было сказано выше, является следствием острого парапроктита. Если при вскрытии гнойника внутреннее отверстие в прямой кишке не ликвидируется, впоследствии может образоваться свищ прямой кишки. Для свища прямой кишки характерно наличие одного или нескольких наружных отверстий на коже промежности. Из наружных отверстий свищевого хода могут выделяться гной, каловые массы и газы. Общее состояние больных при хроническом парапроктите страдает мало. Боль проявляется только при обострении процесса. В зависимости от расположения свищевого хода по отношению к мышце сфинктера различают четыре вида свищей: подкожно-подслизистые (интрасфинктерные), чрезсфинктерные, сложные (экстрасфинктерные) и неполные. Последние имеют только внутреннее отверстие в прямой кишке и не имеют наружного отверстия на промежности. Источником их образования часто бывает анальная трещина.
В диагностике хронического парапроктита используются те же методы, что и при остром парапроктите. Пальцевое исследование прямой кишки дает возможность судить о тонусе сфинктера и в ряде случаев обнаружить внутреннее отверстие свища. Обязательно выполняют зондирование пуговчатым зондом, который вводят в свищевой ход через его наружное отверстие (рис. 5).
С помощью зонда определяют направление свищевого хода, его отношение к мышце сфинктера. Фистулография -обязательное рентгенологическое исследование свищей прямой кишки. Проба с красящим веществом служит для определения проходимости свищевого хода, расположения внутреннего отверстия и гнойных полостей в клетчатке. Сигмоскопия выполняется для обнаружения сопутствующих заболеваний и высоко расположенных внутренних свищевых отверстий.
Лечение всех видов свищей хирургическое. Операция может рассматриваться как радикальная только в том случае, когда при иссечении свищевого хода ликвидировано отверстие в прямой кишке.
Проктит -острое или хроническое воспаление слизистой оболочки прямой или прямой и сигмовидной кишок (проктосигмоидит). Острый проктит чаще всего имеет определенную причину. Его могут вызвать травмы, инородные тела, механическое раздражение при массаже предстательной железы, химические и термические ожоги, частые очистительные клизмы. Заболевание может быть следствием лучевой терапии злокачественных опухолей тазовых органов (лучевой проктит) или инфекций (гонорейный, дизентерийный проктит). Развитию проктита могут способствовать заболевания соседних органов (геморрой, анальная трещина, парапроктит, абсцесс Дугласова пространства, простатит, цистит, вульвовагинит и др.). Длительно текущие и не поддающиеся консервативному лечению проктиты и проктосигмоидиты следует, прежде всего, дифференцировать с дистальными формами язвенного колита [2].
Острый проктит имеет внезапное начало, может сопровождаться повышением температуры тела, ознобами, характеризуется воспалительными изменениями слизистой оболочки прямой кишки, клинически проявляется частыми позывами к дефекации, тенезмами на фоне запоров, чувством жжения и ощущением «инородного тела» в заднем проходе. Исследование прямой кишки пальцем и ректороманоскопия переносятся больными плохо из-за выраженной болезненности. Слизистая оболочка прямой кишки резко гиперемирована, отечна, выбухает в просвет. Сосудистый рисунок смазан или отсутствует.
Хронический проктит, как правило, является следствием нелеченного острого заболевания либо имеет специфическую природу. Клинически заболевание проявляется периодически возникающим чувством дискомфорта в прямой кишке, ощущением неполного опорожнения, периодическими обострениями, сопровождающимися учащениями стула с примесью слизи (иногда крови), тенезмами. При эндоскопии определяется гиперемия различной степени выраженности и отек. Диагноз требует исключения инфекционных, паразитарных и других заболеваний.
Лечение острого проктита консервативное. Прежде всего, необходима диета с исключением всех раздражающих продуктов и алкоголя. После полного очищения кишечника с лечебной целью в кишку вводят 100,0 мл теплого настоя ромашки (температура 37–38 °C). На ночь ставится масляная клизма (50–75 мл теплого -37–38 °C -растительного масла). Начиная со второй недели заболевания утренние лечебные ромашковые клизмы заменяют клизмами из 0,3–0,5% раствора колларгола. Концентрация раствора определяется интенсивностью воспалительного процесса в кишке. Масляные вечерние микроклизмы продолжают в течение 14 дней. Общий курс лечения 2–3 недели. После 10 дневного перерыва курс лечения следует повторить во избежание рецидива.
При лечении хронического проктита рекомендуются те же средства, что и при остром проктите, но курс консервативной терапии более длительный. Наилучший эффект дают лечебные микроклизмы из раствора колларгола.
Анальный зуд -патологическое состояние, характеризующееся упорными расчесами в области заднего прохода. Следует четко подразделять идиопатический (первичный) анальный зуд и вторичный, часто сопровождающий такие заболевания, как геморрой, анальная трещина, глистные инвазии, проктит и проктосигмоидит. Если причины возникновения вторичного анального зуда известны, то этиология первичного (идиопатического) зуда до конца не изучена.
Часто зуд в области заднего прохода есть основная и единственная жалоба больного. По клиническому течению различают острый и хронический анальный зуд. Для острой формы характерно внезапное начало, постоянное течение, значительная интенсивность и местные изменения кожи типа влажной экземы с мацерацией, следами расчесов, гипертрофией перианальных складок. При хроническом зуде, наоборот, начало медленное, кожа чаще сухая, истонченная, иногда депигментирована, следов расчесов нет совсем или они имеют вид тонких линейных ссадин.
Диагностику причин анального зуда всегда начинают с определения типа зуда (идиопатический или вторичный). Прежде всего, следует установить, не является ли зуд симптомом вышеуказанных заболеваний (вторичным), связано ли его возникновение с приемом острой или соленой пищи, алкоголя, контакта с вредными химическими и радиоактивными веществами, наличия аллергии и др. Из лабораторных исследований производят анализ крови на содержание сахара и трехкратный анализ кала на яйца глист. У мужчин следует исключить уретрит и простатит, у женщин -вагинальный зуд.
Лечение вторичного анального зуда заключается в терапии основного заболевания. При идиопатическом анальном зуде лечение носит исключительно симптоматический характер.
Рекомендована диета с исключением острых блюд и алкоголя. Тщательный туалет ануса после каждого акта дефекации. После этого в прямую кишку вводятся мази (Постеризан, Проктоседил, Ауробин, Эмалан). На ночь назначаются теплые сидячие ванночки с раствором марганца и микроклизмы из 0,33% раствора колларгола -50,0 мл. Курс лечения 10 дней. Последующие 10 дней назначаются микроклизмы (50 мл) из теплого растительного масла.
Методы консервативной терапии анальной патологии совершенствуются по мере разработки новых лекарственных средств. С этой точки зрения следует обратить внимание на медицинские коллагены, которые стали использоваться в комплексной терапии многих заболеваний.
Проблема изучения коллагена, как нового пластического материала, давно привлекала внимание исследователей. У истоков развития этого направления стоял академик АМН СССР В. В. Кованов. В итоге был создан новый класс лечебных лекарственных форм -пластические материалы направленного действия на основе природного биополимера коллагена. В настоящее время в практическом здравоохранении стал широко применяться медицинский коллаген Эмалан, представляющий собой коллагеновый гидрогель для проблемной кожи и ран. Он успешно прошел клинические испытания в ожоговом Центре НИИ скорой помощи им. Н. В. Склифосовского (1995), в Военном госпитале им. Н. Н. Бурденко (1999) и в 72 й Центральной поликлинике МЧС (2009). Установлено, что Эмалан уменьшает признаки воспаления. Под его воздействием исчезают гиперемия, отек, болевые ощущения, уменьшается или исчезает зуд и шелушение кожных покровов. Все вышесказанное послужило основанием для использования этого препарата в лечении анальной патологии.
Из 112 наблюдавшихся нами в течение 2009–2010 гг. больных у 54 имелась острая и хроническая анальная трещины, у 50 -геморрой I и II степени, у 8 -идиопатический анальный зуд.
При лечении анальных трещин Эмалан включался в комплексную терапию. Он вводился в прямую кишку на свече и в виде аппликаций на область заднего прохода в течение 3 недель. В 70,3% случаев отмечена положительная динамика уже на 4–5 сутки от начала лечения. К концу третьей недели у 31 пациента наблюдалось полное заживление трещин. У больных, страдающих геморроем, осложненным анальной трещиной и зудом (50), к концу третьей недели на фоне комплексной терапии наблюдалось уменьшение симптомов заболевания, таких как зуд, боль, жжение. Особенно эффективным препарат оказался в лечении больных с идиопатическим (8) и вторичным (6) анальным зудом. На фоне приема препарата (гелиевые аппликации на прианальную область 3–4 раза в день) отмечено уменьшение расчесов, мацерации и гиперемии кожи. К концу двухнедельного курса эти изменения полностью исчезали.
Наш первый опыт показал, что отечественный коллагеновый гель Эмалан может быть успешно использован в комплексной терапии острых и хронических анальных трещин, проктита, анального зуда и осложненных форм геморроя. Препарат дает возможность повысить эффективность терапии и способствует уменьшению сроков лечения.
Литература
- Воробьев Г. И., Шелыгин Ю. А., Благодарный Л. А. Геморрой. М. // «Митра-Пресс». 2002. 192 с.
- Григорьева Г. А. Аноректальная патология. Руководство по гастроэнтерологии // М.: Медицина. 1996. Т3. 606–635 с.
- Генри М. М., Свош М. Колопроктология и тазовое дно // М.: Медицина. 1988 (перевод с английского). 451 с.
- Ривкин В. Л., Капуллер Л. Л. Геморрой // М.: Медицина. 1984. 751 с.
- Ривкин В. Л., Дульцев Ю. В., Капуллер Л. Л. Геморрой и другие заболевания заднепроходного канала // М.: Медицина. 1994. 239 с.
- Ривкин В. Л., Капуллер Л. Л. Геморрой. Запоры // М.: Медпрактика. 2000. 158 с.
- Федоров В. Д., Дульцев Ю. В. Проктология. М.: Медицина. 1984. 380 с.
- Haas P. F., Fox T. A., Haas G. P. The pathogenesis of haemorrhoids. Disease of the colon and rectum. 1984. T. 27. p. 442–450.
- Thomson W. H. F. The nature of haemorrhoids // British J. of Surgery. 1975. T. 62. p. 542–552.
- Thomson W. H. F. The nature and cause of haemorrhoids. Proceding of the Royal society of Medicine. 1975. T. 68. p. 574–575.
Г. А. Григорьева, доктор медицинских наук, профессор С. В. Голышева Первый МГМУ им. И. М. Сеченова, Москва
Контактная информация об авторах для переписки
Анальный зуд у детей
Дети достаточно часто страдают от зуда и жжения в заднем проходе, но стоит отметить, что наиболее частой причиной этого является глистная инвазия.
Диагностика наличия остриц в организме ребенка обычно проходит именно по зуду в области анального отверстия, который часто появляется в ночное время суток. В некоторых случаях при этом заболевании можно обнаружить самих остриц в кале ребенка, которые выглядят как тонкие маленькие белые червячки. Но все же при проявлении у ребенка зуда анального отверстия необходимо проконсультироваться с врачом.
Избавится от зуда заднего прохода у ребенка такого рода достаточно просто. Следует лишь принимать препараты, которые назначит лечащий врач. Стоит отметить, что при обнаружении остриц у детей, курс лечения рекомендуется пройти всем членам семьи, ввиду того что это заболевание достаточно легко передается бытовым путем.
Как диагностируют лучевой проктит
Диагностика заболеваний не представляет труда. Ключевым моментом здесь является наличие в анамнезе лучевой терапии и ее влияние на органы малого таза, учащение стула, и наличие в нем патологических примесей.
При затяжном течении рекомендуется проводить осмотр прямой кишки с помощью ректоскопа или эндоскопа. Это позволит обнаружить множественные эрозии, рубцовую деформацию, атрофические изменения и телеангиоэктазии и решить вопрос о необходимости эндокопического или хирургического лечения.
Профилактика анального зуда
Снизить вероятность появления анального зуда можно, соблюдая некоторые основные правила, которые помогут не только избежать появления такого заболевания, но и повысят общий жизненный тонус человека.
Следование правильному сбалансированному и рациональному питанию принесет пользу не только с точки зрения профилактики анального зуда, но и с точки зрения пользы для всего вашего пищеварительного тракта. Необходимо отказаться от чрезмерного употребления сладких газированных напитков, кофе, чая, молока, алкогольной продукции, томатов, приправ, острого перца, цитрусовых и шоколада.
Еще одним важным моментом является соблюдение гигиены промежности, но в то же время следует помнить, что чрезмерная гигиена, как и использование щелочного мыла или парфюмированных средств, может приводить к раздражению в этой области. Поэтому если вы заметили, что какое-либо мыло или гель вызывает у вас жжение в области заднего прохода, то стоит задуматься о том, чтобы подобрать другое средство, на которое у вас не будет подобной реакции.
Несмотря на модные тенденции, всегда стоит отдавать предпочтение удобному нижнему белью из натуральных тканей. Использование тесной облегающей одежды приводит к усилению потливости тела в целом, и в области заднего прохода в частности, что также является одной из причин появления анального зуда.
Проявление заболевания
Симптомы при НЯК можно разделить на типичные, которые, как правило, присутствуют при начале болезни и внекишечные.
К первым относятся:
- диарея (учащение стула более 3-х раз в день),
- наличие крови с кале, ночная дефекация (чаще при выраженной активности процесса),
- тенезмы (ложные позывы на дефекацию не заканчивающиеся опорожнением кишечника),
- потеря массы тела,
- лихорадка,
- анемия (снижение гемоглобина может проявляться бледностью кожных покровов, учащенным сердцебиением, слабостью).
К внекишечным проявлениям относятся:
- заболевания суставов кожи, склер радужной оболочки,
- поражение печени аутоиммунного характера,
- остеопороз,
- псориаз,
- формирование камней в желчевыводящей системе,
- жировая дистрофия печени,
- тромбозы периферических вен.
Однако внекишечные проявления не являются строго специфичными для НЯК, и их наличие требует тщательной оценки от специалистов причины возникновения.
Симптомы неспецифического язвенного колита могут быть разными по выраженности. Это зависит от стадии заболевания, характера болезни (острый или хронический), степени тяжести и наличия осложнений. Следует помнить, что как любое хроническое заболевание, НЯК может протекать с ремиссиями и обострениями, что также влияет на клиническую картину.