Кандидоз или молочница
― это грибковое, инфекционное заболевание, вызываемое условно-патогенными грибками рода Candida. Микроорганизмы присутствуют у большинства здоровых людей. Впервые человек может с ними столкнуться в утробе матери, во время родов, при грудном кормлении. Кандидоз развивается на фоне сниженного иммунитета, когда организм больше не может сдерживать активное размножение грибка.
Инфекция затрагивает слизистые оболочки ротовой полости, половых органов. Может развиваться на гладкой коже, ногтях, в кишечнике, как разновидность дисбактериоза. Существует висцеральный (системный) кандидоз, поражающий внутренние органы. Несмотря на то что грибки Candida присутствует у многих людей, а само заболевание относят к пренебрегаемым болезням, его необходимо лечить даже если нет внешних проявлений.
Причины возникновения кандидоза
- Частые повреждения кожи и слизистых, например, из-за заболевания, работы с агрессивными химическими средствами, сухости кожных покровов, возрастных изменений.
- Длительное пребывание в воде, влажной и теплой среде. Сюда стоит отнести не подходящий под ваш тип кожи климат, так и профессиональные вредности.
- Механически повреждения кожи и слизистых: инъекционная наркомания, длительные операционные вмешательства, катетеры, шунты, интубационные трубки.
После проникновения в организм грибок может долгое время не проявлять себя, так как его размножение будет подавлять иммунная система. В ряде случаев естественная защита ослабевает, приводя к заболеванию кандидоз (молочница). Среди факторов, способствующих размножению Candida:
- Хронические, эндокринные заболевания и болезни иммунной системы (диабет, ВИЧ).
- Нарушение обмена веществ или прием препаратов, нарушающих естественную микрофлору (антибиотики, гормональные контрацептивы).
- Несбалансированное питание, недостаток сна, стресс и депрессия.
Грибок может находится в сыром мясе, непастеризованных молочных продуктах, в более редких случаях на свежих овощах и фруктах. Заразится кандидозом можно от животных: собак, телят, домашней птицы.
Лечение кандидоза ануса и прямой кишки
Местная терапия дополняется инстилляциями в анальный канал препаратов серебра и противогрибковых средств. Также кожу перианальной области и внутрь прямой кишки наносятся мази, крема, содержащие антимикотики.
Системные препараты применяются те же самые.
При системном кандидозе внутренних органов лечение идет исключительно в стационарных условиях путем введения достаточно токсичных, но максимально эффективных противогрибковых лекарств.
Кандидоз ногтей требует длительной терапии антимикотиками до 3–4 месяцев, в сочетании с удалением пораженных участков ногтевых пластин, местному воздействию противогрибковых лаков, растворов, лазера и УФО. Зачастую имеется одновременное поражение кожи околоногтевых валиков и межпальцевых промежутков, которые также нуждаются в лечении кремами и другими местными процедурами под контролем врача дерматовенеролога.
Факторы риска развития
Вероятность заражения увеличивается при случайных половых связях, неконтролируемом приеме антибиотиков и препаратов нарушающих естественную микрофлору. Создают благотворную среду для размножения грибка продукты с большим количеством сахара и углеводов. Излишняя потливость также приводит к обострению кандидоза, поэтому необходимо носить хлопчатобумажное белье, позволяющее коже дышать, а влаге испаряться.
При этом, чрезмерная чистоплотность тоже может навредить. Речь идет о спринцевании. Его не стоит использовать как способ контрацепции, поскольку это не эффективно, а также как средство гигиены, потому как это ведет к вымыванию защитной флоры. Если вы испытываете дискомфорт, в первую очередь должны обратиться к врачу.
Лечение кандидоза у мужчин
В нашей клинике используются следующие разновидности местного лечения:
- Ванночки с антисептиками и противогрибковыми препаратами на головку полового члена.
- Влажно-высыхающие повязки при эрозивно-язвенном поражении головки и крайней плоти.
- Инстилляции в уретру при кандидозном уретрите — 800 руб.
- Тотальные инстилляции при поражении грибком задней уретры и простаты. — 1000 руб.
- Ультрафиолетовое облучение кожи мошонки и паховых областей. — 800 руб.
- Электрофорез противогрибковых препаратов в очаг поражения. -1200 руб.
- Лазерное облучение очагов хронического кандидоза. — 800 руб.
Классификация заболевания
По глубине поражения кандидозы делится на поверхностные и системные формы. Первые проявляются на видимых участках тела: на слизистых, коже и ее придатках. Вторые, системные ― это комбинированные формы заболевания, затрагивающие внутренние органы. Без должного лечения системный (висцеральный) кандидоз может привести к развитию кандидозного сепсиса. Чаще всего грибок поражает:
- желудочно-кишечный тракт (пищевод, желудок, кишечник);
- органы мочевыделения (мочевой пузырь, мочевые пути, почки);
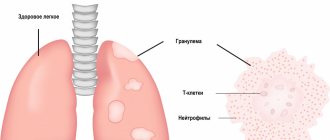
- нижние дыхательные пути (трахея, бронхи, легкие).
Заболевание также классифицируют исходя скорости распространения инфекции и наличия рецидивов. Хроническую форму часто принимают кандидозы печени и селезенки. Острая, генерализованная форма ― это бессимптомная кандидемия, кандидная септицемия, кандидный тромбофлебит, миозит, артрит, кандидоз головного мозга и иные формы.
Классификация кандидных поражений по МКБ–10
- Кандидоз.
- Кандидозный стоматит.
- Легочный кандидоз.
- Кандидоз кожи и ногтей.
- Кандидоз вульвы и вагины.
- Кандидоз других урогенитальных локаций.
- Кандидозный менингит.
- Кандидозный эндокардит.
- Кандидозная септицемия.
- Кандидоз других локаций.
- Кандидоз неуточненный.
Официально диагноз ставится в соответствии с МКБ-10. В практическом здравоохранении такая классификации не совсем удобна, поэтому используют классификацию глубоких кандидозов, представляющую собой более глубокий список. При постановке диагноза сначала указывают название и форму инфекции с описанием всех точек локализации.
Лечение кожных покровов проводит у детей педиатр, у взрослых ― дерматолог. Также терапией занимаются врачи других специализации, в зависимости от органа поражения. Например, это может быть стоматолог, невролог, гинеколог, пульмонолог.
Лечение кандидоза у женщин
В основном к описанному выше общему лечению добавляют вагинальные обработки на гинекологическом кресле антисептическими, противогрибковыми растворами, во время которых с поверхности слизистой оболочки влагалища полностью убираются наслоения грибка и создается высокая концентрация лекарств, губительно действующая на оставшиеся культуры Candida.
Уже после первой же обработки 95% женщин чувствуют значительное облегчение и уменьшение выраженности симптомов.
Стоимость процедуры 800 руб.
При хроническом процессе рекомендуется курс таких обработок, которые в комплексе с пробиотиками не только убирают грибы, но и восстанавливают нормальную микрофлору влагалища и состояние местного иммунитета.
Также проводится физиотерапевтическое лечение вагинальным лазером, электрофорезом, ванночки с озонированным раствором хлорида натрия, что способствует либо полному избавлению от рецидивов хронического кандидозного вульвовагинита, либо уменьшению его обострений.
При хроническом процессе всем пациентам, а особенно женщинам, всегда рекомендуется двухэтапное лечение.
Первый этап — это уничтожение грибка.
Второй этап — восстановление нормальной микрофлоры кишечника и влагалища.
Симптомы кандидоза
Симптоматика заболевания напрямую связана с пораженным органом. Поверхностные формы имеют явно выраженные признаки, системные могут протекать бессимптомно или быть схожими с другими болезнями. При наличии хронических заболеваний (сахарного диабета, ВИЧ, СПИД, лейкоз и другие виды онкологии) кандидоз может быть вовсе не обнаружен. Поскольку его симптомы будут восприниматься пациентом за нездоровое состояние в связи с имеющемся заболеванием. Усугубляет ситуацию то, что тесты на чувствительность к грибкам рода Candida не считаются рутинной процедурой во многих клинических больницах и лабораториях.
Кандидоз кожи и ногтей
Инфекция выражается в виде аллергических высыпаний (кандидамикиды), эритематозно-сквамозных пятен, высыпаний уртикарного и буллезного типа. Патологии ногтей делятся на:
- парохинию ― гнойное воспаление околоногтевого и подногтевого пространства, отсутствие эпонихиума (кожи у основания ногтевой пластины);
- онихию ― гнойное воспаление ногтевой складки, деформация ногтя с изменением цвета и ломкостью.
Кандидозные поражения кожи могут сопровождаться повышением температуры, воспалением и отечностью очагов поражения.
Кандидоз (молочница) слизистой оболочки рта
Грибок может поразить как отдельные участки ротовой полости, так и полностью все слизистые: губы, десна, щеки, нёбо, язык, миндалины, язычок и зев. Это выражается в наличие белого налета, сравниваемого с творожной массой. Может появиться отечность, покраснения. Часто присутствует болевой синдром при глотании, разговоре, пальпации. Слюна становится вязкой, появляется неприятный запах изо рта.
Молочница может сопровождаться кандидозным хейлитом ― поражением губ и углов рта. Появляются болезненные трещины, покрытые белым налетом, с губ слезают частички кожи. Заболевание характеризуется длительным течением с возможным присоединением бактериальных инфекций.
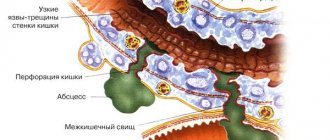
Кандидоз кишечника
Поражение кишечника грибками рода Candida может быть самостоятельным заболеванием, так и развиться вследствие поражения ротовой полости. Выражается в виде тяжелого дисбактериоза со следующими симптомами:
- понос;
- избыточное газообразование;
- тянущие боли в прямой кишке;
- примесь белых хлопьев в каловых массах.
В большинстве случаев симптоматика вялотекущая или вовсе отсутствует. Заболевание опасно тем, что организм недополучает витамины и микроэлементы, что особенно опасно для растущего организма ребенка.
Кандидоз мочеполовой системы (урогенитальный кандидоз)
В отличие от венерических заболеваний, кандидоз мочеполовой системы часто протекает скрыто, бессимптомно. Грибок обнаруживают при плановой инфекции либо на фоне других болезней. Симптоматика начинает проявляться на фоне снижающегося иммунитета, протекающих патологических процессов дестабилизации микрофлоры и повторном инфицировании. У женщин кандидоз проявляется следующим образом:
- зуд и жжение наружных половых органов;
- отечность и покраснение;
- белые, творожистые выделения;
- болевые ощущения при половом акте.
У мужчин симптомы схожи:
- зуд и жжение головки полового члена;
- белый налет и выделения:
- боль при половом акте и мочеиспускании.
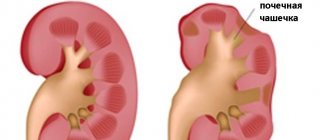
Грибковые инфекции мочевого пузыря, выводящих путей и почек характеризуется частым мочеиспусканием, в том числе ложными позывами, болью в надлобковой области. Кандидоз может сопровождаться бактериальными инфекциями. Среди осложнений: цистит, пиелонефрит, некрозы сосочков, абсцессы, образование мицел в почечной лоханке. Без должного лечения, на фоне хронических заболеваний есть риск развития почечной недостаточности.
Осложнение
При своевременном лечении кандидоз не наносит особого вреда здоровью. Но симптомы кандидоза могут доставить массу неприятных ощущений. Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Диагностика кандидоза
Исследование базируется на выделении и идентификации вида грибка рода Candida. В настоящее время насчитывается около 150 видов, отличающихся морфологическим и биохимическим свойствам. Наиболее распространенный грибок С. albicans, на его долю приходится до 80% случаев кандидоза пищеварительного тракта и до 70% генитальных инфекций. Перед назначением лечения также необходимо определить чувствительность выделенного штамма к антимикотикам (противогрибковым медикаментам): амфотерицину В, вориконазолу, итраконазолу, флуконазолу, флуцитозину.
Микроскопическая диагностика
1. Микроскопия мазка берется с участка пораженной слизистой. Позволяет провести сравнительную характеристику бластоспор и псевдомицелий. При исследовании используют фиксированные и нативные препараты, окрашивающие микроорганизмы. Для повышения информативности псевдомицелий клеток обрабатывают красящими веществами. Контрастность окрашивания микроорганизмов позволяет легко отличить под микроскопом кандиды от других форм, в том числе от бактерий.
2. Бактериальный посев позволяет выявить возбудитель инфекции и определить его концентрацию. Анализ используется для контроля за эффективностью лечения, а также для выявления чувствительности кандидозных грибов к различным антимикотикам.
Диагностика методом ИФА и ПЦП
1. Иммуноферментный анализ (ИФА) основывается на определение антител, которые вырабатываются иммунной системой в ответ на чужеродных веществ в крови. Данная методика позволяет выявить возбудитель и степень его развития, установив, протекает заболевание в острой или хронической стадии.
2. Полимеразная цепная реакция (ПЦР) ― анализ высокой чувствительности, позволяющий напрямую обнаружить возбудителя инфекции. Благодаря ему можно дифференцировать грибы Candida с псевдомицелием от тех, которые его не имеют. Эти данные важны для последующего толкования результатов и более глубокого диагностирования.
Патогенез, клиника и диагностика
Развитие кандидоза пищеварительного тракта характеризуется последовательным прохождением грибами следующих этапов: адгезия, инвазия, кандидемия и висцеральные поражения. На первом этапе микромицеты адгезируются к эпителиоцитам какоголибо участка слизистой оболочки. В дальнейшем дефекты в системе резистентности позволяют микромицетам через трансформацию в псевдомицелий внедряться (инвазироваться) в слизистую оболочку и подлежащие ткани. Цитопения – решающий фактор, позволяющий инвазирующимся грибам достигать стенки сосудов, разрушать ее и циркулировать в сосудистом русле (этот этап называют кандидемией). В отсутствие адекватной терапии кандидемия приводит к образованию очагов инвазивного кандидоза в висцеральных органах, чаще –в печени и селезенке, легких, центральной нервной системе.
На первый взгляд парадоксально, но внедрение грибов рода Candida зачастую наблюдается в участках слизистой оболочки, представленной многослойным эпителием (полость рта, пищевод), и значительно реже это происходит в отношении однослойного эпителия (желудок, кишечник).
На практике клиницисту приходится сталкиваться преимущественно с кандидоносительством, частота которого у здоровых лиц достигает в полости рта 25, в кишечнике – до 65–80 % и значительно превышает частоту заболевания. Кандидоз пищевода, например, встречается у больных общего профиля в 1–2 % случаев, у пациентов с сахарным диабетом типа 1 – в 5–10, а у больных СПИДом – в 15–30 % [2].
Симптомы кандидоза в первую очередь характеризуются появлением т. н. молочницы и раздражением слизистых оболочек. Характерными жалобами являются жжение слизистой оболочки языка и полости ротоглотки, дис, одинофагия, ретростернальный дискомфорт, однако встречается и латентное течение. Симптомы кандидоза пищевода могут нарушить акт глотания, что в свою очередь приводит к нарушению питания и значительному снижению качества жизни.
Объем обследования при кандидозе органов пищеварения включает изучение анамнеза и клинической картины, оценку рутинных клинических тестов, эндоскопические исследования, микологические (культуральные, морфологические, серологические) и иммунологические тесты.
Эндоскопические признаки кандидоза – гиперемия и контактная ранимость слизистой оболочки, а также фибринозные налеты различной локализации, конфигурации и размеров. “Стандарт” диагностики кандидоза слизистых оболочек – обнаружение псевдомицелия Candida spp. при морфологическом исследовании биоптатов и соскобов.
С целью обнаружения псевдомицелия используют морфологические микологические методы: цитологический – с окраской мазков по Романовскому–Гимза, гистологический – с окраской биоптатов ШИКреакцией.
Таким образом, учет диморфности микромицетов Candida spp. является ключом к дифференциальному диагнозу между кандидозом и кандидоносительством. В современных условиях клиницист должен требовать от морфолога точного описания морфологических структур гриба, ведь обнаружение отдельных дрожжевых клеток, как правило, свидетельствует о кандидоносительстве, а обнаружение псевдомицелия позволяет подтвердить диагноз кандидоза.
К недостатку морфологических методов можно отнести их ограниченную чувствительность при эндоскопической биопсии. Известно, что биопсионные щипцы позволяют получить для изучения миниатюрный фрагмент ткани и вероятность обнаружения информативного признака при однократной биопсии недостаточна.
Культуральный микологический метод основан на посеве биоматериалов слизистых оболочек на среду Сабуро. Преимущество данного метода состоит в возможности видовой идентификации грибов рода Candida и тестирования культуры на чувствительность к антимикотикам. Актуальность таких исследований обусловлена
тем, что различные виды Candida, в частности C. albicans, C. tropicalis, C. parapsilosis, C. krusei, C. glabrata и др., имеют различную чувствительность к современным антифунгальным препаратам. В настоящее время в арсенале овременных лабораторий имеется несколько диагностических систем для определения видовой принадлежности грибов и их чувствительности к антифунгальным препаратам. В основе видовой идентификации и определения чувствительности к антифунгальным препаратам лежат использование селективных питательных сред, изучение характера утилизации грибами сахаров и энзимный профиль грибов, метод разведений, флуоресцентная гибридизация и др. (диагностические системы Кандиселект, Ауксаколор, Фунгискрин, 60780 Фунгитест и др.). Культуральное исследование биоматериалов слизистых оболочек с определением вида возбудителя становится строго необходимым при рецидивирующем течении кандидоза или резистентности к стандартной антимикотической терапии.
Недостаток культурального метода в невозможности дифференцировать кандидоносительство и кандидоз при исследовании материалов “открытых систем”, поскольку слизистые оболочки и в норме могут быть контаминированными грибами рода Candida.
Чувствительность и специфичность серологических тестов диагностики кандидоза пищевода (иммуноферментный анализ с антигеном Candida, уровень специфического IgE, тест латексагглютинации Platelia) пока не достигли требуемой точности, и их результаты должны оцениваться с известной осторожностью.
В план ведения пациентов с кандидозом пищевода необходимо включить диагностику и коррекцию фоновых заболеваний, других очагов кандидозной инфекции, рациональную антифунгальную терапию и иммунокоррекцию.
В клинике НИИ медицинской микологии СанктПетербургской медицинской академии последипломного образования у пациента с кандидозом обязательно проводится минимальный объем диагностики предполагаемого фонового заболевания, включающий: • уточнение фармакологического анамнеза; • клинический анализ крови; • анализ крови на ВИЧ-инфекцию; • анализ крови на толерантность к глюкозе; • исключение наиболее часто встречающихся злокачественных опухолей и в связи с этим рентгенография легких, фиброгастро, фиброколоноскопия, дополнительно для мужчин – ультразвуковое исследование (УЗИ) предстательной железы, дополнительно для женщин – УЗИ молочных желез и малого таза с консультацией гинеколога.
Лечебные мероприятия
Лечение кандидоза слизистых оболочек основано на применении антифунгальных препаратов. Общий принцип действия всех антифунгальных средств – угнетение биосинтеза эргостерина клеточной стенки микромицетов. В целом антифунгальные средства, используемые для лечения кандидоза, можно разделить на три группы. Первая – полиеновые антимикотики, практически нерезорбируемые при приеме внутрь. К ним относят амфотерицин В, нистатин и натамицин. Вторая – азольные антимикотики, относительно хорошо резорбируемые при пероральном приеме. К ним относятся: кетоконазол, флуконазол (наиболее часто назначаемый при кандидозе), итраконазол, вориконазол, позаконазол. Третья группа – эхинокандины: каспофунгин, анидулафунгин, микафунгин.
Цель лечения кандидоза слизистых оболочек верхних отделов пищеварительного тракта – устранение симптомов и клиниколабораторных признаков заболевания, а также предотвращение рецидивов. Современный пересмотр стандартов лечения кандидоза слизистых оболочек верхних отделов пищеварительного тракта, опубликованный в США в 2009 г., содержит принципиальные изменения и дополнения по сравнению с аналогичным документом 2004 г. [3].
Большинство случаев орофаринге ального кандидоза и кандидоза пищевода вызваны C. albicans либо как единственным выявленным возбудителем, либо в составе микстинфекции. Однако все чаще встречаются случаи манифестной инфекции, вызванной видами, обычно резистентными к флуконазолу, – C. glabrata и C. krusei.
В США и Европе были проведены многочисленные рандомизированные проспективные исследования течения орофарингеального кандидоза у больных СПИДом и онкологическими заболеваниями, было отмечено, что большинство пациентов отвечают на терапию топическими антимикотиками. Однако также было установлено, что у больных СПИДом рецидивы кандидоза после терапии местно действующими антимикотиками возникают быстрее, чем после терапии флуконазолом, а резистентность к антимикотикам может появиться при всех режимах терапии.
Очевидно, что лечение флуконазолом и итраконазолом в растворе эффективнее, чем лечение кетоконазолом и итраконазолом в капсулах. Для детей в возрасте 5 лет и старше рекомендована доза раствора итраконазола 2,5 мг/кг дважды в сутки, и местный эффект раствора может быть так же важен, как и системный эффект. У больных СПИДом суспензия позаконазола так же эффективна, как и терапия флуконазолом.
Рецидивирующая кандидозная инфекция типична для больных с иммунодефицитом, особенно для больных СПИД. Для предотвращения рецидивов орофарингеального кандидоза долгосрочная поддерживающая терапия флуконазолом достаточно эффективна. Она прошла сравнение по эффективности с эпизодическим применением флуконазола в ответ на рецидив заболевания, и было показано, что продолжительная поддерживающая терапия предотвращает рецидивы кандидоза более эффективно, чем периодическая терапия, но ассоциирована с большим риском развития резистентности возбудителя.
В то же время показано, что для предотвращения рецидивов орофарингеального кандидоза пероральная терапия амфотерицином В, нистатином и капсулами итраконазола менее эффективна, чем лечение флуконазолом.
Согласно рекомендациям, для лечения флуконазолрезистентного кандидоза вначале должен быть назначен раствор итраконазола. Показано, что не менее 64, но не более 80 % пациентов отвечают на такую терапию. Суспензия позаконазола эффективна приблизительно у 74 % больных с рецидивирующим орофарингеальным кандидозом или кандидозом пищевода, а вориконазол может быть эффективным при флуконазолрезистентном кандидозе. Внутривенно вводимые каспофунгин, микафунгин и анидулафунгин могут быть обоснованной альтернативой триазольным антимикотикам. Пероральный или внутривенный амфотерицин В также может быть эффективным у определенной части больных.
Иммуномодуляция с добавлением гранулоцитарномакрофагального колониестимулирующего фактора и препараты интерферона гамма могут быть полезными при рецидивирующем кандидозе полости рта.
Одновременное обнаружение орофарингеального кандидоза и дисфагии или одинофагии может быть свидетельством наличия у пациента кандидоза пищевода. Пробное лечение флуконазолом для таких пациентов с предполагаемым кандидозом пищевода может быть экономически выгодной альтернативой эндоскопическому исследованию: большинство больных кандидозом пищевода отмечают исчезновение жалоб в течение 7 дней после начала терапии. При лечении кандидоза пищевода флуконазол эффективнее, чем кетоконазол, итраконазол в капсулах и флуцитозин, а раствор итраконазола сравним с флуконазолом по эффективности. До 80 % пациентов с флуконазолрезистентным кандидозом отвечают на лечение раствором итраконазола. Вориконазол так же эффективен, как флуконазол, причем его преимущество проявляется при лечении флуконазолрезистентного кандидоза, хотя он ассоциирован с большим числом побочных эффектов.
Для применения эхинокандинов характерна более высокая частота рецидивов кандидоза, чем после лечения флуконазолом. Флуконазолрезистентный кандидоз отвечает на каспофунгин, эффективность которого схожа с таковой при лечении микафунгином и анидулафунгином. У больных СПИДом кандидоз обычно приобретает рецидивирующий характер, и долгосрочная поддерживающая терапия флуконазолом эффективна в плане предупреждения рецидивов. У ВИЧинфицированных пациентов использование ВААРТ (высокоактивной антиретровирусной терапии) ассоциировано с уменьшением степени контаминации слизистых оболочек грибами C. albicans и уменьшением частоты орофарингеального кандидоза. Таким образом, ВААРТ должна быть использована как дополнительная терапия (насколько это возможно) у всех ВИЧинфицированных больных орофарингеальным кандидозом и кандидозом пищевода.
Хронический кандидоз кожи и слизистых оболочек – редко встречающееся заболевание, характеризующееся хроническим персистирующим онихомикозом и поражением слизистых оболочек, вызванными грибами рода Candida. Часть таких больных страдают тимомой или аутоиммунным полиэндокринным синдромом типа 1. Этим пациентам в качестве начальной терапии должен быть назначен флуконазол. Когда имеются распространенные кожные и ногтевые поражения, ответ на антифунгальную терапию может быть замедленным, и почти всегда отмечаются рецидивы. Таким образом, большинство пациентов нуждаются в хронической поддерживающей антифунгальной терапии. Часто встречается развитие флуконазолрезистентного кандидоза. Пациенты с этой формой заболевания должны получать лечение такими терапевтическими схемами, которые используются при флуконазолрезистентности у больных СПИДом.
Лечение орофарингеального кандидоза Для лечения легких случаев: орошения раствором клотримазола в дозе 10 мг 5 раз в сутки или суспензия нистатина местно в концентрации 100 тыс. ЕД/мл в дозе 4–6 мл 4 раза в день, или 1–2 пастилки с нистатином (200 тыс. ЕД каждая), назначаемые 4 раза в день на 7–14 дней. Отметим, что в РФ лекарственные формы нистатина в виде суспензии или пастилок не зарегистрированы.
Для лечения среднетяжелых или тяжелых случаев заболевания: флуконазол перорально в дозе 100–200 мг (3 мг/кг) в сутки на 7–14 дней.
Для лечения флуконазолрезистентных форм заболевания: либо раствор итраконазола в дозе 200 мг/сут или суспензия позаконазола в дозе 400 мг 400 мг дважды в сутки на первые 3 дня, а затем по 400 мг в сутки до 28 дней. В случае неуспеха этих мер рекомендован вориконазол в дозе 200 мг дважды в сутки или по 1 мл оральной суспензии амфотерицина В, назначаемого в дозе 100 мг/мл 4 раза в сутки. Отметим, что в РФ лекарственные формы амфотерицина В в виде оральной суспензии не зарегистрированы.
В случае рефрактерного заболевания также рекомендованы эхинокандины или амфотерицин В внутривенно в дозе 0,3 мг/кг в день. Для больных СПИДом обычно необходима хроническая поддерживающая терапия. В этих случаях рекомендован флуконазол в дозе 100 мг 3 раза в неделю. Для предотвращения рецидивов инфекции рекомендована также ВААРТ.
Для лечения орофарингеального кандидоза, ассоциированного с зубными протезами, в дополнение к антифунгальной терапии рекомендовано проводить дезинфекцию протезов.
Лечение кандидоза пищевода
Во всех случаях требуется терапия системно действующими антимикотиками. Местнодействующие антифунгальные препараты (нистатин, натамицин, клотримазол) не эффективны. Рекомендован флуконазол перорально в дозе 200–400 мг (3–6 мг/кг) в сутки на 14–21 день. Для пациентов, у которых невозможен пероральный прием лекарств, рекомендованы флуконазол внутривенно в дозе 400 мг (6 мг/кг) в сутки или амфотерицин В в дозе 0,3–0,7 мг/кг в сутки, или эхинокандины. Приемлемо диагностическое пробное назначение антифунгальной терапии до выполнения эндоскопического исследования (заметим, что эта рекомендация характерна для США, где стоимость эндоскопического исследования существенно выше стоимости пробного курса антифунгальной терапии).
Для лечения флуконазолрезистентных форм заболевания рекомендованы: раствор итраконазола в дозе 200 мг/сут, суспензия позаконазола в дозе 400 мг дважды в сутки или вориконазол 200 мг дважды в сутки, назначаемый внутривенно или перорально на срок 14–21 день. Приемлемой альтернативой является назначение микафунгина в дозе 150 мг/сут, или каспофунгина 50 мг/сут, или анидулафунгина в дозе 200 мг/сут, или амфотерицина В в дозе 0,3–0,7 мг/кг/сут.
Для лечения рецидивирующего кандидоза пищевода рекомендован флуконазол в дозе 100–200 мг трижды в неделю. Для предотвращения рецидивов инфекции у больных СПИДом рекомендована ВААРТ.
В целом успех лечения кандидоза слизистых оболочек зависит не только от адекватной антифунгальной терапии, но и от успеха коррекции фонового заболевания.
Интерпретация результатов
Если имеются явные признаки кандидоза (молочницы), а во время проведения лабораторного исследования были выявлены бластоспоры и псевдомицелии грибка, на этом исследование заканчивается. Ставится диагноз и начинается лечение.
Если микроскопическое исследование дало отрицательный результат ― это не говорит об отсутствии инфицирования. Болезнь может протекать в скрытой хронической форме. Необходимо провести еще ряд анализов, например, микроскопическое исследование соскобов, определение ДНК Кандида в соскобе, моче, секрете простаты. Также назначают:
- Клинический анализ крови.
- Тест на ВИЧ-инфекцию.
- Определение запасов микроэлементов в организме.
- Тест на глюкозу и метаболиты углеводного обмена.
Эти лабораторные тесты позволяют выявить состояние, способствующее размножению грибка.
Кандида в крови, лечение
Иногда обращаются пациенты, у которых, как они считаю, обнаружен грибок в крови.
Если действительно в результате посева или ПЦР анализа, что бывает крайне редко, нашли Candida albicans или ее другой тип, то такой человек нуждается в срочной терапии в условиях больница.
Но чаще все анализ показывает лишь наличие антител к кандидам, что не является экстренным показанием для лечения, особенно если нет клинических проявления.
Таких пациентов необходимо обследовать более подробно при помощи ПЦР и посевов.
А что будет, если не лечить кандидоз или лечить неправильно?
Кроме перехода в хроническую форму возможен ряд серьезных ситуаций, которые могут привести к значительной потере здоровья организма в целом и отдельных органов и систем.
Преимущества сдачи анализов в АО «СЗДЦМ»
- Собственная лаборатория с новейшим диагностическим оборудование.
- Удобное расположение терминалов, находящихся в транспортной доступности из любой точки города.
- Квалифицированные лаборанты и доброжелательный персонал.
- Быстрое проведение анализов и несколько вариантов получения результата. Выбирайте наиболее удобный для Вас.
Медицинские центры и лабораторные терминалы Северо-Западного центра доказательной медицины находятся в Санкт-Петербурге, Ленинградской области, Великом Новгороде, Окуловке, Калининграде и Пскове.
Анализы
- Бактериологическое исследование на условно-патогенную флору (УПФ)
- НК дрожжей рода Candida: C.albicans, C.krusei, C.glabrata
- Исследование биоценоза урогенитального тракта у женщин («Фемофлор 13 — скрининг»)
- Candida albicans
- Микозы: выявление клинически значимых грибов с определением чувствительности к антимикотическим препаратам (только для грибов рода Candida и Cryptococcus neoformans)
- Специфический иммуноглобулин Е — Candida albicans
перейти к анализам