Причины возникновения патологии
- бактерии;
- вирусные заболевания;
- заражение грибком;
- паразиты;
- аллергены;
- скарлатина, ангина, пневмония, фарингит и др. стрептококковые инфекции;
- заболевания соединительной ткани;
- наследственность;
- перегрев или переохлаждение;
- стресс;
- излишнее физическое напряжение;
- цистит и другие инфекционные патологии мочевыводящей системы;
- смена климата проживания;
- детский ревматизм;
- системная красная волчанка;
- васкулит геморрагической формы;
- токсины;
- яд змей, пчел;
- и др.
Причины развития гломерулонефрит
При гломерулонефрите поражение почек иммунно-воспалительного типа. То есть клубочки поражает своя иммунная система человека. Причиной становится появление в крови комплексов антиген-антитело, которые образовываются после перенесенной респираторной инфекции (чаще всего стрептококковой, но может быть и после кори, гриппа, ветрянки или ОРВИ).
После перенесенной ангины около 15% детей заболевают гломерулонефритом, а иммунные комплексы находят у 50%, это говорит о преимущественно бессимптомном течении. Это связано с высокой реактивностью иммунной системы. У взрослых болезнь развивается в 5-7% случаев.
Виды заболевания
Основные формы гломерулонефрита:
- Острый. Характеризуется выраженной симптоматикой, возникает резко на фоне перенесенной ребенком инфекции.Источник: З.М. Еникеева, Э.Н. Ахмадеева, А.Р. Имаева, Р.Ф. Агзамова Острый гломерулонефрит у детей: факторы риска, течение, исходы // Педиатрия, 2012, т.91, №6, с.17-21
- Хронический (2% случаев). Для него характерно тяжелое течение. Воспаление в почках постепенно приводит к отмиранию клубочков. Основным признаком является гипертония, а причиной – запущенный острый процесс.Источник: О.Н. Герасименко Хронический гломерулонефрит (гематурическая форма) в детском возрасте: клинико-морфологические особенности и прогностические факторы // Клиническая педиатрия, 2011, №4(31)
Также выделяют виды:
- первичный (самостоятельно возникает);
- вторичный (осложнение хронического).
По локализации:
- очаговый (поражается лишь какой-то участок почки);
- диффузный (поражается почти вся почка).
По причине возникновения:
- вирусный;
- бактериальный;
- паразитарный.
Травы при гломерулонефрите
Травы — это мощные лекарства. В индивидуально подобранной комбинации фитосборы могут оказывать полный спектр «услуг», необходимых в лечении гломерулонефрита: снижать давление, устранять отеки и воспаление, восстанавливать ткани, гармонизировать обмен веществ, выводить токсины и уменьшать их образование и пр. Способен ли фитосбор полностью заменить медикаментозную терапию? Ответ на этот вопрос очень индивидуален. В любом случае подобрать его может только врач-фитотепапевт после осмотра пациента и ознакомления с результатами лабораторных и инструментальных исследований. Собственную диагностику врач-фитотерапевт может провести, например, используя метод определения состояния различных систем организма по радужной оболочке глаза (иридодиагностика).
В лечении пациентов, страдающих гломерулонефритом, могут использоваться другие холистические методы традиционной медицины — классическая и резонансная гомеопатия, остеопатия, иглотерапия, цигун-терапия. Большую роль играет индивидуально подобранная диета и режим физических упражнений.
Сочетаются ли методы классической медицины с традиционными? Да. «Пропорция» определяется длительностью и тяжестью заболевания, индивидуальными особенностями организма и течения недуга и выбором самого человека.
Записаться на приём
Диагностика заболевания
Сложнее всего поставить диагноз грудному ребенку. При диагностике может быть выявлен только острый процесс, в подавляющем большинстве случаев впоследствии переходящий в хронический. Кроме того, проявления болезни схожи с пиелонефритом.Источник: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6305788/ Mamiko Hosoya, Yukihiko Kawasaki, Ryo Maeda, Masatoki Sato, Kazuhide Suyama, Koichi Hashimoto, and Mitsuaki Hosoya Predictive factors for poor outcome in pediatric C3 glomerulonephritis // Fukushima J Med Sci. 2018; 64(3): 142–150
Лабораторные исследования:
- анализ мочи;
- общий анализ крови.
Также проводится ряд обследований:
- ЭКГ;
- УЗИ;
- УЗДГ сосудов почек;
- исследование глазного дна;
- при подозрении на хроническую форму – биопсия почек.
Рекомендации по профилактике гломерулонефрита
Чтобы предотвратить развитие гломерулонефрита, необходимо придерживаться следующих принципов:
- избегайте переохлаждения;
- своевременно лечите респираторные инфекции;
- при назначении врачом антибиотиков пропивайте весь курс до конца, следуя указаниям доктора;
- после перенесенной ангины или ОРВИ сдавайте общий анализ мочи, чтобы исключить бессимптомную (латентную) форму.
Тактика лечения болезни и её осложнений сугубо индивидуальна и зависит от многих факторов, которые обязательно учитываются.
Самолечение при помощи интернета или по совету фармацевтов в аптеке, чревато опасными осложнениями.
Как лечить гломерулонефрит?
В большинстве случаев пациентам требуется терапия в стационаре на протяжении 1,5-2 месяцев. Назначается бессолевая диета, из рациона исключаются белки. Важен питьевой режим – строго до 1 литра жидкости в сутки. На срок две или три недели врач прописывает антибиотики. Назначаются мочегонные препараты, витамины, иногда – кортикостероиды. Важен покой, постельный режим. Выполняется плазмоферез.
При тяжелом протекании болезни, прекращении функционирования почки назначается ее пересадки.
Медикаментозная терапия также может включать прием:
- цитостатиков;
- средств, понижающих давление;
- препаратов для понижения свертываемости и вязкости крови.
После выписки требуется диспансерное наблюдение: пожизненное (при хронической болезни) либо на 5 лет (при острой).
Возможные осложнения
Болезнь в первую очередь опасна тем, что может осложняться почечной недостаточностью. Также могут возникнуть:
- отек мозга;
- сердечная недостаточность;
- нарушения зрения (преходящие);
- эклампсия и преэклампсия;
- кровоизлияние в мозг.
Источники:
- О.Н. Герасименко. Хронический гломерулонефрит (гематурическая форма) в детском возрасте: клинико-морфологические особенности и прогностические факторы // Клиническая педиатрия, 2011, №4(31).
- З.М. Еникеева, Э.Н. Ахмадеева, А.Р. Имаева, Р.Ф. Агзамова. Острый гломерулонефрит у детей: факторы риска, течение, исходы // Педиатрия, 2012, т.91, №6, с.17-21.
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6305788/ Mamiko Hosoya, Yukihiko Kawasaki, Ryo Maeda, Masatoki Sato, Kazuhide Suyama, Koichi Hashimoto, and Mitsuaki Hosoya. Predictive factors for poor outcome in pediatric C3 glomerulonephritis // Fukushima J Med Sci. 2018; 64(3): 142–150.
Лаврищева Юлия Владимировна Clinic
Автор статьи
Лаврищева Юлия Владимировна
Врач первой квалификационной категории
Специальность: нефролог
Стаж: 13 лет
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Методы лечения гломерулонефрита
При активном процессе лечение проводится в специализированном стационаре. Назначается постельный режим, специальная диета. Определение суточного объема жидкости, который должен употреблять ребенок, проводится индивидуально для каждого пациента с учетом многих параметров.
Медикаментозное лечение является комплексным и включает в себя глюкокортикоиды, также возможно назначение цитостатиков. Кроме этого, в лечении применяют препараты, которые снижают артериальное давление, антибактериальные, антигистаминные препараты, при наличии показаний мочегонные средства, витаминотерапию, кардиометаболиты. В случае развития почечной недостаточности необходим гемодиализ.
Самолечение гломерулонефрита в домашних условиях является недопустимым и крайне опасным для здоровья и жизни ребенка.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием (осмотр, консультация) врача-специалиста первичный, лечебно-диагностический, амбулаторный (другие специальности) | 1750 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Назначение схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Назначение схемы лечения (на срок от 1 месяца) | 2700 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| УЗИ почек | 1700 руб. |
| УЗДС сосудов почек | 2500 руб. |
Классификация
Острый гломерулонефрит может развиваться по одному из следующих сценариев:
- Типичный ГН ― активное начало с характерными ярко выраженными симптомами.
- Латентный ГН ― это медленно развивающаяся форма со слабой симптоматикой, за счет чего более опасная. Пациент не сразу обращается к врачу, диагностика затруднена. Высок риск перехода клубочкового нефрита в хроническую форму.
В результате несвоевременно оказанного или неполного лечения острый гломерулонефрит может стать хроническим. В этом случае также может быть несколько вариантов развития:
- Латентная форма ― самая распространенная, характеризуется умеренной протеинурией, т. е. увеличенная клубочковая проницаемость. Белки плазмы можно обнаружить в небольшом количестве в моче. Остальные симптомы слабо выражены.
- Нефротическая, при которой преобладает мочевая симптоматика. Встречается в 20% случаев.
- Гипертоническая ― характерно повышенное, более чем 95 мм рт. ст., артериальное давление. Диагностируют у 20% пациентов.
- Гематурическаяформа или болезнь Берже ― есть эритроциты в моче, отечность, артериальная гипертензия, остальные симптомы мало выражены либо вовсе отсутствуют.
- Смешанный гломерулонефрит ― это сочетание симптоматики гипертонической и нефротической форм.
Для хронического заболевания характерно длительное течение. Функциональность почек в среднем сохраняется на протяжении 10 — 25 лет. Болезнь развивается циклически с периодами обострения, схожими по симптомам с острым гломерулонефритом, и периодами ремиссии (мнимого выздоровления). Однако, по анализу мочи всегда можно определить происходящие изменения, даже если нет симптомов.
Вызвать обострение можно употреблением алкоголя, переохлаждением или инфицированием. Но, все же чаще незаметно, в результате патологических процессов почечная ткань замещается рубцовой. Медленно прогрессируя, гломерулонефрит приводит к последней стадии ― хронической почечной недостаточности.
Острый пострептококковый гломерулонефрит
ТОНЗИЛЛИТ (АНГИНА) И ЧЕМ ОН ОПАСЕН ДЛЯ ПОЧЕК?!
Острый тонзиллит (в повседневной жизни ангина) — инфекционное заболевание с местными проявлениями в виде острого воспаления нёбных миндалин, вызываемое чаще всего стрептококками или стафилококками, реже другими микроорганизмами. Ангиной также называют обострение хронического тонзиллита.
ЧТО ТАКОЕ СТРЕПТОКОКК?
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей, однако при неблагоприятных условиях он может провоцировать боли в горле, ангину (острый тонзиллит), скарлатину, инфекции кожи, образование нарывов, заражение крови и осложнения в виде острого ревматизма и ОСТРОГО ГЛОМЕРУЛОНЕФРИТА.
КАК ПРОИСХОДИТ ЗАРАЖЕНИЕ СТРЕПТОКОККАМИ?
В ходе эпидемиологических исследований было установлено, что бета-гемолитический стрептококком заражено до 20% здоровых детей, которые являются носителями этого микроба.
Чаще всего бета-гемолитический стрептококк передается через частички слизи, которые выделяются из горла и носа заболевшего человека (или носителя) во время кашля или чихания.
СТРЕПТОКОКК ПРИЧИНА МНОГИХ ЗАБОЛЕВАНИЙ:
В наши дни стрептококки вызывают интерес преимущественно из-за редких случаев быстро прогрессирующей болезни, а также риска серьезных осложнений при не вылеченных инфекциях.
Острая инфекция стрептококка может проявиться в виде фарингита (острый фарингит), скарлатины (сыпь), импетиго (инфекция поверхностных слоев кожи) или целлюлит (инфекция глубоких слоев кожи). Агрессивная, токсигенная инфекция может привести к некротизирующему фасцииту, миозиту и синдрому стрептококкового токсина шока. У пациентов после острой стрептококковой инфекции могут также развиться иммунно-обусловленные постстрептококковые осложнения, такие как острый ревматизм и острый гломерулонефрит.
ПОЗДНИЕ ОСЛОЖНЕНИЯ СТРЕПТОКОКОККОВОЙ ИНФЕКЦИИ (ИММУННО-ОБУСЛОВЛЕННЫЕ)
В частности, почти у 1% детей в возрасте от 3 до 15 лет, недавно заразившихся бета-гемолитическим стрептококком, иммунная система начинает вырабатывать антитела (иммунные клетки защиты), которые атакуют не только саму инфекцию, но и нормальные ткани тела, включая ткани суставов, ПОЧЕК и сердца. Потому что некоторые белки стрептококка по структуре очень похожи на белки клеток сердца, почек и суставов, т.е. иммунная система не может распознать чужеродный белок от своего собственного и таким образом организм сам начинает себя атаковать. По этой причине спустя 1-2 недели после начала ангины (или скарлатины), вызванной бета-гемолитическим стрептококком у таких детей может развиться так называемая «острая ревматическая лихорадка» при которой происходит воспаление суставов и сердца и/или «ОСТРЫЙ ПОСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ».
РАССМОТРИМ КАК МОЖНО ЗАПОДОЗРИТЬ ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ:
Если заметите, что через несколько недель после перенесенной ангины (скарлатины, фарингита) у него появились следующие симптомы:
- Появились отеки лица, пастозность век или в другой области тела или ребенок стал редко мочится.
- Моча приобрела темно-красную (бордовую) окраску (цвет мочи мясных помоев)
Другими симптомами могут быть повышение температуры, слабость, озноб, сильная головная боль.
ЕСЛИ ВЫ ЗАМЕТИТЕ ТАКИЕ СИМПТОМЫ, НЕМЕДЛЕННО ОБРАТИТЕСЬ К ВРАЧУ!
В любом случае всем детям и взрослым, заболевшие ангиной, фарингитом или скарлатиной у которых анализы выявили бета-гемолитического стрептококка из группы А должно проводится лечение антибиотиками.
Лечение должно быть начато как можно скорее (это необходимо для предотвращения образования нарывов в горле или распространения инфекции на соседние органы), а также развития поздних осложнения на сердце, почек и суставов.
Если у вас возникли вопросы по данной теме, мы постараемся на них ответить.
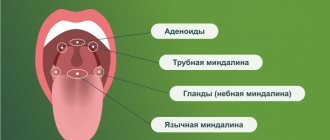
Поражение небных миндалин при остром тонзиллите (гипертрофия (увеличение размера) небных миндалины, налеты)
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей
Скарлатина — острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, ангиной и обильной точечной сыпью. Болеют чаще всего дети 2-10 лет. Возбудителем скарлатины является стрептококк группы А.
Макрогематурия (гематурия видимая на глаз, моча в виде «мясных помоев»)
Симптомы
Первичное заболевание (острое течение) характеризуется следующими признаками:
- Олигурия ― уменьшение объема суточной мочи.
- Микро- или макрогематурия ― наличие крови в моче, в первом случае объем небольшой, может быть обнаружен только при лабораторном анализе, во втором варианте определяется визуально.
- Отечность вызывает ухудшение работы почек.
- Гипертонические симптомы возникают в виде повышенного артериального давления.
Симптомы острого гломерулонефрита появляются через пару недели после перенесенного инфекционного стрептококкового заболевания. Этот факт также стоит отнести к характерной симптоматике. У детей болезнь развивается быстро, имеет четкую клиническую картину, заканчивается выздоровлением. У взрослых часты стертые формы, отсутствие общих симптомов гломерулонефрит. В результате чего болезнь переходит в хроническую форму.
Хронический гломерулонефрит развивается циклично. Больной то чувствует себя хорошо, то страдает от симптоматики. Так может продолжаться годами, при этом периоды регресса становятся длиннее, с каждым разом проходят все более остро. В это время отмечается:
- изменения мочи, наличие крови;
- повышение температуры, озноб;
- тошнота сопровождает снижение аппетита;
- возникают боли в голове и поясничном отделе;
- отечность настолько значительна, что отекают даже веки.
У 15% больных макрогематурия развивается до такой степени, что моча приобретает темно-коричневый, а иногда и черный цвет. Характерен специфический запах, который сравнивают с «мясными помоями».