Эта страница стала самой популярной на моём сайте, и я понимаю, что люди заходят на неё, чтобы получить конкретный ответ на вопрос «чем лечить боль в спине?». Если вы решили обходиться без врача, оцените возможное наличие признаков опасной боли при помощи «красных флажков».
Принимать обезболивающие без осмотра можно лишь если вы максимально внимательно отнеслись к этой рекомендации и ничего из списка признаков опасности у себя не выявили.
Несмотря на критику сторонников поиска непосредственного источника боли в спине (болезненные мышечные узелки, растяжение связочного аппарата, поражение суставов), остаюсь сторонником отсутствия необходимости детальной диагностики при отсутствии «красных флажков», вне зависимости от вовлечённой анатомической структуры, прогноз, лечение и профилактика болей в спине отличаться не будет. Частные моменты, приводящие к хронизации боли и требующие специального лечения (например, инъекций стероидов длительного действия при боли, связанной с воспалительным поражением суставов), крайне редки.
Своим пациентам при острой боли в спине рекомендую лечение по следующей схеме:
(a) Тепловой компресс на область боли (грелка или мешочек с песком/крупой температурой 42-45˚ С, продолжительность использования 1-1,5 часа) и/или Мелоксикам 15мг по 1 таблетке утром. Ввиду высокого риска развития язвенных осложнений показан одновременный приём Омепразола 20мг по 1 капсуле за 40 минут до ужина; курс лечения – 4 недели. (b) Одно из местных обезболивающих средств: — Препарат «Обезболивающая мазь» 50,0 (аптеки сети «КИТ Фарма») или — компресс с димексидом на область боли (через день №5): смешать в равных частях Димексид (99,6%); Лидокаин 2% и чистую воду (для лечения боли в шее или спине по 15-20 мл, боли в мелком суставе — 5 мл, крупном суставе — 10-15 мл) – пропитать салфетку по размеру области боли (для лечения боли в шее и спине, боли в суставе — размером с ладонь), приложить на область боли, укрыть полиэтиленовой плёнкой и сверху слоем ваты. Через 10-15 минут оценить состояние кожи под салфеткой. При покраснении — компресс снять, при нормальном состоянии кожи — держать 45-60′ (c) Рекомендации по режиму и физическим упражнениям при боли на сайте врача: https://bit.ly/neckopn (боль в шее), https://bit.ly/back-opn (боль в спине); ознакомительный материал о боли в спине: https://bit.ly/back-treatment
В случае хронического характера боли, к схеме лечения добавляю Габапентин 300-1800 мг/сут (нет убедительных доказательных данных, личные наблюдения указывают на умеренную эффективность и высокую безопасность препарата), комбинацию дулоксетина (60-120 мг/сут) и трамадола 50-100 мг/сут (в начале лечения — регулярно, в последствии — в качестве препарата «скорой помощи»; есть личный положительный опыт использования комбинации у пациентов 80+ с хронической болью в суставах и позвоночнике, хронической болью в спине, есть личный опыт — препарат существенно уменьшал мышчную боль и делал более комфортным бег на длинные дистанции; безопасность дулоксетина хуже, чем габапентина, пациенты нередко отмечают головокружение, предсинкопальные состояния).
Крайне редко, когда ничего другое не помогает, использую Топирамат в дозе 50-200 мг/сут. Есть единичные случаи успешного использования препарата для лечения хронической боли в спине. Назначение препарата часто сопровождается нежелательными явлениями в виде заторможенности, головокружения, снижения памяти, шаткости при ходьбе.
Ниже приводится обзор литературных данных.
При лечении острых болей в спине эффективны анальгетики и НПВС. Согласно наиболее распространённой точке зрения, назначение миорелаксантов центрального действия повышает эффективность лечения, но сопровождается большим риском развития нежелательных явлений, прежде всего связанных с седативным действием препаратов.
Однако, в плацебо-контролируемом исследовании Benjamin W., Andrew A., (2015) не удалось доказать эффект от дополнительного назначения миорелаксанта центрального действия (циклобензаприна) или комбинации парацетамола с опиоидным анальгетиком (оксикодоном) при лечении напроксеном.
Для лечения хронической боли в спине предлагается более обширный арсенал препаратов, но доказательные данные клинических исследований об их пользе менее убедительны.
Нестероидные противовоспалительные препараты
Выбор препарата
НПВС эффективны у пациентов с болями в нижней части спины, однако, улучшение общего состояния пациента, связанное с их использованием, незначительно. В качестве препаратов первой линии рекомендуется назначение парацетамола (ацетаминофена) или НПВС. Первый, незначительно уступая НПВС по эффективности, более дёшев и безопасен в большинстве групп пациентов (не оказывает влияния на свёртываемость крови, регуляцию артериального давления). При острой боли в спине пациентам без повышенного риска нежелательных явлений, НПВС назначаются сроком до 4-х недель. Различий эффективности отдельных препаратов НПВС в рандомизированных клинических исследованиях не показано.
Наиболее приемлемыми препаратами являются ибупрофен (200-400-600мг до 4-х раз в день), и напроксен (200-500мг х 2 раза в день), оба средства хорошо изучены и достаточно безопасны при кратковременном приёме. В нашей стране, в связи с агрессивной рекламой, распространено назначение селективных ингибиторов ЦОГ-2 — оксикамов (мелоксикам, лорноксикам), сульфонанилидов (нимесулид). Наличие на рынке большого количестве дженериков делает эти препараты доступными.
Целесообразно использование препаратов в минимальных дозах, вызывающих достаточное, с точки зрения пациента обезболивающее действие. В рекомендации по приёму препарата каждому отдельному пациенту указывать допустимый диапазон дозировок и максимальную длительность приёма. Для формирования реальных ожиданий важно информировать пациента, что чаще всего приём препаратов уменьшает боль, но не устраняет болевые ощущения полностью. В большинстве случаев, у пациентов без сопутствующих аффективных нарушений, переносимость болей в спине удовлетворительная, степень выраженности болевого синдрома умеренная.
Вопросы безопасности
Частое использование НПВС, и длительные курсы приёма препаратов придают большое значение безопасности для пациента. При кратковременном приёме актуальны риски повреждения желудочно-кишечного тракта, нежелательных явлений со стороны сердечно-сосудистой системы, системы крови и аллергические реакции:
Нежелательные явления со стороны желудочно-кишечного тракта
Повреждение желудочно-кишечного тракта является наиболее частым осложнением приёма НПВС. Было показано, что на 1 доллар, потраченный на лечение НПВС, от 0.66 до 1.25 долларов приходится потратить на лечение осложнений со стороны желудочно-кишечного тракта
Приём препаратов уменьшает защитные свойства слизистой оболочки желудка. Механизм ульцерогенного эффекта НПВС обусловлен двумя независимыми механизмами:
- местным повреждением слизистой оболочки желудка;
- системным истощением цитопротективных простогландинов. НПВС, как слабые кислоты, присутствуют в кислой среде желудочного сока в виде липофильных нейтральных молекул. Они медленно проникают в клетки эпителия желудка и накапливаются в нейтральной среде цитоплазмы. Действие препаратов способствует дезорганизации желудочного сурфактанта, нарушает состав фосфолипидов, гликолипидов и гликопротеинов эпителиальных клеток, разобщает окислительное фосфорилирование, вызывая энергетический дефицит в клетках эпителия.
В руководстве по профилактике язвенных осложнений при использовании НПВС Американской Коллегии гастроэнтерологов (Lanza FL, Chan FK, Quigley EM, Practice Parameters Committee of the American College of Gastroenterology. Guidelines for prevention of NSAID-related ulcer complications. Am J Gastroenterol. 2009;104(3):728.) предложена следующая модель оценки риска:
Таблетки от боли в спине
После купирования острого болевого синдрома с помощью уколов часто предпочтение отдают таблеткам. Они могут иметь различные дозировки активных компонентов, относиться к анальгетикам, НПВС, миорелаксантам. Дозу и вид препарата определяет врач, самолечение запрещено.
Названия обезболивающих таблеток для спины от боли в спине:
- Ибупрофен;
- Диклофенак;
- Целебрекс;
- Мелоксикам;
- Кетанов;
- Баралгин.
НПВС в форме таблеток имеют частые побочные эффекты со стороны желудка – боль, тошнота, изжога. Чтобы снизить негативное воздействие на ЖКТ, их употребляют после еды, дополнительно назначаются противоязвенные медикаменты.
Низкий риск
Нет факторов риска
НПВС отличаются по выраженности ульцерогенного действия.
Наиболее высокий риск осложнений со стороны желудочно-кишечного тракта у индометацина (относительный риск {ОР} 2.25), затем, следуют напроксен (ОР 1.83), диклофенак (ОР 1.73), пироксикам (ОР 1.66), ибупрофен (ОР 1.43), и мелоксикам (ОР 1.24).
Отмечено дозозависимое действие препаратов (Richy F, Bruyere O, Ethgen O, 2004):
Ибупрофен в низких дозах (ОР 1.6, 95% доверительный интервал 0.8-3.2)
Ибупрофен в высоких дозах (ОР 4.2, 95% доверительный интервал 1.8-9.8)
Напроксен в низких дозах (ОР 3.7, 95% доверительный интервал 1.7-7.7)
Напроксен в высоких дозах (ОР 6.0, 95% доверительный интервал 3.0-12.2)
Индометацин в низких дозах (ОР 3.0, 95% доверительный интервал 2.2-4.2)
Индометацин в высоких дозах (ОР 7.0, 95% доверительный интервал 4.4-11.2)
Не включённый в данный обзор, кеторолак, также обладает выраженным гастротоксическим действием. В одном из иссследований (García Rodríguez LA, Cattaruzzi C, 1998), было показано, что риск развития нежелательных явлений со стороны желудочно-кишечного тракта у препарата в 5,5 раз превышает таковой у других НПВС. Поэтому длительность приёма препарата ограничена 5-ю днями.
В России и за рубежом препарат отпускается по рецепту.
Несмотря на возможность развития раннего гастротоксического действия, в большинстве случаев оно не проявляется в течение нескольких недель приёма препаратов. Возможность модификации факторов риска зависит от условий оказания медицинской помощи пациенту.
- Пациентам с указанием на осложнённую или неосложнённую язвенную болезнь желудочно-кишечного тракта в анамнезе показано проведение тестирования на H. pylori до назначения НПВС или аспирина. При положительном результате проводится соответствующее лечение (даже в тех, случаях, когда предполагается, что ранее развитие язв было связано с приёмом НПВС).
- Необходимо использовать минимальные дозы препаратов, курса лечения должен быть как можно более коротким.
- У пациентов со средним и высоким риском осложнений со стороны желудочно-кишечного тракта показано использование селективных ингибиторов ЦОГ-2, либо НПВС в комбинации с антисекреторными препаратами: ингибиторами протонной помпы (омепразол 20мг/сут, эзомепразол 20мг/сут до 6 недель), блокаторами H2-гистаминовых рецепторов (ранитидин 150мг/сут разово на ночь, фамотидин 40мг х 2 раза в день). Обе группы препаратов уменьшают выраженность диспепсии у пациентов. Эффективность в рекомендованных дозах сходна.
- У пациентов с высоким риском осложнений со стороны желудочно-кишечного тракта возможно назначение селективных ингибиторов ЦОГ-2 в комбинации с антисекреторными препаратами
- Одновременный приём аспирина с ингибиторами ЦОГ-2 полностью устраняет преимущества последних в отношении безопасности для желудочно-кишечного тракта.
- Необъяснимая анемия, железодефицит, выраженная диспепсия, признаки желудочно-кишечного кровотечения указывают на возможное развития осложнение приёма НПВС. Необходимо рассмотреть возможность выполнения эзофагогастродуоденоскопии.
Пластыри от боли в спине
При серьезных заболеваниях спины пластыри, как и другие местные обезболивающие средства, малоэффективны, зато они подходят в качестве вспомогательной терапии.
Пластыри от боли в спине приклеивают на кожу
Пластыри находятся на поверхности кожи до 8-12 ч., поэтому обеспечивают длительный болеутоляющий эффект.
Примечание! Альтернативой инъекциям местных анестетиков может стать пластырь с лидокаином, который подходит больным с радикулитом, остеохондрозом, невралгией.
Таблица 1 Рекомендации по профилактике осложнений, связанных с приёмом НПВС
| Риск осложнений со стороны желудочно-кишечного тракта | |||
| Низкий | Умеренный | Высокий | |
| Низкий риск сердечно-сосудистых осложнений | Монотерапия НПВС (выбор препарата с наименьшим ульцерогенным потенциалом) | НПВС + ингибитор протонного насоса/мизопростол | По возможности — альтернативное лечение или НПВС — селективный ингибитор ЦОГ-2+ ингибитор протонного насоса/мизопростол |
| Высокий риск сердечно-сосудистых осложнений (показан приём аспирина в низкой дозе) | Напроксен + ингибитор протонного насоса/мизопростол | Напроксен + ингибитор протонного насоса/мизопростол | Избегать назначения НПВС, в том числе, селективных ингибиторов ЦОГ-2, использовать альтернативное лечение |
Ещё одним препаратом, оказывающим достаточное гастропротективное действие является синтетический простагландин E1 — мизопростол, однако его использование ограничивается высокой стоимостью.
Защитное действие антагониста Н2-гистаминовых рецепторов — фамотидина, было доказано только в сочетании с ибупрофеном. Был создан комбинированный препарат, который в настоящее время не доступен в России. Однако, оба его компонента можно купить и принимать по отдельности. Они доступны по цене.
Необходимо сообщить пациенту, что даже несмотря на интенсивную боль в спине, его здоровью не угрожает опасность. У подавляющего большинства пациентов прогноз благоприятный: в течение 3-х месяцев более 90% пациентов не обращаются повторно за медицинской помощью.
Менее значимы осложнения со стороны мочевыделительной и центральной нервной системы, гепатотоксическое действие препаратов:
Нежелательные явления со стороны мочевыделительной системы
Все НПВС могут оказывать нефротоксическое действие. При приёме препаратов этой группы возможно развитие следующих видов осложнений: Развитие острой почечной недостаточности в связи со спазмом сосудов почек. Также возможны другие механизмы повреждения органа. НПВС вызывают умеренное усиление артериальной гипертензии, снижают эффективность антигипертензивных препаратов, могут вызывать электролитные нарушения (гиперкалиемия, гипонатриемия и отёки). Приём НПВС сопровождается повышением риска рака почек.
Нежелательные явления со стороны сердечно-сосудистой системы
Все НПВС, как селективные, так и неселективные, повышают риск развития сердечно-сосудистых осложнений: клинических проявлений ишемической болезни сердца, сердечной недостаточности, повышения артериального давления, развития фибрилляции предсердий. Наиболее низкий риск развития осложнений со стороны сердечно-сосудистой системы у напроксена. (Daniel H Solomon, MD, 2015). НПВС взаимодействуют со всеми классами антигипертензивных препаратов, кроме антагонистов кальция, снижая их эффективность. При их использовании возможно повышение артериального давления у пациентов (White WB. 2007). Вопросы безопасности более актуальны для пациентов с высоким риском сердечно-сосудистых осложнений (пожилой возраст, длительное течение гипертонической болезни, постоянный приём антигипертензивных препаратов, сахарный диабет), у пациентов с низким риском они не ограничивают назначение препаратов этой группы.
Нежелательные явления со стороны системы крови
Нейтропения является редким осложнением приёма НПВС и развивается у менее, чем 1% пациентов, не установлено каких либо факторов риска развития данного состояния и ассоциации с приёмом отдельных препаратов из данной группы. Антитромбоцитарное действие связано с угнетением ЦОГ-1, что приводит к уменьшению продукции тромбоксана А2. Необходимо избегать приёма НПВС у пациентов с тромбоцитопенией (менее 50 х 109/л). Перед проведением операции препараты должны быть отменены за 3-5 сроков полувыведения. В отношении большинства НПВС — антитромбоцитарное действие устраняется спустя 3 дня после отмены. Антитромбоцитарное действие ибупрофена устраняется через 24 часа после отмены препарата. Высокоселективные ингибиторы ЦОГ-2 оказывают на тромбоцитарный гемостаз незначительное воздействие. Одновременный приём НПВС и аспирина может уменьшать антитромбоцитарное действие последнего. Взаимодействие с варфарином приводит к существенному повышению МНО при одновременном приёме. Требуется более частый контроль показателя.
Аллергические и псевдоаллергические реакции
Псевдоаллергические реакции, связанные с угнетением ЦОГ-1 могут быть вызваны приёмом аспирин и всех («перекрёстных») НПВС, ингибирующих ЦОГ-1: Пироксикам, Индометацин, Ибупрофен, Напроксен, Кетопрофен, Диклофенак, Кеторалак, реже препаратами со слабо выраженными свойствами ингибиторов ЦОГ-1 — парацетамолом; и ещё реже при использовании препаратов, избирательно ингибирующих ЦОГ-2 нимесулида, коксибов, оксикамов, в отношении этих препаратов отмечено дозозависимое действие. Аллергические реакции на НПВС развиваются в виде ангионевротического отёка, крапивницы или анафилаксии. Возможны перекрёстные реакции на близкие по химической структуре препараты. При развитии псевдоаллергических и аллергических реакций на какой либо из НПВС, необходимо избегать приёма всех препаратов этой группы, в качестве альтернативы используется парацетамол в разовой дозе не более 650мг.
Нежелательные явления со стороны органов дыхания
При приёме аспирина и других неселективных блокаторов ЦОГ-1 возможно развитие бронхспазма, декомпенсация течения бронхиальной астмы и других обструктивных поражений бронхов воспалительного генеза.
Нежелательные явления со стороны гепато-билиарной системы
Случаи развития печёночной недостаточности при приёме НПВС достаточно редки (3,7 на 100 000 пациентов, принимающих препараты этой группы). Транзиторные незначительные повышения активности печёночных ферментов (менее 3-х верхних границ нормы) не являются прогностическими признаками развития острой печёночной недостаточности, связанной с действием НПВС. Ибупрофен является наиболее безопасным НПВС, при использовании препарата в крупных исследованиях не было показано тяжёлых повреждений печени. Наряду с парацетамолом и аспирином, препарат является одним из наиболее продаваемых в Мире безрецептурных препаратов. Новые НПВС, селективные ингибиторы ЦОГ-2, оксиками и коксибы обладают относительно низким риском токсического действия. В редких случаях пироксикам может вызвать тяжёлое повреждение печени.
Препарат Нимесулид был изъят из продажи в ряде стран (Япония, Финляндия, Турция, Израиль, Индия, Шри-Ланка, а позднее — Ирландии), никогда не поступал в продажу в США и Великобритании, в связи с выраженным гепатотоксическим действием в серии клинических наблюдений, однако различные эпидемиологические исследования не подтверждают этой информации.
Европейское агентство лекарственных средств (ЕАЛС [ЕМЕА]) рекомендует только кратковременное использование препарата (15 дней), в дозе не превышающей 200мг/сут (100мг х 2 раза в сутки) у взрослых. С учётом всех полученных данных Агентство считает, что потенциальная польза от препарата, при соблюдении ограничений, перевешивает потенциальный риск.
Экономическая целесообразность контроля активности печёночных ферментов у пациентов, принимающих НПВС, не установлена.
В случае повышения активности более чем в 3 раза по сравнению с верхней границей нормы, снижения концентрации сывороточного альбумина, повышения МНО необходимо предположить гепатотоксическое действие НПВС.
Нежелательные явления со стороны кожи
Риск развития токсического эпидермального некролиза и синдрома Стивенс-Джонсона (злокачественная экссудативная эритема) при приёме НПВС составляет 1 на 100 000. Наиболее высокий риск при приёме пироксикама, наиболее низкий — при приёме диклофенака и ибупрофена.
Нежелательные явления со стороны нервной системы
У пожилых пациентов, принимающих НПВС, особенно индометацин, может отмечаться ухудшение когнитивных нарушений и развитие психоза. Приём ибупрофена и напроксена ассоциирован с развитием асептического менингита. У небольшой части пациентов приём НПВС сопровождается развитием шума в ушах. Осложнение обратимо после отмены препаратов.
Мази и гели от боли в спине
При растяжениях, воспалении мышц рекомендуется применять местные средства на основе диклофенака натрия, других противовоспалительных и обезболивающих компонентов.
Фармацевтический рынок представлен большим ассортиментом кремов, мазей и гелей от боли в спине:
- Финалгон;
- Фастум гель;
- Долобене;
- Долгит крем;
- Апизартрон;
- Вольтарен Эмульгель;
- Кетопрофен гель и другие.
Мази, кремы и гели нельзя наносить на пораженную поверхность кожи, где есть царапины, раны или дерматологические заболевания. Перед использованием следует прочитать информацию о способах применения в инструкции, узнать комментарии лечащего врача. Хоть медикаменты местного действия и не имеют системных побочных эффектов, однако их нужно с осторожностью использовать людям с почечной, печеночной и сердечной недостаточностью.
Средняя продолжительность лечения – 7-10 дней, но не более 2 недель.
Резюме
- НПВС являются сравнительно безопасной группой препаратов,
- Большая часть нежелательных явлений развивается только при длительном приёме препаратов.
- Наиболее приемлемыми препаратами являются ибупрофен (200-400-600мг до 4-х раз в день), и напроксен (200-500мг х 2 раза в день), оба средства хорошо изучены и достаточно безопасны если назначаются короткими курсами (2-4 недели).
- Ввиду сходной эффективности всех доступных средств, выбор в каждом отдельном случае определяется профилем безопасности препарата и его стоимостью.
- При назначении, показана оценка риска развития осложнений со стороны желудочно-кишечного тракта и сердечно-сосудистых осложнений у каждого пациента. Частота первых в большей степени усиливается приёмом неселективных НПВС, вторых — НПВС, селективных ингибиторов ЦОГ-2.
- В связи с тем, что НПВС обладают антиагрегантным действием, и их приём сопровождается риском развития тромбоцитопении, до начала лечения показано выполнение общего анализа крови.
- Контроль активности печёночных ферментов при лечении НПВС каждому пациенту не требуется. Печёночные пробы могут быть выполнены при исходном повреждении печении или при обоснованном подозрении на острое повреждение.
- У пациентов с противопоказаниями к назначению НПВС (сочетание высокого риска сердечно-сосудистых осложнений и нежелательных явлений со стороны желудочно-кишечного тракта) целесообразно использование Парацетамола в дозе 200-400мг до 2-х раз в день, курсом до 4-х недель. Другой альтернативой НПВС является препарат флупиртин (Катадолон). И парацетамол и катадолон при длительном приёме, особенно у пожилых пациентов, могут оказывать гепатотоксическое действие, в том числе, вызывать тяжёлые повреждения печени. 9 февраля 2021 года комитет по оценке фармаконадзорных рисков (PRAC) Европейского агентства по лекарственным средствам (EMA) рекомендовал отозвать регистрационное удостоверение флупиртина поскольку, несмотря на соблюдение мер осторожности, приём препарата сопровождался в отдельных случаях серьёзными повреждениями печени.
Таблица 2 Рекомендации по выбору препаратов при боли в спине
| Группа препаратов: | Острая боль в спине < 4 недель | Подострая и хроническая боль в спине ≥ 4 недель |
| Парацетамол | + | + |
| НПВС | + | + |
| Миорелаксанты центрального действия | + | — |
| Трициклические антидепрессанты | — | + |
| Бензодиазепины | + | + |
| Трамадол, опиоиды | + | + |
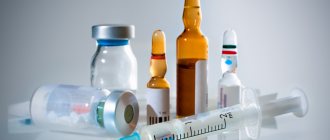
Уколы от боли в спине
При обострении остеохондроза, поясничного радикулита и других заболеваний позвоночника, когда спина болит так, что нарушает свободу движений, необходимо как можно быстрее облегчить состояние. В таких случаях применяются инъекции. Необходимо ограничиться 1-2 уколами в день, чтобы не превысить суточную дозу. Например, высочайшая дозировка для Диклофенака – 150 мг.
Уколы от боли в спине делают в ягодичную мышцу
Внимание стоит обратить на популярные средства:
- Диклофенак;
- Мелоксикам;
- Кетонал.
Инъекционное введение лекарства обеспечивает его быструю доставку в организм, в место поражения, поэтому спустя короткое время исчезает любая боль.
Примечание! Если боль невыносимая, не устраняется уколами НПВС, то рекомендована лидокаиновая блокада. Облегчение ощущается спустя несколько минут. Может быть достаточно одной блокады.
Миорелаксанты центрального действия
По данным систематических обзоров показана большая эффективность комбинированного лечения НПВС и миорелаксантами центрального действия по сравнению с монотерапией НПВС. Использование миорелаксантов сопровождается увеличением частоты нежелательных явлений, прежде всего, общей заторможенности и сонливости. Наиболее изученным препаратом является тизанидин. Препарат используется в дозах 2-4мг х 2 раза в день. Наиболее частые нежелательные явления — седативное действие и развитие гипотензии.
Сходный эффект оказывают бензодиазепиновые транквилизаторы. Препараты этой группы могут быть использованы в условиях стационара, чтобы усилить действие НПВС.
Комплексный подход к лечению боли в спине
Чтобы избавиться от заболеваний опорно-двигательного аппарата, медикаментозной терапии недостаточно. Важно изменить образ жизни, включить легкие физические нагрузки, активно проводить свободное время, следить за осанкой, отказаться от вредных привычек и правильно питаться.
Людям с хроническими заболеваниями позвоночника хорошо помогает лечебная физкультура и физиотерапия. Рассмотрим эффективные вспомогательные лечебные методы.
Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Массаж
Легкие профессиональные массажные движения позволяют снять мышечный спазм, улучшить кровообращение и ускорить регенерацию тканей в пораженной области.
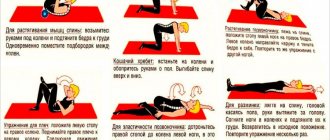
Лечебная физкультура
Комплекс упражнений подбирается индивидуально для больных, с учетом их текущего состояния. Правильная нагрузка на спину помогает избавиться от болевых ощущений.
Физиотерапия
Курс лечения состоит из 10-15 процедур, однако первые положительные изменения можно заметить после первого сеанса. Эффективна магнитотерапия, ударно-волновая и ультразвуковая терапия, гальванизация, электрофорез, электромиостимуляция, дарсонвализация.
Иглоукалывание
С помощью иглоукалывания лечат любые боли в спине, противопоказания практически отсутствуют. Помимо обезболивания, можно добиться следующих эффектов:
- уменьшить мышечный спазм;
- улучшить кровообращение;
- ускорить восстановление поврежденных тканей.
Ношение ортопедических изделий
Использование специальных ортопедических приспособлений показано при травмах, искривлении позвоночника, остеохондрозе с протрузиями и других тяжелых заболеваниях. Корсеты и другие изделия должен подбирать врач в соответствии с диагнозом.
Тейпирование
С помощью тейпирования можно уменьшить болевые ощущения после травм, снизить нагрузку на позвоночник, восстановить мышечный тонус.
Тейпирование чаще используют для лечения поясничной боли
Причины возникновения боли
Существует разделение причин, вызывающих боли — они бывают естественными и патологическими.
К естественным причинам относится мышечная усталость, возникшая в связи с физической нагрузкой.
Список патологических причин значительно шире:
- остеохондроз – бывает поясничным, шейным, грудным;
- наличие межпозвоночной грыжи;
- поражение суставов позвоночника;
- радикулит;
- ревматизм;
- остеоартрит.
Наиболее распространенной причиной боли в области спины считается поражение скелетной мускулатуры в острой и хронической форме. Развитие болезни происходит при защемлении, сдавливании и переохлаждении в холодное время года.
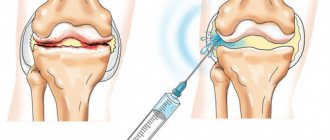
Паравертебральная блокада
Данная процедура выполняется только специалистом в амбулаторных условиях, из-за риска повреждения нервных стволов (паравертебральная блокада) и спинного мозга (Паравертебральная блокада). Цель процедуры — устранение боли в спине с помощью введения раствора лекарственных препаратов (местных анестетиков, стероидных гормонов) в эпидуральное пространство спинного мозга. При этом достигается мгновенный обезболивающий эффект, помогающий даже при невыносимых болях в спине, пояснице и нижних конечностях (симптоматическая и патогенетическая терапия боли в спине).
Данная процедура при неправильном проведении может привести к серьезным осложнениям. Поэтому данный метод лечения применяется только при сильной и невыносимой боли. Во всех остальных случаях лучше ограничится более безопасными методиками.
Для паравертебральных блокад допустимо использование более сложной комбинации препаратов — НПВС, глюкокортикостероидов, местноанестезирующих средств, хондропротекторов, комплекса витаминов группы В. Инъекция выполняется через мышцы, идущие вдоль позвоночника, до момента касания поперечного отростка позвонка, в 2 см в сторону от центра позвоночника. В непосредственной близости от кончика иглы проходят корешки спинного мозга, где и вводится препарат. Процедура может выполняться под контролем УЗИ-аппарата.
Острая боль после падения или ушиба
Ушиб поясницы после падения или удара – самая распространенная травма спины, от которой не застрахованы даже самые аккуратные и осторожные люди. В группу повышенного риска входят спортсмены, люди, занимающиеся тяжелым физическим трудом (грузчики, кладовщики), дети. Получить ушиб поясницы можно и при падении на скользких поверхностях (мокрый пол, лед) или в общественном транспорте во время экстренного торможения.
От случайных падений не застрахован никто
Прежде чем оказывать помощь пострадавшему при ушибе, необходимо убедиться в отсутствии переломов и вывихов. Отличием ушиба от перелома является повреждение только мягких тканей (кожный покров, мышечно-связочный аппарат), проявляющееся преимущественно отечностью, гематомами и кровоподтеками (симптом повреждения капилляров и мелких кровеносных сосудов).
Симптомы боли при грыжах
Существуют маркеры, или «особые флажки», которые позволяют предположить, что боль связано именно с поражением опорно-двигательного аппарата и имеет дискогенный характер. Это следующие симптомы и признаки:
- резкая и острая боль появляется или в момент выраженной физической нагрузки, или сразу после неё;
- острая боль имеет характер электрического тока, она внезапная, простреливает в пояснице чаще всего в ногу, вплоть до голеностопного сустава;
- боль приводит к резкому ограничению подвижности в поясничном отделе позвоночника, и пациент принимает специфическую анталогическую, или противоболевую позу. В этой позе исключается малейшее движение, а дыхание становится менее глубоким;
- боль, связанная с поражением межпозвонковых дисков имеет так называемый корешковый характер. Это означает, что малейшее сотрясение поясницы, приводит к резкому усилению боли по типу прострелов, которые называются люмбаго. Это смех, кашель, чихание, попытка изменить положение тела или потужиться в туалете по большой нужде;
- позже присоединяется постоянный, ноющий компонент, связанный с реакцией глубоких мышц на появление воспалительного очага, вызванного грыжей.
Все эти симптомы ярко свидетельствуют о том, что причиной боли явилось дискогенные осложнения остеохондроза — протрузия или грыжа в поясничном отделе позвоночника, в котором эти дефекты возникают наиболее часто. Почему же появляется боль? Отчего она развивается?

![Рис. 2. Зависимость между дозой диклофенака (Д), напроксена (Нап) и эторикоксиба (Это) и величиной эффекта при остеоартрите [3]](https://ms-pi.ru/wp-content/uploads/ris-2-zavisimost-mezhdu-dozoj-diklofenaka-d-naproksena-nap-i-330x140.jpg)