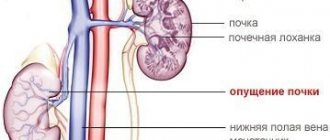
Почему возникают болезни почек и мочеточников?
К основным факторам, провоцирующим развитие заболеваний почек и мочеточников, относятся:
- переохлаждение организма (особенно в области поясницы);
- нелеченные половые инфекции,
- эндокринные нарушения;
- декомпенсированные заболевания сердечно-сосудистой системы;
- игнорирование интимной гигиены;
- низкий иммунитет;
- хроническая усталость, частые стрессы;
- аномалии строения органов мочевыделительной системы;
- механические травмы почек и мочевого пузыря;
- перенесенная в прошлом химиотерапия;
- генетическая предрасположенность;
- неправильное питание.
Общие симптомы болезней почек и мочевыводящих путей
Столкнувшись с симптомами, которые свидетельствуют о нарушениях в работе мочевыделительной системы, нужно как можно скорее обратиться к урологу. Существуют некоторые общие проявления патологий:
- расстройства мочеиспускания (частоты и/или качества),
- изменения цвета мочи,
- кровь в моче,
- боль и жжение при мочеиспускании,
- боль в пояснице и животе,
- повышение температуры тела и артериального давления,
- общая слабость, сонливость, головная боль,
- появление отеков конечностей и лица из-за нарушения вывода жидкости из организма,
- потеря аппетита, неприятный вкус во рту и неприятный запах дыхания.
Также болезни почек накладывают изменения на внешний вид человека. Специфическая характеристика – появление темных кругов и отечности под глазами, бледность, пожелтение и сухость кожи.
Диагностика
Диагностика болезней мочевыводящей системы начинается со сбора анамнеза. После чего проводится осмотр врача, который включает пальпацию почек (прощупывание) – в норме они не должны прощупываться; перкуссию почек (простукивание соответствующего участка тела), пальпацию области мочевого пузыря, осмотр наружных половых органов.
Среди инструментальных методов обследования:
- Анализ крови. Направлен на выявление повышения в крови мочевины, креатинина и мочевой кислоты.
- Анализ мочи (общий и по Нечипоренко). Устанавливает наличие примесей, маркеров воспаления, неадекватной функции фильтрационного барьера почки.
- УЗИ, рентген, КТ, МРТ. Определяют изменения размера и формы почек, наличие новообразований (опухолей и кист), выявляет наличие конкрементов при мочекаменной болезни.
Виды нефритов
В зависимости от локализации воспалительного процесса различают:
- Гломерулонефрит – воспаление в области почечных клубочков. Заболевание носит аутоиммунный характер.
- Пиелонефрит, или нефрит почек – поражение почечной ткани и лоханок.
- Наследственный нефрит – заболевание, первые симптомы которого обнаруживаются в детском возрасте.
- Интерстициальный нефрит – воспаление в области почечных канальцев, вследствие чего нарушается проводящая функция почек.
- Лучевой нефрит – воспалительный процесс вследствие облучения организма или прохождения курса лучевого лечения.
Комплексная диагностика организма пациента позволяет точно выявить участок локализации воспаления и принять меры по замедлению его распространения и постепенному угасанию.
Как лечат заболевания почек и мочеточников?
Лечение зависит от заболевания и его стадии, а также от наличия сопутствующей патологии. Оно включает в себя консервативную терапию (препараты, влияющие на активность мочевого пузыря, объем предстательной железы, литолитические и литокинетические препараты, мочегонные препараты, спазмолитики, иммуномодуляторы, жаропонижающие и противовоспалительные средства) и хирургические методы в случаях, когда консервативная терапия не показана или не эффективна.
В нашей клинике мы проводим эндоскопические и лапароскопические операции с минимальным вмешательством в организм, которые позволяют полностью удалить патологические новообразования органов. Вы можете ознакомиться с подробными описаниями проводимых нами операций в разделе «Методы лечения».
Лечение
Пациенту с признаками нефрита показан строгий постельный режим, что позволяет снизить скорость распространения инфекции по кровеносной системе и внутренним органам. Справиться с заболеванием позволяют:
- Прием препаратов для устранения причин воспаления. Хороший эффект дает курс антибиотиков, противовирусных препаратов, процедуры гемосорбции и плазмафореза для уничтожения возбудителя заболевания в крови пациента.
- Блокирование путей развития воспалительного процесса и его распространения по организму. Эффект достигается благодаря приему гормональных препаратов, антигистаминных составов, лекарственных средств для активизации кровообращения в тканях почек.
- Симптоматическое лечение, позволяющее облегчить состояние пациента. В курс включают водно-электролитные капельницы, проводится контроль суточного мочевыделения, кишечный или гемодиализ, позволяющий вывести из организма продукты обмена веществ.
Обязательным условием успешного лечения является диета при нефрите, основные требования которой – сокращение количества соли в рационе и ограничение объема жидкости до уровня 700-800 мл в зависимости от веса тела пациента. Лечение проходит под строгим наблюдением врача, а его содержание корректируется по мере изменения показателей мониторинга и появления признаков выздоровления.
Профилактика болезней почек и мочевыводящих путей
Здоровый образ жизни, адекватный питьевой режим, контроль хронических заболеваний снижает риск развития заболеваний мочеполовых органов. Периодические визиты к врачу и проведение базовых обследований повышают шансы защититься от проблем со здоровьем, в том числе и патологий почек и мочеточников.
Основные профилактические мероприятия:
- Избегать переохлаждения, особенно в поясничной области.
- Правильно и сбалансированно питаться.
- Отказаться от курения и минимизировать прием алкоголя.
- Соблюдать правила интимной гигиены.
- Вовремя лечить воспалительные и инфекционные процессы.
- Систематические осмотры у профильных специалистов.
Основные болезни почек и мочеточников, которые мы лечим, и их проявления
Гидронефроз
Гидронефроз – патология, при которой возникает закупорка или нарушение правильной работы мочевыводящих путей. При наличии того или иного стойкого механического препятствия на пути оттока мочи из почки происходят необратимые изменения паренхимы почки.
Симптомы:
- тянущие боли в поясничной области;
- повышение креатинина в сыворотке крови;
- уменьшение объема выделенной мочи;
- кровь в моче;
- отеки;
- повышение артериального давления.
Камни в мочеточниках
Камни (конкременты) в мочеточнике представляют собой плотное образование из мочевой кислоты, солей и белков. Если камень мелкий, он может выйти самопроизвольно. Но при более крупных конкрементах возникает очень болезненное состояние – движение камня по слизистой мочеточника вызывает сильные боли. Возможно возникновение почечной колики – острого состояния, сопровождающего невыносимой болью. К сожалению, чаще всего камни в мочеточнике выявляются уже при развитии почечной колики. Острый приступ почечной колики может пройти, но он обязательно повторится, поэтому необходимо срочно обратиться к врачу.
Камни в почках
Камни в почках – это накопленные в почках солевые конкременты. Их симптомы:
- боль в пояснице;
- почечная колика;
- боль при мочеиспускании;
- учащение мочеиспускания;
- задержка мочеиспускания;
- кровь в моче;
- помутнение мочи;
- повышенная температура и давление.
Киста почки
Киста почки – это доброкачественная полость с тонкой оболочкой, наполненная жидкостью. Патология часто протекает бессимптомно из-за медленного роста новообразования. При увеличении размера кисты она начинает оказывать давление на кровеносные сосуды, и возникают боли в пояснице, утомляемость, повышение температуры тела и давления.
Опухоль в лоханке почки
Это онкологическое заболевание, при котором на слизистой оболочке почечной лоханки образуется злокачественная опухоль. Довольно редкий случай в онкологии.
Основные симптомы опухоли почечных лоханок:
- кровяные сгустки в моче;
- боли в пояснице;
- судороги в поясничной области и в ногах;
- усталость, слабость, апатия, сонливость;
- необъяснимая потеря веса.
Рак почки
В момент зарождения рак почки никак себя не проявляет, опухоль часто обнаруживается случайно при обследованиях – например, на УЗИ. Начиная со второй стадии заболевания начинаются симптомы:
- кровь в моче;
- пальпируемое образование в подреберной области живота;
- боли в области поясницы, живота;
- отеки ног.
Рак почки, как в другие виды рака, сопровождают общие симптомы онкологии: необъяснимая потеря массы тела, слабость, утомляемость, повышение температуры, нарушения сна, усиление потливости.
Прочитать подробнее об этих заболеваниях и методах их лечения вы можете ниже.
Пиелонефрит: кому он угрожает и кто в группе риска
Пиелонефрит — это воспаление паренхимы почек, вызванное деятельностью болезнетворных бактерий. Заболевание затрагивает всю чашечно-лоханочную область, оно имеет склонность к рецидивам и встречается в основном у молодых людей.
Пиелонефрит обнаруживается у 1% населения Земного шара, причём у представительниц прекрасной половины человечества он возникает в 6 раз чаще, чем у мужского пола. В острой форме болезнь диагностируется у 13% пациентов, у 35% наблюдается гнойная форма протекания.
У 83% людей, однажды переболевших пиелонефритом, случается повторный рецидив, а у 58% болезнь переходит в хроническую форму. В 80% случаев возбудителем инфекции, приводящей к воспалению чашечно-лоханочной системы, является кишечная палочка, а в остальных случаях — стафилококк.
У женщин в возрасте 15-40 лет пиелонефрит является осложнением цистита, в результате которого патогенная микрофлора переходит по урогинетальному тракту.
Сам по себе пиелонефрит не опасен, он не приводит к отказу в работе органа или к летальному исходу. Однако наибольшую опасность представляют последствия пиелонефрита — сепсис, возникающий в 10% случаев, и нарушение функциональности почки (42% всех рецидивов).
Кто и почему болеет пиелонефритом
- При вскрытии каждый 5-й пациент пожилого возраста имел поражение почек в результате пиелонефрита, при этом не знал о своём заболевании.
- Количество беременных, у которых диагностируется воспаление почек, за последние 20 лет увеличилось в 5 раз.
Пиелонефрит имеет исключительно бактериальную природу, т.е. его возбудителем является патогенная микрофлора. Не обязательно, что она попала из вне. Чаще всего провокатором выступают собственные условно-патогенные микроорганизмы, которые обрели силы в связи с ослаблением иммунитета или другими факторами. Бактерии попадают в мочевой пузырь из кишечника или половых органов, а также через кровь и лимфу. Заболеванию подвержены не только взрослые, но и дети в возрасте до 7 лет. К группе риска относятся малыши, склонные к частым простудам, ОРВИ, кишечным инфекциям и заболеваниям воспалительного характера.
Подавление иммунитета способствует жизнедеятельности патогенной микрофлоры, которая является провокатором пиелонефрита. Беременность сама по себе провоцирует развитие хронических заболеваний, поэтому желательно вначале проверить почки, ведь при вынашивании плода на них ложится огромная нагрузка.
Диагностика пиелонефрита: диагноз требует комплексного обследования
Сложностью является диагностика заболевания, потому что в 80% случаев оно даёт о себе знать только в острой форме, когда ткани почки подверглись изменениям.
Сходство симптомов начальной стадии пиелонефрита с циститом приводит к постановке в 30% случаев неправильного диагноза и назначения неверного лечения, в результате чего пиелонефрит обретает хроническую форму.
Болезнь развивается на фоне сахарного диабета, мочекаменной болезни у женщин и аденомы предстательной железы у мужчин. Первые симптомы пиелонефрита маскируются под ОРВИ и грипп. Температура, озноб, боли в спине, ломота в костях — всё это должно насторожить пациента.
Только комплексная диагностика, включающая ультразвуковое обследование почек, анализ крови и мочи выявят полную картину болезни. Чем раньше будет диагностирован пиелонефрит и раньше начато лечение, тем меньше последствий будет для здоровья человека.