К справочнику Гранулематоз Вегенера предполагает поражение верхних дыхательных путей.
Автор:
- Оганесян Тигран Сергеевич
эксперт по лор-патологиям
5.00 (Проголосовало: 1)
Гранулематоз Вегенера — гранулематозный васкулит, характеризующийся поражением верхних дыхательных путей, впервые описан в первой трети XX столетия немецким врачом Фридрихом Вегенером, за что и получил такое название.
Заболевание имеет преимущественно некротический характер, при длительном течении в процесс вовлекаются легкие и почки.
Клиническая картина
Выделяют несколько форм патологии — острая, подострая и хроническая. В развитии заболевания также описывают три основных стадии:
- начальная — изменения верхних дыхательных путей имеют локальный характер (затрагиваются слизистые оболочки носовой полости, глотки, гортани, трахеи, иногда среднего уха);
- генерализованная — в процесс поражения вовлекаются внутренние органы, легкие и почки в частности;
- терминальная — наиболее тяжелая, отягощается присоединением почечной, легочной и сердечной недостаточности.
В связи с этим пациенты предъявляют жалобы на:
- заложенность носа (обычно одной половины);
- гнойные выделения из носа с примесями крови;
- на слизистой оболочке образуются корки буро-коричневого окраса, после удаления которых она имеет истонченный вид и покрыта кровоточащими изъявлениями.
В случае дальнейшего течения болезни происходит перфорация хрящевого, а затем и костного отдела перегородки (седловидная перфорация носа). После чего разрушению подвергаются близлежащие ткани, в особенности околоносовые пазухи. Отличительный признак гранулематоза от сифилиса — это отсутствие деструкции твердого неба, которое в данном случае остается неизменным.
Генерализованная стадия патологии диагностируется обычно спустя несколько месяцев или даже по прошествии нескольких лет. Поражение легких ознаменуется появлением кашля, одышки, характерной боли в груди. О происходящих в организме изменениях сигнализирует и кожа, на ней появляются язвенно-некротические высыпания.
Тяжелая, терминальная стадия гранулематоза представляет опасность для жизни. К явлениям азотемической уремии присоединяются признаки легочной и сердечной недостаточности, что в совокупности и является причиной смерти.
Гранулематоз Вегенера
Клиническая картина:
Начальные проявления могут иметь различную локализацию, но обычно они относятся к верхним дыхательным путям. Больной обращается к врачу с симптомами ринита, синусита, выраженного затруднения носового дыхания, среднего отита и закупорки слуховой трубы. Возможны боли в ухе и значительное снижение слуха. При обследовании устанавливают гранулематозные изъязвляющиеся разрастания в области носоглотки, носовой перегородки, слизистой оболочки синусов, мягкого и твердого неба. Нередки лихорадка, слабость, потеря аппетита. У ряда больных с самого начала заболевания имеются признаки вовлечения в процесс легких — кашель, боль в груди, одышка, кровохарканье. Угрожающие жизни профузные кровотечения встречаются редко. В ряде случаев поражения легких возникают на более поздних этапах болезни. Рентгенологические признаки легочной патологии весьма многообразны: одиночные или множественные узлы, инфильтраты, образование полостей, очаговые ателектазы, экссудативный плеврит, пневмоторакс. Увеличение лимфатических узлов средостения нехарактерно.
Дыхательные пути (верхние или нижние отделы либо сочетанные изменения) поражаются у всех больных с синдромом Вегенера, а синусы вовлекаются в процесс у 90%. Собственно гранулематозные синуситы часто осложняются вторичной гнойной инфекцией, что требует дополнительной активной антибиотической терапии и часто неправильно оценивается как обострение основного заболевания.
Нередко первые признаки поражения носоглотки весьма скромны, и лишь через несколько месяцев развиваются симптомы системного заболевания. Описаны отдельные больные, у которых генерализация болезни наступает через несколько лет после возникновения ее первых нетяжелых проявлений. Прогрессирование поражений носоглотки с распространением гранулематозной ткани может приводить к разрушению носовой перегородки и западению спинки носа («седловидный нос»), сдавлению орбиты и выбуханию глазного яблока вперед и вниз (проптоз) вследствие ретробульбарного гранулематозного воспаления, деструкции тканей глазного яблока и орбиты. В то же время перфорация твердого или мягкого неба нехарактерна для гранулематоза Вегенера и дает основание заподозрить наличие так называемой гранулемы средней линии (см. ниже).
Поражение почек встречается у 80-90% больных, причем появление соответствующих симптомов часто оказывается первым признаком генерализации болезни. Изменения в анализах мочи соответствуют таковым при остром гломерулонефрите (гематурия, протеинурия), при биопсии в большинстве случаев обнаруживают очаговый гломерулонефрит. Приблизительно у 10% больных имеется картина быстро прогрессирующего гломерулонефрита с развитием азотемии и обнаружением при биопсии некротических изменений клубочков и образованием множества пролиферативных «полулуний». У ряда больных возникает нефротический синдром как следствие именно клубочковых поражений (в отличие от классического узелкового периартериита, при котором этот синдром обычно бывает результатом тромбоза почечной вены).
Типичные гистологические изменения биопсированной почечной ткани иногда обнаруживают у больных без каких-либо клинико-лабораторных признаков ппризнаков поражения почек.
Поражение глаз (ирит, конъюнктивит, дакриоцистит, гранулёматозный эписклерит, склероувеит, перфорирующая склеромаляция, тромбоз кавернозного синуса, проптоз) встречается почти у 50% больных, т. е. гораздо чаще, чем при полиартериите. В редких случаях ретробульбарная гранулёматозная пролиферация и тромбоз артерий сетчатки приводили к слепоте.
Почти так же часто отмечаются кожные изменения — в основном петехиальные кровоизлияния, локализующиеся преимущественно на конечностях. Узелковые высыпания, пузырьки или некротические изъязвления наблюдаются редко.
Артралгии и кратковременные полностью обратимые (даже без лечения) артриты преимущественно крупных суставов отмечаются у 50-60% больных, причем чаще на ранних стадиях болезни. Изредка наблюдаются более длительные артриты мелких суставов, имитирующие РА.
Патология сердца (аритмии, клинические и электрокардиографические симптомы коронарной недостаточности, редко перикардит) регистрируются не более чем у 1/3 больных.
У 20% больных обнаруживают изменения нервной системы. Периферические нейропатии не отличаются от таковых при узелковом полиартериите. Внутричерепное распространение гранулематозной ткани из носоглотки и синусов может приводить к патологическим симптомам со стороны некоторых структур основания мозга, в частности гипофиза (синдром несахарного диабета) и черепных нервов.
Значительно реже васкулит и гранулематоз локализуются в других органах (кишечник, печень) с соответствующими клиническими симптомами. Правильная трактовка этих изменений облегчается сопутствующими типичными признаками болезни.
Диагностика
У больных с развернутой клинической картиной диагноз обычно несложен, однако в связи с разнообразием форм и вариантов течения возникают трудности на ранних стадиях заболевания. Примерно 25 % больных в начальной стадии не имеют признаков поражения легких или почек.
Классификационные критерии диагностики гранулематоза Вегенера
| Критерий | Определение |
| 1. Воспаление носа и полости рта | Язвы в полости рта. Гнойные или кровянистые выделения из полости носа |
| 2. Изменения при рентгенографическом исследовании лёгких | Узелки, инфильтраты или полости |
| 3. Изменения мочи | Микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи |
| 4. Биопсия | Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах |
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %. Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
Описание патологии
В стенках сосудов болезнь Вегенера (фото в статье) характеризуется гигантоклеточным гранулематозно-некротическим воспалением. В первую очередь образованием гранулем происходит в сосудах и тканях, которые окружают респираторный тракт и глаза, после этого они начинают развиваться в почках, в кожных покровах, в сердце и в нервной системе.
Название свое гранулематоз получил благодаря своему первооткрывателю, который выделил этот системный васкулит в отдельную нозологию. Произошло это в тридцатых годах прошлого века.
Различают несколько форм болезни Вегенера (симптомы рассмотрим позже).
Причины и факторы риска болезни Вегенера
Причина болезни неизвестна. Предположительно, гранулематоз Вегенера возникает в результате аномальной реакции иммунной системы на некоторые триггеры. Эта реакция приводит к воспалению, образованию гранулем, сужению просвета кровеносных сосудов. Ученые считают, что такими триггерами могут быть инфекции, но какую-то конкретную инфекцию пока вычислить не удалось.
Болезнь Вегенера может возникнуть в любом возрасте, но чаще всего она развивается после 40 лет. Белые чаще болеют гранулематозом Вегенера, чем темнокожие и представители других рас.
Диагностика болезни Вегенера
Врач должен провести расспрос и осмотр больного, а также назначить ряд анализов:
1. Анализ крови.
Если врач подозревает болезнь Вегенера, он может назначить анализ крови на определенные белки (аутоантитела), которые называются антинейтрофильными цитоплазматическими антителами (ANCA). Эти антитела выявляют в крови у 90-95% людей с болезнью Вегенера. Присутствие ANCA требует проведения дальнейших тестов, чтобы подтвердить диагноз.
При анализе крови определяют показатель СОЭ (скорости оседания эритроцитов). Уровень СОЭ повышен, если в организме есть воспалительный процесс. При болезни Вегенера показатель СОЭ может быть очень высоким. Также СОЭ используют как своеобразный индикатор эффективности лечения – чем ниже СОЭ, тем лучше идет лечение.
В этом же анализе можно обнаружить присущую болезни Вегенера анемию – низкое содержание красных кровяных телец. Анализ крови на креатинин покажет, насколько хорошо функционируют почки больного.
2. Биопсия.
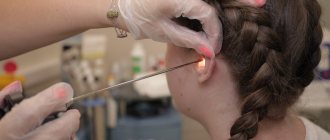
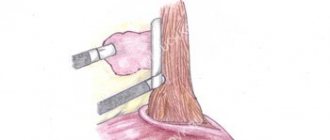
Единственный способ подтвердить диагноз – это исследовать образец ткани в лаборатории. Для этого проводят биопсию. Врач может взять образец ткани из носовых ходов, легких, кожи, почек.
Иногда биопсия проводится с использованием специальной иглы – в этом случае процедуру проводят быстро, а больной почти сразу может вернуться домой. В других случаях требуется операция (например, на открытом легком), поэтому человеку придется лечь в больницу.
3. Анализ мочи.
Этот анализ должен выявить нарушение функций почек, если болезнь успела затронуть этот важный орган.
4. Рентген грудной клетки.
На рентгеновском снимке можно увидеть каверны или образования в легких. Тем не менее, рентген не поможет отличить болезнь Вегенера от других заболеваний, повреждающих легкие.
Возможные осложнения болезни Вегенера
Гранулематоз Вегенера поражает не только почки и органы дыхания, но и другие органы, включая кожу, глаза, уши, спинной мозг, сердце.
Осложнения могут быть следующими:
• Потеря слуха, которая возникает из-за гранулем в среднем ухе. • Рубцы на коже, остающиеся после глубоких язв, вызванных болезнью. • Инфаркт миокарда в результате поражения коронарных артерий. • Отказ почек. Прогрессирующая болезнь Вегенера часто затрагивает почки, приводя к гломерулонефриту. Это нарушает способность почек фильтровать токсины и избыток воды из крови. Токсичные продукты накапливаются в организме, возникают отеки, гипертензия. Недостаточность почек – это главная причина смерти при болезни Вегенера.
Прогноз развития болезни
Переход гранулематоза из начальной стадии в терминальную происходит за короткий период.
При этом практически во всех случаях зараженный организм склонен к осложнениям. Среди большого количества больных на поздней стадии встречаются:
- деструкция лицевых хрящей и костей;
глухота и слепота;- кровохарканье;
- образование гранулем;
- гангрена стопы;
- дополнительные инфекции;
- почечная недостаточность.
Отсутствие терапии в 97% случаев имеет неблагоприятный прогноз: больные умирают в период от шести месяцев до двух лет.
Течение локальной формы болезни проходит доброкачественным образом. Иммуносупрессивная терапия помогает улучшить общее состояние ремиссии у 80% больных. У половины пациентов после продолжительного периода происходит новое обострение.
Симптомы болезни Вегенера
Симптомы болезни могут развиваться постепенно или возникать внезапно. Первые признаки болезни Вегенера обычно наблюдаются со стороны дыхательных путей. Иногда состояние человека внезапно ухудшается, возникает поражение сосудов почек и других важных органов.
Симптомы болезни Вегенера могут включать:
• Насморк, иногда с гнойными выделениями. • Кровотечения из носа. • Воспаление пазух носа (синусит). • Хриплый голос. • Воспаление десен. • Ушные инфекции. • Одышка. • Кашель. • Кровохарканье. • Боль в грудной клетке. • Боль и отечность суставов. • Кровь в моче (гематурия). • Повышение температуры. • Кожные язвы. • Покраснение и боль в глазах. • Двоение и ухудшение зрения. • Необъяснимая потеря веса. • Общая слабость. • Анемия.
У некоторых людей болезнь Вегенера ограничивается органами дыхания и не затрагивает почки. Вовлечение почек в самом начале можно выявить только по анализам мочи и крови. Поражение почек при болезни Вегенера обычно сочетается с анемией.
Когда следует обратиться к врачу?
Обратитесь к своему врачу, если у вас постоянный насморк, который не лечится обычными безрецептурными препаратами. Особое внимание нужно проявить, если ваш насморк сопровождается кровотечениями из носа и гнойными выделениями, а также кровохарканьем. Помните, что болезнь Вегенера прогрессирует быстро, поэтому на раздумья нет времени.
Причины возникновения и течение болезни
В настоящее время причины возникновения этого заболевания до конца не выяснены, но большинство исследователей придерживаются мнения, что это аутоиммунное заболевание, в возникновении которого важную роль играют такие вирусы, как: цитомегаловирус, вирус герпеса. Не менее важным фактором считается генетическая особенность иммунной системы, тем более что при этом заболевании в крови больных наблюдается повышенное содержание антигена НLA-A8, который отвечает за генетическую предрасположенность к развитию аутоиммунных заболеваний.
В патогенезе Гранулематоза Вегенера большое значение имеют такие иммунологические нарушения как отложение иммунных комплексов в стенках кровеносных сосудов и нарушение клеточного иммунитета. У пациентов наблюдается некротический васкулит, который поражает артерии среднего и малого калибра и сопровождается образованием полиморфно-клеточных гранулем, которые содержат гигантские клетки.
Медикаменты
При лечении болезни используют:
- «Циклофосфамид», «Метотрексат» и «Азатиоприн», которые входят в группу цитостатиков.
- «Дексаметазон» и «Преднизолон» — входят в группу глюкокортикоидов.
- Антицитокиновую терапию.
- Гемодиализ, каскадную фильтрацию плазмы, экстракорпоральную фармакотерапию, плазмаферез.
- Антибиотики, которые назначаются с целью профилактики возникновения инфекционных осложнений.
- Иммуноглобулины. Могут быть назначены, если имеет место рецидивирующее течение заболевания.
Дифференциальная диагностика
С целью правильной диагностики следует исключить заболевания, также протекающие с лёгочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарга-Стросса, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмоней с гломерулонефритом. Также проводят дифференциальный диагноз с другими заболеваниями: лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулёма носа, саркоидоз, туберкулёз, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом.