Автор:
Чекалдина Елена Владимировна оториноларинголог, к.м.н.
Быстрый переход Лечение паратонзиллярного абсцесса
Паратонзиллярный абсцесс (ПТА) — это скопление гноя между капсулой небной миндалины и глоточными мышцами.
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Как лечить паратонзиллярный абсцесс?
Лечение проводится в два этапа:
- Хирургическое.
- Консервативное.
В первую очередь нужно эвакуировать гной из паратонзиллярного пространства.
Это можно сделать следующими способами:
А) Тонзиллэктомия — удаление небных миндалин.
Б) Пункция (прокол) и аспирация.
В) Вскрытие (разрез) и разведение паратонзиллярного пространства.
После дренирования гноя пациент должен получать антибактериальную и противовоспалительную терапию.
Диагностика
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
- общий анализ крови с лейкоцитарной формулой;
- исследование электролитов (калий, натрий, хлор) при признаках обезвоживания;
- стрепта-тест для исключения БГСА;
- посев на аэробные и анаэробные бактерии, если проводилось дренирование абсцесса (посев рекомендуется только при осложненном течении ПТА, рецидивирующем течении ПТА или у пациентов с иммунодефицитными состояниями).
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
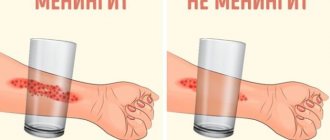
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Разновидности заболевания
Воспалительный процесс может возникнуть слева или справа в глотке. Такое воспаление называют односторонним — соответственно левосторонним абсцессом или правосторонним. Если воспаление возникает и слева, и справа одновременно, это двусторонний тип воспаления.
Если за основу классификации брать место расположения гнойного «кармана», выделяют следующие разновидности заболевания:
- переднюю — наиболее распространённый тип диагноза; воспалению подвергаются ткани над гландами;
- заднюю, когда гнойное воспаление возникает между задней нёбной дужкой и гландой; такое воспаление может перекинуться на гортань;
- нижнюю, когда воспаление располагается у нижнего полюса миндалины, при этом передняя нёбная дужка смещается вперёд и вниз;
- наружную (боковую) — менее распространённая, но наиболее тяжёлая разновидность, при которой нагноившаяся полость возникает между краем миндалины и стенкой глотки. При этой форме болезни гной может прорваться в здоровые ткани шеи.
Результаты
Разработан способ усовершенствования методики чрескожного дренирования стилет-катетером под УЗ-наведением путем инфильтрации межпетельной клетчатки (брыжейка кишки, сальник) раствором анестетика. Инъекция жидкости в прилежащую клетчатку позволяет увеличить пространство для акустического доступа, сместив стенку кишки, и наметить траекторию дренирования, минуя крупные сосуды и стенку кишки и тем самым избегая их повреждения.
Дренирование выполнено 103 больным. Длительность манипуляции составила 20±8,2 мин. У 97 из 103 больных потребовалось одно вмешательство для адекватного дренирования полости. В 6 наблюдениях выполнено дополнительное дренирование на 3—11-е сутки в связи с недостаточной эффективностью первичного дренирования. У 3 пациентов повторное дренирование выполнено на 60-е сутки после операции из-за несостоятельности кишечного анастомоза, не- закрытия внутреннего свища. Излечение наступило у 101 (98%) больного в течение 10—73 дней. Летальность составила 1,9% (n
=2). Пациентка 53 лет умерла от тромбоэмболии легочной артерии через 2 мес после перенесенного оперативного вмешательства (лапароскопическая гастрэктомия по поводу рака желудка, желудочного кровотечения). Вторая пациентка 74 лет умерла в связи со спаечной кишечной непроходимостью, потребовавшей оперативного вмешательства — лапаротомии, адгезиолизиса. Течение послеоперационного периода осложнилось множественными кишечными свищами, абсцессами брюшной полости, нагноением послеоперационной раны. Ни в одном из наблюдений не потребовалось повторное открытое дренирование абсцесса. В 2 случаях формирования наружных кишечных свищей в послеоперационном периоде потребовалась обструктивная резекция кишки.
Проанализированы результаты динамического УЗИ и фистулографии. Выявлено, что в 67% данные совпадают, что позволяет отказаться от фистулографии на заключительном этапе лечения при положительном клиническом течении. Следовательно, для оценки остаточной полости достаточно только УЗИ. Кроме того, дренирование под УЗ-наведением является эффективным самостоятельным способом лечения абсцессов со связью с полыми органами без дополнительных вмешательств по закрытию свища.
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Возбудители заболевания — стрептококки, стафилококки, грибы.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Причины возникновения и течение болезни
Развитие паратонзиллярного абсцесса происходит в несколько этапов. Сначала формируется паратонзиллит, потом следует флегмонозный (гнойный разлитой очаг) процесс и абсцедирование, происходит процесс самопроизвольного опорожнения гноя в пространство около миндалин или в полость глотки.
Причиной развития этого заболевания может быть нагноение миндалины при ангине или обострении хронического тонзиллита. Кроме того паратонзиллярный абсцесс может возникнуть из-за распространения гнойного процесса, который развился в десне при кариесе зубов, а также при затрудненном прорезывании восьмого зуба на нижней челюсти. В зависимости от места локализации очага, по аналогии с паратонзиллитом, абсцесс по расположению к небной миндалине может быть передним, задним, нижним и наружным.
Диета
Диета при ангине
- Эффективность: лечебный эффект через 3-5 суток
- Сроки: 5-7 дней
- Стоимость продуктов: 1500-1600 руб. в неделю
Диета 0 стол
- Эффективность: лечебный эффект через 21 день
- Сроки: 3-5 месяцев
- Стоимость продуктов: 1200-1300 руб. в неделю
В отечной/инфильтративной стадиях назначается диета при ангине. После вскрытие паратонзиллярного абсцесса Диета 0 стол или в случаях абсцесстонзиллэктомии — Диета после тонзилэктомии.
Показания для проведения вскрытия абсцесса
Возможность развития такого рода осложнений можно предполагать при наличии следующих симптомов:
- ангины, продолжительность которой превышает 5-6 дней: за это время может сформироваться абсцесс;
- сильных выраженных болей в горле, которые ощущаются при глотании или движениях головы;
- повышения температуры более 39 градусов;
- значительного увеличения одной или двух миндалин;
- признаков интоксикации и лихорадки (слабости, недомогания, болей в мышцах, апатии и сонливости);
- увеличения лимфатических узлов;
- учащённого сердцебиения и дыхания.
Развитие абсцесса, которому сопутствуют такие симптомы, является прямым показанием к вскрытию гнойника.
Обычно операция проводится на 4-5 день от начала воспалительного процесса – к этому моменту абсцесс уже полностью сформирован. Чтобы проверить готовность полости к удалению, доктор может назначить диагностическую пункцию – прокол полости толстой иглой в месте, которое больше всего выпирает над миндалиной. Ход процедуры, чаще всего, контролируется эндоскопическим или УЗ-наблюдением. Если в полости шприца, которым проводится пункция, обнаруживается гной, значит, абсцесс сформировался и готов к удалению.
Вскрытие производится в амбулаторных условиях, то есть для его проведения больному не нужно ложиться в ЛОР-отделение медицинского учреждения.
Как происходит удаление гнойника
За несколько дней до запланированной операции пациенту необходимо начать приём антибиотиков.
Прежде чем приступить к вскрытию, больному вводится анестетик для местного обезболивания. В том месте, где стенка глотки наиболее выпячивается и имеет наименьшую толщину, доктор производит надрез гнойного образования. Его глубина не превышает 10-15 миллиметров – так удаётся не допустить повреждения прилежащих сосудов и нервов. Специальным отсосом хирург удаляет из полости гнойное содержимое, после чего вставляет в разрез тупой инструмент и разрушает перегородки полости изнутри, чтобы улучшить отток гноя. Далее в полость вводится антисептик, доктор останавливает кровотечение и ушивает края раны.
Если в процессе обнаруживается, что гной не имеет чёткой локализации, а распространился между фасциями шеи, хирург принимает решение о принятии необходимых лечебных мер. Масштабы операции расширяются, так как такое состояние является смертельно опасным для оперируемого. При необходимости больному могут внедрять дренажную трубку через разрезы на шее. Каждая конкретная ситуация требует различных хирургических манипуляций.
Список источников
- Пальчун В.Т., Крюков А.И. Оториноларингология: Руководство для врачей. М., 2001: 257-315.
- Таукелева С.А. Паратонзиллит. Алматы. 1997. С. 38-43.
- Извин А.И. Клинические лекции по оториноларингологии, Тюмень, 2004.
- Пальчун В.Т., Лучихин Л.А., Крюков А.И. Воспалительные заболевания глотки. М.: «ГЭОТАР-медиа», 2007: 288 с.
- Киселев А.С. К диагностике острого гнойного воспаления пара- и ретрофарингеального пространств // Новости оториноларингологии и логопатологии. 1998. № 4. С. 80–82.
Клиническая картина
Наблюдается боль в глотке, которая усиливается при глотании, повороте головы и кашле. Пациент испытывает затруднения при открывании рта, которое сопровождается резкой болью. Отмечается тризм (невозможность полностью открыть рот) жевательной мускулатуры. Больной вынужден отказываться от приема пищи и питья, боль мешает его нормальному сну.
Температура тела повышена, больные жалуются на слабость и недомогание. При проведении фарингоскопии определяется гиперемия (выраженная краснота) слизистой оболочки и инфильтрация одной половины мягкого нёба и нёбных дужек на стороне поражения.
Небная миндалина несколько смещена в здоровую сторону и напряжена. Лимфатические узлы, расположенные под челюстью и на шее несколько припухают. Из-за того, что мягкое небо почти неподвижно голос становится гнусавым. Наиболее часто встречаются околоминдальниковые абсцессы с передней и верхнепередней локализацией.