В клинике «Россимед» ведет прием опытный врач-дерматолог. Мы используем современные методы диагностики и эффективные способы лечения кожных заболеваний.
Всем знакомы состояния эмоционального возбуждения, при которых от прилива крови к лицу образуется румянец. С медицинской точки зрения, такое явления не считается патологией. Однако когда покраснение кожных покровов приобретает стойкий характер, то встает вопрос о диагностировании одного из многочисленных видов заболевания под названием эритемы.
Записаться на прием онлайн Записаться
Патологическое состояние изменения цвета и развития индуративного отека может быть вызвано различными причинами, например, воздействием высоких температур, при жаркой погоде или приеме горячей ванны, механическим раздражением при растирании или массаже. Вызывают покраснение кожи химические, лучевые или термические ожоги, а также вирусные или бактерицидные инфекции. Кроме того, изменение цвета возможно вследствие аллергической реакцией.
Что это такое
Название эритема имеет греческий корень и переводится, как «красный». Патологическая пигментация кожи в пунцовый цвет обусловлена наполнением капилляров кровью, расположенных на поверхности дермы и отсутствием оттока. Это процесс вызываются различными причинами, в зависимости от которых классифицируется эритема, симптомы ее многообразны.
Заболеванию подвергаются чаще дети. Причиной покраснений и сыпи становятся опрелости, инфекции. У новорожденного ребенка патология вызвана привыканием к условиям послеутробной жизни.
Какие бывают аллергические заболевания глаз?
Симптоматика аллергических реакций со стороны глаз очень многообразна. Это может быть более или менее легкое покраснение, зуд, пузырьковые высыпания, жжение на коже век (аллергический дерматит), воспаление прозрачной слизистой оболочки (аллергический конъюнктивит) со слезотечением, зудом и т.п. Однако в некоторых случаях реакция протекает значительно тяжелее и приводит к быстрому развитию кератита (токсико- или инфекционно-аллергическое воспаление роговой оболочки), увеита (аллергическое воспаление кровеносной системы глазного яблока), даже к поражениям сетчатки и диска зрительного нерва.
Наиболее распространенная форма глазной аллергической реакции, – конъюнктивит, – может принимать как острое, так и хроническое течение. Симптоматика примерно аналогична в обоих случаях: постоянное слезотечение, зуд или резь в глазу, слизистый экссудат, характерная стекловидная отечность конъюнктивы (хемоз).
Поллиноз, или сезонная «сенная» лихорадка, – типичный и широко распространенный пример аллергической реакции, включая реакцию глаз, на пыльцу растений. В классическом варианте пик поллиноза приходится на август и вызывается одним из самых мощных аллергенов пыльцой амброзии – (амброзия относится к т.н. «карантинным» сорнякам и должна целенаправленно уничтожаться специальной службой, что делается, судя по всему, далеко не повсеместно и без особых успехов). Причиной поллиноза может быть также тополиный или одуванчиковый пух, травы, цветы и любые другие растения. Аллергический конъюнктивит практически никогда не бывает изолированным и обычно сопровождается ринитом (насморком), неудержимым многократным чиханием, сыпью и зудом на коже; могут развиваться также приступы аллергической бронхиальной астмы.
Несколько отличается от поллиноза т.н. весенний катар – аллергический (керато-) конъюнктивит, который также относится к сезонным заболеваниям и развивается с приходом теплого времени года. Причина достоверно не установлена, однако достаточно аргументированной является гипотеза о том, что в основе весеннего катара лежит индивидуально-обостренная чувствительность (гиперсензитивность) к ультрафиолетовой части солнечного спектра, которая, вообще, опасна для глаз во многих аспектах. Не исключается также роль аллергенной пыльцы. Особенностями такого сезонного аллергического воспаления являются заболеваемость только в детском возрасте (преимущественно у мальчиков), хронический тип течения, присутствие в клинической картине симптомов светобоязни, усиленного выделения слезной и слизистой жидкости; специфическим проявлением служит также разрастание сосочковых высыпаний на внутренней конъюнктиве век («булыжная мостовая»), реже по лимбу – периметру роговой оболочки.
Как особая форма аллергической реакции рассматривается аллергия на контактные линзы, которая в большинстве случаев лишает пациентов с рефракционными аномалиями возможности пользоваться этим удобным способом оптической коррекции. Непосредственным аллергеном может выступать сам материал линзы либо раствор, в котором она хранится, однако на поверхности линзы могут оседать и летучие аллергены из воздуха (например, при применении аэрозольных лаков для волос, инсектицидов, дезодорантов и т.п.).
Причины возникновения
Рассматриваемое явление может носить естественный характер, например, быть вызвано повышенной физической нагрузкой, яркими чувствами страха, стыда, волнения либо УФ-облучением. В этих ситуация покраснение проходит самостоятельно в кратчайшие сроки, когда причины устраняются.
Однако лечения требуют проявления устойчивой эритемы, которая развивается в результате аллергии, инфекции, химических или тепловых ожогов.
Иногда покраснение кожи возникает в связи с укусом насекомых. Этот тип эритемы носит названия кольцевидной. Поскольку пораженные участки имеют овальную форму с красными очертаниями и светлым оттенком в середине. Типичными симптомом являются возвышенные и горячие зоны поражения.
Однако яд насекомых способен мигрировать с током крови во все участки тела, где и образуются красные пятна.
Прием некоторых видов медикаментов также способен вызвать эртематозную гастродуоденопатию. Она проявляется пигментацией и отеками кожи.
При ряде патологий внутренних органов также возникает эритема, например, пальмарная форма встречается при нарушении функции печение. При язве желудка, кровотечениях ЖКТ, нерациональном питании с обильным приемом острых продуктов и алкоголя, при наличии инфекции в кишечнике развивается антральная гастропатия.
Метод терапии подбирается индивидуально для каждой формы заболевания.
Почему при аллергии страдают глаза?
Глаза относятся к «излюбленным мишеням» и зонам развития аллергических реакций. Ткани и структуры глазного яблока тонки, очень чувствительны, не слишком хорошо защищены от вредоносных воздействий внешней среды – и потому особенно уязвимы. Роговица, веки, ресницы, склеры, конъюнктива находятся в прямом контакте с воздухом, где в виде взвеси содержатся частицы бесчисленных веществ, а также с дождевой и водопроводной водой, с косметикой, шампунями, кремами, глазными каплями и гелями, контактными линзами. Кроме того, в непосредственной близости и в прямом сообщении с орбитой находятся многие другие, столь же уязвимые слизистые оболочки (нос, полость рта и пр.). Подвержены глаза и аллергическим реакциям на вещества, попадающие внутрь организма, например, на индивидуально-аллергенные продукты питания и медикаменты.
Виды и симптомы
Сегодня медики насчитывают свыше 20 видов эритемы. Для каждой характерны основные и вторичные признаки.
Они проявляются у пациента с разной интенсивностью, это связано с индивидуальными особенностями организма. Например, у одних пятна могут носить выраженный характер и достигать яркого пунцового оттенка, а у других проявляться лишь легким розовым румянцем.
- Симптоматическая эритема бывает вызвана сильными эмоциями, такими как страх, стеснение, гнев. Носит кратковременный характер, поэтому не нуждается в терапии. Процесс прекращается самостоятельно, когда человек успокаивается.
- Стойкая эритема – это редкая форма заболевания, этиология которой точно не установлена. Однако известно, что высыпание миниатюрных папул, сливающихся в обширные зоны воспаления, бывает обусловлено неблагоприятной наследственностью и инфицированием.
- Стойкий пепельный дерматоз Рамиреса (дисхромическая эритема) отличается цветом очагов поражения, которые приобретают сероватый оттенок. Пятна проходят самостоятельно с течением времени.
- Пальмарная эритема – это особый вид заболевания, встречающееся у пациентов с нарушением функции печени. Проявляется покраснением ладоней, преимущественно в районе возвышений под большим пальцем и мизинцем.
- Многоформная экссудативная эритема имеет частые рецидивы и периоды ремиссии. Высыпания располагаются симметрично на ногах и руках. Пораженные зоны кожи приобретают синюшный оттенок. Вовлекаются и края губ, на которых формируются папулы с последующим возникновением кровянистых корок. Они исчезают через неделю. Общее самочувствие пациента ухудшается, в местах поражения ощущается болезненность и зуд.
- Полиморфная эритема иначе называется многоформной. Это обусловлено тем, что зоны поражения носят мультиформный характер. Они могут быть покрыты папулами узелковой сыпи, везикулами с жидким наполнением, геморрагий, которые представляют собой точечные внутридермальные кровоизлияния. Эта форма заболевания бывает вызвана приемом некоторых видов медикаментов и сопровождается проявлением признаков интоксикации.
- Физиологическая эритема не считается медиками патологией, поэтому в лечении не нуждается. У взрослых симптомы проявляются в результате эмоциональных переживаний, реакцией на резкий перепад температуры воздуха. У новорожденных связано с изменением условий жизни вне материнского чрева, например, желудочным питанием.
- Вирусная эритема похожа на инфекционные и простудные заболевания. Проявляется у детей со сниженным иммунитетом в виде сыпи, повышения температуры, неприятных ощущений в носу и горле, насморком и головной болью. Лишь спустя 2-3 дня становятся заметными красные пятнышки на разных участках тела. Они вскоре проходят, но инфекция проникает внутрь организма. Поэтому важно вовремя диагностировать болезнь и приступить к терапии.
- Инфекционная эритема отмечается у пациентов детского возраста, имеет легкое течение. Причиной становится парвовирус В19. Симптомы − выраженный красный оттенок щек и кружевная сыпь. Проходит через 14 дней. Взрослые переносят тяжело. Вирус представляет опасность для беременных.
- Эритема Чамера проявляется типичной геометрией высыпаний похожих на бабочку. Течение легкое, отмечаются типичные, но маловыраженные признаки интоксикации. Встречается у пациентов всех возрастных групп. Однако у взрослых сопровождается суставными болями и отеками.
- Центробежная эритема Биетта – это разновидность эритематоза, который в народе принято называть красной волчанкой. Характерным признаком выступает локализация покраснений в центре лица с растяжкой к периферии. Пациентов не беспокоит зуд.
- Центробежная эритема Дарье проявляется появлением круглых розовых пятнышек с западением по центру очага. Причины патологии не установлены, но не исключается вирусная, бактерицидная и грибковая природа.
- Солнечная эритема. Как видно из названия, причиной становится длительное нахождение под лучами дневного светила. Краснеет кожа свободных от одежды участках. В тяжелых случаях может повыситься температура. Боль отмечается при прикосновении к пораженным зонам, где отмечается отечность. Пациентам рекомендуется использовать солнцезащитные кремы и спреи при выходе на улицу в любое время года.
- Ультрафиолетовая эритема проявляется аналогичными с солнечной формой болезнью, однако, причиной поражения кожи становятся искусственные источники УФ-лучей – приборы, лампы, солярии.
- Фиксированная эритема бывает вызвана различными видами антибиотиков и гормональных медикаментов. При приеме которых у гиперчувствительных пациентов появляются красные пятна в строго определенных местах. Зоной поражения становятся естественные складки кожи, лицо, область гениталий.
- Кольцевидная эритема развивается вследствие снижения иммунитета и нарушения гормонального баланса, а также бывает вызвана гельминтозом, инфекциями, онкологией. Иногда наблюдается ревматоидная форма. Лечение назначается по выявлении первопричин.
- Токсическая эритема встречается у новорожденных и является результатом проникновения в кровь аллергенов. Отмечаются гиперемированные зоны поражения. У взрослых причинами развития считаются экзогенные и эндогенные факторы.
- Узловатая эритема бывает вызвана различными видами микробов, например, токсоплазмозом, туберкулезной палочкой, стрептококками. Типичным признаком являются множественные или единичные зоны поражения, локализованные на голенях, которые имеют розоватый или синюшный оттенок, болят, иногда столь сильно, что пациент не может свободно передвигаться.
- Нодозная эритема проявляется похожими на узловатую форму симптомами. Терапия в обоих случаях проводится в стационаре и предполагает устранение основной причины.
Некролитическая мигрирующая эритема как диагностический маркер рака поджелудочной железы
Резюме. К паранеопластическим синдромам относят заболевания, возникающие вследствие развития злокачественного новообразования и проявляющиеся симптомами, отдаленными от локализации самой опухоли и ее метастазов. Паранеопластические дерматозы – это многочисленная группа различных кожных проявлений, указывающих на возможность наличия опухоли, в том числе на ранней бессимптомной стадии развития. Одним из таких дерматозов является некролитическая мигрирующая эритема – патология кожи, имеющая ассоциацию с глюкагономой – альфа-клеточной опухолью поджелудочной железы, продуцирующей глюкагон. Представленное в статье описание клинического случая поможет улучшить понимание общности патогенетических аспектов между новообразованием и дерматозом, повысить онкологическую настороженность смежных специалистов и организовать эффективное междисциплинарное взаимодействие, улучшив качество жизни больных с опухоль-ассоциированными дерматозами.
Паранеопластические синдромы (ПС) рассматриваются как результат опосредованного воздействия злокачественного новообразования на регуляторные системы организма, проявляющегося отдаленными симптомами, не связанными с локализацией и метастазированием опухолевых клеток [1]. Обширную группу среди ПС представляют паранеопластические дерматозы – кожные заболевания, являющиеся первыми и часто единственными маркерами бессимптомного опухолевого роста, ранняя диагностика которых имеет колоссальную прогностическую значимость для жизни пациентов [2, 3].
Одним из таких дерматозов является некролитическая мигрирующая эритема (НМЭ) – патология кожи, имеющая ассоциацию с глюкагономой – альфа-клеточной опухолью поджелудочной железы, продуцирующей глюкагон [4]. Предполагается, что именно устойчивый высокий уровень глюкагона вызывает гликогенолитические и глюконеогенные эффекты, приводящие к истощению эпидермального белка и увеличению концентрации арахидоновой кислоты, вызывающие дальнейшее воспаление и некролиз [5]. НМЭ является распространенной (до 70% случаев) дерматологической находкой при глюкагономе [6]. Дерматологическая картина представлена эритематозными шелушащимися очагами, быстро растущими по периферии, располагающимися преимущественно в естественных складках кожи, на коже туловища, конечностей, а также в местах постоянного трения, давления и травматизации [4]. Кожные проявления сопровождаются мучительным зудом и болезненностью, за счет присоединения вторичной инфекции возможно возникновение глоссита и хейлита [6]. Другими клиническими проявлениями, указывающими на наличие альфа-клеточной опухоли, наряду с НМЭ могут быть психоневрологические расстройства, рецидивирующий тромбоз глубоких вен, нормохромная нормоцитарная анемия, сахарный диабет (СД) [5].
Важным аспектом диагностического поиска является тот факт, что НМЭ как проявление ПС может формироваться параллельно с развитием опухоли или задолго до ее клинического дебюта [3]. Раннее установление верного диагноза и своевременное хирургическое лечение до начала метастазирования опухоли являются важнейшими факторами благоприятного прогноза для пациента [1]. Коморбидный статус пациента с ПС требует интегральной тактики ведения [7]. В связи с трудностью дифференциальной диагностики и частыми ошибками дерматологов при постановке диагнозов приводим описание собственного клинического наблюдения.
Клиническое наблюдение
Пациентка Л., 49 лет, считает себя больной с июля 2021 г., когда впервые появились высыпания на коже нижних конечностей, которые связывает с перенесенным стрессом. Обратилась к дерматологу по месту жительства, выставлен диагноз «дерматит неуточненный», назначена терапия топическими глюкокортикостероидами, после которой пациентка отмечала незначительное улучшение. Спустя 2 недели отметила появление новых высыпаний в складках под молочными железами. Вновь обратилась к дерматологу по месту жительства, выставлен диагноз «микоз гладкой кожи», после проведения курсового лечения высыпания не регрессировали, а имели тенденцию к распространению на кожу рук и ног. С января 2021 г. неоднократно обращалась к различным специалистам – дерматологу, терапевту, аллергологу. Выставлялись различные диагнозы: «микоз гладкой кожи», «токсикодермия», «микотическая экзема, аллергиды распространенные». Проводилась дезинтоксикационная, гипосенсибилизирующая, седативная и другая симптоматическая терапия, без видимого эффекта.
В январе 2021 г. пациентка обратилась на кафедру дерматовенерологии ФГБОУ ВО КубГМУ Минздрава России.
На момент осмотра пациентка предъявляла жалобы на высыпания, периодический зуд в течение дня, жжение в очагах, ноющие боли в тазобедренных суставах. Также отмечала повышенную утомляемость, подавленность настрое-ния, снижение массы тела на 12 кг за последние 6 месяцев. Со стороны других органов и систем жалоб не предъявляла.
Из представленной медицинской документации стало известно: 1) пациентка неоднократно обращалась к психотерапевту по поводу депрессивного расстройства, однако прием медикаментов отрицает; 2) состоит на диспансерном учете у эндокринолога по месту жительства: «СД 2 типа. Целевой уровень гликозилированного гемоглобина менее 6,5%».
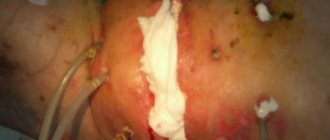
Объективно: на коже туловища (в области живота, спины, с переходом на крестец и ягодицы), коже рук (в области разгибательных поверхностей плеч, предплечий, тыльной стороне кисти) и ног (передняя и задняя поверхность бедер и голеней) визуализируются множественные единичные и сгруппированные милиарные папулы ярко-розового цвета, четко отграниченные, возвышающиеся над поверхностью кожи. На коже в складках под молочными железами, паховых складках, межъягодичной области располагаются пятна ярко-красного цвета, с четкими границами, с участками экзематизации и мокнутия (рис. 1-3).
При общем осмотре: периферические лимфатические узлы не увеличены. Сердечные тоны приглушены, ритм правильный. Артериальное давление
120/80 мм рт. ст. на обеих руках. Живот мягкий, безболезненный. Симптом поколачивания отрицательный с обеих сторон. Мочеиспускание свободное. Стул регулярный, без особенностей. Индекс массы тела – 29,2 кг/м2.
Результаты лабораторно-инструментальных исследований:
- общий анализ крови: гемоглобин – 80 г/л; эритроциты – 2,9 × 1012; ретикулоциты – 2,9%;
- биохимический анализ крови: глюкоза – 6,3 ммоль/л;
- общий анализ мочи – показатели в пределах нормы.
Соскоб на патогенные грибы – обнаружен псевдомицелий дрожжеподобного гриба в паховых складках.
Рентгенограмма легких без патологии.
Заключение УЗИ гепатобилиарной зоны: «Признаки гепатомегалии, аномалия формы желчного пузыря – загиб тела; выраженные диффузно-неоднородные изменения эхоструктуры поджелудочной железы, солидное образование (Tumor?) тела поджелудочной железы».
Консультация терапевта: «Объемное образование поджелудочной железы? Анемия неясного генеза».
На основании данных анамнеза, лабораторных исследований, а также имеющейся клинической картины выставлен предварительный диагноз: «Некролитическая мигрирующая эритема? Кандидоз крупных складок».
С целью установления окончательного клинического диагноза назначен дополнительный метод исследования – компьютерная томограмма (КТ) органов брюшной полости.
Описание: на серии КТ-срезов получено изображение органов брюшной полости, забрюшинного пространства в нативном виде и после болюсного контрастного усиления Ультравист 370.
Печень имеет четкие ровные контуры, не увеличена, паренхима однородная, ее плотностные характеристики в пределах нормы – 55 ед. Н. Признаков портальной и билиарной гипертензии не выявлено. Краниокаудальный размер правой доли – 169 мм, левой – 54 мм. Желчный пузырь грушевидный, патологических образований не содержит. Холедох и внутрипеченочные протоки не расширены.
Поджелудочная железа нерезко увеличена в размерах. На уровне головки толщина – 26 мм, тело – 24 мм, хвост – 19 мм. В паренхиме на границе тела и хвоста железы определяется очаг пониженной плотности в нативном виде до 25 ед. Н, с размытыми контурами, размером 12 × 9 × 7 мм. После контрастного усиления определяется повышение плотности в очаговом образовании до 52 ед. Н. Вирсунгов проток не расширен.
Селезенка с продольным размером 86 мм, толщина – 44 мм, паренхима однородная. Почки не увеличены, контрастирование паренхимы адекватное. Чашечно-лоханочная система не расширена.
Увеличенных лимфоузлов на исследованном уровне не выявлено. После контрастного усиления зон патологического повышения плотности в паренхиматозных органах не определяется.
Заключение КТ органов брюшной полости: «КТ-признаки очагового образования поджелудочной железы (не исключен c-r)» (рис. 4, а-в).
После получения результатов обследования и на основании кожного патологического процесса выставлен окончательной клинический диагноз: «Некролитическая мигрирующая эритема. Кандидоз крупных складок», назначена топическая терапия комбинированными ГКС, анилиновые красители. Для определения дальнейшей тактики ведения пациентка переведена в Клинический онкологический диспансер № 1.
Таким образом, представленный нами клинический случай демонстрирует, что своевременная диагностика НМЭ является определяющим фактором раннего выявления рака поджелудочной железы. Понимание общности патогенетических аспектов между новообразованием и дерматозом, онкологическая настороженность смежных специалистов и полноценный комплекс диагностических мероприятий позволят организовать эффективное междисциплинарное взаимодействие и оказать своевременное лечение, повысив качество жизни больных с опухоль-ассоциированными дерматозами.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
- Геворков А. Р., Дарьялова С. Л. Паранеопластические синдромы // Клиническая геронтология. 2009; 2: 34-49. Klinicheskaya gerontologiya. 2009; 2: 34-49.]
- Барабанов А. Л., Бобко Н. В., Симчук И. И. Некоторые вопросы классификации, эпидемиологии, этиопатогенеза, диагностики паранеопластических дерматозов (обзор литературы и собственные данные) // Дерматовенерология. Косметология. 2017; 4 (3): 415-425. Dermatovenerologiya. Kosmetologiya. 2017; 4 (3): 415-425.]
- Павлова В. Ю., Соколов С. В., Гайдай А. В. Паранеопластический синдром – прогностическая значимость // Лечащий Врач. 2020; 4: 48. The Lechaschi Vrach Journal. 2020; 4: 48.]
- Тлиш М. М., Глузмин М. И., Кузнецова Т. Г. Некролитическая эритема: Казуистика // Вестник дерматологии и венерологии. 2011; 6: 73-76. Vestnik dermatologii i venerologii. 2011; 6: 73-76.]
- Tolliver S., Graham J., Kaffenberger B. H. A review of cutaneous manifestations within glucagonoma syndrome: necrolytic migratory erythema // International Journal of Dermatology. 2018; 57 (6): 642-645.
- John A. M., Schwartz R. A. Glucagonoma syndrome: a review and update on treatment // Journal of the European Academy of Dermatology and Venereology. 2016; 12 (30): 2016-2022.
- Тлиш М. М., Наатыж Ж. Ю., Кузнецова Т. Г. Коморбидность как междисциплинарная проблема: возможности прогнозирования // Лечащий Врач. 2020; 11: 55-58. Lechaschi Vrach Journal. 2020; 11: 55-58.]
М. М. Тлиш*, доктор медицинских наук, профессор Ж. Ю. Наатыж*, 1, кандидат медицинских наук Т. Г. Кузнецова*, кандидат медицинских наук Д. И. Масько** Я. В. Козырь*
* ФГБОУ ВО КубГМУ Минздрава России, Краснодар, Россия ** ГБУЗ ДККБ Минздрава Краснодарского края, Краснодар, Россия
1Контактная информация
Некролитическая мигрирующая эритема как диагностический маркер рака поджелудочной железы/ М. М. Тлиш, Ж. Ю. Наатыж, Т. Г. Кузнецова, Д. И. Масько, Я. В. Козырь Для цитирования: Тлиш М. М., Наатыж Ж. Ю., Кузнецова Т. Г., Масько Д. И., Козырь Я. В. Некролитическая мигрирующая эритема как диагностический маркер рака поджелудочной железы // Лечащий Врач. 2021; 8 (24): 45-47. DOI: 10.51793/OS.2021.24.8.007 Теги: кожа, дерматоз, эритема, опухоль, метастазы
Цены на услуги
| Услуги | Цена |
| Прием (осмотр, консультация) врача- дерматолога высшей категории/К.М.Н. первичный | 1200 |
| Прием (осмотр, консультация) врача- дерматолога высшей категории/к.м.н. повторный | 1000 |
| Взятие соскоба | 250 |
| Назначение индивидуального комплексного лечения (без стоимости препаратов) | 1000 |
| Прокол мочек ушей пистолетом | 800 |
| Прокол мочек уха (хряща,козелка) иглой | 1000 |
| Пирсинг пупка | 1500 |
| Пирсинг губы | 1000 |
| Пирсинг бровей (или языка) | 1500 |
| Пирсинг соска | 2000 |
| Пирсинг носа | 2000 |
| Стерильные серьги-украшения | 300 |
| Инструментальная диагностика на грибы (лампа ВУДУ) | 300 |
| Дерматоскопия | 200 |
Аллергия ли это?
Для установления «аллергического» диагноза в офтальмологии требуется, прежде всего, тщательный анализ клинической картины и анамнеза, включая наследственную предрасположенность, случаи аллергии у кровных родственников, перенесенные пациентом аналогичные реакции в прошлом, известные ему и специфические для него аллергены, зависимость от времени года, присутствие домашних животных в квартире и т.д. Назначаются лабораторные исследования крови – в частности, изучается концентрация аллергических маркеров-эозинофилов, иммуноглобулина Е. Наиболее точным способом выявить аллерген, если он неизвестен, является серия внутрикожных инъекционных аллергопроб, однако даже при тестировании реакции на сотни потенциально аллергенных образцов нет гарантии, что будет найдено то вещество, которое является доминирующим аллергеном именно для данного пациента.
Лечение аллергии на глазах
Характерной особенностью любой аллергической реакции является то, что в отсутствие аллергена симптоматика исчезает без следа. Соответственно, идеальным способом лечения является полное устранение аллергенного фактора из жизненного пространства пациента, или же изоляция пациента от таких факторов (в некоторых случаях оптимальным выходом становится, например, переезд в другой регион или драматическое расставание с пушистым домашним питомцем).
В противном случае назначается как системная, так и локальная антиаллергическая терапия, которая, подобно любому другому медикаментозному лечению, имеет существенные недостатки и «подводные камни». Например, ряд препаратов этого действия (особенно предыдущих фармакологических поколений) негативно влияет на концентрацию внимания и/или вызывает сонливость; эффективность лечения может со временем снижаться из-за эффекта привыкания; с накоплением действующего вещества в отдельных случаях организм может отреагировать уже на компоненты самого лекарства как на аллерген, и т.п. Поэтому любая самодиагностика и самолечение в данном случае категорически противопоказаны: антиаллергическая терапия назначается (по результатам подтверждающей диагностики) и контролируется только специалистом соответствующего профиля.
Антигистаминные препараты
Вещество, которое является в организме медиатором и регулятором иммунных аллергических реакций, носит название гистамин. Соответственно, действие известных многим «антигистаминных препаратов» основано на ингибиции (подавлении, угнетении) специфической активности чувствительных к гистамину клеток, или h1- и h2-рецепторов. Антигистаминные препараты для применения в офтальмологии выпускаются в различных формах, но обычно это таблетки или глазные капли:
- Актипол
- Аллергодил
- Лекролин
- Кромогексал
- Опатанол
- Сперсаллерг и др.
Гормональные средства в лечении аллергии
Для устранения воспалительных симптомов и уменьшения отечности могут назначаться кортикостероидные или нестероидные препараты.
Кортикостероиды обычно применяются в форме глазных капель, мазей или гелей, – как дополнительная терапия, особенно при хронических воспалениях аллергического генеза. Наиболее распространенные препараты – гидрокортизоновая глазная мазь, капли для глаз «Дексаметазон» и «Пренацид». Однако лекарственные средства этой группы считаются небезопасными и ни в коем случае не должны приниматься пациентом произвольно, по собственной инициативе: побочным эффектом бесконтрольного применения могут стать стойкое повышение ВГД (внутриглазное давление), чрезмерное угнетение местного иммунитета и другие достаточно серьезные негативные последствия.
НПВС (нестероидные противовоспалительные средства)
Нестероидные противовоспалительные препараты назначаются, как правило, в рамках комбинированной терапии тяжелых сезонных катаров, конъюнктивитов, увеитов. К ним относятся капли:
- Диклофенак
- Индоколлир
- Диклоф и Наклоф
- Бронсиак
Для устранения отечности и гиперемии (покраснения) слизистых глазных оболочек и кожи век могут быть предписаны лекарства сосудосуживающего действия, однако следует понимать, что этиопатогенетическим лечением собственно аллергии такие препараты не являются.
При проблемах с реакцией глаз на контактные линзы необходимо немедленно прекратить их ношение до консультации с наблюдающим офтальмологом. В любом случае, должны строго соблюдаться все правила и инструкции по безопасному и гигиеничному применению, хранению и уходу за линзами.