Функции надпочечников
В корковом веществе вырабатываются стероидные гормоны, которые управляют обменом энергии и метаболизмом. Есть три зоны коркового вещества, в каждой из которых синтезируются разные гормоны:
- клубочковая зона — вырабатывается альдостерон, который оказывает влияние на водно-солевой обмен и поддержание артериального давления;
- сетчатая зона — синтезируются половые гормоны, оказывающие влияние на формирование вторичных половых признаков;
- пучковая зона — вырабатываются глюкокортикоиды, которые отвечают за регулирование белкового, углеводного, жирового обмена, а также обмена нуклеиновых кислот. Также эти гормоны отвечают за адаптацию организма в стрессовой ситуации.
В мозговом веществе надпочечников синтезируются катехоламины (адреналин, дофамин, норадреналин). Они оказывают влияние на работу сердечно-сосудистой системы (меняют частоту сердечных сокращений, повышают артериальное давление), стимулируют расщепление жиров, повышают уровень глюкозы в крови.
Для здоровья всего организма крайне важно, чтобы надпочечники работали правильно. Любые нарушения их функции отрицательно сказываются на общем состоянии пациента.
Основные причины болезней надпочечников:
- доброкачественные образования (аденомы надпочечников), которые в избытке продуцируют те или иные гормоны;
- сбой в работе гипоталамо-гипофизарной системы;
- аутоиммунные заболевания;
- инфекции;
- опухоли;
- бесконтрольный прием некоторых лекарственных средств.
- злокачественные новообразования.
Строение и функционирование надпочечников
В основе надпочечников – две структуры:
- Мозговое вещество.
- Корковое вещество.
Они регулируются нервной системой.
Мозговое вещество
Мозговое вещество – основной источник катехоламиновых гормонов в организме — адреналина и норадреналина.
Адреналин – главный гормон при борьбе со стрессами. Увеличение его выработки происходит при положительных и негативных эмоциях, например, при травме, стрессовой ситуации.
При воздействии адреналина организм использует запасы накопленного гормона, что проявляется такими реакциями:
- резкий прилив сил;
- учащение дыхания;
- расширение зрачков.
Человек ощущает себя более сильным, чем обычно, значительно снижается болевой порог.
Норадреналин – тоже гормон стресса, но его выработка происходит перед выработкой адреналина. По воздействию намного слабее. Его функция – регуляция кровяного давления, что стимулирует работу миокарда – сердечной мышцы.
Корковое вещество
Корковое вещество надпочечников состоит из нескольких слоев, каждый из которых выполняет определенную функцию.
- Сетчатая зона.
- Пучковая зона.
- Клубочковая зона.
В сетчатой зоне синтезируются андрогены – половые гормоны. Они ответственны за развитие вторичных половых признаков и влияют на:
- состояние либидо – полового влечения у мужчин и женщин;
- уровень холестерина и липидов в крови;
- отложение жира;
- увеличение силы и массы мышц.
Независимо от пола, в каждом организме вырабатываются и мужские, и женские половые гормоны. Разница – в их количестве. Например, у женщин синтезируются эстроген и прогестерон, ответственные за репродуктивную функцию – зачатие и рождение детей, но также и тестостерон в небольшом объеме, который считается мужским гормоном.
СНГ или сказка о надпочечниках
Мурзаева Ирина Юрьевна
Эндокринолог, Врач превентивной медицины
19 марта 2017
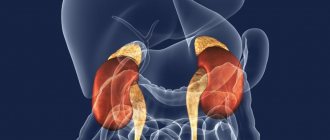
Начинаю освещать одну из сложнейших тем в эндокринологии – заболевания надпочечников. Надпочечники – небольшого размера парные эндокринные органы, расположенные, как и звучит в названии, над верхним полюсом обеих почек. Длина*ширина *толщина = 0,3 (0,7)*0,2 (0,3)*0,03 (0,1) см. Даже меньше 1 см в длине и 3 мм в толщине минимально. См. картинку.
Это такой маленький, но крайне важный орган и просто рассказать о нём не получится. Что-то уж очень мне приглянулась форма изложения информации в виде «сказочки». Вот очередную присказку про надпочечники я сейчас расскажу. Итак … Глубоко в брюшной полости существует СНГ (содружественное надпочечниковое государство) ;). Сравнение с известным СНГ – приветствуется.
Государства, а в нашем случае – зоны (слои) надпочечников, существуют рядом на одной территории. Но каждая зона работает автономно, имеет своего руководителя, (президента), на территории каждого «государства» живут разные национальности (гормоны). Надпочечники делятся на 4 зоны — государства.
Корковый слой надпочечников состоит из 3-х государств: клубочковая, пучковая и сетчатая зона. Мозговой слой надпочечника расположен «в начинке» надпочечника.
Клубочковое «государство».
Национальность: гормоны, вырабатываемые этой зоной: минералокортикоиды, представлены 3 гормонами: Альдостерон, Кортикостерон, Дезоксикортикостерон.
Руководителя у данного государства как такого нет, я бы сказала – это парламент. На выработку минералокортикоидов влияют и калий и ангиотензин II, и немного АКТГ). Основная работа в этом государстве: регуляция водно–солевого обмена, обмена электролитов – калия и натрия, поддержание солевого гомеостаза и артериального давления.
Дефицит гормонов – это хроническая и острая надпочечниковая недостаточность, псевдогипоальдостеронизм. Избыток – синдром гиперальдостеронизма (синдром Кона, по автору).
Пучковое «государство».
Национальность: глюкокортикоиды, представлены 2 гормонами: Кортизол, Кортизон.
Руководитель: АКТГ (адренокортикотропный гормон), вырабатывается гипофизом. Основная работа в государстве: это гормоны ответственны за реакцию организма на стресс и выживание. Регулируют все обменные процессы в организме (углеводов, белков и жиров). Снимают воспалительный и аллергический процессы. Дефицит гормонов – это хроническая и острая надпочечниковая недостаточность.
Избыток – синдром Кушинга (гиперкортицизм).
Сетчатое государство. Национальность: половые гормоны. Представлены: ДГА (дигидроэпиандростерон), ДГА-С (дигидроэпиандростерон сульфат), А4 (андростендион), 17-ОН прогестестерон, тестостерон общий. Руководитель: АКТГ. Основная работа: данные половые гормоны играют роль несколько иную, чем гормоны, выделяемые половыми железами. Они активны до полового созревания (инициируют пубертат) и после полового созревания (особенно ДГА, является прямым предшественником тестостерона и эстрадиола). В том числе они влияют на развитие вторичных половых признаков (рост усов, лобковое и подмышечное оволосение, наращивание мышечной массы и т.д.)
Дефицит – адренодефицит. Избыток – адреногенитальный синдром, опухоли надпочечников.
Мозговое вещество (государство). Национальность: катехоламины, представлены, наверно, самыми известными надпочечниковыми гормонами – адреналин и норадреналин, дофамин и их метаболиты – метанефрин, норметанефрин. А так же небольшими концентрациями: вещество Р, ВИП, соматостатин, в-энкефалин.
Руководитель (президент): симпатическая нервная система. Основная работа: поддержание жизнедеятельности организма – стабильность АД, пульса, расширение бронхов, работа других внутренних желез.
Дефицит – не возможен (состояние не совместимое с жизнью)! Избыток – феохромоцитома.
Вот и присказке конец, а кто прочёл – … переходит к научной части статьи :D.
Сегодня речь пойдёт о таком заболевании надпочечников как – надпочечниковая недостаточность.
Как часто на приём приходят пациенты с главной жалобой – «нет сил», «упадок сил», после работы «как выжатый лимон» и просят проверить функцию щитовидной железы на гипотиреоз. Так вот, причиной такого состояния может быть недостаточность надпочечников. Надпочечниковая недостаточность бывает – острая (ОНН), о ней писать не буду – это резкий дефицит кортизола, вызывает состояние несовместимое с жизнью, лечение происходит в отделении реанимации. Чаще всего ОНН – это следствие хронической надпочечниковой недостаточности – ХНН, вот выявлению её мы будем учиться. Бывает ХНН первичная (из–за поражения самого надпоченичка воспалительным или туберкулёзным процессом) и вторичная , когда страдает центральная регуляция выработки кортизола, то есть снижена (по тем или иным причинам) секреция АКТГ.
Симптомы хронической надпочечниковой недостаточности выглядят так:
- Слабость и упадок сил
- Снижение аппетита с тягой к солёной пище – только при первичной ХНН
- Тошнота, рвота, боли в животе
- Потеря веса (не всегда)
- Нарушение цикла
- Депрессия
- Снижение давления ниже 90/55 Н
- Нарушение глотания
- Раздражительность
- Изменение оттенка кожи и слизистых нарастание пигментации, как ярко выраженный бронзовый загар, только при первичной ХНН.
Первичная ХНН от вторичной отличается тем, что при первичной – страдает и клубочковая зона, где продуцируется альдостерон (начинает теряться соль (натрий) из организма), от этого и тяга к соли и жажда. При вторичной альдостероновая зона не страдает!!!! И при первичной, ярко меняется оттенок кожи – нарастает такая бронзовая пигментация! Это связано с тем что АКТГ и гормон мелатонин, отвечающий за пигментацию вырабатываются вместе, при первичной ХНН АКТГ начинает нарастать и мелатонин вместе с ним. Получается, что по клиническому течению вторичная ХНН легче первичной ХНН.
Надпочениковая недостаточность может быть обратима или нет . Если она обратима, это относительная надпочечниковая недостаточность (срыв адаптации, реакция на стресс), если не обратима – это болезнь и требуется пожизненная гормонозаместительная терапия препаратами кортизола.
Как диагностировать недостаточность надпочечников:
- Забор крови на кортизол и АКТГ в 8.00 утра, когда максимальна выработка данного гормона (по циркадному ритму) или забор в пробирки кортизола слюны по 4 точкам 8.00 — 13.00 — 17.00 — 24.00
- Суточная моча на кортизол
- Забор крови на натрий, калий, хлор
- Проба с синактеном- депо
- КТ надпочечников и /или МРТ гипофиза (при подозрении на вторичную ХНН)
- Консультация фтизиатра
- Кровь на 17-ОН прогестерон при подозрении на врождённый адреногенитальный синдром
- Альдостерон и ренин при подозрении на первичную ХНН
- 9ВЖХ крови и мочи (высокоэффективная жидкостная хроматография гормонов надпочечников).
Забор крови на кортизол и АКТГ сложная процедура. Сложна она тем, что кортизол имеет циркадный ритм выработки — максимально утром и резко минимально ночью. Так вот утром, при начальной форме ХНН, когда кортизол ещё не так низок, по однократному анализу диагноз не поставить, а в 23.00- 24.00, когда концентрация кортизола минимальна, лаборатории не работают. С 2021 года лаборатория медицинского и некоторые другие лаборатории города внедрили в ежедневную практику очень удобный метод определения кортизола в слюне по 4 точкам 8.00-13.00-17.00-24.00
(слюна собирается дома в пробирки, взятые накануне в лаборатории). Это позволяет отследить все циркадные колебания суточного кортизола, особенно это удобно при подборе терапии гормонами и у детей. Кроме того, с 2021 года в практику в нашем центре мы ввели пробу с синактеном –депо 1 мг (препаратом искусственного АКТГ продлённого действия), который в России не производится, к сожалению. Он позволяет со 100% вероятностью исключить ХНН. Проба минимальна по сложности:
- в 8.00 делается забор крови на альдостерон и кортизол,
- в 21.00 вводится синактен в/м (что пациент может сделать дома),
- на следующее утро, снова сдаётся альдострон и кортизол.
При повышении кортизола более 550 нмоль/л – ХНН исключена. Проба же позволяет отдифференцировать первичную и вторичную ХНН по повышению уровня альдостерона. При начальном кортизоле крови утром менее 80нмоль/л — дальнейшие пробы не показаны — диагноз понятен. По набору представленных анализов делается вывод – это ХНН как болезнь или как функциональное состояние (относительная надпочечников недостаточность), выбирается тактика лечения. Функциональное состояние надпочечников никогда не сопровождается снижением альдостерона! И хорошо реагирует на пробу с синактеном. Иногда для постановки диагноза достаточно сделать пробу кортизола слюны, но это решает только врач!!!! Лечение зависит от того, первичная это или вторичная ХНН. Первичная ХНН лечится как глюкокортикоидами, так и минерадокортикоидами. Вторичная ХНН и относительная ХНН — только глюкокортикоидами. Препараты кортизола – это гидрокортизон, кортэф, преднизолон, метилпреднизолон, дексаметазон. Чаще выбирают препарат более приближенный к естественному: гидрокортизон или кортэф. Другие препараты – при отсутствии первых!
Для лечения дефицита альдостерона – кортинеф, аналогов у него нет!
Дозы подбираются по клинической картине и восстановлению уровней электролитов, кортизола и ренина. Лечение при ХНН – пожизненное, отмена терапии грозит острой надпочечниковой недостаточностью (ОНН) и летальным исходом !!! Немного хочется сказать не о болезни, а об отосительной надпочечниковой недостаточности (функциональной) – она в современном мегаполисе стала очень часто встречаться.
Причины: недосып, чрезмерная умственная нагрузка и срыв адаптации к стрессу, особенно хронический стресс , при этом упорное посещение спортзала на итак ослабленный организм, работа в состоянии ОРВИ или депрессия после расставания с любимыми или депрессия по другой причине, резкое ограничение соли в рационе, якобы для пользы для здоровья, приводят к постепенному истощению пучковой зоны надпочечников и снижению выработки кортизола, в худшем случае запускается механизм выработки антител к ним или АКТГ!!!! В выше перечисленных случаях — показана диагностика нехватки кортизола по кортизолу крови и слюны и забор крови на АКТГ и последующая терапия небольшими дозами ГКС для нормализации самочувствия. Кроме того, нужны: полноценный сон не менее 7 часов в сутки и приём хороших доз витамина С (для стимуляции выработки своего кортизола). Вывод напрашивается один – не только гипотиреоз может быть причиной жалоб на слабость и разбитость. И часто, не найдя ответа на свои вопросы при нормальной функции щитовидной железы, пациент продолжает своё хождение по врачам, даже к психотерапевтам, в поисках причин ухудшающегося самочувствия. Не забываем в таком случае проверить функцию надпочечников.
Продолжение следует ……
Пучковая зона
Эта зона ответственна за синтез глюкокортикостероидов. Они отвечают за белковый, углеводный и жировой обмены в организме. Тесно взаимосвязаны с выработкой инсулина и катехоламинов.
Глюкокортикостероиды снижают иммунный ответ, угнетают воспалительные процессы, постепенно подавляя их.
Один из гормонов пучковой зоны – кортизол. Он принимает участие в углеводном обмене, сохраняет энергетические ресурсы организма. Уровень кортизола в организме постоянно меняется – в утренние часы его больше, чем в вечерние или ночью.
Классификация
Большая часть аденом надпочечника выявляется случайно при ультразвуковом исследовании органов брюшной полости. Такие опухоли называются инсиденталомами (incidental – случайный).
По типу морфологической структуры аденомы делятся на:
- адренокортикальные – представляют собой капсулированный узел, могут быть заполнены серозной жидкостью;
- пигментные – размером 2-3 см, темно-багрового цвета из-за присутствующих в опухоли клеток, имеющих пигмент;
- онкоцитарные – новообразования зернистой структуры, состоящие из крупных клеток, содержащих митохондрии.
Чаще других встречаются адренокортикальные аденомы, гораздо реже – пигментные. Онкоцитарные опухоли – самый редкий вид.
Аденомы надпочечника бывают гормонально-неактивными и гормонально-активными (гормонопродуцирующими). Виды гормонопродуцирующих аденом:
- кортикостерома – вырабатывает кортикостероидные гормоны;
- альдостерома – продуцирует альдостерон;
- андростерома (вирилизирующая аденома) – стимулирует повышенную выработку андростеронов (мужских половых гормонов).
Клубочковая зона
Клубочковая зона коры надпочечников отвечает за минеральный обмен в организме. Продуцируемые здесь гормоны нормализуют функционирование почечных канальцев, поэтому из организма выходит избыточная жидкость, что, в свою очередь, держит в норме показатели артериального давления.
В клубочковой зоне происходит секреция таких гормонов:
- Альдостерон. Его функция – в поддержании баланса ионов натрия и калия в крови. Гормон принимает участие в водно-солевом обмене, улучшает циркуляцию крови, увеличивает кровяное давление.
- Кортикостерон – гормон с малой активностью, участвует в минеральном балансе.
- Дезоксикортикостерон – тоже регулирует водно-солевой баланс, придает силу скелету и мышечной ткани.
Где расположены надпочечники.
Парные эндокринные железы (надпочечники) находятся в пространстве за брюшиной, над правой и левой почкой. Примечательно, что левый надпочечник имеет форму полусферы, правый — форму пирамиды. Состоят эти железы на 90% из коры, а на 10% из мозговой части. В мозговой части надпочечника вырабатываются гормоны катехоламины (адреналин, дофамин, норадреналин), в коре глюкокортикоиды, половые гормоны, минералокортикоиды. Заболевания надпочечников могут вызывать избыток, недостаток гормональной функции или не приводить к ее нарушению.
Как проявляются заболевания надпочечников?
При нарушении баланса гормонов в организме происходит сбой в его работе. Симптомы появляются по схеме зависимости, то есть конкретное продуцируемое в надпочечниках вещество отвечает за присущий только ему симптом. Например, при дефиците альдостерона из организма вместе с мочой выводится натрий, что понижает показатели давления, значительно увеличивает содержание калия в крови.
Чтобы избежать тяжелых последствий, необходимо обратиться к врачу при первых признаках заболеваний надпочечников. К ним относятся:
- слабость в мышцах;
- постоянную усталость;
- сильное похудение следствие снижения аппетита;
- низкую стрессоустойчивость;
- высокую раздражительность;
- быструю и постоянную утомляемость;
- проблемы со сном;
- головокружение, головные боли.
Далее – наиболее распространенные заболевания надпочечников, которые имеют свои симптомы и причины, требуют определенной тактики лечения.
Случайно обнаруженные опухоли
При внедрении в медицинскую практику ультразвукового исследования, радиологических методов топической диагностики с высоким разрешением, таких как компьютерная томография и магнитно-резонансная томография, у обследуемых по разным поводам пациентов стали обнаруживаться образования в надпочечниках, которые до этого клинически себя никак не проявляли. В большинстве случаев речь идет об относительно небольших новообразованиях размерами от 0,5 до 6 см в диаметре. Эти опухоли стали называть инциденталомами. Случайное обнаружение опухоли надпочечника должно заставит врача более тщательно обследовать больного на наличие симптомов адренокортикального, адреномедуллярного заболевания или злокачественного поражения. Тактика в отношении инциденталомы надпочечника зависит, во-первых, от того является ли она источником избыточной продукции какого-либо гормона, и, во-вторых, представляет ли она собой злокачественную опухоль. Гиперсекретирующие образования надпочечников требуют специфической терапии и, чаще всего, хирургического вмешательства. В целом, подход к инциденталомам надпочечников таков, что удаления требуют гиперсекретирующие и злокачественные образования, а также опухоли больших размеров (больше 5 см) и подозрительные на злокачественные, в то время как образования, доброкачественность которых доказана, такие как простая надпочечниковая киста, миелолипома и гематома надпочечника требуют лишь регулярного (раз в полгода) КТ-контроля.
Болезнь Аддисона
Другие названия болезни Аддисона – первичная надпочечниковая недостаточность и гипокортицизм.
Редкая патология, на которую приходится 50 – 100 случаев на один миллион в год. Диагностируют и у женщин, и у мужчин. Средний возраст – от 20 до 40 лет.
При заболевании происходит поражение всех трех зон надпочечниковой коры. Характеризуется дефицитом выработки кортикостероидов. Нарушение синтеза гормонов вызывает серьезные осложнения в организме.
Причина разрушения коры надпочечников – попавшие в организм болезнетворные микроорганизмы – вирусы, бактерии, грибки, а также иммунные нарушения.
Проявления болезни Аддисона:
- снижение показателей артериального давления;
- быстрая утомляемость, слабость, отсутствие физических сил;
- отсутствие аппетита;
- нарушение работы пищеварительной системы;
- пигментация кожных покровов, появление темных пятен на слизистых оболочках;
- озноб;
- повышение температуры тела.
Для выявления заболевания необходима сдача анализов на уровень кортизола в крови. Проводят обследование состояния коры надпочечников, функционирования желез.
Лечение – прием препаратов с содержанием кортикостероидов на протяжении всей жизни. Возможно введение гидрокортизона внутримышечно.
… а мужчина в женщину
Кортикоэстрома — гормонально-активная опухоль коры надпочечников, исходящая из сетчатой и пучковой зон, избыточно продуцирующая эстрогены, а в ряде случаев и глюкокортикоиды. Кортикоэстромы чаще всего злокачественные с выраженным экспансивным ростом. Клинически кортикоэстрома характеризуется у лиц мужского пола появлением двусторонней гинекомастии, перераспределением жировой клетчатки и оволосения по женскому типу, гипотрофией яичек, повышением тембра голоса, снижением потенции вплоть до её утраты. Часто наблюдается олигоспермия. У некоторых больных появляется пигментация ареол молочных желёз и даже отделяемое из сосков при надавливании на них. У мальчиков признаками болезни являются гинекомастия и преждевременное созревание костей. Феминизирующая опухоль коры надпочечников у девочек сопровождается клинической картиной преждевременного полового созревания: увеличение молочных желёз и наружных половых органов, оволосение на лобке, ускорение роста организма, преждевременное созревание скелета, влагалищные кровотечения. У женщин эта опухоль никак не проявляется и может сопровождаться только повышением уровня эстрогенов в крови. Опухоли надпочечников, проявляющиеся лишь чистой феминизацией, встречаются крайне редко. Лечение – только оперативное (удаление опухоли вместе с поражённым надпочечником). Для профилактики возможной недостаточности коры надпочечников в послеоперационном периоде назначается заместительная терапия глюкокортикоидами.
Болезнь Иценко-Кушинга
Относится к нейроэндокринным патологиям. Причина – сбой работы гипоталамо-гипофизарной системы в результате травмирования головного мозга или перенесенных человеком инфекций. Характеризуется продуцированием излишнего объема кортикостероидов надпочечниками.
Болезнь Иценко-Кушинга – редкая патология. Диагностируют преимущественно у женщин в возрасте от 30 до 45 лет.
Сбой в работе гипоталамо-гипофизарной системы провоцирует нарушения в организме. Утрачивается связь между надпочечниками, гипоталамусом и гипофизом. Сигналы, идущие в гипоталамус, провоцируют избыточную выработку гормонов, высвобождающих адренокортикотропный гормон (АКТГ) в гипофизе, что стимулирует выброс вещества в кровь. Излишнее количество АКТГ влияет на надпочечники, которые начинают усиленного вырабатывать много кортикостероидов.
При прогрессировании патологии происходит видимое увеличение гипофиза и надпочечников в размерах.
Признаки болезни Иценко-Кушинга:
- головные боли, мигрени;
- прогрессирующая гипертония;
- атрофия мышц;
- формирование лунообразной формы лица;
- отсутствие менструации у женщин;
- развитие остеопороза;
- рост волос на лице у женщин.
Для выявления заболевании назначают сдачу анализов крови и мочи, в которых определяется избыточное количество АКТГ и кортизола. Дополнительно проводят инструментальное обследование.
Цель терапии – восстановление нарушенного обмена веществ, нормализация работы гипоталамуса, приведение в норму синтеза кортикостероидов.
Причины болезней надпочечников
Патологии в работе надпочечников могут быть вызваны следующими факторами:
- чрезмерная выработка гормона (АКТГ);
- дефицит гормона АКТГ;
- чрезмерная выработка гормонов самими надпочечниками;
- недостаточная выработка гормонов в самих надпочечниках;
- нарушения функции головного мозга;
- наличие новообразований в надпочечнике;
- врожденная патология;
- воспалительные и инфекционные процессы (в том числе хронические);
- нарушения кровообращения в надпочечнике.
Лечение заболевания зависит от того, где именно начался патологический процесс. Врач- эндокринолог выясняет клиническую картину для каждого пациента, что необходимо для выяснения причины недомогания. Но полноценное лечение назначается только после прохождения курса диагностики и сбора всей информации о пациенте.
Первая встреча с врачом-эндокринологом – это возможность для пациента максимально полно озвучить проблему (жалобы, симптомы, причины и т.д.) и возможность для доктора собрать всю необходимую информацию (анамнез, осмотр, измерение роста, веса, давления, проведение фоновых гормональных исследований и функциональных проб).
Диагностика включает в себя:
- УЗИ надпочечников (метод скрининга);
- общеклинические анализы;
- анализ крови и мочи на содержание гормонов и все необходимые гормональные исследования;
- компьютерная томография;
- консультации гинеколога, уролога.
Повторный прием
На повторном приеме доктор составляет план лечения на основании результатов диагностики болезни надпочечников и индивидуальных симптомов заболевания пациента.
В курс лечения могут входить один или несколько методов:
- консервативное лечение;
- гормонально-заместительная терапия (назначение синтетического гормона взамен того, что не вырабатывается надпочечниками);
- хирургическое лечение.
Как правило, лечение направлено на то, чтобы устранить нарушение гормонального фона (при необходимости осуществляется хирургическое удаление пораженного надпочечника) и другие признаки болезни надпочечников. Также возможно назначение специальных программ по снижению веса и нормализации артериального давления, возможны и регулярные посещения кабинета психотерапевта.
Феохромоцитома
Феохромоцитома представляет собой опухоль, развивающуюся в мозговом веществе надпочечников. В ее основе – хромаффинные тела, которые способствует синтезу большого количества катехоламинов.
Причина – артериальная гипертензия и катехоламиновые кризы.
Симптомы феохромоцитомы:
- высокое артериальное давление, гипертонические кризы;
- головная боль;
- повышенное потоотделение;
- одышка;
- обезвоживание организма;
- судороги;
- кардиомиопатия;
- высокий уровень сахара в крови.
Для диагностики заболевания назначают анализы для определенияметаболитов катехоламинов в моче и крови. Для выявления образования применяются аппаратные методы – МРТ и ультразвуковое сканирование.
Лечение медикаментозное, направлено на снижение степени выраженности пароксизмальных приступов.
Диагностика
Основными методами диагностики заболеваний надпочечников являются:
Общий анализ крови. Дает общую информацию о здоровье и состоянии пациента.
Биохимический анализ крови. Наиболее важным здесь представляется исследование уровня электролитов крови (калий, натрий), а также оценка функции почек и печени.
- Анализ крови на гормоны. Главный лабораторный метод выявления патологий надпочечников.
- Суточный анализ мочи. Проводится для оценки работы надпочечников.
- Компьютерная томография (КТ). На сегодняшний день является золотым стандартом диагностики опухолей надпочечников.
- УЗИ надпочечников и почек. В настоящее время применяется не так часто, так как на УЗИ визуализировать надпочечники удается не всегда.
- Рентгенография. Для исследования надпочечников сегодня практически не используется. Вместо рентгенографии проводят КТ, так как этот способ является более информативным.
Гиперальдостеронизм
Другие название патологии – синдром Кона. Состояние, при котором в коре надпочечников вырабатывается излишнее количество альдостерона и дезоксикортикостерона.
Причины гиперальдостеронизма – злокачественное образование в коре надпочечников или гиперплазия тканей коры.
Синдром Кона имеет первичную и вторичную степени развития. Симптомы первичной степени заболевания:
- повышение артериального давления;
- головные боли;
- нарушение сердечного ритма;
- кардиалгия – боли в левой части груди;
- снижение остроты зрения.
Симптомы вторичной степени возникают в результате избытка калия и дефицита натрия:
- отеки;
- хроническая почечная недостаточность;
- деформация глазного дна;
- артериальная гипертензия.
Диагностические мероприятия включают определение уровня калия и натрия, альдостерона в крови и моче.
Терапия зависит от результатов проведенного обследования. Чаще это медикаментозное лечение с назначением гормональных препаратов. При наличии опухоли возможно проведение операции.
Отчего «мушки» перед глазами летают?
Клинические проявления первичного гиперальдостеронизма (ПГА): артериальная гипертензия (головная боль, головокружение, появление «мушек» перед глазами); нарушения нейромышечной проводимости и возбудимости (мышечная слабость, парастезии, судороги, брадикардия); изменения функции почек (полиурия, полидипсия, никтурия). Указанные признаки не всегда присутствуют одновременно; нередко наблюдается малосимптомное и даже бессимптомное течение заболевания. Приблизительно две трети всех случаев ПГА вызваны альдостеромой. Другая возможная причина ПГА – неаденоматозная двусторонняя гиперплазия надпочечников, которая встречается у одной трети пациентов с симптомами идеопатического первичного гиперальдостеронизма. Основным методом лечения альдостеромы и узелковой гиперплазии надпочечников является хирургическое вмешательство – удаление изменённого надпочечника вместе с опухолью (адреналэктомия). Выполнение органосберегающих операций (энуклеация опухоли, резекция надпочечника) большинством хирургов, оперирующих на эндокринных органах, признано нецелесообразным в связи с высокой частотой рецидивов новообразований в оставленной ткани (до 50%). Уже в ближайшем послеоперационном периоде в большинстве случаев отмечается нормализация АД, снижение концентрации альдостерона в плазме, постепенное повышение активности ренина, нормализация калиемии.
Гиперплазия коры надпочечников
Это увеличение в размере коры надпочечников, что ведет к усиленному синтезу андрогенов. Основная причина – генетическая, то есть заболевание является врожденным.
Выделяют три основные формы гиперплазии:
- Простая вирилизирующая. Происходит усиление синтеза андрогенов, в результате увеличиваются половые органы, мышечная ткань, ускоренно растут волосы на всем теле независимо от пола больного человека.
- С синдромом утраты соли. Характеризуется избытком калия и дефицитом других гормонов.
- Гипертоническая. Происходит избыточное продуцирование андрогенов и кортикостероидов, в результате развивается артериальная гипертензия, ухудшается зрительная функция.
Симптомы гиперплазии коры надпочечников:
- ранний рост волос на теле и на половых органах;
- рост меньше нормы;
- грубый голос;
- проблемы с памятью;
- частые психозы;
- слабость мышечной системы.
Признаки появляются в детском возрасте. Для уточнения диагноза назначают сдачу анализов, лабораторные исследования.
Лечение медикаментозное, включает постоянный прием гормональных препаратов. При тяжелом течении заболевания показано хирургическое вмешательство.
Лишние килограммы, «горбик» и растяжки…
Основным и единственным методом лечения при гиперкортицизме, вызванном опухолью коркового слоя надпочечников или узелковой гиперплазией коры надпочечников (синдром Иценко-Кушинга), остается удаление поражённого надпочечника с опухолью. Клиническая картина гиперкортицизма весьма специфична, поэтому у значительной части больных нозологическая диагностика не представляет больших трудностей. ожирение, «горбик» на задней поверхности шеи, широкие багровые «стрии», артериальная гипертензия, нарушение углеводного обмена и половой функции, остеопороз и гипокалиемия позволяют заподозрить гиперпродукцию кортизола надпочечниками. На следующем этапе диагностики, особенно при отсутствии ярких внешних клинических признаков, важнейшее, а подчас определяющее значение имеет оценка лабораторных гормональных показателей. Ультразвуковое исследование надпочечников обладает относительно высокой чувствительностью, оно неинвазивно, относительно безвредно, доступно. Чувствительность метода УЗИ при выявлении опухолей надпочечников зависит от их размера и составляет в среднем 50-90 %. Кортикостерома выявляется в виде округлого образования различных размеров, с нечеткой капсулой. Акустическая плотность представляется несколько сниженной по сравнению с нормальным надпочечником. Высокоэффективна в диагностике заболеваний надпочечников КТ. При аденомах надпочечников чувствительность метода достигает 98%. При доброкачественных кортикостеромах прогноз благоприятный. Уже в первые 1,5-2 месяца после удаления опухоли отмечается постепенный регресс клинической симптоматики: изменяется внешний облик больного, нормализуются обменные процессы, АД снижается до нормы, стрии и лицо бледнеют, восстанавливается половая функция; сахарный диабет, наблюдавшийся до операции, исчезает. В первые месяцы после операции масса тела у больных значительно снижается (иногда более чем на 20 кг), гирсутизм исчезает обычно через 3-8 месяцев. Рентгенологические признаки восстановления костной ткани регистрируются через 10-12 месяцев, но боли в костях проходят уже через 1-2 месяца после операции.
Недостаточность коры надпочечников
Это нарушение функционирования надпочечников аутоиммунной природы. Бывает двух видов – острая и хроническая.
Хроническая недостаточность коры надпочечников возникает в результате деструктивных изменений в железистых тканях органа. Основные причины – перенесенные инфекционные заболевания, опухоль гипофиза или макроаденома, омертвление или угнетение передней доли гипофиза.
Острая форма развивается на фоне хронической. Самостоятельно почти не возникает, исключение – сепсис или внезапное кровоизлияние в надпочечниках.
Симптомы надпочечниковой недостаточности:
- слабость, постоянный упадок сил;
- снижение аппетита, в результате этого – резкое снижение массы тела;
- гиперпигментация кожных покровов;
- артериальная гипотензия;
- снижение уровня сахар в крови;
- частое мочеиспускание;
- тошнота, переходящая в рвоту;
- нехарактерный стул.
Причины нарушения работы надпочечников
Основной причиной изменения работы надпочечников является стресс. Если стрессовая ситуация является кратковременной, парный орган работает в нормальном режиме. Длительные эмоциональные перегрузки, нервное перенапряжение вызывают истощение надпочечников. На начальной стадии человек испытывает хроническую усталость.
Провоцирующими факторами также являются нехватка минералов, витаминов, жиров и белков. Нарушению работы органа способствует прием оральных контрацептивов. Негативно влияют перенесенные инфекционные заболевания.
Поводом для проверки уровня гормонов является постоянная вялость и усталость, особенно в молодом возрасте. Причиной для беспокойства становится излишняя раздражительность, срывы, головные боли.
Улучшению работы парного органа способствуют продукты с содержанием магния, калия, цинка. витамина С, В. Необходимо употреблять в пищу Омега-3 жирные кислоты, овощи, семечки, авокадо, орехи, зелень, мясо птицы и рыбу. Важно пересмотреть образ жизни, избегать нервного перенапряжения и затяжных стрессов.
Воспаление надпочечников
Воспалительные процессы в надпочечниках возникают чаще всего на фоне туберкулезного поражения их коры. Особенность патологии – в медленном развитии.
Характерные симптомы воспаления:
- ощущение постоянной усталости;
- низкая стрессоустойчивость;
- регулярные ноющие головные боли;
- неприятный запах изо рта;
- тошнота, переходящая в рвоту.
При запущенной форме высока вероятность развития хронического воспалительного процесса.
Кортизол
Кортизол, или соединение F, производит пучковая зона коры надпочечников. Его синтез — цепь превращений из холестерола в прегненолон, далее — в прогестерон, кортикостерон, который развивается в кортизол.
Кортизол — активный участник белкового, липидного, углеводного обмена. Он формирует в печени запасы гликогена — «энергии про запас», влияет на синтез клеточных ферментов, водно-солевой баланс. Почти каждая клетка имеет рецепторы для кортизола, потому его действие на организм обширно и выраженно.
Кортизол называют гормоном стресса, потому что он формирует защитную реакцию на внешнюю угрозу и ответственен за:
- повышение артериального давления;
- усиление сердцебиения;
- тонус сосудов;
- работу мышц (снижает в мышцах расход глюкозы и заимствует её у других органов).
Все эти реакции направлены на физическую работу — бег, борьбу и подобные, т. е. остались на уровне древнего человека. Однако современный человек не может спастись от стресса бегством, потому глюкоза накапливается в мышцах, что грозит развитием сахарного диабета. В то же время органы, отдавшие глюкозу, «голодают» — и человек начинает больше есть сладкого, мучного, что ведёт к ожирению.
Кортизол понижает число лейкоцитов в крови. Это приводит к ослаблению иммунного ответа, что хорошо при аллергических реакциях, но плохо при заживлении ран и воспалительных процессах.
Учёными выявлена связь между уровнем гормона и целой группой нестабильных психических состояний, например — депрессией и тревожными состояниями. Высокий уровень гормона в течение долгого времени приводит к угасанию полового влечения, а у женщин — к нарушению менструаций и даже полному их прекращению.
Причины отклонения от нормы уровня кортизола
Понижение или повышение уровня кортизола вызывают множество причин. Так, низкий уровень — причина проблем с гипофизом или самими надпочечниками, щитовидной железой, при гепатите и циррозе печени.
Высокий могут провоцировать опухоли, продуцирующие адренокортикотропный гормон, патологии щитовидной железы, лекарства определённого типа, цирроз печени. Повышение уровня происходит при депрессии, некомпенсированном сахарном диабете.
Последствия, симптомы стабильно повышенного, высокого уровня кортизола:
- центральное ожирение при тонких руках и ногах;
- тонкая кожа со склонностью к гематомам;
- мышечная слабость, особенно в области плеч и бёдер;
- высокое кровяное давление;
- сахарный диабет или непереносимость глюкозы;
- покрасневшее, округлившееся лицо;
- немотивированные или слабо мотивированные перепады настроения;
- повышенная жажда и частое мочеиспускание.
Последствия, симптомы пониженного, низкого уровня кортизола (нарастают постепенно):
- усталость и головокружение;
- потеря веса;
- мышечная слабость;
- изменение цвета на отдельных участках кожи (потемнение).
Важно!
Низкий уровень кортизола (болезнь Аддисона) потенциально опасен для жизни и требует срочного обследования у эндокринолога.
Норма кортизола в спокойном состоянии, отклонения:
- утром — 101,2–535,7 нмоль/л;
- вечером — 79,0–477,8 нмоль/л;
- у беременных в 3-м триместре — в 2—5 раз выше обычной нормы;
- в стрессовых и критических ситуациях — до 10 раз выше нормы.
Как сдать биоматериал и подготовиться к исследованию
Уровень гормона определяют по общему/биохимическому анализу крови, анализу мочи. Сдавать кровь на кортизол для исследования нужно утром (до 10 часов), натощак — последний приём пищи должен происходить за 8 и более часов до забора крови. В день, предшествующий сдаче крови, нужно избегать психо-эмоционального, физического напряжения, употребления алкоголя.
Достоверность диагноза требует нескольких проб, чтобы исключить случайное, вызванное внешними факторами повышение/понижение. При потенциально высоком уровне гормона кровь сдают и вечером, после 17 часов, соблюдая те же рекомендации, что и утром.
Анализ мочи на уровень кортизола обычно делают, чтобы диагностировать функциональность надпочечников. Для исследования берут до 120 мл объёма, собранного в течение суток.
Результат исследования крови предоставляется через 24 часа, при срочной необходимости — через 2—3 часа; исследования мочи — через 3—5 дней. Скорость исследования зависит от загруженности и оборудования лаборатории. Точность результатов — высокая.
Туберкулез надпочечников
Туберкулез надпочечников – редкая патология. Для нее характерно накапливание кальцинатов в тканях надпочечников.
Чаще диагностируют в детском и подростковом возрасте. Причина – проникновение туберкулезной палочки из зараженных легких в надпочечники через общий кровоток.
Симптомы туберкулеза надпочечников:
- низкое артериальное давление;
- нарушение работы желудочно-кишечного тракта, выражающееся диарей, тошнотой с рвотными приступами;
- гипогликемия;
- постоянная слабость, ощущение усталости;
- дистрофия миокарда.
Симптомы заболевания
Обычно аденомы надпочечника обнаруживаются случайно, имеют небольшие размеры, развиваются бессимптомно и не влияют на выработку гормонов.
Симптомы крупных гормонально-неактивных опухолей (свыше 10 см) – следствие сдавления ими окружающих тканей и органов. К примеру, если аденома сдавливает нижнюю полую вену, нарушается кровоток в нижней половине тела, появляется отечность. Новообразования такого размера – крайне редкое явление.
Симптоматика гормонопродуцирующих опухолей зависит от вырабатываемых ими гормонов.
Кортикостерома
Характеризуется гиперкортицизмом – избыточной секрецией кортикостероидного гормона кортизола. Больные, чаще это женщины 20-40 лет, страдают синдромом Иценко-Кушинга, имеющим три характерных признака:
- кушингоидное ожирение с отложениями жира на лице, шее, груди и животе;
- атрофия мышечного слоя в области плечевого пояса, ног и ягодиц;
- истончение подкожно-жировой клетчатки и кожи на тыльной стороне кистей, стрии – полосы растяжения багрово-красного или фиолетового цвета на коже живота, груди, внутренней поверхности плеч и бедер.
Гиперкортицизму свойственны нервно-психические расстройства – депрессия, заторможенность, психотические реакции. Часто развивается остеопороз – снижение плотности костей, обусловленное вымыванием минеральных солей. В 10-20 % случаев выявляется вторичный сахарный диабет (стероидный).
У женщин аденома надпочечника, секретирующая кортизол, приводит к гирсутизму – избыточному оволосению кожных покровов, и нарушениям менструального цикла – аменорее или дисменорее.
Альдостерома
Для этой опухоли характерна увеличенная выработка альдостерона – гормона, регулирующего натриево-калиевый обмен. Его избыток провоцирует первичный гиперальдостеронизм (ПГА), или синдром Конна. В организме больного задерживаются натрий и жидкость, увеличивается объем циркулирующей крови, повышается артериальное давление. Калий, напротив, выводится почками, что вызывает мышечную слабость и судороги. Другие признаки ПГА – учащенное мочеиспускание, в том числе в ночное время, жажда.
Андростерома
Продуцирует мужские половые гормоны, поэтому ее проявления различны для мужчин и для женщин.
У женщин андростерома вызывает симптомы вирилизации. К ним относятся:
- развитие мускулатуры по мужскому типу;
- гипоплазия молочных желез;
- гиперплазия клитора;
- избыточное оволосение на лице и теле;
- дисменорея или аменорея;
- огрубение голоса.
Симптомы андростеромы у мужчин менее заметны, поэтому такая аденома надпочечника у них диагностируется довольно поздно.
Киста
Это доброкачественное образование в тканях надпочечников. Опухоль появляется редко и становится опасной только при перерождении в злокачественную. Опасно состояние, при котором происходит разрыв кисты надпочечника.
Симптомы опухоли:
- боли в пояснице, спине, по бокам;
- нарушение функционирования почек;
- увеличение надпочечников в размере;
- повышение артериального давления в результате сдавливания почечной артерии.
Диагностика кисты надпочечников затруднена из-за ее небольших размеров. Выявить патологию можно только при прогрессировании и росте опухоли.
Спасительная адреналэктомия
В 2002 году исполнилось 10 лет с момента первого описания в периодической печати Мишелем Гагнером опыта успешных лапароскопических адреналэктомий. За одно десятилетие эта минимально инвазивная хирургическая методика стремительно распространилась по всему миру, развиваясь и совершенствуясь. В настоящее время благодаря своей безопасности и практичности эндоскопическая адреналэктомия прочно вошла в арсенал хирургии надпочечников. За период — с ноября 1996 года по май 2004 года — мы сделали 152 эндоскопические операции у пациентов с патологией надпочечников. Последние несколько лет мы предпочитаем внебрюшинные («задние») адреналэктомии, которые сложнее в исполнении для хирурга, но значительно легче переносятся пациентом. В этих операциях мы имеем большой опыт. Большинство наших пациентов выписывается из клиники на 3-4 день после операции, а через 2-3 недели ему разрешена полноценная физическая нагрузка, что невозможно при «открытых» операциях. Добавьте к этому отсутствие большого рубца, возможного ослабления в послеоперационном периоде мышц поясничной области и преимущества эндоскопической адреналэктомии станут неоспоримы. После удаления одного из надпочечников всю нагрузку берет на себя второй. В таком случае пациенту, как правило, требуется пожизненная заместительная гормонотерапия, назначить которую должен врач-эндокринолог. В дальнейшем необходимо раз в полгода проходить контрольное обследование и консультироваться с врачом, который откорректирует терапию в зависимости от результатов анализов и состояния здоровья пациента. Больным, перенесшим адреналэктомию, также необходимо избегать физических и психических нагрузок, не употреблять алкоголь и снотворные лекарства.
Опасные опухоли
Если киста является доброкачественным образованием, то есть ряд опухолей, склонных к озлокачествлению.
Наиболее частые из них:
- альдостерома;
- андостерома;
- глюкокортикостерома;
- кортикоэстрома.
Точные причины развития образований установить сложно, но высока вероятность их гормональной активности на фоне следующих провоцирующих факторов:
- гиперплазия клеток и разрастание тканей надпочечников;
- избыточное количество продуцируемых гормонов;
- онкологические заболевания щитовидной железы;
- заболевания, связанные с врожденными патологиями кожи, глазной оболочки, сосудов головного мозга.
Локализация опухолей различна. Они могут формироваться и в мозговом, и в корковом слоях. Характерные симптомы:
- высокие показатели артериального давления;
- опоздание процесса полового развития;
- частая тошнота, переходящая в рвоту;
- боли в животе, в области груди;
- изменение цвета кожи на лице – бледнеет, краснеет, приобретает синюшный оттенок;
- резкое изменение уровня глюкозы в крови;
- сухость во рту;
- судороги;
- тремор конечностей;
- повышенная раздражительность, возбудимость;
- повышенная тревожность, постоянное чувство страха.
«Кризисная» опухоль
Феохромоцитома — опухоль из хромаффинных клеток, продуцирующая избыточное количество катехоламинов (адреналина, норадреналина и дофамина). Феохромоцитома может развиться из хромаффинной ткани мозгового вещества надпочечников (90%) и может быть вне надпочечниковой локализации. Заболевание встречается в любом возрасте. Основными симптомами болезни у подавляющего большинства больных являются артериальная гипертония, гиперметаболизм и гипергликемия. Классической клинической картиной принято считать периодические подъемы АД, сопровождающиеся некоторыми вегетативными симптомами, напоминающими эффекты при введении адреналина или норадреналина. В начальном периоде болезни эти приступы, или кризы, возникают редко — 1 раз в несколько месяцев или даже лет. Со временем частота, продолжительность и тяжесть приступов обычно увеличиваются. Начало криза довольно часто характеризуется появлением безотчетного страха, иногда ощущением зябкости, парестезиями, мраморностью или бледностью кожных покровов. Иногда, напротив, отмечаются выраженное покраснение кожи лица, блеск глаз, расширение зрачков, частые позывы на мочеиспускание. Криз может начинаться с парестезии, судорог, сужения сосудов конечностей. Криз заканчивается так же внезапно и быстро, как и начинается. Артериальное давление возвращается к исходным величинам, бледность кожных покровов сменяется покраснением, иногда наблюдаются профузное потоотделение и избыточная секреция слюнных желез. После приступа длительное время сохраняются общая слабость, разбитость. Диагноз феохромоцитомы устанавливают при обнаружении повышенных количеств катехоламинов или их метаболитов в суточной моче. Наиболее достоверным является анализ мочи, собранной в течение 3 часов после приступа. Точность методики достигает 95%. Такие исследования рекомендуется проводить несколько раз. Обнаружение опухоли осуществляется, как правило, с помощью УЗИ, КТ и МРТ. Если диаметр новообразования более 10 мм, то чувствительность этих методов приближается к 100%. В установлении локализации феохромоцитомы важное значение имеет ультразвуковое исследование. Вместе с тем его эффективность в значительной степени зависит от опыта специалиста; более того, при опухолях вненадпочечниковой локализации метод малоинформативен. Лечение опухолей, продуцирующих катехоламины, только хирургическое. Вместе с тем оперативные вмешательства по поводу феохромоцитомы относятся к разряду очень сложных, прежде всего из-за высокой степени операционного риска, связанного с вероятностью тяжелых гемодинамических нарушений. В связи с этим особое значение имеет сотрудничество хирурга и анестезиолога и выбор наиболее рационального метода предоперационной подготовки и анестезиологического пособия. Во время предоперационной подготовки основное внимание должно быть обращено на профилактику и купирование гипертонических кризов. После выполнения хирургического вмешательства довольно часто назначают заместительную гормональную терапию — постоянный прием гормонов надпочечников.
Где сдать анализы
Сеть медицинских центров и лабораторных терминалов АО «СЗЦДМ» охватывает Петербург, Новгород, Ленинградскую область, Калининград, Псков.
Чтобы найти ближайшее к вам отделение, воспользуйтесь выпадающим меню на верхней панели, интерактивной картой или таблицей. В меню и на карте можно кликнуть на выбранный объект — и вы получите полную информацию о местонахождении, часах и днях приёма. Карту можно открыть в ЯндексКартах, чтобы удобно рассчитать маршрут.
В любом отделении вас встретят квалифицированные и внимательные сотрудники, стерильная чистота, вам будет предоставлен современный уровень обслуживания и диагностики.
Мы приглашаем вас пройти исследования на уровень гормонов надпочечников в СЗЦДМ!
Помните, что раннее обнаружение проблемы — залог полного и скорого успеха в её определении. Будьте здоровы!
Альдостерон
Альдостерон — стероидный гормон. Его главная функция — регулировать содержание соли и воды в организме, чей уровень напрямую влияет на кровяное давление.
Гормон воздействует на почки и толстую кишку, увеличивает количество натрия, реабсорбированного в кровоток, и натрия, выделяемого с мочой. Альдостерон вызывает реабсорбцию (обратное всасывание) воды вместе с натрием, что увеличивает объём крови, а с ним — кровяное давление.
Альдостерон входит в группу связанных гормонов ренин-ангиотензин-альдостерон. Система активируется, если снижается приток крови к почкам. Альдостерон увеличивает реасорбцию соли и воды из почек в кровоток, тем самым увеличивая объём крови, восстанавливая уровень соли и кровяное давление.
Причины изменения уровня альдостерона
Самая частая причина высокого уровня гормона — избыточное производство, вызванное первичным гиперальдостеронизмом (синдромом Конна). Синдром развивается на фоне диффузного отёка, гиперплазии надпочечников или небольшой, всегда доброкачественной опухоли в железе (аденома надпочечников). Иногда гиперальдостеронизм — наследственное заболевание.
Последствия, симптомы повышенного уровня альдостерона:
- увеличение объёма крови сверх нормы;
- низкий уровень калия в крови (около 1/3 обследуемых с гиперальдостеронизмом);
- высокое кровяное давление — в этом случае оно не реагирует на несколько препаратов для регуляции давления;
- в отдельных случаях — судороги, сильная жажда, слабость.
Последствия, симптомы низкого уровня альдостерона:
- снижение артериального давления;
- вялость;
- повышение уровня калия в крови.
Нормы альдостерона для людей после 15 лет (для детей и подростков не установлены):
- 22,1 – 353 пг/мл в вертикальном положении;
- 2,8 – 39,9 мкМЕ/мл в горизонтальном положении;
- менее 12 пг/мкМЕ — альдостерон-рениновое соотношение (АРС).
Российская ассоциация эндокринологов рекомендует диагностировать первичный гиперальдостеронизм при АРС ≥ 50; в международной практике — при АРС ≥ 30.
Для подтверждения диагноза требуется повторное исследование, т. к. есть множество факторов, которые приводят к ложноположительному и ложноотрицательному результатам. Среди них — гиперкалиемия, влияние лекарств, почечная недостаточность, гипокалиемия, беременность и другие.
Как сдать биоматериал и подготовиться к исследованию
Примерно за 2 недели—месяц до исследования нужно придерживаться низкоуглеводной диеты, не принимать мочегонные, антигипертензивные препараты (после консультации с врачом), пероральные контрацептивы, , стероидные препараты, эстрогены.
За неделю до исследования прекращают приём ингибиторов ренина. За 3 дня — исключают физическое, психо=эмоциональное перенапряжение. А за 3 часа до сдачи крови нужно воздержаться от курения.