Заболевания, встречающиеся на букву «М»: Малая хорея, Медленные инфекции ЦНС, Медуллобластома, Межпозвоночная грыжа, Межпозвоночная грыжа грудного отдела, Межпозвоночная грыжа поясничного отдела, Межпозвоночная грыжа шейного отдела, Межреберная невралгия, Менингеальный синдром, Менингиома, Менингит, Менингококковый менингит, Менингомиелит, Менингоэнцефалит, Метаболическая миопатия, Метастатические опухоли мозга, Метахроматическая лейкодистрофия, Метеочувствительность, Миастения, Мигренозный инсульт.
Менингоэнцефалит — заболевание, имеющее нейроинфекционный характер, протекающее с одновременным поражением субстанции головного мозга и его оболочек. Выражается изменчивыми очаговыми, оболочечными, инфекционными симптомами. Диагноз фиксируется на базе неврологического обследования, оценки спинномозговой жидкости, результатах МРТ и КТ головного мозга, обследованиях, настроенных на выявление возбудителя. Комплексное лечение состоит из назначения антибактериальных, антивирусных, противогрибковых препаратов в сочетании с симптоматическими и патогенетическими лекарственными средствами.
Менингоэнцефалит вирусный, бактериальный, паразитарный
Термин «менингоэнцефалит» включает две нозологические формы «энцефалит» и «менингит». Определение описывает морфологические изменения, возникающие на фоне патологии – повреждение белого вещества и мозговых оболочек.
Патология характеризуется высокой летальностью, инвалидностью, большим количеством нарушений. Диагностика симптомов заболевания вначале развития предотвратить опасные последствия, устранить поражение функциональных центров. Эффективность лечения зависит от причины, возбудителя, распространенности воспалительного очага.
Первоначальные признаки патологии – неврологические расстройства. Неврологи проводят дифференциальную диагностику, позволяющую заподозрить менингоэнцефалит, своевременно назначить методы нейровизуализации (МРТ головного мозга и КТ).
Развитие заболевания
Воспаление является ответом на внедрение возбудителя в ткани головного мозга. Гнойный или серозный характер его связан с видом инфекционного фактора. Воспалительный очаг образовывается вокруг кровеносных сосудов, чем вызывает нарушение мозгового кровообращения. Вследствие этого происходит вторичная ишемия тканей и компенсаторное увеличение выработки ликвора, которая влияет на развитие внутричерепной гипертензии.
Оболочки мозга, поврежденные инфекцией, раздражаются и вызывают менингеальный синдром. Воспалительные очаги могут иметь разную степень распространения в церебральной субстанции. Очаговые проявления формируются вследствие неврологической недостаточности функций мозга. Стойкий нейродефицит результат массовой гибели мозговых нейронов.
Менингоэнцефалит – что это такое
Существуют врожденные и приобретенные формы. Менингоэнцефалит у детей возникает при внутриутробной инфекции (цитомегаловирусной, хламидиозной, менингококковой). Сразу после рождения выявить нозологию сложно, так как ребенок не может рассказать об ощущениях.
На первом месяце жизни появляются первые признаки. Только острая разновидность сопровождается множественными изменениями, которые нередко приводят к летальному исходу. Заподозрить воспаления мозга и оболочек вначале развития помогает анализ спинномозговой жидкости.
Процедура инвазивна, назначается по строгим показаниям. Безвредность МРТ при менингоэнцефалите позволяет назначать обследование новорожденным, грудничкам. Дороговизна оборудования исключает возможность установки аппаратов повсеместно.
Основные причины смертности от воспалительных процессов мягкой оболочки, мозговой паренхимы:
- Внутримозговые отеки;
- Инфекционный шок;
- Церебральная гипертензия;
- Почечная недостаточность.
Последствия заболевания при подострой и хронической форме развиваются несколько лет.
МРТ менингоэнцефалит
Классификация
Неврология разделяет менингоэнцефалиты по типу их этиологии, характеру вызванных изменений, виду развития. Подтверждение типа заболевания происходит на этапе диагностики, что является центральным фактором при выборе тактики лечения.
Этиологические виды болезни:
- Вирусный— в качестве источника выступают вирусы простого герпеса, гриппа, кори, бешенства, цитомегаловирус, энтеровирус. Имеет серозный тип воспалительных последствий.
- Бактериальный— имеет гнойный воспалительный характер, вызванный пневмо-, стрепто-, менингококками, гемофильной палочкой, клебсиеллой.
- Протозойный— редко встречающийся вид, вызванный простейшими (амеба, токсоплазма).
- Грибковый— диагностируется в основном у лиц с вторичной иммунной недостаточностью. Нередко сопровождает развитие нейроСПИДа.
По типу воспалительного течения менингоэнцефалит делится на:
- Серозный —характерно образование серозного отделяемого. Типичным является лимфоцитоз крови. Цереброспинальная жидкость прозрачная.
- Гнойный— образуется гной, который вызывает помутнение ликвора. Отмечается лейкоцитоз.
- Геморрагический— в тканях мозга происходят множественные петехиальные кровоизлияния, вызванные нарушением проницаемости васкулярных стенок.
По типу клинического течения:
- Молниеносный— формируется в течение считанных часов, в большем числе случаев заканчивается смертью больного.
- Острый— развивается от 1 до 2 суток, клиника усугубляется медленнее, чем при молниеносной форме.
- Подострый— возникает поэтапно, симптоматика усугубляется на протяжении нескольких дней, но не более недели.
- Хронический— воспаление развивается в течение нескольких месяцев с периодами ремиссий и обострений. Острая и подострая формы могут перейти в хроническую.
Код менингоэнцефалита по МКБ 10
Международная классификация десятого пересмотра выделяет следующие разновидности воспаления мозга с кодом «G04»:
- Менингомиелит;
- Менингоэнцефалит;
- Миелит восходящий острый.
Категория исключает склероз рассеянный («G95»), токсическую, алкогольную энцефалопатию «G31.2», «G92».
Классификация менингоэцефалита по течению:
- Хронический – длительное развитие с медленным нарастанием симптомов;
- Подострый – стертые признаки нозологии нарастают за два-три года;
- Острый – быстрое нарастание проявлений помогает ранней диагностике;
- Молниеносный – скоростное церебральное повреждение обуславливает летальный исход.
Сложности верификации патологии затрудняются разнообразием этиологических факторов.
Гнойный менингоэнцефалит: диагностика
При обращении пациента в стационар с жалобами на имеющееся заболевание, диагностический поиск начинается с опроса пациента и его близких относительно текущей или недавно перенесенной инфекционной болезни, выявления в анамнезе ЧМТ, факта вакцинации, укуса клеща и т. п. Дальнейшие диагностические исследования включают следующие:
- Неврологический осмотр;
- Лабораторные анализы (ОАК, ОАМ, биохимия крови, бактериологический посев крови и всех сред организма на стерильность, ПЦР);
- КТ, МРТ головного мозга;
- Люмбальную пункцию. При гнойном воспалении жидкость мутная с хлопьевидным осадком, при серозном — прозрачная, при геморрагическом — с элементами крови. С целью выявления возбудителя производится исследование цереброспинальной жидкости под микроскопом, посев на различные питательные среды, ПЦР-диагностика;
- Стереотаксическую биопсию головного мозга. Эту процедуру проводят в сложных диагностических случаях. Позволяет диагностировать менингоэнцефалит паразитарной этиологии, исключить опухолевый процесс.
Причины возникновения менингоэнцефалита
Вирусные формы провоцируют хронические и подострые разновидности. Острое течение прослеживается у людей с иммунодефицитов. Патогенные бактерии быстро разрушают паутинную, субарахноидальную оболочки, паренхиму мозга. Паразитарные (амебная) виды медленно прогрессируют.
Особенности гриппозного геморрагического менингоэнцефалита
Нозология является последствием гриппа. Острая респираторная вирусная инфекция провоцирует подъем температуры, увеличение глоточных миндалин. Длительное сохранение инфекции обуславливает эпилептические судороги.
Лихорадка усиливает разрушение мозга, но противовирусного лечения не разработано. Вакцинация, укрепление иммунитета – основные мероприятия противодействующие распространению гриппозной геморрагической инфекции.
Принципы диагностики вирусных менингоэнцефалитов:
- Отсутствие бактерий в препаратах мозга при окрашивании по Грамму;
- Плеоцитоз спинномозговой жидкости;
- Выявление энтеровирусов, арбовирусов, герпесвирусов способом полимеразной цепной реакции (ПЦР).
Тяжелые случаи со смертельным исходом вызывают энтеровирусы. Выявлено свыше серотипов возбудителей, обуславливающих разнообразие клинических проявлений болезни. Энтеровирусная нейроинфекция часто приводит к летальному исходу, инвалидностью.
После укуса клещей, насекомых, москитов воспалительный процесс церебральных тканей обуславливают арбовирусы, если переносчик был заражен микробами. Кроме человека данные возбудители инфицируют лошадей, собак, которые также могут быть источником инфицирования человека.
Распространенные энцефалиты, провоцируемые арбовирусами:
- Лихорадка западного Нила;
- Энцефалит Сент-Луис;
- Калифорнийская форма.
Распространенность заболеваний за последние годы возрастает.
Симптомы герпетического энцефалита
Активизация герпетической нейроинфекции является причиной смертности примерно у семидесяти процентов взрослых и детей. Отсутствие противогерпетической терапии исключает возможность эффективного излечения. Только сильный иммунитет способен справиться с герпесвирусом. Слабый организм беременной женщины при наличии инфекции становится источником заражения плода внутриутробно.
Вирус простого герпеса второго типа (ВПГ-2) становится источником легкой транзиторной разновидности нейроинфекции. Активируется менингоэнцефалит у подростков с активной сексуальной жизнью.
У новорожденных детей вирус простого герпеса первого или второго типа входит в состав ассоциированных инфекций. Генерализованное заболевание с поражением многих органов вызывает ВПГ у пациентов с иммунодефицитами, в том числе СПИДом. Отсутствие фармацевтических препаратов провоцирует гибель 2/3 грудничков.
Первые признаки герпесвирусной нейроинфекции:
- Высокая лихорадка;
- Сильная головная боль;
- Расстройства поведенческих реакций;
- Общемозговые симптомы.
Шансы на выживание повышает препарат виролекс (ацикловир). При тяжелом течении средство малоэффективно.
Редкие формы вирусного энцефалита
Поражение ЦНС обуславливает вирус ветряной оспы, возникающий после перенесенного заболевания. Нозология имеет симптомы:
- Атаксия мозжечковая – дискоординация мышечной активности, шаткая походка;
- Острый энцефалит.
Острое проявление возникает редко. Для вируса ветряной оспы характерно хроническое течение с циклами ремиссий и обострений, так как возбудитель сохраняется в нервных ганглиях. Повторная активизация ветряной оспы возможна при снижении иммунитета.
Редкие виды вирусного менингоэнцефалита:
- Цитомегаловирусный – разрушает церебральные ткани только при иммунодефицитах;
- Паротитный – обусловлен вирусом паротита. Характеризуется легким течением, но вызывает воспаление слухового нерва.
Отсутствие полноценной диагностики исключает возможности раннего выявления нейроинфекции.
Клиника бактериального менингоэнцефалита
Патогенные бактерии попадают внутрь мозга через кровь, лимфатическую жидкость. Проникновение микроорганизмов из первичного очага внутренних органов опасно устойчивостью агентов к антибиотикам, применявшимся для устранение заболевания.
Виды бактериальных менингоэнцефалитов:
- Бруцеллезный;
- Токсоплазмозный;
- Сифилитический;
- Туберкулезный;
- Менингококковый.
Признаки определяются видом этиологического фактора. Поражение церебральных тканей появляется на фоне первичной инфекции внутренних органов. Врожденные виды возникают за счет попадания микроорганизмов в организм плода во время родов.
Туберкулезный энцефалит формируется у людей с наличием первичного туберкулеза разной локализации. Пик инфицированности приходится на весенне-осенний период, когда снижена активность иммунитета. Специфических проявлений нозология не имеет. Диагностируется лабораторными, клинико-инструментальными способами.
Микобактериальная инфекция лечится сложно. Из бактериальных видов нозология является самой опасной. Основные клинические признаки патологии:
- Нарушение концентрации внимания;
- Сильная головная боль;
- Общемозговые расстройства;
- Светобоязнь;
- Вегетативные проявления;
- Неврологические расстройства;
- Гидроцефалия.
Острые проявления болезни характеризуются повышением температуры до тридцати девяти градусов. Клинические проявления заболевания сопровождаются повышенной температурой, суставными болями, расстройством сна, аномальными менингеальными признаками, повышенной температурой. Средняя длительность болезни – около десяти дней. Сопутствующие признаки нозологии – отсутствие аппетита, избыточная потливость, мозжечковые расстройства, нарушения подвижности, положительная проба Реберга. (человек не может дотронуться до кончика носа указательным пальцем руки).
Температурная кривая на фоне воспалительных изменений церебральной паренхимы, мозговых оболочек имеет специфическое течение. Вначале лихорадка увеличивается до 39 градусов. Через 5-7 дней лихорадка спадает до субфебрильных значений (38,5 градусов). Повторная волна наблюдается на десятый день. Появляется очаговая неврологическая симптоматика с невритами, радикулитами, изменением деятельности сердца, легочной системы, головокружением, судорогами, парестезиями (отсутствие чувствительности).
Бруцеллезный вид провоцирует пирамидальную симптоматику с парезами, параличами, мышечными судорогами.
Характеристика паразитарного менингоэнгоэнцефалита
Амебы встречаются у детей младшего возраста, новорожденных. Паразиты вызывают воспаление мозга с высоким уровнем смертности.
Проникают возбудители через верхние дыхательные пути. Источником заражения являются водоемы, вода из-под крана, загрязненные овощи, фрукты.
Клинические проявления амебного энцефалита, менингита:
- Гранулематозное воспаление белого вещества формируется несколько месяцев. Повреждение оболочек по клинике напоминает объемное внутримозговое образование формированием нескольких центров активности – судороги, расстройства личности, параличи, парезы;
- Острая разновидность – продолжительность две недели. Начинается молниеносно, сопровождается тошнотой, головными болями, значительным повышением температуры. Множественные очаги обуславливает летальный исход у грудничков, детей.
Раннее обнаружение, грамотная терапия лекарственными средствами исключает опасность серьезных осложнений.
Этиология
Главной причиной возникновения патологии является инфекция. Нейротропные возбудители попадают в мозговые участки, таким образом происходит первичное инфицирование. Вторичное инфицирование является результатом расширения процесса из инфицированных очагов (гаймориты, отиты), при общих процессах (краснухе, гриппе). Причиной заболевания становятся бактерии и вирусы, иногда болезнетворные грибы. Заражение происходит при:
- Попадании возбудителя в носоглотку алиментарным или воздушно-капельным путем. Посредством кровеносного русла возможно донесение возбудителя в полость черепа, где он вызывает воспалительные изменения и дальнейшее формирование менингоэнцефалита.
- Укуса насекомого (клеща, комара). Вирусные менингоэнцефалиты и энцефалиты имеют трансмиссивный путь передачи (клещевой энцефалит, японский комариный энцефалит, энцефалит Сент-Луис). Возбудитель с укусом насекомого выделяется в кровь и попадает в мозг, что побуждает развитие менингоэнцефалита.
- Присутствие инфекции в организме. Менингоэнцефалит может стать осложнением туберкулеза, гнойных челюстно-лицевых заболеваний, сифилиса. В некоторых случаях развивается как последствие некоторых ОРВИ.
- Черепно-мозговой травме. Контактный способ инфицирования происходит при открытых травмах с переломами черепа. Менингоэнцефалит, как посттравматическое осложнение, встречается у 1,3-3,5% больных.
- Вакцинация. Инфекция развивается при ослабленном иммунитете, после введения живой вакцины. Возбудитель проходит гематоэнцефалический барьер и вызывает менингоэнцефалит.
- Возбудитель не всегда приводит к развитию заболевания. Это становится возможным при наличии ослабленного, незрелого иммунитета, ослабленном организме, присутствии начального или вторичного иммунодефицита.
Характеристики аутоиммунного энцефалита
Образование антител к мозговым тканям обуславливает демиелинизацию. Процесс длительный, но является прогрессирующим. Энцефаломиелит Расмуссена – это типичное проявление аутоиммунного поражения церебральной паренхимы. В зависимости от особенностей развития процесса длительность от пяти до пятнадцати лет. В большинстве случаев пик клиники приходится на шесть лет.
Нозология тщательно исследована учеными. Причины возникновения установить не удалось, но выявлено звено, к которому образуются иммуноглобулины. Наличие NMDA-рецепторов – это слабый участок, подвергающийся разрушению со стороны иммунной системы.
Существуют практические исследования, показывающие неспецифичность антитетел к глутаматным рецепторам для энцефаломиелита Расмуссена. Выявлены другие противовоспалительные цитокины, образующиеся при нозологии.
Менингоэнцефалит новорожденных детей
Самым частым возбудителем являются вирусы. Внутриутробное заражение малыша происходит от матери, болеющей железистой лихорадкой, корью, краснухой, герпетической инфекцией, паротитом.
Самые частые симптомы – очаговые расстройства, гиперкинезы, гидроцефалия. Неспецифические проявления менингоэнцефалита у новорожденных детей:
- Подергивания глаз;
- Затруднения питания от груди;
- Сильная лихорадка;
- Интоксикационный синдром;
- Рвотный рефлекс;
- Диарея;
- Косоглазие;
- Ускорение частоты сокращений сердца (тахикардия);
- Мышечные подергивания.
Неврологи определяют неврологические расстройства в виде симптома Кернига (невозможности приведения головы к груди из-за ригидности затылочных мышц). Спинномозговая жидкость содержит повышенное количество лимфоцитов, белка.
Менингоэнцефалит: классификация
На сегодняшний день, врачи-неврологи подразделяют менингоэнцефалит на различные типы по нескольким критериям: этиологии, характеру морфологических изменений и типу течения. По этиологии различают следующие виды энцефалита:
- Вирусный — возбудителями могут стать вирусы гриппа, простого герпеса, кори, бешенства, цитомегаловирус, энтеровирусы. Преобладает серозный характер воспалительных изменений;
- Бактериальный – возбудителями могут стать стрепто-, менинго-, пневмококки, клебсиелла, гемофильная палочка. Воспаление имеет гнойный характер воспалительных изменений;
- Протозойный — встречается крайне редко. Инфекционными агентами являются амебы, токсоплазмы и другие простейшие;
- Грибковый – преимущественно наблюдается у иммунокомпрометированных лиц. Может диагностироваться в рамках нейроСПИДа.
Проявления менингоэнцефалита взрослых
Различная симптоматика заболевания у взрослого человека обусловлена разными возбудителями, особенности течения. Инкубационный период заболевания продолжается несколько недель.
Симптомы клинической стадии:
- Мышечный застой;
- Снижение аппетита;
- Постоянная усталость;
- Головные боли без эффективности от обезболивающих средств.
Воспалительные изменения мозговых оболочек приводят к менингеальныму синдрому с особыми проявлениями:
- Тошнота;
- Речевые расстройства;
- Перебои деятельности сердца;
- Нарушения дыхательной активности.
Возникновение описанных проявлений приводит к летальному исходу. Прогрессирование отдельных признаков становится причиной инвалидности.
Клиническая картина болезни
Клиника менингоэнцефалита сочетает в себе общие инфекционные, менингиальные, ликворно-гипертензионные, очаговые симптомы. В качестве инфекционных проявлений выступают высокая температура тела, общее болезненное состояние, снижение аппетита, иногда кожные высыпания. На фоне текущей инфекции возникают признаки мозгового поражения.
Повышение давления в спинномозговой жидкости вызывает сильнейшую головную боль, тошноту, рвоту, которая не дает облегчения. Нарастающее внутричерепное давление влечет к расстройству сознания с нарушением ориентирования, психическим возбуждением или, напротив, заторможенностью. При молниеносной форме больной зачастую впадает в кому.
Очаговая неврологическая недостаточность зависит от местоположения и вида воспаления, выражается в различной степени. Проявляется в виде гемипарезов, сенсомоторной афазии, гиперкинезов, мозжечкового синдрома, вестибулярной атаксии, когнитивных нарушениях. Глазодвигательные и зрительные расстройства, птоз, перекос лица, нарушения глотания, дизартрия являются результатом поражения черепно-мозговых нервов.
Последствия перенесенного менингоэнцефалита
Кроме высокой смертности заболевание характеризуется опасными состояниями, приводящими к инвалидности. Тяжелые последствия воспаления белого вещества и мозговых оболочек:
- Параличи конечностей;
- Эпилептические припадки;
- Задержка умственного развития у детей;
- Гидроцефалия;
- Психозы;
- Галлюцинозы.
Состояния необратимы. Ранняя верификация, грамотная терапия предотвращает негативные последствия при бактериальных видах энцефалита и менингита. При остальных формах нозологии прогноз является неблагоприятным.
Лечение
Комплексный подход в лечении включает сочетание патогенетической, этиотропной и симптоматической терапии в условиях отделения реанимации и интенсивной терапии:
- Антибактериальное лечение включает в себя цефалоспорины с ампициллином. Корректировка происходит после выделения возбудителя и определения чувствительности.
- Противовирусные препараты включаются в лечение при определении вирусной этиологии. Назначают ганцикловир при герпесе, рибавирин при арбовирусе. Дополнительно назначается интерферон.
- Среди противогрибковых препаратов мощное воздействие оказывают флуконазол В, амфотерицин В. Иногда их сочетают в особо тяжелых случаях.
- Антипаразитарные препараты совмещают с антибиотиками и противогрибковыми средствами.
- Мочегонные средства и глюкокортикостероиды уменьшают церебральный отек. Целостность и жизнеспособность нейронов обеспечивают нейропротекторы, нейрометаболиты.
Симптоматическое лечение купирует основные признаки заболевания. Оно включает в себя сердечно-сосудистые средства, кислородную терапию, ИВЛ, противосудорожные и психотропные препараты. Реабилитационные мероприятия направлены на восстановление нервных функций (массаж, физиотерапия, ЛФК, иглоукалывание).
Диагностика воспаления мозга и мягких оболочек
Самый точный лабораторный способ верификации нозологии вначале развития – анализ спинномозговой жидкости. Мутность ликвора, омывающего головной и спинной мозг, свидетельствует о наличии инфекции. Определение дополнительных примесей, скоплений лейкоцитов и лимфоцитов показывает бактериальную инфекцию. При патологии возникает увеличение содержание глюкозы, белка.
Клинико-инструментальные методы обследования церебральной паренхимы – рентгенография, КТ, МРТ, электроэнцефалография (ЭЭГ). Нейровизуализация определяет распространение воспаления, глубину поражения, сопутствующую патологию.
Менингит
Энцефалит
Грибок
Рвота
Краснуха
Корь
30189 07 Июня
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
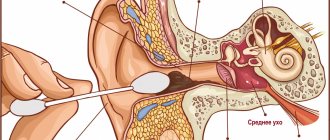
Мозговые оболочки — это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
Наиболее часто встречают воспаление мягкой мозговой оболочки, при этом используют термин «менингит».
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Заболевание передается воздушно-капельным, контактно-бытовым или алиментарным путем.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже — другими возбудителями). Причина серозных менингитов — вирусы, бактерии, грибы.
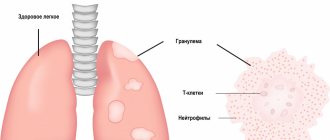
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, — могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
По характеру воспаления:
- Серозный.
- Гнойный.
По механизму возникновения:
- Первичный.
- Вторичный.
По течению:
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
По степени тяжести:
- Легкая.
- Среднетяжелая.
- Тяжелая.
По распространенности процесса:
- Генерализованный.
- Ограниченный.
По наличию осложнений:
- Осложненный.
- Неосложненный.
Симптомы и синдромы менингита
Существует целый ряд синдромов, общих для всех менингитов:
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром — проявляется ознобом, повышением температуры.
Менингококковый менингит занимает первое место среди гнойных менингитов. Его инкубационный период составляет от 1 до 10 дней, в среднем — 2-4 суток. Заболевание обычно начинается остро на фоне полного здоровья или вскоре после назофарингита. Больные могут указать не только день, но и час заболевания, их беспокоит озноб, температура тела выше 38℃, сильная распирающая головная боль, усиливающаяся от любого шума и движения головы. Пациенты могут ощущать болезненность в различных частях тела, прикосновение вызывает мучительные ощущения. Рвота не связана с приемом пищи и не приносит облегчения. Вскоре присоединяется ригидность затылочных мышц и длинных мышц спины. Больные принимают «менингеальную» позу. Дети грудного возраста постоянно плачут, у них может наблюдаться выбухание родничка, желудочно-кишечные расстройства.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
При диагностике паротитного менингита важно выявление недавнего контакта с больным паротитом.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
Для подтверждения диагноза «менингит» врач может назначить комплекс лабораторно-инструментальных исследований:
- клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);