Автор:
Чекалдина Елена Владимировна оториноларинголог, к.м.н.
Быстрый переход Лечение паратонзиллярного абсцесса
Паратонзиллярный абсцесс (ПТА) — это скопление гноя между капсулой небной миндалины и глоточными мышцами.
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Симптомы паратонзиллярного абсцесса
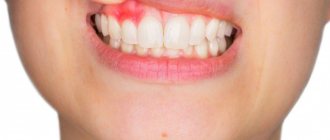
Типичным клиническим проявлением ПТА является сильная боль в горле (обычно односторонняя), лихорадка, приглушенный голос. Пациенты также могут жаловаться на слюнотечение и трудности при глотании.
Тризм (спазм жевательных мышц), связанный с раздражением и рефлекторным спазмом внутренней крыловидной мышцы, встречается почти у 2/3 пациентов и является важным отличительным признаком ПТА в сравнении с тяжелым течением острого тонзиллофарингита. Также пациенты могут жаловаться на припухлость шеи и боль в ухе на стороне поражения.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0 | 0 | 10 | 2 | 2 | 2 | 2 | 0 | 0 | 10 | 2 | 2 | 2 | 2 |
Диагностика
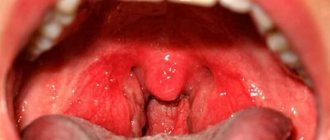
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
- общий анализ крови с лейкоцитарной формулой;
- исследование электролитов (калий, натрий, хлор) при признаках обезвоживания;
- стрепта-тест для исключения БГСА;
- посев на аэробные и анаэробные бактерии, если проводилось дренирование абсцесса (посев рекомендуется только при осложненном течении ПТА, рецидивирующем течении ПТА или у пациентов с иммунодефицитными состояниями).
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Возбудители заболевания — стрептококки, стафилококки, грибы.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Лечение паратонзиллярного абсцесса
При осложненном течении детям (в особенности детям младшего возраста) показаны госпитализация и лечение в условиях стационара.
Основным методом лечения ПТА является системная антибактериальная терапия. При тяжелом течении, выраженной интоксикации, затруднении глотания, тошноте антибактериальная терапия назначается парентерально (минуя ЖКТ) с последующим переводом на пероральные формы препаратов — до завершения 14-дневного курса лечения. Курсы антибактериальной терапии менее 10 дней повышают вероятность рецидива заболевания.
После назначения системной антибактериальной терапии рекомендуется динамическое наблюдение в течение 24 часов. Оно допустимо у пациентов с предполагаемым паратонзиллитом, без явных признаков ПТА, без признаков обструкции дыхательных путей, сепсиса, тяжелого спазма жевательных мышц или других признаков осложненного течения заболевания. А также у детей до 7 лет с небольшими абсцессами и редкими эпизодами острого тонзиллофарингита в анамнезе.
Исследования показали, что назначение системной антибактериальной терапии эффективно даже без дренирования абсцесса. По имеющимся данным 50% детей отвечали на системную антибактериальную терапию и не нуждались в дренировании абсцесса или удалении миндалин.
Системная антибактериальная терапия должна включать антибиотики, активные в отношении БГСА, золотистого стафилококка и респираторных анаэробов. При ПТА чаще всего назначаются амоксициллин-клавуланат, ампициллин-сульбактам, клиндамицин. При отсутствии эффекта или тяжелом течении к лечению добавляется ванкомицин или линезолид, чтобы обеспечить оптимальный охват потенциально устойчивых грамположительных кокков.
Существует 3 методики дренирования ПТА:
- пункция ПТА — гнойное отделяемое удаляется через аспирационную иглу;
- дренирование ПТА через разрез;
- тонзиллэктомия.
Дренирование абсцесса никогда не исключает назначения системной антибактериальной терапии.
Все 3 методики дренирования абсцесса сопоставимы по эффективности. Выбор процедуры зависит от состояния пациента, тяжести заболевания, наличия осложнений, возраста и способности пациента к сотрудничеству с врачом.
Пациентам без спазма жевательных мышц или рецидивирующих острых тонзиллофарингитов в анамнезе рекомендуется пункционное дренирование ПТА или дренирование абсцесса через разрез, которые могут выполняться в амбулаторных условиях под местной анестезией.
Тонзиллэктомия является предпочтительной в следующих случаях:
- наличие предыдущих эпизодов ПТА или рецидивирующего тонзиллофарингита;
- значительная обструкция верхних дыхательных путей или другие осложнения;
- неэффективность дренирования абсцесса;
- наличие других показаний для тонзиллэктомии (например, обструкция верхних дыхательных путей и храп из-за большого размера миндалин).
Рандомизированные исследования, в которых сравнивались пункционное дренирование ПТА и дренирование ПТА через разрез, показали сопоставимое разрешение абсцесса — более чем в 90% случаев.
Данные о пользе системной гормональной терапии (глюкокортикоидами) при лечении ПТА противоречивы. Некоторые исследования показывают, что использование глюкокортикоидов (дексаметазона) может сокращать длительность симптомов заболевания, а также уменьшать болевой синдром после дренирования ПТА. В других же исследованиях никаких явных преимуществ назначения глюкокортикоидов у взрослых и детей зафиксировано не было. Поскольку число пациентов, участвовавших в этих исследованиях, было небольшим (от 40 до 250 случаев), необходимо дальнейшее изучение эффективности рутинного применения глюкокортикоидов при лечении ПТА.
Рецидивы ПТА встречаются в 10-15% случаев, чаще у пациентов с рецидивирующим острым тонзиллитофарингтом в анамнезе.
Фактор риска ПТА — курение.
Показания для вскрытия
Медикаментозная терапия возможна только на стадии паратонзиллита, когда имеется воспаление, но еще нет гнойника. Если терапия антибиотиками не была проведена в первые два-три дня, то абсцесс нужно будет вскрыть. На стадии гнойного воспаления консервативное лечение не даст положительного результата.
В 25% случаев гнойник вскрывается самостоятельно без оперативного вмешательства. При этом резко падает температура, уходит боль и наступает выздоровление. Но если этого не случилось, то больному показано вскрытие полости абсцесса скальпелем.
Если операцию не произвести, то гнойное воспаление может пойти дальше, что представляет опасность для жизни.
Виды и формы ПТА
В зависимости от локализации воспаления различают:
- передний паратонзиллярный абсцесс. В большинстве клинических случаев гной скапливается около верхнего полюса миндалины, за передней дужкой и мягким небом;
- боковой паратонзиллярный абсцесс. Экссудат образуется между глоточной фасцией и капсулой миндалины. Различают правосторонний или левосторонний ПТА;
- задний абсцесс. Гной скапливается в области задней дужки. Патология может провоцировать отек гортани с последующем стенозом;
- нижний ПТА. Встречается редко. В этом случае передняя небная дужка смещается книзу спереди при инфильтрации нижнего отдела.
Паратонзиллярный абсцесс имеет следующие клинико-морфологические формы:
- отечная. Протекает без выраженного воспаления без яркого проявления симптоматики. Из-за этого форма заболевания диагностируется редко;
- инфильтрационная. Возникает гиперемия. Проявляется болью, повышение температуры;
- абсцедирующая. Формируется на 4-7 день после развития инфильтрационных изменений.
Подготовка к операции
Хирургию проводят только когда абсцесс «созрел», то есть полностью сформирован гнойный карман. Обычно это происходит на 5-й день после возникновения отека миндалины.
Проверка готовности полости к вскрытию осуществляется путем диагностической пункции. С помощью большой иглы делается прокол в месте, которое более всего выпирает. Все манипуляции контролируются УЗ-аппаратом или эндоскопическим наблюдением. Если в пробе обнаруживается гной, значит, абсцесс созрел к оперированию.
При необходимости назначается анализ крови, а также посев для определения возбудителя и проверку резистентности к антибактериальным препаратам.
После обследования пациента направляют в операционную, где сделают хирургическое вскрытие абсцесса.
Реабилитация
Процесс восстановления занимает 1-2 недели. Кушать можно практически сразу, но пища должна быть жидкой. Несколько дней после процедуры вскрытия абсцесса рана будет болеть во время проглатывания еды.
После операции следует придерживаться таких правил:
- не прогревать шею;
- не употреблять сильно горячие или холодные напитки;
- в меню должна быть жидкая пища без кислоты и специй (они будут раздражать рану);
- исключить алкоголь, желательно не курить;
- избегать переохлаждения;
- принимать назначенные врачом лекарства (витамины, антибиотики).
Важно санировать все возможные очаги инфекций в полости рта и носоглотке. Необходимо убрать кариес, пролечить хронические заболевания горла и укреплять иммунитет.