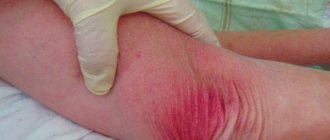
Пролежни – это язвы кожного покрова, которые возникают при определённых условиях из-за нарушения кровообращения в местах, где кожа плохо снабжается кровью из-за сдавливания сосудов, и имеются костные выступы. Выделяют три основных фактора их развития: сдавливание, сдвиг и смещение, трение. Обычно участки ишемии и некроза тканей появляются у пациентов, которые вынуждены длительное время находиться в одном положении. Основные места локализации пролежней:
- при положении на спине – большие пальцы ног, пятки, крестец, позвоночник, локти, затылок;
- при положении на боку – лодыжка, бедра, плечи, уши;
- при нахождении в инвалидном кресле – лопатки, копчик, ягодицы, задняя поверхность коленного сустава и пятки.
Развития пролежней можно избежать, если правильно ухаживать за кожей пациента, воспользовавшись услугами профессиональных сиделок частного пансионата. Дом престарелых «Серебряный Век» создан для того, чтобы лежачие больные, страдающие тяжёлыми недугами, чувствовали себя нужными, и были уверены, что помощь всегда рядом – 24 часа в сутки, чтобы они не боялись своих болезней и получали надлежащий уход. Мы стараемся сделать жизнь людей преклонного возраста более наполненной и вернуть им радость каждого дня. Нам очень приятно видеть, когда лежачие больные снова начинают ходить, и у родственников появляется уверенность в том, что их близкий человек находится в надёжных руках.
Своей деятельностью мы стараемся опровергнуть сложившийся в нашей стране негативный стереотип о домах престарелых и создаём позитивный образ, когда старость и тяжелые недуги перестают пугать больного и его родственников.
Для каждого тяжелого лежачего пациента разрабатывается индивидуальная программа профилактики и лечение пролежней, разрабатывается график изменения положения в постели.
Как лечить пролежни
Причинами появления и развития пролежней обычно становится ослабление защитных свойств кожи. Преклонный возраст и деменция относятся к отягощающим и необратимым внутренним факторам риска.
Не своевременное лечение пролежней является прямой угрозой жизни для следующих категорий пожилых людей:
- парализованных больных;
- людей, находящихся в коме;
- больных с переломом шейки бедра;
- лежачих пациентов после инсульта;
- больных с пониженной чувствительностью на поздних стадиях деменции;
- больных с инконтиненцией;
- людей, которые получают плохое питание.
Пересушенная кожа больше восприимчива к действию раздражающих факторов, которые могут нарушить состояние равновесия в ней, привести к раздражению и появлению опасных явлений.
Осложнения
Осложнения пролежней (особенно пролежневых язв) могут быть опасны для жизни и включают:
- Флегмону
Острое гнойное воспаление кожи и мягких тканей. Люди с повреждением нерва (нейропатией) или после травмы позвоночника часто не чувствуют боли в области, затронутой воспалением и пролежнем. Флегмона может вызвать тяжелую интоксикацию и даже общее заражение крови (сепсис).
- Язву пятки
Длительно не заживающая хроническая рана пятки, значительно ухудшает качество жизни пациента, так как ведёт к нарушению функции опоры и ходьбы. Трофическая язва пятки может возникать вследствие пролежня причём не только у спинальных больных, но и у послеоперационных и послереанимационных пациентов вследствие их длительного обездвиживания.
- Поражение костей и суставов
Инфекция от язвы может затронуть суставы и кости. Попадание инфекции в полость суставов может вызвать общее заражение крови. Костные инфекции (остеомиелит) могут уменьшить привести к разрушению пяточной кости.
- Рак
Длительно незаживающие раны могут со временем превратиться в плоскоклеточный рак кожи.
- Сепсис
Общее заражение крови развивается при ослаблении иммунитета, сахарном диабете и прочих тяжелых сопутствующих заболеваниях и часто являются причиной летального исхода.
Профилактика пролежней
Пролежни, как и любую другую болезнь, легче предупредить, чем лечить. В нашем доме престарелых работают профессиональные сиделки, которые используют самые современные методы профилактики и лечения пролежней:
- смена положения больного каждые 2 часа днём и 3.5 часа ночью по схеме;
- ежедневная гигиеническая обработка и косметический уход за кожей;
- обработка мест, подверженных наивысшему риску образования пролежней;
- специальный массаж;
- рациональное питание богатое белком и питьевой режим.
При проведении гигиенических процедур лежачим пациентам обычно используются специальные средства – гели, пенки, салфетки, которые не требуют смывания водой и позволяют мыть больного в кровати.
Для предотвращения образования и лечение пролежней в нашем санатории используются противопролежневые матрасы ячеистого типа, специальные шины, подушки и прокладки. Но их применение не снижает бдительность сиделок. Они не допускают образование складок на постельном и нательном белье, что позволяет избежать трения уязвимых участков тела. Если больной двигается, его следует побуждать его к изменению точек наибольшего давления. Кроме того, мы проводим обучение пожилых людей приёмам самопомощи для перемещения.
Оценка состояния/кожи
У каждого пациента с расстройствами двигательной активности присутствуют известные факторы риска, которые начинают оказывать свое влияние при стечении индивидуальных неблагоприятных обстоятельств. Если у пациента присутствуют факторы риска, перечисленные в предыдущей главе, то нужно действовать следующим образом:
- Проводите осмотр и оценку состояния кожи лежачего больного (особенно области высокого риска) как можно чаще. Делайте это во время процедур по уходу – когда меняете нательное белье, совершаете утренний туалет или меняете подгузники.
- Следите за тем, чтобы кожа была сухой и чистой.
- Если больной жалуется на боль, чувство жжения или давления в какой- либо области, немедленно обратите на это внимание. Это может быть первым симптомом возникновения пролежня.
- Если на коже возникает покраснение, которое не исчезает после освобождения от давления, то это можно считать первым признаком проявления пролежня.
- Ни в коем случае не массируйте покрасневшую область! Обнаружилось, что массаж поврежденной области может понизить температуру кожи и привести к дегенерации ткани, что в свою очередь может дать толчок к возникновению пролежней.
Как лечить пролежни у лежачих больных?
Если пролежни уже появились, то с помощью опытных специалистов лечение пролежней пройдет гораздо быстрей и комфортней для пациента, чем в домашних условиях. Лечение пролежней у лежачих больных выбирается в зависимости от степени развития болезни:
- Первая стадия пролежней: видимое покраснение кожного покрова, которое возникает быстро, иногда после нескольких часов, проведённых неподвижно.
- Вторая стадия: стойкое покраснение, поверхностная потёртость, появление пузыря, наполненного жидкостью.
- Третья стадия: глубокое повреждение до мышечного слоя, до границы с подкожными тканями, появление жидких выделений из раны.
- Четвёртая стадия: омертвение, повреждение доходит до фасции кости, образование полости.
- Пятая стадия: состояние общего заражения, сепсис, омертвение распространяется в направлении фасции и мышц.
Лечение пролежней на 1 и 2 стадии лечится консервативно с использованием специальных средств, на 3, 4 и 5 – только хирургическим путём.
Степени и симптомы пролежней
Первые субъективные ощущения, которые может испытывать больной: • Покалывание на коже там, где вероятно может развиться пролежень. Это связано с застоем крови, лимфы, питающих нервные окончания; • Онемение (потеря чувствительности). Наступает на поражённом участке тела примерно через 3 часа. Видимые признаки пролежня: • Застой периферической крови, лимфы. Вначале проявляется в форме венозной эритемы сине-красного цвета, не имеет чётких границ. Места локализации – участки костных, мышечных выступов, соприкасающиеся с ложем. Интенсивность окрашивания кожи постепенно нарастает; • Слущивание эпидермиса с предварительным образованием пузырьков с гноем или без них. Это основные признаки начинающегося пролежня. Нужно срочно принимать меры, которые не допустят дальнейшего усугубления патологии. Развитие пролежней проходит в 4 стадии, которые сопровождаются разными симптомами. Стадия I – начальная. Её признаки следующие: • Кожа не повреждена; • Есть покраснения (светлая кожа). Кожа при надавливании не меняет цвет; • Цвет темной кожи зачастую не меняется. Кожа при надавливании не белеет. Иногда выглядит раздражённой, цианотичной или багровой; • Поражённый участок кожи может быть чувствительным, болезненным, быть мягче, прохладнее/теплее по сравнению с иными участками. Стадия II – пролежень превращается в открытую рану. Признаки: • Эпидермис, часть дермы или повреждаются, или отсутствуют; • Пролежень – отёчная, красно-розовая рана (похож на язву); • Может иметь внешний вид неповреждённого или лопнувшего пузыря с жидкостью. Стадия III – глубокая рана. Внешний вид: • Некроз, как правило, достигает не только кожи, но и жировой ткани; • Язва становится похожей кратер; • Дно раны может иметь омертвевшую желтоватую ткань; • Повреждение может распространяться между слоями ещё здоровой дермы. Стадия IV – обширный некроз тканей. Внешний вид: • В ране могут выступать сухожилия, мышцы, кости; • Дно раны тёмное, твёрдая омертвевшая ткань; • Поражение распространено далеко за пределы очага.
Как распознать пролежни?
Пациенты, которые преимущественно лежат на спине, жалуются на образование пролежней в области лопаток и крестца. Также участки, поврежденные некрозом, обнаруживают на затылке и пятках. При положении на боку могут подвергнуться поражению следующие участки:
- бедра;
- уши;
- виски;
- плечи;
- колени;
- голеностоп.
Симптомы некроза:
- формирование отека красного или синего цвета;
- повышенная чувствительность в зоне поражения и боли;
- пузыри, которые при вскрытии дают обзор на поверхностные раны;
- формирование кратера с гнойным отделяемым.
Также на краях раны образуются желтоватые участки некроза, которые постепенно приобретают темный оттенок.
Категория риска и места формирования
Пролежни возникают у людей, постоянно прикованных к постели или передвигающихся при помощи инвалидной коляски. Патология возникает из-за постоянного давления на отдельные зоны мягких тканей, что приводит к нарушению местной циркуляции крови и постепенному их разрушению.
Точки формирования пролежней связаны с привычным положением тела больного:
- При лежании на спине – затрагивается область крестца, пяток, локтей. Воздействию подвергается затылочная и лопаточная область.
- Расположение на боку – приводит к травмам в области бедренной кости, большого вертела, сосцевидного отростка. В процесс вовлекается зона височной кости.
- Сидячее положение – вызывает сдавление тканей в стопах ног, лопаток. Затрагиваются седалищные бугры.
Риск формирования некроза и стадия пролежней определяется по шкале Ватерлоу. При расчетах учитывается общее состояние пациента.
Появление покраснений, зуда и болезненных ощущений с неприятным запахом в местах соприкосновения мягких тканей с твердыми поверхностями говорит о присоединении инфекции. Родственникам больного нужно обратиться к врачу. Профессиональная помощь необходима при кровотечениях или появлении посторонней жидкости из пролежня.
Причины появления
Ключевые причины формирования пролежней:
- отсутствие смены положения, из-за чего происходит развитие некротических процессов в эпидермальных слоях;
- использование грубого белья, складки которого травмируют кожный покров;
- некачественный уход за больным;
- резкое изменение веса;
- наличие сопутствующих болезней хронического характера, из-за которых нарушается работа сосудов или происходят гормональные сбои в организме.
Зная причины формирования пролежней можно снизить риск образования ран и предотвратить распространение болезни.
Оценка состояния
В первую очередь нужно получить обзор об объеме повреждений. Для этого нужно освободить область повреждения от давления и одежды. Осмотрите кожу больного в хорошо освещенном месте. Попробуйте рукой поврежденную область. Если область покраснела и покраснение не исчезает после освобождения от давления, то скорее всего мы имеем дело с начинающимся пролежнем. Можно провести тест рядом с поврежденной областью: нажмите пальцем на здоровую кожу — после снятия пальцев на коже возникает более светлый участок, который по прошествии времени опять станет таким же как остальная кожа. Если в осматриваемой области нарушено кровоснабжение, то такой реакции не возникает. Если в поврежденной области кожа все еще здорова, то ее не нужно ничем накрывать. Если кожа слишком суха или если есть опасность, что кожа соприкасается с мочой, то кожу достаточно только увлажнять. Если был обнаружен только один участок повреждения, то сместите пациента в такое положение, при котором покрасневший участок остался бы свободен от давления. Если кожа начинает трескаться, нужно сразу обратиться к специалисту, например к семейной медсестре или медсестре по домашнему уходу, или, при возникновении необходимости, к семейному врачу. Выбор средств по уходу за пролежнями очень широк и для правильного выбора нужна помощь специалиста. При выборе средства по уходу нужно учитывать стадии развития язвы пролежня (размер, глубина, наличие отмерших тканей, признаки инфекции, количество выделений), ее расположение, частоту смены средств по уходу за язвами и предпочтения пациента. Если у ухаживающего человека нет специальной подготовки по уходу за пролежнями, то не рекомендуется проводить уход самостоятельно. Попросите совета и помощи у семейной медсестры и медсестры по домашнему уходу! Если пролежень уже возник, то излечить его можно самое скорое за 2 недели. Если пролежень не проходит, нужно обязательно обратиться к специалистам, чтобы оценить правильность методов лечения.
Стадии пролежней
В зависимости от степени некроза подбирается способ лечения пациента. Иногда бывает достаточно обработать рану дезинфицирующим раствором, что можно сделать дома, а иногда требуется хирургическое вмешательство.
Профилактика и лечение пролежней 1 Стадии
Чаще данная степень болезни лечится быстро и без особых проблем. Недостатком патологии этой степени является слабо выраженная симптоматика, из-за чего не удается своевременно приступить к лечению и предотвратить развитие болезни. Основные симптомы пролежней 1 стадии:
- изменение оттенка пораженного участка;
- раздражение на коже;
- болевые ощущения в месте поражения.
Для лечения некроза рекомендуется проводить осмотр пациента для выявления перечисленных изменений. Только в этом случае удастся предотвратить развитие изъязвлений.
Профилактика и лечение пролежней первой стадии одинаковы. Терапия подразумевает:
- обработку пораженного участка камфорным спиртом или другими растворами;
- удаление выделений и подсушивание кожной поверхности;
- обработку пораженного участка мазями, ускоряющими поток крови;
- контрастный душ.
Врачи рекомендуют сочетать лечение с применением пленки из полиуретана. Пластырь не сможет справиться с проблемой. Его целесообразно использовать только для предотвращения микроповреждений.
Профилактика и лечение пролежней 2 Стадии, рана не инфицированная
На данной стадии повреждение кожи напоминает язву или рану небольших размеров. Особенность – отекающие края. Если человек в сознании, то он может рассказать о следующих симптомах второй стадии пролежней:
- боли в месте поражения кожи;
- жжении;
- зуде.
Больные с пролежнями второй стадии стараются избегать соприкосновения раны с постельными принадлежностями, а также жалуются на неудобную одежду.
Лечение пролежней в виде небольших ранок должно осуществляться с помощью препаратов, порекомендованных врачом. Для предотвращения развития болезни рекомендуется очистить рану от выпота и некротизированных клеток, а также обработать пораженный участок антисептиком.
Дополнительно врачи рекомендуют накладывать антисептические повязки и регулярно проводить осмотр участка на наличие воспалений.
Если в процессе лечения было обнаружено инфицирование раны, необходимо добавить обработку антибактериальным препаратом.
Профилактика и лечение пролежней 3 Стадии, рана не инфицированная
Поврежденная область имеет следующий вид:
- некроз затрагивает все слои эпидермиса;
- на коже рана напоминает кратер с красными отечными краями;
- на дне и стенках поврежденной области формируются сгустки отмершей ткани желтого цвета.
На данной стадии происходит отмирание нервных отростков, из-за чего снижается уровень боли. Лечение проводится так же, как в случае со второй стадией некроза. Единственный нюанс – требуется более тщательная обработка раны и очищение ее от отмерших клеток.
Профилактика и лечение пролежней 4 Стадии, рана не инфицированная
Такие пролежни характерны для пациентов со слабым иммунитетом. Симптомы болезни:
- большая глубина раны;
- потемневшее дно кратера;
- побледневшая или покрасневшая кожа вокруг раны.
В самых тяжелых случаях, когда речь заходит об обширном некрозе, формируются крупные участки омертвевшей ткани. Примечательно, что некроз 4 степени не приносит пациенту дискомфорта или болезненных ощущений. Объясняется это разрушением нервных окончаний.
В этом случае лечение проводится под наблюдением хирурга. Также необходимо организовать уход за лежачими больными с пролежнями. Перед использованием антисептиков рекомендуется оперативно иссечь некротизированные ткани, чтобы предотвратить развитие инфекции и ускорить процесс регенерации. В процессе лечения используют:
- некролитики;
- стимуляторы восстановления тканей;
- стимуляторы, ускоряющие кровоток;
- противовоспалительные препараты.
Омертвевшие участки кожи удаляют с помощью операции.
Профилактика и лечение пролежней 4 Стадии, рана инфицированная
Сопровождается неприятным запахом и формированием гнойного содержимого. В этом случае требуется серьезная медицинская помощь. В этом случае необходима срочная операция по устранению пораженных клеток.
Определение
Пролежень
(язва, pressure injury, pressure ulcer, decubitus ulcer, bedsore) – локальное повреждение кожи и(или) подлежащих тканей. Пролежни образуются в результате давления или сочетания давления с другими повреждающими факторами (трение, сдвиг, влажность и другие). Они располагаются, как правило, над костными выступами (крестец, пятки, лодыжки, пальцы, локти, седалищные кости, остистые отростки позвоночника, копчик, тазобедренные суставы и затылок).
Ослабленные лежачие и сидячие больные с нарушенным кровообращением, чувствительностью (инсульты, повреждения спинного мозга) и сопутствующими заболеваниями чаще других страдают от этой проблемы. Существенную роль в возникновении и развитии локальных повреждений кожи и подлежащих тканей играют неправильный уход, недержание мочи и кала. Пролежни очень неприятное, опасное и дорогостоящее осложнение, которое ухудшает качество жизни, состояние больного и прогноз, тормозит процесс лечения, требует дополнительного ухода, врачебного наблюдения и расходов. Необходимо держать это осложнение под контролем.
Пролежень фото
Факторы риска для образования пролежней
К факторам риска можно отнести большой или очень маленький вес пациента, его неподвижность, а также неграмотный уход. Но есть и другие дополнительные моменты, которые важно учесть. Появляется риск пролежней и у людей, у которых низкий болевой порог или тело которых хуже реагирует на боль за счет обезболивающих препаратов. В такой ситуации профилактика пролежней заключается в том, чтобы постоянно осматривать тело, не дожидаясь, пока пациент сам пожалуется на дискомфорт.
Еще один риск пролежней – послеоперационные и другие боли, которые даже человека с хорошей подвижностью заставляют постоянно находиться в одном положении. Чаще всего в таких случаях проблема обнаруживается при первой степени пролежней, поэтому ее еще можно исправить меньшими силами.
Дополнительной проблемой может служить прием лекарств, которые нарушают водно-солевой баланс в организме. Если в инструкции есть такие данные, избежать образования пролежней можно тщательной профилактикой и постоянным контролем ситуации.