К сожалению, до сих пор есть заболевания, которые за считанные часы доводят, казалось бы, совершенно здорового человека до критического состояния и имеют крайне неблагоприятный прогноз.Одним из таких заболеваний является синдром Лайелла (L51.2 по МКБ-10).
В СМИ широко обсуждался скандальный случай смерти от данной патологии — гибель в июле 2003 года журналиста, депутата Государственной Думы третьего созыва Юрия Щекочихина.
Свидетели отмечали необъяснимое резкое ухудшение его состояния: «за две недели превратился в глубокого старика, волосы выпадали клоками, с тела сошла кожа, практически вся, один за другим отказывали внутренние органы» («Новая газета», выпуск № 20 от 24 марта 2008 г.).
По факту смерти депутата было заведено уголовное дело по статье 105 УК РФ ч. 1 — «Убийство». Родственники и подхватившая ажиотаж пресса твердили об отравлении, в частности таллием. Семь месяцев проводились соответствующие экспертизы, эксгумировали тело депутата. Лишь к марту 2004 года были установлены обстоятельства стремительного ухудшения состояния Щекочихина. Диагноз и причина смерти — синдром Лайелла, острая сердечно-сосудистая недостаточность.
Из истории синдрома
Впервые эту патологию описал в 1956 году шотландский дерматолог Алан Лайелл. Он систематизировал 11 сообщений о 14 случаях этого заболевания, 4 из которых наблюдал лично.
Лайелл заменил принятое ранее обозначение «острый пемфигус» на «токсический эпидермальный некролиз» (ТЭН).Дело в том, что у всех пациентов о. Сыпь и послужила основным диагностическим признаком для выделения новой нозологической единицы. Термин «токсический» Лайелл ввел, полагая, что заболевание вызывается токсемией — циркулирующим в организме определенным токсином. «Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
Также Лайелл отметил тяжесть поражения слизистых оболочек и необычную слабость воспалительных процессов в дерме — «дермальное безмолвие».
В научном мире заболевание получило имя своего первооткрывателя еще при жизни Лайелла — в 60‑е годы. Однако сам дерматолог всегда использовал обозначение ТЭН.
В 1967 году, проведя целевой опрос коллег по всей Великобритании, Лайелл представил самое обширное на сегодняшний день обобщение по ТЭН — 128 случаев заболевания. В том же году он описал 4 формы ТЭН, соответствующие определенной этиологии: стафилококковая, лекарственная, смешанная и идиопатическая.
«Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
В настоящее время стафилококковая форма синдрома Лайелла выделена в отдельную нозологическую единицу: стафилококковый синдром ошпаренной кожи (staphylococcal scalded skin syndrome, SSSS, L00 по МКБ-10).
Эпидемиология
С 70‑х годов в медицине ведется ежегодный учет распространенности синдрома Лайелла. По данным разных авторов, показатели колеблются в пределах 0,4–1,3 случая на 1 млн населения в год. Показатели смертности составляют 20–60 % от числа заболевших, в зависимости от состояния системы здравоохранения региона. Таким образом число смертей от данной патологии по всему миру за год исчисляется тысячами. Среди аллергических реакций немедленного типа по показателю смертности синдром Лайелла уступает лишь анафилактическому шоку. В общей структуре лекарственных аллергий доля синдрома Лайелла составляет 0,3 %. Чаще болеют женщины: соотношение с пациентами-мужчинами 1,5:1. Прямой зависимости риска заболевания от возраста не выявлено. Группой риска считаются пациенты, ранее перенесшие синдром Лайелла, особенно в детском возрасте.
Самая распространенная форма синдрома — лекарственная, до 80 % всех случаев.После лекарственной, второй по частоте причиной выступают злокачественные новообразования (особенно лимфомы). Частота идиопатических случаев синдрома составляет 5–10 %.
У детей Лайелла синдром чаще — до 60 % случаев — имеет инфекционную этиологию. Особая группа риска проявления болезни среди детей — это перенесшие в раннем возрасте ОРВИ и прошедшие в связи с этим курс лечения НПВП.
Этиология
Дискуссии об этиологии и патогенезе синдрома Лайелла продолжаются. Наиболее изучена лекарственная форма заболевания, которая развивается из‑за нарушения способности организма к обезвреживанию реактивных промежуточных лекарственных метаболитов. Данные метаболиты взаимодействуют с тканями, в результате формируется антигенный комплекс, иммунный ответ на который и инициирует развитие болезни.
Фактически доказана и генетическая предрасположенность к данной патологии, в частности у лиц с рядом антигенов комплекса гистологической совместимости HLA: A2, А29, В12, В27, DR7. Наличие в организме хронических очагов инфекции (синусит, тонзиллит, холецистит и т. п.), приводящих к снижению иммунитета, — увеличивает риск заболевания. Особую группу риска составляют ВИЧ-инфицированные пациенты: у них риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.
Патогенез и патоморфология
Несмотря на то, что синдром Лайелла считается полиэтиологическим заболеванием, важную роль в его развитии играют лекарственные препараты – антибактериальные, сульфаниламидные, противовоспалительные и противотуберкулезные. После введения медикамента в организм с нарушенной обезвреживающей функцией аллерген взаимодействует с белками эпидермиса.
Верхний слой кожи воспринимается как «чужеродный». Против него иммунная система начинает интенсивно вырабатывать антитела. Результатом сложных иммунологических реакций становится некроз эпидермиса и его отслойка. Продукты распада белков оказывают токсическое влияние на организм, что приводит к дальнейшему стремительному прогрессированию патологии.
Важное место в развитии синдрома занимают наследственные факторы. Около 10 % человеческой популяции имеет генетическую предрасположенность к аллергической сенсибилизации организма.
Факторы, провоцирующие развитие недуга:
- самолечение,
- применение лекарств без врачебных рекомендаций,
- экологическая проблема,
- рентгеноконтрастное обследование больных,
- халатное отношение медиков к своим непосредственным обязанностям,
- иммунодефицит и снижение неспецифической резистентности организма,
- врачебные ошибки.
Патоморфологические стадии развития заболевания:
- Эритематозная – появление эритем на коже в течение 2–3 дней.
- Буллезная — образование пузырей неправильной формы с тонкими стенками, сливающихся друг с другом.
- Десквамационная — разрыв пузырей, и появление на их месте обширных эрозийных поверхностей.
При синдроме Лайелла у больных развивается афтозный стоматит, конъюнктивит, язвенно-некротическое воспаление мужских и женских половых органов.
Диагностика
Для дифференциальной и лабораторной диагностики провокационные пробы не проводятся, поскольку высок риск неконтролируемых осложнений. Наиболее распространены внеорганизменные диагностические пробы, основанные на реакциях клеток крови пациента на сенсибилизировавшее организм вещество. К ним относятся: тест дегрануляции базофилов по Шелли, реакция агломерации лейкоцитов по Флеку, реакция бластной трансформации лимфоцитов, гемолитические тесты.
У ВИЧ-инфицированных пациентов риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.
Апоптоз кератиноцитов — один из первых тканевых морфологических признаков синдрома Лайелла. Всё большее распространение приобретает пункционная биопсия с использованием замороженных срезов кожи. При этом выявляются отсутствие типичных акантолитических клеток, тотальный эпидермальный некролиз, под- и внутриэпидермальные пузыри.
Течение
По характеру течения выделяют три варианта клиники синдрома Лайелла:
- Молниеносная форма — до 10 % всех случаев. Развивается в течение нескольких часов. Этиология: идиопатическая или лекарственная. Кожные поражения за сутки охватывают до 90 % поверхности тела. Нарушение сознания вплоть до коматозного. Острая почечная недостаточность — анурия. Ввиду того, что эти пациенты в большинстве своем не доживают до госпитализации или поступают уже в терминальном состоянии, летальный исход составляет 95% в течение 2–3 суток. На вскрытии внутренние органы обычно интактны.
- Острая форма — 50–60 % случаев. Поражение кожи и слизистых проходит весь спектр созревания: от высыпаний до некролиза. Площадь некролизированных поверхностей может достигать 70 % поверхности тела. Заболевание длится от 7 до 20 суток. Начиная с 3–4 суток появляются симптомы почечной, печеночной, сердечно-сосудистой, легочной недостаточности, инфекционные осложнения — прежде всего пульмональные и инфекции мочеполовой системы, а при прогрессировании заболевания — сепсис. Летальность достигает 60 %.
- Благоприятное течение (сглаженная форма) — частота до 30 % случаев. Поражение кожных покровов и слизистых оболочек не превышает 50 % поверхности тела. Клинические проявления достигают пика на 5–6 сутки заболевания. Затем, в течение 3–6 недель, наблюдается улучшение состояния пациента до полного восстановления здоровья.
У подавляющего числа пациентов — более 90 % — присутствуют эрозивные изменения слизистых оболочек. Типичны жалобы на болезненность по ходу уретры при мочеиспускании и светобоязнь.
Характерен положительный симптом Никольского: отслойка эпидермиса на внешне неизмененной коже при скользящем надавливании и отслойка околопузырного эпидермиса при потягивании за обрывок пузырной покрышки. При особо тяжелых формах наблюдается тотальная отслойка эпидермиса при трении по всей поверхности тела пациента.
Симптоматика
Ранее синдром Лайелла с площадью поражения кожных покровов меньше 10% назывался синдромом Стивенса-Джонсона. В настоящее время он рассматривается как более легкая форма токсического эпидермального некролиза с частотой смертельного исхода менее 5%. Для обоих этих синдромов характерным является вовлечение в процесс слизистых оболочек (более чем в 90% случаев заболевания). Формы с площадью поражения кожи от 10 до 30% относят к промежуточным.
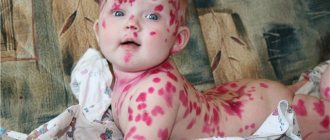
Проявление синдрома Лайелла
В клиническом течении болезни условно выделяют 3 периода:
- Продромальный, который развивается в первые 2 недели после начала приема соответствующего лекарственного средства (чаще в первые 2-3 дня). Иногда этот период составляет несколько часов и даже (редко) 1 час.
- Критический, или острый.
- Выздоровление.
Продромальный период
Обычно заболевание начинается с быстрого повышения температуры тела до 38-41°. Общее состояние внезапно становится тяжелым, появляются выраженный озноб, общая слабость и недомогание, головная боль, болезненность в суставах и мышцах, поясничной области, боли при глотании, увеличение периферических лимфоузлов, утрата аппетита, незначительная заложенность носа. Симптоматика продромального периода может возникать за 1-2 дня до кожных проявлений, что нередко приводит к ошибочной диагностике гриппа или респираторно-вирусной инфекции и слишком поздней отмене лекарственного препарата, явившегося причиной острого эпидермального некролиза.
Кроме этих признаков, нередко отмечается воспалительный процесс слизистой оболочки полости рта, носа, век, конъюнктивы, половых органов. Часто больной жалуется на чувство умеренной болезненности, жжения и зуда кожных покровов.
Острый период
Характеризуется прогрессированием поражений слизистых оболочек и кожных покровов, а также нарушением функции внутренних органов и систем — появляются изменения формулы крови и метаболические нарушения. В критическом периоде также условно выделяют 3 стадии:
Эритематозную
Напоминает высыпными элементами на коже и слизистых оболочках многоформную эксудативную эритему. Сыпь представлена эритематозными пятнами, розеолами, папулами, пустулами. Папулезно-эритематозная сыпь является типичной для начала болезни и расположена симметрично, появляясь вначале на лице, затем на конечностях и туловище. Сыпь носит обильный диссеминированный характер. Чаще всего она имеет вид насыщенно-красных отечных пятен, которые увеличиваются и сливаются между собой, формируя крупные очаги.
Буллезную
Через 2-3 дня в центре эритематозных пятен формируются крупные неправильной формы тонкостенные пузыри с коричневатым оттенком и дряблой покрышкой. Пузыри склонны к слиянию. При надавливании их площадь может значительно увеличиваться, достигая даже площади ладонной поверхности кисти (симптом Асбо-Ханзена). Для этой стадии характерны ощущение жжения и зуда кожных покровов, повышение и расстройство чувствительности не только пораженных, но и здоровых участков тела. Кроме того, отмечается настолько выраженная болезненность кожи, что ее вызывает даже легкое прикосновение простыни. Развивается обезвоженность, сопровождаемая мучительной жаждой.
Статьи по теме: Буллезные дерматиты
Десквамационную
Характеризуется легким разрывом пузырей с обнажением обширных эрозивных поверхностей цианотично-красной окраски с серозно-геморрагическим отделяемым. Эрозии резко болезненны при прикосновении и легко кровоточат. Очень быстро почти вся кожная поверхность приобретает вид ожога II-III степени. На этой стадии отмечаются резко положительные симптом Никольского и его разновидность симптом Асбо-Ханзена, а также симптомы «смоченного белья» (под воздействием пальца эпидермальный слой легко скользит, смещается и сморщивается), и «носков и перчаток», когда отслоенный на пальцах и стопах эпидермис сохраняет их форму.
Симптом Никольского заключается в отслоении эпидермиса в области кажущейся нормальной кожи при скольжении по ней пальцем с небольшим давлением, а также отслаивание эпидермиса около пузыря при потягивании за обрывки покрышки пузыря. В особо тяжелых случаях наблюдается отслоение всего эпидермиса на всей кожной поверхности тела во время трения пальцем. Возможно появление петехиальной сыпи.
Более чем у 90% больных выявляются эрозии на слизистых оболочках. На губах, слизистой оболочке полости рта появляются множественные болезненные и легко кровоточащие эрозии. На губах они покрыты кровянистыми корочками и трещинами, что значительно затрудняет прием пищи. Нередко отмечается поражение слизистых оболочек глаз с формированием эрозивных блефарита, конъюнктивита и иридоциклита, а также глотки и пищевода, гортани, трахеи и бронхов, мочеиспускательного канала и мочевого пузыря, половых органов. Типичными жалобами при поражении слизистых оболочек являются светобоязнь, болезненность в мочеиспускательном канале.
Длительность критического периода зависит от темпа распространения поражения кожных покровов и вовлечения в процесс внутренних органов, наличия сопутствующих хронических инфекций и заболеваний внутренних органов, а также от эффективности лечения и своевременности его начала. При неблагоприятных условиях острый период длится около 3-5 дней и в 30-70% случаев заканчивается смертельным исходом.
Причины летального исхода:
- выраженное нарушение кислотно-основного состояния и водно-электролитного баланса;
- значительные гемодинамические и микроциркуляторные расстройства;
- выраженная интоксикация организма;
- развитие синдрома диссеминированного внутрисосудистого свертывания (тромбогеморрагический синдром);
- расстройство, преимущественно, белкового метаболизма;
- утрата барьерной функции кожи, присоединение на этом фоне инфекции и развитие сепсиса;
- дыхательная, почечная, печеночная и сердечная недостаточность.
Выздоровление
Его длительность зависит от тех же (перечисленных выше) факторов. Оно характеризуется прекращением отслоения эпидермального слоя и реэпителизацией пораженных участков.
В зависимости от характера течения токсического эпидермального некролиза различают 3 его формы:
Молниеносную
Или сверхострую, на которую приходится до 10% всех случаев заболевания. Причина — медикаментозная или идиопатическая. В течение 1 суток поражается до 90% всей кожной поверхности. Развиваются острая почечная недостаточность, нарушение сознания, кома. Таки пациенты очень часто поступают в стационар уже в крайне тяжелом, терминальном состоянии или вообще не доживают до госпитализации. Смертельный исход наступает уже на 2 – 3-и сутки от начала болезни и составляет 95%.
Острую
Составляет около 50-60% всех случаев. Заболевание протекает со всеми стадиями, начиная от сыпи и заканчивая некролизом. Площадь пораженной поверхности может достигать 70%. Длительность острой формы составляет 7-20 дней. С 3 – 4-го дня отмечаются симптоматика печеночно-почечной, сердечно-сосудистой недостаточности, а также осложнения инфекционного характера легких и мочеполовых органов. Прогрессирование заболевания часто приводит к сепсису. Смертельный исход отмечается в 60%.
Благоприятную
Или сглаженную, частота которой в общем числе больных синдромом Лайелла составляет в среднем 30%. Кожные покровы и слизистые оболочки поражаются не более чем у половины больных со сглаженной формой. Своего наивысшего проявления болезнь достигает на 5 – 6-е сутки, после чего на протяжении 3-6 недель происходит постепенный регресс симптоматики и полное восстановление состояния здоровья.
Кроме того, в зависимости от характера и обширности кожной симптоматики, степени вовлечения слизистых оболочек и внутренних органов различают три варианта синдрома Лайелла:
- атипичный;
- с пятнами;
- без пятен, который является типичным вариантом токсического эпидермального некролиза.
Синдром Стивена — Джонсона или синдром Лайелла?
Один из главных прогностических факторов при синдроме Лайелла — площадь некролизированной поверхности. Поэтому очень важна правильная оценка ее протяженности. Для этого используются те же правила, что и в комбустиологии: правило «девятки» — когда руки, грудь и живот считаются по 9 % поверхности тела, а спина и ноги — по 18 %; и правило «однопроцентной ладони». Для более точной оценки рекомендуется измерять площадь отделенного и отделяемого эпидермиса не только на участках с выраженными эритематозными изменениями, но и на отдаленных от «эпицентра» участках тела.В зависимости от площади пораженной некролизом поверхности выделяют клинические отличия синдрома Лайелла от синдрома Стивена — Джонсона.
На протяжении 30 лет — с конца 70‑х — кортикостероиды считались обязательным звеном в терапии синдрома Лайелла. В последние годы появились критические замечания по поводу их эффективности: в частности, указывается, что при их использовании возрастает риск септических осложнений.
В последние годы набирает популярность теория, что эти синдромы являются двумя вариантами тяжелого исхода эпидермолитической кожной реакции на медикаменты и отличаются лишь степенью отслойки кожного покрова.
Основная симптоматика
Общее самочувствие пациентов с синдромом Лайелла ухудшается сразу, и симптомы болезни постоянно прогрессируют. Сначала отмечается увеличение температуры тела до 39-40⁰C. Уже через несколько часов на теле, слизистых оболочках полости рта и гениталий образуются болезненные отечные красные пятна разного диаметра.
Через 12 часов на внешне неповрежденных участках кожи происходит отслоение с формированием вялых пузырей разной величины и формы. После их самопроизвольного вскрытия остаются эрозивные поверхности, покрытые обрывками кожи. Они отекают, выделяют серозно-кровянистую жидкость, что приводит к обезвоживанию организма.
Даже незначительное прикосновение к телу больного провоцирует отставание эпидермиса. В результате любое продолжительное сдавливание или трение на участках кожного покрова приводит к образованию эрозий без формирования пузырей.
При синдроме Лайелла тело пациента в кратчайшие сроки становится воспаленным, болезненным, красным. Оно похоже на тело обожженного кипятком человека. Появляется характерный признак «смоченного белья», при котором кожа, контактируя с инородным предметом, легко сдвигается с места и морщится.
Симптомы обезвоживания нарастают, падает кровяное давление, в анализах крови выявляется существенное увеличение СОЭ. Тело больного инфицируется и начинает загнаиваться. Общая аллергия совместно с тяжелой интоксикацией провоцирует сгущение крови, замедление кровоциркуляции, нарушает работу печени, почек, сердечно-сосудистой системы, органов дыхания. При отсутствии адекватного лечения вероятно наступление смерти пациента.
Системная терапия
К сожалению, единых клинических рекомендаций при диагностированном синдроме Лайелла не существует. Это связано прежде всего с полиорганностью поражений, что предполагает в первую очередь разнонаправленную посимптомную терапию.Для лечения синдрома Лайелла правило «отмены последнего» назначенного медикамента чаще всего неэффективно, так как время проявления заболевания варьирует от нескольких часов до нескольких суток. Поэтому рекомендуется отмена всех ранее назначенных медикаментов и экстренная симптоматическая терапия. Подтверждено, что быстрая и тотальная отмена всех медикаментов при невозможности четкого выявления определенного аллергена — улучшает прогноз заболевания на 30 %. В рамках специфического лечения аллергического синдрома Лайелла большинством исследователей однозначно рекомендованы:
- экстренная, желательно в первые же часы заболевания, каскадная плазмофильтрация (плазмаферез), позволяющая удалить до 80 % плазмы пациента. При технической невозможности плазмафереза рекомендована гемосорбция;
- массивная системная кортикостероидная терапия. Рекомендуемые схемы кортикостероидов варьируют от 3–4 мг/кг массы тела в первые сутки заболевания до полного запрета при ухудшении состояния пациента;
- внутривенные иммуноглобулины. Ежесуточная доза начиная с первого дня заболевания варьируется от 0,2 до 0,75 г/кг массы тела пациента. Длительность цикла — от 4 до 12 дней. Эффективность иммуноглобулинов обусловлена содержанием в них естественных анти-Fas-антител, регулирующих апоптоз и пролиферацию в интактных и трансформированных лимфоидных клетках. Они снижают частоту бактериальных осложнений и предотвращают прогрессирование синдрома;
- гипербарическая оксигенация при отсутствии в легких пациента абсцессов, каверн и свободной проходимости дыхательных путей.
Лечение поражений кожного покрова и слизистых проводят по принципам терапии ожогов. Соблюдается режим парентерального питания. Коррекция инфузий осуществляется в зависимости от состояния пациента.
В период нахождения в стационаре обязательны регулярные — не реже одного раза каждые 72 часа — осмотры урологом, окулистом, стоматологом, отоларингологом, чтобы вовремя выявить и назначить соответствующую терапию при поражении слизистых оболочек.
Лечение
При первых признаках синдрома Лайелла необходимо срочно обращаться в больницу, больной госпитализируется. Врачи начинают бороться за жизнь пациента, если вовремя не начать правильную терапию лечения исход может быть летальным. Уравниваются анализы крови, водяной, солевой, белковый баланс, восстанавливается жизненная функция важных органов.
Существует несколько способов лечения, их мы сейчас и рассмотрим.
Экстракорпоральная гемосорбция. Один из самых эффективных методов лечения. Он проводится на ранней стадии, в первые пару дней заболевания. При правильном и вовремя начатом лечении при первых двох – трех процедурах возможно полное выздоровление. При обращении к врачу после недели заболевания потребуется минимум пять процедур.
Плазмоферез. Благодаря ему с организма, при заболевании синдрома Лайелла, выводятся токсические вещества, еще нормализуется нарушенная иммунная система организма. Плазмоферез при синдроме Лайелла проводится два или три раза в зависимости от состояния больного.
Проводится комплексная терапия при которой применяются лекарства которые: поддерживают функционирование почек и печени; препараты которые восстанавливают разрушившиеся ткани; препараты калия, кальция, магния; препараты которые снижают свертываемость крови; мочегонные средства; антибиотики.
Больной на лечении должен находится в теплой палате. Постельное белье менять каждый день, желательно и не раз на день, часто переодеваться, перед тем как делать перевязки больному необходимо применят анальгетики потому, что эта процедура очень болезненная.
Прогноз
С 2011 года на Западе распространена SCORTEN шкала оценки тяжести синдрома Лайелла. В ней учитываются следующие прогностические факторы:
- возраст пациента > 40 лет;
- ЧСС > 120 уд. в мин.;
- наличие сопутствующего злокачественного онкологического заболевания;
- площадь пораженной поверхности тела > 10 %;
- уровень мочевины крови > 10 ммоль/л;
- уровень бикарбонатов плазмы
- глюкоза крови > 14 ммоль/л.
Наличие каждого фактора увеличивает риск летального исхода. Так, примерный риск смерти составляет: при наличии 1 фактора — до 3,2 %; 2‑х факторов — 12,1 %; 3‑х факторов — 35,3 %; 4‑х факторов — 58,3 %; 5 и более факторов — 90 %.
Клинический случай
В 2009 году в Донецке я стал свидетелем редчайшего для Донбасса (всего 6 случаев в Донецкой области за период с 1991 по 2013 годы!) случая синдрома Лайелла. Пациентка: 37 лет. Аллергический и инфекционный анамнезы — не отягощены. За трое суток до поступления заболела простудным заболеванием. Лечилась «знакомыми» лекарствами: таблетки от кашля, глазные, носовые капли, витамины. С вечера второго дня появились зуд, высыпания. Самостоятельно принимала супрастин. После кратковременного облегчения — состояние ухудшилось. Вечером на третьи сутки, после обморока доставлена БСМП в городскую больницу, в течение нескольких часов переведена в областную клинику.
Поступила женщина с гиперемированной кожей на грудной клетке, плечах, внутренних поверхностях бедер. На третий день появились наполненные мутноватым содержимым пузыри. Объем иных достигал 100 мл. На протяжении всего периода сохранялась гиперемия век, склер, слизистых оболочек ротовой полости, перианальной области.
С третьих суток комбустиологом неоднократно предпринимались попытки закрыть раневую поверхность ксенокожей. Однако кратковременные периоды спокойствия сменялись у пациентки психомоторным возбуждением, что приводило к смещению повязок и ксенокожи. Ни один лоскут не прижился. На протяжении двух недель в реанимационном отделении пациентка более половины времени провела в вынужденном медикаментозном сне. А с шестых суток, когда состояние пациентки стало критическим, ее перевели на постоянную ИВЛ.
В данном случае синдром Лайелла диагностирован в течение двух суток после поступления пациентки в стационар; течение заболевания было не молниеносным, а скорее острым; проводилась посимптомная терапия, но спасти женщину не удалось.