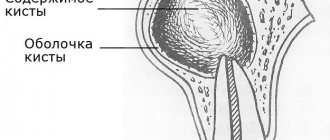
Киста кости – ограниченная полость внутри костной ткани, заполненная кровью, серозной, серозно-геморрагической жидкостью. Согласно Международной гистологической классификации костных опухолей, киста относится к числу опухолевидных процессов. При этом среди всех первичных костных образований они занимают 3 место и чаще всего формируются еще в детском возрасте, хотя не исключено образование кисты в костях у взрослых.
Новообразование такого рода может возникать в любой из костей скелета, но чаще поражается проксимальный отдел плечевой кости (50%) и бедренная кость (25%). Значительно реже костные кисты обнаруживаются в большеберцовой, малоберцовой, пяточной кости, позвоночнике. Изначально они могут никак не проявляться, но по мере роста возникают боли и другие симптомы. Киста нарушает нормальную структуру кости и повышает вероятность получения переломов даже при небольших нагрузках. Также она может приводить к деформации кости, что в тяжелых случаях создает выраженные эстетические дефекты.
Костные кисты у детей
Кистозные полости разных видов – одни из наиболее распространенных патологий скелета у детей. В основном новообразования формируются в зоне увеличения длины кости, т. е. ее метафизе – участке, расположенном вблизи эпифиза (головки) кости и образующемся в процессе роста скелета за счет деления и последующего окостенения клеток эпифизарных пластинок.
После окончания периода роста и формирования скелета эпифизарные пластинки замещаются эпифизарной линией и окостеневают.
Киста кости у детей обычно формируется на фоне развития дистрофического процесса, становящегося следствием пороков сосудов. В результате возникающих гемодинамических расстройств и нарушения оттока интерстициальной (тканевой) жидкости в метафизарном отделе костей, наблюдается повышение внутрикостного давления в конкретном его участке. Это становится причиной формирования полости, которая заполняется жидкостью.
Нарушение кровоснабжения кости, снижение поступления питательных веществ и кислорода приводит к активизации продукции специфических ферментов, которые провоцируют резорбцию, т. е. рассасывание кости. Это вызывает уменьшение массы костной ткани. В результате она становится менее прочной, а значит, больше подвержена переломам.
У детей чаще всего диагностируются субкортикальные кисты костей:
- солитарные или простые (СКК);
- аневризмальные (АКК).
Комментарий
Приведенная в статье информация имеет принципиальную новизну; работа хорошо структурирована, иллюстрирована и аргументирована. В заключение можно еще раз уточнить детали раздельного поражения кистой зубовидной кости и тела СII, указывающие на особенности эмбриогенеза кисты. Эти технические детали улучшат восприятие статьи читателями журнала.
Статья, несомненно, представляет практический интерес и может быть рекомендована к публикации в специализированном нейрохирургическом журнале.
А.Ю. Мушкин
(Санкт-Петербург)
Солитарные
СКК – одни из наиболее часто встречающихся патологий скелета детского возраста. На них по данным разных авторов приходится 21—57% всех доброкачественных опухолей у детей. Они представляют собой интрамедуллярные, т. е. образующиеся внутри вещества костного мозга, однокамерные полости. Они заполненные серозной жидкостью и выстланы фиброзной мембраной разной толщины, образованной соединительной тканью и единичными гигантскими клетками.
Они могут образовываться в любой кости, но чаще локализованы в длинных трубчатых костях, в особенности в проксимальном (расположенном ближе к телу) метафизе плечевой и бедренной кости, несколько реже – в большеберцовой кости. При достижении крупных размеров кость может «вздуваться», что и приводит к образованию характерной припухлости.
В 80% случаев солитарные кисты диагностируются до 20 лет. При этом у мальчиков они наблюдаются в 3 раза чаще, чем у девочек. Пик заболеваемости приходится на период между 10 и 15 годами. Только 20% больных составляют дети до 10 лет.
Аневризмальные
Аневризмальная костная киста – доброкачественное опухолевидное образование, которое, в отличие от солитарной, имеет многочисленные сосудистые пространства, заполненные кровью. Она быстро прогрессирует и преимущественно поражает кости таза, позвонки и коленный сустав (метафизы бедренной и большеберцовой кости), но встречается реже солитарной.
АКК может присутствовать у детей любого возраста и пола, но чаще всего диагностируется эта киста кости у подростков, а именно девушек 10—20 лет. Среди всех новообразований костей на ее долю приходится 1—9,1%.
По каким причинам образуются дегенеративные кисты костей этого вида до конца еще не изучено, но так же предполагается, что ее формирование провоцирует локальное нарушение венозного оттока. Также причиной образования аневризмальной кисты может служить травма. Реже эта костная киста у детей выступает элементом в структуре другой опухоли.
Субхондральная киста
Под этим термином подразумеваются множественные мелкие полости в суставных поверхностях костей, размер которых не превышает 1,5 см. Чаще всего субхондральные кисты обнаруживаются у пожилых людей и являются следствием дегенеративных заболеваний суставов (артроза), воспалительных процессов в них (артрита) и других патологических изменений. Хотя в связи с «омоложением» дегенеративно-дистрофических заболеваний сегодня новообразования такого рода нередко обнаруживаются у людей среднего возраста, в особенности занятых тяжелым физическим трудом, у спортсменов и больных с ожирением, ведущих малоподвижный образ жизни.
Чаще всего субхондральные кисты возникают в тазобедренном и коленном суставе.
Проявления кист сходны с симптомами артроза и артрита. Поэтому они обычно обнаруживаются случайно при проведении планового обследования сустава для оценки динамики течения основного заболевания. Если пациент пренебрегает подобными процедурами, новообразование склонно увеличиваться в размерах и деформировать сустав. Это сопровождается усилением болевых ощущений во время движений, а также нарушением двигательной активности и даже инвалидизацией. Поэтому важно не только лечить артроз и аналогичные патологии, но и регулярно проходить плановые осмотры и обследования.
Выводы
Поскольку не выработано единого протокола по выбору метода лечения детей и подростков с опухолями и опухолеподобными заболеваниями, течение которых было осложнено патологическими переломами, каждый случай требует дифференцированного подхода к лечению и зависит от характера, локализации перелома, а также возраста пациента и нозологической принадлежности основного заболевания, которое должно быть подтверждено морфологически.
Сведения об авторах
Для контактов:
Снетков А.И. — e-mail
Внутрикостный ганглион
Внутрикостный ганглион или юкстаартикулярная костная киста представляет собой неопухолевое кистозное образование, имеющее фиброзную стенку и формирующееся в субхондральных областях кости, т. е. примыкающих к гиалиновому хрящу. Часто новообразование многокамерное.
Таким образом, оно локализовано непосредственно в суставе, что и приводит к появлению характерной симптоматики, хотя чаще оно протекает скрыто. Проявлениями юкстаартикулярной костной кисти могут выступать боли в области пораженного сустава, возникающие при физических нагрузках, местная болезненность, редко припухлость.
В основе развития патологии лежит мукоидная дегенерация соединительной ткани, что не связано с дистрофическими процессами в суставе. Содержимое кисты представлено муцинозной слизистой жидкостью.
Заболевание встречается редко, в основном у людей 30—50 лет. Его развитие связывают с микротравмами суставов и проявлениями локального асептического некроза. Это приводит к костно-мозговым сосудистым нарушениям в субхондральном слое кости. Поэтому внутрикостный ганглий имеет много общего с субхондральными кистами, сопровождающими дегенеративно-дистрофические патологии суставов.
Асептический некроз – хроническое неинфекционное заболевание, провоцирующее планомерное разрушение костной ткани эпифизов и ограничение движений в суставе. Это сопровождается постепенным сплющиванием головки кости за счет разрушения костных перегородок губчатой кости. Для заболевания характерны боли, постоянно усиливающиеся и сохраняющиеся даже в состоянии покоя.
Установка ацетабулярной чаши
Делается ряд рентген-снимков, на которых важно правильно определить и оценить признаки артроза, поскольку, например, для диспластического и гиперпластического коксартроза применяются разные методы фиксации эндопротезов. Склероз и кисты непосредственно оказывают влияние на выбор техники эндопротезирования, в частности − на способ крепления чаши. В склерозированную кость, потерявшую упругость, невозможно интегрировать покрытие бесцементной чашки.
Для более надежной фиксации чаши впадина вычищается вплоть до уровня губчатого вещества, поскольку эта ткань способна эффективно участвовать в процессе остеоинтеграции. Цементная фиксация тоже устойчивее при посадке на губчатое вещество. Важно максимально удалить склерозированную ткань.
После обработки поверхности вертлужной впадины специальными фрезами до уровня губчатого вещества высверливаются отверстия для крепления чашки, а также вычищаются все кистозные образования. Оставшиеся после выскабливания полости наполняются веществом, добытым либо из головки кости бедра, либо из костного канала. Впадина промывается, тампонируется, производится установка чаши. При посадке на цемент учитывается необходимая толщина слоя мантии под чашей.
Если устанавливается чаша бесцементной фиксации при наличии кист, то после всех этапов очищения поверхности впадины от остеофитов и выскребания кистозных полостей оставшиеся дефекты заполняются спонгиозной аутокостью – веществом, добытым из головки, а также оставшимся при обработке костномозгового канала. Вещество трамбуется на дне впадины, укрепляя ее. Если собственной аутокости пациента недостаточно, то используется специальный синтетический гипоаллергенный материал. С целью повышения надежности чашу дополнительно закрепляют винтами.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Инклюзионная эпидермальная киста
Инклюзионная эпидермальная киста – полость внутри кости, выстланная многослойным плоским ороговевающим эпителием. Она чаще является следствием проникающей травмы, в ходе которой эпителиальные клетки попали в костную ткань. Этот вид чаще встречается в костях пальцев и черепе и может никак не проявляться, а патологические переломы – редкость.
Комментарий
В работе подробно представлены два клинических случая кист кости области ската черепа и аксиса.
Бесспорно, работа имеет научный и практический интерес, тем более что в мировой литературе не описаны подобные клинические наблюдения кист кости, локализующихся в области основания черепа и краниовертебрального сочленения.
Это редкие, очень интересные, с точки зрения клиницистов, случаи, что делает их весьма показательными. Кроме того, нам продемонстрированы отлично выполненные операции.
Считаю необходимым опубликовать данную работу в журнале «Вопросы нейрохирургии» как отличающуюся новизной и заключающую полезную для коллег информацию.
А.О. Гуща
(Москва)
Стадии развития
В своем развитии киста костной ткани проходит 3 стадии:
- Активную (фаза остеолиза). Длится около 1 года и сопровождается увеличением размера новообразования, появлением припухлости и других симптомов, повышением риска получения патологических переломов.
- Пассивную (фаза отграничения). Длится 6—8 месяцев. Полость постепенно уменьшается в размерах, в основном за счет уплотнения периферической части кости. Симптомы постепенно уменьшаются.
- Регенеративную (фаза восстановления). Наступает в среднем через 2 года после начала развития патологии. Симптомы отсутствуют, но все еще существует повышенный риск получения переломов, так как сохраняется остаточная полость или ограниченный участок остеосклероза (уплотнения кости, что снижает ее упругость и сопротивляемость нагрузкам).
Симптомы
Клинические проявления костной кисты зависят от ее расположения, величины, формы и степени разрушения кости. При поражении длинных трубчатых костей (плечевая, локтевая, бедренная, большеберцовая, малоберцовая), что наблюдается в подавляющем большинстве случаев, возникают боли. Они распирающие, давящие, возникают или усиливаются во время физических нагрузок. При аневризмальных кистах боли более интенсивные, а со временем становятся постоянными. Это вызвано прогрессивным увеличением кисты в размерах, что приводит к дистрофии кости, истончению кортикальной пластинки, растяжению и истончению надкостницы.
Также могут наблюдаться:
- не спаянная с кожей припухлость в проекции кисты, которую можно прощупать (при аневризмальной кисте она болезненна);
- скованность, уменьшение объема активных движений в смежном суставе;
- контрактура, т. е. неполное разгибание или сгибание;
- снижение опорной функции ноги, хромота при формировании новообразования в костях нижних конечностей;
- изменение формы конечности в области поражения;
- отечность мягких тканей, покраснение и местное повышение температуры;
- незначительная дистрофия мышц;
- деформация сустава (в тяжелых случаях в сочетании с артрозом);
- неврологические нарушения (стреляющие боли, нарушения чувствительности и подвижности, вплоть до парезов и параличей, расстройства работы внутренних органов) при поражении позвоночника и компрессии спинномозговых корешков.
Нередко первым симптомом кисты становится перелом, полученный при отсутствии серьезного травмирующего фактора. В результате конечность находится в вынужденном положении, наблюдается выраженная отечность мягких тканей, определяется уплотнение. Иногда причину травмы даже не удается установить. В таких случаях киста становится случайной и объясняющей причину перелома находкой при проводимом рентгене.
Но после получения перелома патологическая полость внутри кости может полностью зарастать, что позволяет изначально прибегать к помощи традиционного консервативного лечения. В части случаев перелом не приводит к излечению, а киста продолжает прогрессировать, а иногда и принимает более агрессивный характер.
Особенно опасными являются патологические переломы позвонков, что может провоцировать тяжелые неврологические осложнения.
Обсуждение
При возникновении патологического перелома перед врачом прежде всего встают вопросы: как это осложнение повлияет на течение основного заболевания и какой тактикой лечения воспользоваться в каждом конкретном случае? На сегодняшний день существуют совершенно противоположные подходы к лечению патологических переломов.
По мнению многих авторов [6–15], в 7–15% случаев у больных, перенесших патологический перелом на почве кисты, происходит самоизлечение — закрытие кистозной полости. Это объясняется посттравматическим дренированием полости кисты через линию перелома, одномоментным снижением внутрикостного давления, которое в течение длительного периода может сохраняться низким, особенно при значительном смещении костных отломков. J. Farber и R. Stanton [16] представили данные о самостоятельном разрешении солитарных костных кист в каждом 4-м случае патологического перелома. В связи с этим предлагаемый метод консервативного лечения состоит в длительной иммобилизации поврежденной конечности и динамическом наблюдении за областью кистозной трансформации в ожидании самоизлечения или уменьшения объема патологической полости. J. Ahn и J. Park [17] провели ретроспективный анализ лечения 52 детей с патологическим переломами костей на почве солитарных кист и выявили, что в подавляющем числе случаев киста сохраняется, а иногда и увеличивается. По данным авторов настоящего исследования [29], из 42 пациентов с патологическими переломами на фоне кист кости репарация была отмечена лишь у 1.
Для стабилизации и заживления патологических переломов, а также предотвращения перелома и заживления костных кист у подростков после пункционной биопсии применяют канюлированные винты [18] или внутрикостные стержни Эдера, позволяющие избежать внешней иммобилизации [19].
В то же время Н.А. Шолохова [20], проанализировав результаты лечения более 80 пациентов с кистами костей, пришла к выводу, что патологический перелом на фоне кист костей не способствует снижению внутрикостного давления и закрытию патологического очага. Нецелесообразно также применение металлических конструкций (канюлированных винтов и стержней) при лечении кист костей в силу того, что эти методики не воздействуют на звенья патогенеза заболевания.
По мнению С.Т. Зацепина [2], при лечении патологических переломов на фоне гигантоклеточных опухолей необходимо отложить оперативное вмешательство на 2 нед с момента возникновения перелома, поскольку при переломе резко возрастает коагуляция крови, что приведет к неизбежной обширной кровопотере во время операции. Методика D. Alkalay и соавт. [21] предполагает двухэтапную операцию: на первом этапе выполняются репозиция после кюретажа и минимальная внутренняя фиксация, на втором — повторный кюретаж, криобработка полости, цементирование и стабильный остеосинтез.
А.В. Иванов и соавт. [22], учитывая, что хондромы фаланг кистей и стоп часто диагностируются при переломах, предлагают применять сразу экскохлеацию или резекцию опухоли, замещение дефекта ауто- или аллотрансплантатами с металлоостеосинтезом минипластинами. И.А. Карпенко и соавт. [23] считают, что для лечения пациентов с этими патологиями наиболее приемлем двухэтапный метод: первый этап — наложение дистракционного аппарата с целью репозиции перелома, второй этап — внутриочаговая резекция с костной пластикой.
При лечении патологических переломов на фоне фиброзной дисплазии большинство авторов отдают предпочтение оперативному лечению — репозиции перелома, удалению патологического очага и стабильной фиксации [24]. Однако R. Wirbel и соавт. [25] описывают случай излечения патологического перелома и остеофиброзной дисплазии в течение 10 мес у ребенка 4,5 лет после внутрикостного остеосинтеза титановым стержнем.
Авторы совершенно обоснованно выделяют возможные риски, способствующие возникновению патологических переломов, и советуют применять металлоостеосинтез пораженного сегмента с целью их профилактики [26].
Так, например, В.М. Шаповалов и соавт. [27] при наличии или риске возникновения патологического перелома на фоне доброкачественных опухолей сочетают костную пластику со стабильной внутренней фиксацией.
В то же время С.Т. Зацепин [2] у пациентов с доброкачественными поражениями, в том числе осложненными патологическими переломами, после обширной внутриочаговой резекции рекомендует выполнять костную пластику свежезамороженными кортикальными аллотрансплантатами с фиксацией на осевом трансплантате.
Л.М. Куфтырев и соавт. [28] отдают предпочтение внутрикостной резекции очага деструкции с последующей свободной аутопластикой из крыла подвздошной кости и фиксацией аппаратом Илизарова.
Таким образом, на сегодняшний день остаются дискутабельными вопросы, касающиеся средств фиксации патологических переломов и методов замещения пострезекционных дефектов. Также не существует единого мнения о методах профилактики возникновения патологических переломов у пациентов с доброкачественными опухолями и опухолеподобными заболеваниями.
Диагностика
При появлении признаков кисты, как и при переломах, следует обращаться к ортопеду-травматологу. При сохранении целостности кости врач путем пальпации может обнаружить безболезненное уплотнение, а также провести тесты для оценки объема движений.
Но основным способом диагностики кисты кости является рентгенологическое исследование. Киста кости на рентгене выглядит как одно- или многокамерное образование, сочетающееся со вздутием и истончением кортикального слоя кости, осевыми деформациями. Иногда обнаруживаются неправильно сросшиеся патологические переломы костей, изменения суставов. Но каждый вид кисты имеет свои рентгенологические признаки:
· Аневризмальная киста отличается метафизарным поражением. Имеет эксцентрический литический очаг, который часто распространяется за нормальные анатомические границы кости. Наблюдается истончение кортикального слоя, а также присутствие склеротического «ободка» по периферии, что указывает на периостальную реакцию. Новообразование септировано, т. е. является многокамерным и имеет вид «мыльных пузырей».
- Солитарная костная киста на рентгене имеет вид центрально расположенного литического образования с четкой границей. Она может расширяться от центра к периферии, но никогда не проникает в кортикальный слой и не распространяется выше эпифизарной пластинки. Иногда наблюдаются выступающие внутрь костные септы. Они могут создавать обманчивый вид многокамерности. Но, в отличие от аневризмальной кисты, периостальная реакция отсутствует.
- Субхондральные кисты определяются как одиночные или множественные образования, способные имитировать опухоль. Обязательно присутствует сужение суставной щели и признаки дистрофических изменений.
- Внутрикостный ганглион (юкстаартикулярная костная киста) имеет вид четко отграниченного овального или округлого образования. Оно расположено эксцентрично и расположено субхондрально в эпифизе, но не в метафизе. Может наблюдаться деформация надкостницы. Образование отграничено склеротическим ободком, что сопряжено с отсутствием или слабой выраженностью дистрофических изменений в суставе.
Дополнительно с целью дифференциации кисты от других опухолей костей пациенту могут назначаться:
- УЗИ – показано для диагностики дегенеративных изменений в хрящевой ткани суставов;
- КТ – позволяет обнаружить специфичные признаки (симптом «горизонтальных уровней»), определить относительную плотность, площадь, объем новообразования, количество камер;
- МРТ – лучший метод диагностики патологий мягкотканых структур, применяемый для диагностики заболеваний суставов и при подготовке к операции, так как позволяет оценить расположение сосудисто-нервного пучка и избежать его травмирования в ходе хирургического вмешательства.
Если у специалиста есть сомнения в природе новообразования, он может рекомендовать выполнение пункции кисты с дальнейшим изучением полученного материала в лаборатории. В частности это показано для дифференциации доброкачественных аневризмальных кист от злокачественной телангиэктатической остеосаркомы.
Дополнительно могут назначаться общий анализ мочи и крови, биохимический анализ крови для оценки общего состояния организма, выявления признаков воспалительных процессов, исключения некоторых заболеваний.
Лечение
Лечение кист костей может осуществляться консервативным или хирургическим путем. Тактика всегда выбирается на основании вида новообразования, его расположения, стадии развития, степени влияния на функции и структуру кости. По возможности предпочтение отдают безоперационному лечению, особенно у детей, так как не исключается вероятность повреждения эпифизарных пластинок, обеспечивающих рост костей. В таких случаях возможно отставание в росте части тела в дальнейшей перспективе.
Но в отдельных случаях обойтись без операции невозможно. Радикальное удаление кисты кости показано при:
- угрозе развития стеноза позвоночного канала;
- риске обширного разрушения кости;
- размере новообразования более 2/3 поперечного сечения кости;
- локализации в нагружаемой зоне, опасная близость к эпифизарной пластинке, что создает высокий риск патологического перелома;
- длительных, сильных болях, не поддающихся устранению консервативными методами;
- отсутствии склонности к уменьшению полости через 6—8 месяцев после начала консервативного лечения.
При переломе накладывают гипсовую повязку или полимерный гипс для иммобилизации конечности, так как при его срастании существует вероятность самоизлечения.
Независимо от выбранного метода лечения, контрольные рентгенологические снимки делают через 2, 6 и 12 месяцев после начала терапии. Это позволяет проследить динамику изменения состояния кисты и при необходимости скорректировать тактику лечения.
Каковы другие методы опухолей на кости?
Некоторые опухоли костей чувствительны к лучевой терапии. Лучевая терапия может использоваться как самостоятельно лечение или совместно с другими методами лечения. Химиотерапия может быть использована для лечения в зависимости от биологического поведения заболевания. Она может быть применена до или после операции.
Есть ли разница между полами в отношении риска появления этой болезни?
Мы можем привести информацию по этому вопросу в США. Злокачественные опухоли костей определяются в 2500 случаях в год, доброкачественные — в 200 000-300 000. Метастазы в кости встречаются у 250 000 – 300 000 случаев в год. Разницы между полами с точки зрения риска заболевания опухолями кости не выявлено.
Что бы вы хотели сказать о последующем наблюдении пациентов после лечения?
Последующее наблюдение пациента делается сначала через короткие промежутки времени, и само наблюдение будет проводиться в течение многих лет. С помощью этого метода, рецидив заболевания или его распространение на другие органы обнаруживается на ранней стадии, и составляется план лечения. На этом этапе пациенту нужна психологическая поддержка и возврат к полноценной общественной жизни. Рак легких, молочной железы, щитовидной железы и предстательной железы являются основными причинами метастаз, не считая первичной злокачественной опухоли кости. Кроме того, необходимо тщательно исследовать причины боли в костях, которые возникают в пожилом возрасте.
Что такое ампутация?
Ампутация — это удаление пораженной части тела для того, чтобы спасти жизнь пациента в случае невозможности сохранения органа. Например, если речь идет о развитии заболевания в ноге, нога должна быть ампутирована. Но мы сейчас далеки от такого хирургического подхода благодаря развитию в области диагностики и лечения. Если в 80-х годах 90% пациентов с диагнозом «рак» лечили бы именно методом ампутации, то теперь этот процент составляет менее 10%.
Консервативное лечение
Основу лечения составляет медикаментозная терапия. Она включает применение НПВС и проведение пункций кисты. Препараты группы НПВС обладают обезболивающими и противовоспалительными свойствами. Назначаются обычно перорально, при сильных болях возможно внутримышечное введение. Противопоказаны при заболеваниях ЖКТ.
Пункция кистозной полости проводится под местной анестезией. Она подразумевает введение в кисту иглы, через которую производится аспирация ее содержимого. Также выполняется перфорация стенок для снижения давления. Полость промывают физиологическим раствором, а затем 5% раствором аминокапроновой кислоты и вводят антиферментный препарат. Пациентам старше 12 лет в полость кисты могут вводиться кортикостероиды.
При крупных кистах в активной фазе остеолиза пункции могут выполняться каждые 3 недели, после ее перехода в стадию отграничения – каждые 4—5 недель. Но в большинстве случаев для закрытия кисты достаточно 6—10 пункций. Если киста располагается в труднодоступном месте, пункция осуществляется под контролем КТ.
Полученную при аспирации жидкость отправляют на гистологическое исследование. Это позволяет точно установить природу образования и исключить онкологию, в частности злокачественную гигантоклеточную опухоль.
Преимущества применения пункции для лечения кисты неоспоримы. Эта малоинвазивная процедура:
- позволяет быстро добиться улучшения самочувствия;
- высокая степень безопасности;
- быстрый и легкий период восстановления;
- отсутствие рубцов.
Но в некоторых случаях пункция является только этапом подготовки к открытой костно-пластической операции.
Медикаментозная терапия дополняется проведением курсов физиотерапевтических процедур и ЛФК. Их основными задачами являются поддержание подвижности суставов на должном уровне и закрепление результатов медикаментозного лечения. При высоком риске патологического перелома пациентам может рекомендоваться ношение ортопедических изделий, в частности ортезов и брейсов.
Если же дегенеративные кисты костей привели к перелому, показана иммобилизация с помощью гипсовой повязки, пластиковых шин или других ортопедических устройств.
Что вы можете сказать о доброкачественных опухолях костей и их лечении?
Наиболее распространенные доброкачественные опухоли костей — это не остеогенная фиброма, простая киста кости, остеохондрома, опухоль гигантских клеток, хрящевая опухоль и фиброзная дисплазия. Так как лечение доброкачественных опухолей костей зависит от типа опухоли и возраста пациента, в большинстве случаев достаточно наблюдения за пациентом. В некоторых случаях медикаментозное лечение успокаивает боль. В некоторых случаях, особенно у пациентов-детей, опухоли могут со временем спонтанно исчезнуть. Некоторые доброкачественные опухоли могут переродиться в злокачественные опухоли и тогда могут начать развиваться метастазы. Иногда врач рекомендует удаление опухоли. Такой подход предотвращает возможные патологические переломы. Некоторые опухоли могут возникать снова, хотя они были вырезаны. Опухоль гигантских клеток является наиболее встречаемой доброкачественной опухолью, которая может иметь агрессивный ход развития. В некоторых случаях остеохондрома, которая локализуется в нескольких областях, может переродиться в рак.
БУДЬТЕ ВНИМАТЕЛЬНЫ К ДАННЫМ СИМПТОМАМ!
Специалист в области ортопедии и травматологии, профессор Каан Эрлер говорит: «Если вы испытываете боль, несмотря на то, что вы отдохнули или, если у вас есть подозрения на опухоль кости, пожалуйста, немедленно обратитесь к врачу. Ортопеды-онкологи помогут вам в любой ситуации».
Операция при кисте кости
Операция – крайняя мера для лечения костных кист, применяющаяся при неэффективности других методов или возникновении риска развития серьезных осложнений, например при формировании кистозной полости в позвонке и компрессии (сдавлении) спинного мозга или его корешков. При наличии показаний в большинстве случаев проводится локальное иссечение пораженного участка кости, т. е. краевая резекция с тщательной обработкой костной полости. Сформировавшийся дефект заполняют трансплантатом собственной кости пациента или синтетическим материалом.
При поражении сегментов верхних или нижних конечностей иногда проводится экскохлеация кисты, т. е. удаление ее содержимого тупой ложкой без воздействия на стенки с последующим заполнением образовавшегося дефекта. При крупных дефектах может проводиться костная пластика с применением DHS и DCS систем, блокирующей пластины, интрамедуллярным блокирующим стержнем, винтами, наложением аппарата Илизарова.
При сложных переломах со смещением проводится открытая репозиция костных отломков с внутренней, реже внешней фиксацией их в правильном положении.
В ряде случаев удаление кисты требует проведения остеотомии кости. Распил выполняется на участке между здоровой и измененной зоной кости. После этого проводится внутрикостная резекция образования и установка костного трансплантата в оставшуюся полость. Для восстановления целостности кости осуществляют формирование дистракционного регенерата и компрессионно-дистракционный остеосинтез по Илизарову.
После проведения операции рецидивы практически не встречаются.
Если наблюдаются субхондральные кисты, в особенности, возникающие на фоне тяжелого деформирующего артроза или асептического некроза, что типично для взрослых и сопровождается сильными болями, пациентам могут предлагаться различные виды хирургического вмешательства для решения этих проблем. В основном сегодня в таких случаях применяется эндопротезирование пораженного сустава, подразумевающую замену разрушенных фрагментов костей искусственными протезами. По функциональности они практически не уступают природному суставу, а срок службы в среднем составляет 20 лет.
Как проходит лечение рака кости?
Лечение опухолей кости – всегда результат командной работы. Основные члены этой команды — это ортопед-онколог, онколог, радиолог, радиоонколог, патолог. Цель лечения заключается в преодолении рака и защите пораженных конечностей. Есть ли улучшения в лечении костных опухолей по мере развития медицины? Есть ли изменения в хирургических методах? Раньше, для того, чтобы удалить опухоль из организма, существовал, в основном, метод ампутации конечностей. Но теперь доступен хирургический подход, который позволяет и удалить опухоль, и защитить конечности. Хирургическое лечение может быть проведено путем удаления центра опухоли или ее удаления вместе с небольшим участком здоровой кожи. Цель лечения заключается в обеспечении функционирования конечности после онкотерапии. Этому способствует, в частности, развитие реконструктивной хирургии. Также часто применяются протезы, костные трансплантаты, которые являются частью кости, взятой из других частей скелета, используемые для заживления пораженного участка и методы биологической реконструкции.
Реабилитация
После удаления костной кисты хирургическим путем организму требуется создать благоприятные условия для восстановления. С этой целью разрабатывается реабилитационная программа. Но ее длительность и характер определяются видом проведенной операции, ее объемом и степенью сложности.
Всем пациентам без исключения назначается антибактериальная терапия, призванная снизить риски развития послеоперационных воспалительных процессов. Параллельно назначаются противогрибковые препараты и пробиотики для снижения риска развития нежелательных явлений после приема антибиотиков.
Также показан прием НПВС для снижения выраженности болевого синдрома. В обязательном порядке назначается ЛФК, призванная устранить риск развития атрофии мышц, улучшить кровообращение и восстановить нормальный объем движений в суставах. Программа лечебной физкультуры, характер упражнений, количество повторов подбираются строго индивидуально для каждого больного в соответствии с видом проведенной операции, общим уровнем физической подготовки и характером имеющихся хронических заболеваний.
При кистах костей прогноз благоприятный. При своевременном и адекватном ситуации лечении после закрытия полости обычно наступает полное выздоровление, а качество жизни больного не снижается.
Таким образом, костные кисты – далеко не редкость, особенно среди детей. Тем не менее и взрослые не защищены от этого заболевания. При этом под маской безобидности и отсутствия клинических проявлений, подобные доброкачественные новообразования способны приводить к сложным патологическим переломам, деформирующим конечности и провоцировать развитие осложнений разного рода. Поэтому при случайном обнаружении кисты или появлении ее симптомов стоит обращаться к ортопеду-травматологу. Только врач сможет правильно оценить состояние кости и подобрать оптимальное в сложившейся ситуации лечение. При этом не стоит бояться операции. Лечение обычно начинают с консервативных методов, которые в большинстве случаев позволяют добиться выздоровления. Операция показана только при их неэффективности или высокой вероятности развития осложнений. А современные методики хирургии обеспечивают минимальные интра-и послеоперационные риски, быстрое восстановление и полное выздоровление.
Результаты
Результаты лечения были прослежены в сроки от 1 года до 9 лет. Оценку эффективности лечения проводили с учетом онкологических и ортопедических критериев. Критериями эффективности являлись отсутствие жалоб, рецидива заболевания, признаки консолидации патологического перелома, функция оперированной конечности.
Всем пациентам были выполнены сохранные костно-пластические операции, лишь в 1 случае оперативное лечение не проводилось, поскольку была зафиксирована репарация патологического очага после сращения перелома на фоне кисты. Срок иммобилизации в гипсовой повязке составил 6 нед. В ситуациях с остальными пациентами оперативное лечение было необходимо. Учитывая отсутствие смещения или наличие незначительного смещения костных отломков и нозологическую принадлежность основного заболевания, фиксация гипсовыми повязками в 21 случае являлась первым этапом лечения. Фиксация преимущественно продолжалась 1 мес с момента травмы, тем самым осуществлялась консолидация перелома, что обеспечивало создание более благоприятных условий для проведения оперативного лечения. При значительном смещении первым этапом проводились трепан-биопсия для верификации диагноза и закрытая репозиция с целью устранения грубого смещения. После чего пораженная конечность фиксировалась гипсовой повязкой или накладывалась система скелетного вытяжения. После морфологической верификации диагноза пациентам выполнялись открытая репозиция перелома, удаление патологической ткани, аллопластика и по необходимости металлоостеосинтез. Пациентам, прооперированным без металлоостеосинтеза, применяли разгрузку и фиксацию пораженной конечности гипсовой повязкой в течение 3 мес с момента операции. Далее гипсовая повязка снималась и начиналась разработка движений в суставах оперируемой конечности. Полная нагрузка рекомендовалась через 4 мес с момента операции. Применение накостного остеосинтеза позволяло отказаться от использования внешней иммобилизации и начинать раннюю активизацию пациента, приступать к ранней разработке движений в суставах оперированной конечности, что в свою очередь способствовало уменьшению сроков стационарного лечения и облегчению ухода за больным.
При наличии металлофиксатора разработка движений в суставах пораженной конечности начиналась через 1 нед с момента операции, а полная нагрузка — через 1 мес. В послеоперационном периоде проводилось динамическое наблюдение всех пациентов, получивших оперативное лечение в отделении. Контрольные рентгенограммы осуществляли через 3, 6, 9 и 12 мес после операции. Консолидация переломов наблюдалась через 2,5–3 мес с момента операции. Сроки неорганотипической перестройки трансплантатов зависели от ряда факторов: объема пострезекционного дефекта, количества, вида и типа трансплантатов и нозологии заболевания. Наиболее быстро перестраивались аутотрансплантаты в сроки от 8 до 12 мес. При изолированном использовании трансплантатов Перфоост период перестройки занимал в среднем от 12 до 14 мес. В случаях массивной аллопластики при обширных резекциях костей, когда поверхностно деминерализированные аллоимплантаты сочетались с кортикальными замороженными имплантатами, срок перестройки увеличивался до 18 мес.
Сроки удаления металлоконструкций зависели от нозологии патологического процесса. При фиброзной и остеофиброзной дисплазиях, учитывая характер течения заболевания, металлоконструкции оставляли с целью профилактики возникновения деформации и патологических переломов в отдаленном послеоперационном периоде. В остальных случаях металлоконструкции удаляли через 1,5–2 года с момента операции.
В сроки от 3 до 6 мес были зарегистрированы следующие осложнения. При кистах кости: в 5 случаях — рецидив основного заболевания, в 2 — укорочение поврежденного сегмента, по 1 случаю — контрактуры суставов и неврологические расстройства; при фиброзной дисплазии: у 1 пациента — укорочение поврежденного сегмента; при неостеогенной фиброме: у 2 – контрактуры суставов. В отдаленные послеоперационные сроки (9–18 мес) при фиброзной дисплазии была отмечена миграция металлоконструкций в 2 случаях.