- Что такое гемодиализ?
- Показания к гемодиализу
- Противопоказания к гемодиализу
- Как устроен гемодиализ?
- Смежные с гемодиализом процедуры
- Диета при гемодиализе
- Осложнения гемодиализа
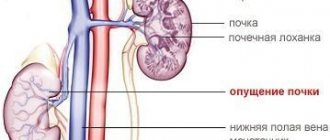
| Гемодиализ — это метод внепочечного очищения крови, незаменимый при некоторых критических состояниях, часто становящийся регулярной процедурой. Зачастую гемодиализ ассоциируется с лечением дисфункции почек, а окончательное их восстановление обычно становится возможным лишь после трансплантации. |
Коротко об известном
Наши почки оказывают на продолжительность и качество жизни самое непосредственное влияние. Поэтому человек сталкивается с почечной недостаточностью, он, по сути, начинает травиться отходами обменных процессов. Кроме того, любой из нас подвержен заражению из источников внешних – например, пары ацетона. Это не проходит бесследно, особенно, когда почки дают сбой.
О гемодиализе известно давно. Сама методика обоснована необходимостью контролировать течение патологий, которые так или иначе связаны с резким повышением в крови продуктов распада, а также продуктов промежуточных. Это происходит вследствие печеночной или же почечной недостаточности, процессом метастазирования, отравления лекарственными продуктами, спиртосодержащими веществами, ядами. В онкологической практике нередко приходиться сталкиваться с проблемой интоксикации из-за роста опухоли, а она в свою очередь запускает процесс повышения концентрации патологических белков, что может привести к гибели больного.
По сути своей процедура и предназначена для выведения вредных веществ из крови. Прежде всего, к ней прибегают для лечения людей с почечной недостаточностью. Аппараты, используемые в процедуре способны отфильтровывать из крови мочевину, токсины, лишнюю жидкость и помогает увеличить, иногда значительно, жизнь больных. Медицинская статистика утверждает: очищать кровь необходимо более чем тысячи человек на миллион человек населения.
Осложнения гемодиализа
Гемодиализ — процедура, к выполнению которых больные вынуждены прибегать в течение многих лет. Она не лишена определенной доли осложнений, к таковым относят:
- синдром дисбаланса — проявляется головной болью, тошнотой, мышечными судорогами, повышением артериального давления и, в конце концов, обмороком;
- артериальную гипотензию — чаще развивается из-за избыточной ультрафильтрации в период диализа;
- пирогенные реакции — например, повышение температуры тела во время сеанса гемодиализа обусловлено бактериальным загрязнением аппаратуры и эндотоксемией;
- воздушную эмболию — является следствием поступления воздуха в систему из разных отделов аппарата, вследствие чего развивается клиническая картина эмболии мозговых или легочных сосудов;
- кровотечения — чаще случаются носовые и желудочно-кишечные кровотечения, реже кровоизлияния в мозг, в полость перикарда и субдуральные гематомы;
- перфорацию мембраны диализатора,
- присоединение вторичной инфекции — преобладает инфицирование вирусом гепатита В как больных (7-20%), так и сотрудников клиник, причем безжелтушные формы составляют 30%, а антиген НВS обнаруживают лишь в 40-50% всех случаев заболевания; кроме вирусного гепатита часто развиваются пневмонии;
- алюминиевая интоксикация — чаще всего является следствием повышенной его концентрации в воде, которую используют для изготовления диализата; повышение его концентрации в крови через 1-2 года от начала лечения диализом, а иногда и раньше, приводит к так называемой алюминиевой болезни, проявляющейся остеопатией (боль в суставах, слабость мышц, риск переломов костей) и энцефалопатией (расстройства речи, деменция, умеренная гидроцефалия).
- приобретенные кисты почек — особенно часто обнаруживаются у больных, находящихся на программном гемодиализе более 2 лет, локализируются в большинстве случаев в корковом веществе, часто кальцифицируются, а у 3% больных сочетаются со злокачественными опухолями почек.
Как проводят
Итак, гемодиализ является очищением крови от веществ токсичных, избытка жидкости проводимом с помощью аппарата «искусственная почка». Принцип работа несложен. Мембрана «искусственной почки» позволяет «выкачивать» токсины из крови пациентов. Они попадают в специальный раствор, а вот белки туда, опять-таки благодаря мембране не попадают. Затем начинается ультрафильтрация токсинов и избытка жидкости. Понятно, что подобные манипуляции необходимо проводить в условиях высокой стерильности. «Искусственная почки» посредством трубки соединена с кровеносной системой больного. Специальный насос, прогоняет через аппарат кровь; очищаясь, она вновь поступает пациенту. Данная процедура не мешает пациенту: в течение пяти-шести часов, пока она осуществляется, он может читать или смотреть телевизор. «Искусственная почка» выполняет сразу несколько функций:
- Нормализует уровень электролитов;
- Поддерживает баланс кислотно-щелочной;
- Удаляет продукты обмена;
- Противодействует образованию тромбов;
- Удаляет излишек воды и т.д.
Показания к гемодиализу
Качество крови больного требует применения гемодиализа при следующих патологиях:
- острая почечная недостаточность;
- хроническая почечная недостаточность;
- тяжёлые нарушения электролитного состава крови;
- гипергидратация, угрожающая жизни (отёк лёгких, отёк головного мозга и т. п.), не снижаемая консервативной терапией;
- отравления ядами и лекарствами (способными пройти через гемодиализную мембрану);
- отравление спиртами.
Лечение программным гемодиализом показано при таких клинических показателях:
- снижение клубочковой фильтрации до 5 мл/мин, что примерно соответствует повышению уровня креатинина до 1,1-1,3 ммоль/л (если клинические проявления выражены, гемодиализ следует начинать как можно раньше, уже при клиренсе 10 мл/мин);
- падение суточного диуреза ниже 700 мл;
- появление начальных признаков уремической остеопатии, полинейропатии, не корригированной гиперкалиемии (7 ммоль/л и выше), гипергидратации, прекоматозного состояния, неукротимой рвоты, невыносимого зуда, перикардита, геморрагического диатеза.
Показания и противопоказания
Как уже было отмечено, гемодиализ применим при почечной недостаточности и для пациентов с другими патологиями. Благодаря ему жизнь человека может быть сохранена и ее качество повышается. Однако есть и противопоказания к применению:
- Хронический гепатит;
- Цирроз печени;
- Серьезные проблемы с нервной системой;
- Туберкулез в активной форме;
- Проблемы со свертываемостью крови;
- А также возраст 70+.
Хорошо зарекомендовала процедура применительно к пациентам со значительной опухолевой интоксикацией, а также при подготовке к химиотерапии.
Внутривенное лазерное облучение крови
Диета при гемодиализе
Питание при гемодиализе играет далеко не второстепенную роль. Составление рациона должно преследовать цель максимально снизить накопление продуктов жизнедеятельности в крови, а потому учитываются следующие нюансы:
- основа ежедневного меню — сбалансированное количество белковых продуктов, то есть курица, мясо и рыба;
- тщательному контролю необходимо подвергать количество калийсодержащих продуктов и не злоупотреблять ими (возрастает риск осложнений со стороны сердца) — это заменители соли, некоторые фрукты (бананы, апельсины), овощи (картошка), шоколад, сухофрукты и орехи;
- тщательному контролю необходимо подвергать количество потребляемой жидкости (возрастает риск отеков, артериальной гипертензии, осложнений со стороны сердца и легких) — ориентироваться на увеличение массы тела не более 5% между процедурами;
- ограничить количество поваренной соли, которая обуславливает жажду и задерживает жидкость в организме;
- ограничить потребление богатых фосфором продуктов, если врач назначил препараты для нормализации обмена кальция и фосфора, что бывает часто — это печень, сердце, морская рыба, яичные желтки, орехи и семечки, отруби;
Настоятельно рекомендуется лицам, находящимся на гемодиализе, не скрывать от своего лечащего врача случаи нарушений диеты. От таковых никто не застрахован, однако осведомленность об этом врача позволит скорректировать программу гемодиализа максимально благоприятным для пациента образом.
Виды
В настоящее время в мире практикуются несколько видов процедуры:
- В условиях дома;
- В условиях амбулатории;
- В условиях стационара.
Все они имеют свои достоинства и недостатки. Например, практикующаяся в Европе манипуляция в условиях домашних проста и безопасна, не заставляет пациента ждать своей очереди в клинику, однако дорога и требует специальной подготовки. В России практикуют проведение процедура в условиях стационара либо амбулатории.
Виды аппаратов «Искусственная почка» различаются по строению диализаторов:
- Пластинчатые;
- Капиллярные.
И те, и другие хорошо зарекомендовали себя и имеют характерные преимущества.
Источники
- “Dialysis. Overview”, NHS, [https://www.nhs.uk/conditions/dialysis/](https://www.nhs.uk/conditions/dialysis/)
- Нефрология (клинические рекомендации) под редакцией Е.М. Шилова, А.В. Смирнова, Н.Л. Козловской, Москва, “ГЭОТАР-Медиа”, 2016.
- Takeki Ishida, Kenichi Kono, Yuusuke Nishida, Masahiro Yoshida. Functional recovery in post-stroke patientson hemodialysis during the convalescentphase: a comparison with those notundergoing hemodialysis [Электронный ресурс] // Renal Replacement Therapy, 2021.
- Alexandre Lautrette, Christophe Leroy. Response to the letter to the Editor Regional citrate anticoagulation for intermittent hemodialysis in the intensive care [Электронный ресурс] // Annals of Intensive Care, 2021.
- Izaya Nakaya. Temporary central venous catheter at hemodialysis initiation and reasons for use: a cross-sectional study [Электронный ресурс] // Renal Replacement Therapy, 2021.
- Yuka Sugawara, Masao Iwagami, Kan Kikuchi. Infection prevention measures for patientsundergoing hemodialysis during theCOVID-19 pandemic in Japan: a nationwidequestionnaire survey [Электронны ресурс] // Renal Replacement Therapy, 2021.
Альтернативы?
Сегодня существуют и альтернативные методики кровоочищения. Кроме «искусственной почки» применяют и иные другие методики, основанные на принципе мембраны ограниченно проницаемой.
Это, например, диализ перитонеальный и диализ кишечный.
В первом случае роль фильтра выполняет брюшина, во втором – стенка толстой кишки.
Обе методики можно применять при противопоказании гемодиализа. Обе значительно дешевле, но и эффективность их меньше. неоднократная лабораторная диагностика.
Прогноз
При своевременном начале адекватной терапии удастся минимизировать повреждения почечной ткани, которая со временем, а также при смене внешних факторов, восстановится, и человек сможет жить полноценной жизнью без диализа совсем. Например, беременные женщины после родоразрешения чаще всего возвращаются к жизни без аппарата фильтрации.
Подобные ситуации случаются и с младенцами, которые рождаются раньше срока или недоразвитыми почками. Новорожденного помещают в специальный бокс и подключают к аппарату диализа. В течение 4-8 недель, как правило, почки завершают свое развитие, обретают способность функционирования, и ребенка переводят в палату неонатологии, где его обследую на предмет способности существования без помощи аппаратуры, после чего он может отправляться домой к родителям.
Злейшие враги организма при больных почках
И, наконец, о диете, на ней хочется особо заострить внимание. И даже не столько на диете, а на том, что человек, у которого вместо почек работает аппарат или брюшная полость, должен постоянно контролировать поступление в его организм поваренной соли и жидкости. Сама диета не так и сложна, но она отвергает употребление продуктов, которые заставляю пить, а потом задерживают воду (соления, консервация, приправы, чипсы, копчености, острые соусы и др.).
Пациент обязан знать свою собственную норму потребления жидкости и не превышать ее (пить лучше из посуды маленького объема). Кроме этого, следует проявлять максимум осторожности с блюдами, содержащими скрытую воду (например, овсяная каша, фрукты, овощи), не забывать о том, что таблетки тоже запиваются водой (и ее нужно посчитать).
Ограничение жидкости
– один из самых трудных аспектов диализа, некоторые люди не столько страдают без бекона, сколько думают постоянно о воде, вот и получается, что диета должна соблюдаться неукоснительно. Накопившаяся лишняя вода, если игнорировать рекомендации, сосредотачивается в органах дыхания (легких) и вызывает их отек – развивается опасное для жизни состояние. Если пациент отнесется легкомысленно с самого начала, надеясь на диализ, могут сформироваться необратимые изменения, нарушающие дыхательную и сердечную деятельность.
Какие риски есть у диализа
Любой способ очищения крови может вызвать Side effects — Dialysis чувство усталости и повышенную утомляемость. Возможно, в большей степени это связано с самим заболеванием почек.
Кроме того, у каждого метода диализа бывают и специфические осложнения. При гемодиализе это Side effects — Dialysis :
- Низкое кровяное давление. Это происходит из‑за резкого снижения уровня жидкости в сосудах во время процедуры.
- Заражение крови, или сепсис. Оно развивается при попадании бактерий в кровь.
- Мышечные судороги. Это осложнение тоже появляется из‑за потери жидкости.
- Кожный зуд. Он усиливается между процедурами диализа.
- Более редкие побочные эффекты. Это бессонница, боли в суставах, снижение либидо, сухость во рту и беспокойство.
У перитонеального диализа осложнений Side effects — Dialysis меньше. Он может стать причиной перитонита — инфекционного воспаления брюшной полости. Также у людей, которым назначают такую процедуру, повышен риск развития грыжи живота.
Относительные и абсолютные
Есть ли противопоказания к трансплантации почки? Пожилой возраст, хронические болезни могут помешать этой операции?
Петр Семенович, Екатеринбург
– Есть противопоказания – и относительные, и абсолютные. Относительные – это возраст: делать трансплантацию человеку старше 60 лет – определенный риск. Правда, есть 60‑летние, которые и выглядят и чувствуют себя, как 40‑летние. Здесь все на усмотрение хирурга-трансплантолога.
Из абсолютных противопоказаний – инфекционные заболевания. Например, туберкулез. Если у пациента он не вылечен, то на иммуносупрессантах эта инфекция обязательно поднимет голову. Еще – онкология. А так любой пациент без почки может встать в лист ожидания – и ему будет сделана пересадка.
Правда, есть другая проблема – донорство. Органов для пересадки не хватает, так как не решены многие законодательные вопросы. Врачи готовы делать больше трансплантаций, но должны быть приняты законы, которые позволяли бы нам работать более широко. В этом мы отстаем от стран Европы и США.
Навсегда?
У сестры неожиданно возникли проблемы с почками, ей назначили гемодиализ, эту процедуру ей придется проходить всю оставшуюся жизнь?
Мария, Москва
Статья по теме
Каверзы гемодиализа. Когда идти на заместительную почечную терапию – Гемодиализ назначают тогда, когда почки погибли. Диализ можно сравнить с креслом-каталкой: если у человека нет ног, он садится на инвалидное кресло и передвигается только с его помощью. Диализ – это заместительная почечная терапия, жизнеспасающая.
Но наши больные более подвержены любым другим заболеваниям. Частота сердечно-сосудистых заболеваний у них в десятки раз выше, чем у здоровых людей. Значительно выше частота пневмоний.
Гораздо лучший выход в случае гибели собственной почки – трансплантация донорской.
Кому делают диализ
Чаще всего процедуру назначают при хронической почечной недостаточности, которая может развиваться по разным причинам Hemodialysis . Вот они:
- сахарный диабет;
- артериальная гипертензия;
- гломерулонефрит, или иммунное воспаление почек;
- васкулит — воспаление сосудов;
- поликистоз почек — формирование в них большого количества полостей с жидкостью.
Иногда диализ требуется Dialysis — hemodialysis при острой почечной недостаточности. Это состояние Acute kidney failure развивается быстро, в течение двух дней. Оно может быть связано с отравлением лекарствами или наркотиками, шоковым состоянием из‑за ожога, кровопотери или сепсиса, а также закупоркой мочевыводящих путей камнем или сосудов почек тромбами.
Основной критерий Dialysis — hemodialysis , на который ориентируется врач при назначении диализа, — снижение функции почек до 10–15%. Чтобы это определить, делают анализ на скорость клубочковой фильтрации. Исследование показывает, как мелкие почечные сосуды пропускают через себя различные вещества.
Тюлячинская центральная районная больница
Главная Статьи Гемодиализ, его особенности
Процедура очищения крови с помощью аппарата «искусственная почка», или гемодиализ, является одним из распространенных методов терапии терминальной стадии хронической почечной недостаточности. Об особенностях диализного лечения рассказал заведующий отделением гемодиализа Республиканской клинической больницы, врач-хирург, врач-нефролог первой квалификационной категории Гатиятуллин Наиль Рафисович.
— Что подразумевает под собой диагноз «хроническая почечная недостаточность»?
— Хроническая почечная недостаточность, или, по современной классификации, хроническая болезнь почек (ХБП), определяется как поражение почек, длительность которого превышает три месяца, и характеризуется морфологическими или функциональными нарушениями со снижением или без него скорости клубочковой фильтрации (СКФ). Причинами возникновения хронической почечной недостаточности могут выступать различные воспалительные заболевания (хронический гломерулонефрит, пиелонефрит), нарушение работы почек при системных аутоиммунных заболеваниях (таких как системная красная волчанка, ревматоидный артрит и др.), туберкулез почек, ВИЧ-нефрит, метаболические и эндокринные заболевания (сахарный диабет, амилоидоз, цистиноз), наследственные и врожденные заболевания (аутосомно-доминантная поликистозная болезнь почек взрослых, синдром Альпорта, рефлюкс-нефропатия и др.), токсические и лекарственные нефропатии, обструктивные нефропатии (нефролитиаз, опухоли мочевой системы и др.), сосудистые нарушения (атеросклероз, артериальная гипертензия).
Однако, независимо от причины, суть хронической почечной недостаточности – всегда уменьшение работающей ткани почек, вызывающее нарушение гомеостаза всей внутренней среды организма. Оставшиеся нефроны работают при этом с усиленной нагрузкой, что в свою очередь также обусловливает их изменения и гибель. К изменениям гомеостаза относятся гипергидратация, гиперкалиемия, гиперфосфатемия, гипермагниемия, метаболический ацидоз, азотемия, гиперурикемия и другие нарушения, клиническими проявлениями которых являются признаки отравления организма: отвращение к пище (в большей степени к мясным продуктам), тошнота, рвота, слабость, упадок сил, артериальное давление свыше 180/100 мм рт.ст., боли в костях, сухость и желтушность кожи, отеки, одышка, запах аммиака при дыхании и так далее.
Выделяют четыре стадии хронической почечной недостаточности. На латентной стадии пациент обычно не предъявляет жалоб, а биохимическое исследование крови выявляет незначительные нарушения электролитного состава. Компенсированная стадия характеризуется снижением клубочковой фильтрации до 40-60 мл/мин, увеличивается количество суточного выделения мочи (до 2,5 л), пациент жалуется на утомляемость, повышение артериального давления.
Интермиттирующая стадия характеризуется выраженными нарушениями работы почек, что отражается на результатах анализов, выявляющих стойкое увеличение в крови продуктов азотистого обмена – это повышение уровня мочевины, креатинина; скорость клубочковой фильтрации снижается до 15-40 мл/мин. У больных наблюдается общая слабость, утомляемость, жажда и сухость во рту, сухость кожи.
Конечной стадией хронической почечной недостаточности является терминальная стадия, для которой свойственны такие признаки, как снижение скорости клубочковой фильтрации до 15 и менее мл/мин, олигурия, гипергидратация, выраженная и трудноконтролируемая артериальная гипертензия, снижение аппетита у пациента, тошнота, рвота, кожный зуд, боли в мышцах и суставах, отмечается появление запаха изо рта. На этой стадии появляются признаки нарушения работы внутренних органов и систем – желудочно-кишечной (уремический энтероколит), нервной (симптомы энцефалопатии), эндокринной, иммунной и других.
По современной классификации ХБП (KDIGO, 2012) включает пять стадий: 1-я стадия – СКФ≥90 мл/мин/1,73 м2; 2-я – 60-89 мл/мин/1,73 м2; 3-я «а» стадия – 45-59 (умеренно сниженная СКФ) мл/мин/1,73 м2; 3-я «б» – 30-44 (существенно сниженная) мл/мин/1,73 м2; 4-я – 15-29 (резко сниженная) мл/мин/1,73 м2 и 5-я стадия – менее 15 мл/мин/1,73 м2 (терминальная почечная недостаточность).
— Когда пациенту показано проведение гемодиализа?
— Если говорить о показаниях, то сначала нужно разграничить острый и хронический, или программный, гемодиализ. Экстренный, или неотложный, гемодиализ проводится при отравлениях ядами, лекарственными веществами, алкоголем, при выраженных отеках тканей и органов, нарушении электролитного баланса крови (например, при ожогах) для выведения токсичных веществ и излишней жидкости из организма, профилактики острой почечной и печеночной недостаточности, восстановления баланса электролитов.
Хронический гемодиализ является более частотным, и показанием для него служит терминальная стадия почечной недостаточности. Наиболее часто хроническая почечная недостаточность развивается на фоне хронического гломерулонефрита и сахарного диабета, при котором поражается большой спектр органов и тканей, в том числе почки. Нередко сопутствующим заболеванием является аутосомно-доминантная поликистозная болезнь почек – генетическое прогрессирующее заболевание, также вызывающее почечную недостаточность. Показателем для постановки диагноза «терминальная почечная недостаточность (ТХПН)» является снижение скорости клубочковой фильтрации менее чем 15 мл в минуту.
— От каких факторов зависит эффективность гемодиализа?
— Прежде всего нужно понимать, что гемодиализ лишь частично замещает почечную функцию, он не способен полностью воссоздать функцию здоровых почек. С помощью этой процедуры кровь пациента очищается от накопленных азотистых шлаков, которые, аккумулируясь в организме, вызывают негативные изменения самочувствия и состояния организма пациентов (диспепсию, нервные и дыхательные расстройства, кожный зуд и др.).
Во-вторых, с помощью гемодиализа удается удалить лишнюю жидкость, которая накапливается в организме пациентов с хронической почечной недостаточностью вследствие приема пищи и жидкости. В-третьих, гемодиализ корригирует электролитные изменения, возникающие в организме человека с ненормально функционирующими почками, например, гиперкалиемию (известно, что переизбыток калия может привести к остановке сердца).
На эффективность гемодиализа влияет не только качество оборудования для очистки крови (аппарат искусственной почки), но и наличие специальной системы водоподготовки. Это важный фактор эффективности процедуры. Суть водоподготовки в том, что большая система фильтров-колонн очищает водопроводную воду, делая ее фактически ультрачистой, или деионизированной.
Другими факторами являются регулярность и длительность сеансов гемодиализа. Процедура проводится в специализированном отделении клиники или в амбулаторном центре. Современный мировой стандарт программного гемодиализа – не менее 12 часов в неделю, то есть четыре часа три раза в неделю (фактически пациент ходит к нам в отделение «как на работу»). Единовременный сеанс диализа длительностью менее четырех часов считается неэффективным, так же как и его регулярность менее трех раза в неделю, потому что во время процедуры происходит снижение уровня азотистых шлаков в крови, удаление жидкости, но затем пациент едет домой, живет обычной жизнью, принимает пищу, напитки, и этот уровень рикошетом начинает вновь расти.
Если вовремя не корректировать эту «синусоиду», то можно спровоцировать осложнения, и прежде всего перегрузку организма жидкостью, а это уже чревато отеком легких, нагрузкой на работу сердца и его износ и так далее. На сегодняшний день нами используется бикарбонатный гемодиализ, от ацетатного мы давно отказались, поскольку он ухудшает функцию печени, а также оказывает выраженное гипотензивное действие. Противопоказаний же к бикарбонатному диализу нет, он успешно применяется в России и в мире.
— А существуют ли противопоказания к проведению процедуры гемодиализа в целом?
— Такие противопоказания есть. Например, прогрессирующая хроническая сердечная недостаточность, при которой сердце не может справиться с повышенной нагрузкой. Иными словами, снижение глобальной сократительной функции миокарда, когда фракция выброса крайне низкая, и формирование постоянного венозного доступа (артериовенозной фистулы) будут вызывать прогрессирование уже имеющейся хронической сердечной недостаточности.
Кроме того, противопоказанием является тяжелый онкологический процесс с доказанными отдаленными метастазами, интоксикацией и прогнозируемой продолжительностью жизни больного менее шести месяцев. В данном случае гемодиализ послужил бы негативным фактором усугубления имеющегося заболевания и более широкого распространения метастазов в организме.
Активная форма туберкулеза внутренних органов, выраженная гипотензия, геморрагический инсульт с прогрессирующим кровотечением (и в целом различные виды кровотечений, в том числе внутренние) также являются противопоказанием к проведению гемодиализа, поскольку он предполагает прием антикоагулянтов, способных усилить кровотечение.
И, наконец, психическое расстройство больного, когда он опасен для себя и окружающих. Поэтому перед назначением данной процедуры каждый пациент проходит консультацию диализного врача.
— Есть ли альтернатива гемодиализу?
— Всего существует три вида заместительного лечения хронической почечной недостаточности – гемодиализ, перитонеальный диализ и трансплантация почки, которые не являются альтернативой друг другу, так как для каждого метода существуют свои показания и противопоказания. Перед трансплантацией почки, к примеру, обязательно проводится диализное лечение для стабилизации состояния пациента. В остром периоде, с выраженными нарушениями показателей операция по пересадке почки не может быть проведена.
Перитонеальный диализ, при котором в брюшную полость через специальный катетер систематически (четыре раза в день, ежедневно) вливается диализирующий раствор. Из крови азотистые шлаки, избыток жидкости, электролиты по законам физики перемешаются в раствор, после чего он сливается, и процедура залива повторяется. Роль полупроницаемой мембраны, как при гемодиализе диализатор, в данном случае выполняет специальная пленка, которая выстилает внутреннюю поверхность брюшной полости, а именно париетальная брюшина.
Перитонеальный диализ достаточно молодое направление, в нашей республике оно развивается с 2009 года, в Москве и Санкт-Петербурге – с 1995 года. На сегодняшний день мировая рекомендация такова – начинать диализное лечение именно с перитонеального диализа, когда еще сохранена остаточная функция почек. Этот вид диализа проводится амбулаторно и не требует применения аппарата «искусственная почка» и приема антикоагулянтов, дольше и лучше сохраняет остаточную функцию почки, применим у детей и пожилых людей, при непереносимости гемодиализа или нежелании больного лечиться данным видом заместительной почечной терапии, а также в случаях, когда исчерпаны возможности сосудистого доступа (речь идет об артериовенозной фистуле, с помощью которой возможно подключить пациента к аппарату).
На данный момент на перитонеальном диализе в отделении гемодиализа РКБ в Казани находятся 13 пациентов, один пациент в ДРКБ, в Набережных Челнах – пять пациентов. Лечение проходит успешно, есть пациенты, находящиеся на перитонеальном диализе уже шестой год, и с хорошими показателями. Это направление при поддержке Министерства здравоохранения Татарстана сегодня активно развивается. Потребность в диализном лечении стабильно высока: только в РКБ ежемесячно выявляется в среднем 5-6 пациентов с ТХПН, которым необходим диализ.
В целом Татарстан в этом отношении можно считать вполне благополучным регионом. Так, у нас нет очередности на диализное лечение (по республике работает 11 амбулаторных центров гемодиализа и два отделения стационарного диализа, доступность в пределах 100 км удаленности от пациента), хороший уровень обеспеченности современным оборудованием и расходными материалами от ведущих мировых производителей.