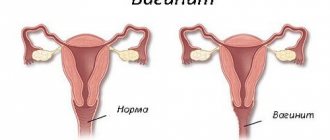
В здоровом состоянии на слизистой оболочке влагалища всегда присутствует определенное количество условно-патогенных бактерий, но их “агрессивная” деятельность сдерживается другими “полезными” микроорганизмами (например, палочкой Додерлейна). При гормональных сбоях, снижении иммунитета, травмах, переохлаждениях и других изменениях в женском организме защита половой системы ослабевает, вследствие чего развивается воспалительный процесс.
Лечение кольпита — частая проблема, с которой к нам приходят пациентки. В основном, вагинит у женщин встречается в детородном возрасте, но также такой диагноз могут поставить совсем юным девочкам или женщинам после наступления климакса.
Виды кольпитов (вагинитов)
По форме протекания болезни различают:
- острый вагинит;
- подострый вагинит;
- хронический вагинит.
Стадии развития заболевания отличаются степенью выраженности симптомов и разным характером течения.
По этиологическому типу выделяют:
- специфический вагинит (воспаление вызвано инфекциями, которые передаются половым путем);
- неспецифический вагинит (воспаление вызвано условно-патогенными микроорганизмами);
- атрофический вагинит (вызывается естественным старением организма).
Если не брать во внимание атрофический кольпит, с точки зрения этиологии существует инфекционный и бактериальный (аэробный) вагинит. Они развиваются у женщин репродуктивного возраста.
Атрофический кольпит возникает, как правило, у 90% женщин после наступления менопаузы. В связи с этим его часто называют постменопаузным вагинитом. При атрофическом вагините происходит постепенное истончение эпителия стенок влагалища из-за снижения уровня эстрогенов.
В зависимости от типа возбудителя принято дифференцировать:
- трихомонадный вагинит (вызывается бактериями трихомонада — Trichomonas vaginalis)
- кандидозный вагинит (вызывается грибами рода Candida)
Отдельно стоит обозначить такой вид вагинита, как кольпит при беременности. Он возникает у беременных на фоне гормональных изменений или снижения иммунитета, а также может быть занесен извне при недостаточном соблюдении правил гигиены.
Все перечисленные виды кольпитов, в том числе хронические формы заболевания, успешно поддаются лечению. Однако при лечении вагинита у беременных существует много противопоказаний. Для сохранения здоровья женщины и будущего ребенка необходимо проконсультироваться с врачом-гинекологом.
ЭТИОЛОГИЯ И ЭПИДЕМИОЛОГИЯ
Аэробный (неспецифический) вагинит является полимикробным заболеванием, при котором происходит замена анаэробных видов лактобацилл, превалирующих в норме, на аэробные бактерии, главным образом Streptococcus spp., Staphylococcus spp., Enterococcus spp., бактерии семейства Еnterobactеriасеае (E. coli, Klebsiella spp., Citrobacter spp., Enterobacter spp., Serratia spp., Proteus mirabilis, Morganella morganii), с развитием воспалительной реакции.
Распространенность АВ в женской популяции составляет 5–10%, среди беременных она дос-тигает 8,3–12,8%. У женщин с симптомами воспалительных заболеваний полового тракта АВ наблюдается в 23–30% случаев. Наиболее тяжелой формой АВ является десквамативный воспалительный вагинит.
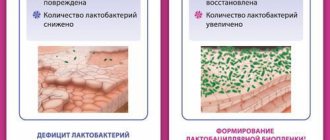
АВ чаще всего выявляется у девочек до периода менархе и у женщин в менопаузальном периоде, когда в силу физиологических причин (низкого уровня эстрогенов, контролирующих обмен гликогена вагинального эпителия) количество лактобацилл снижается. В репродуктивном возрасте основными причинами развития АВ, как правило, являются инфекционные заболевания, эндокринная патология, снижение функциональной активности яичников, воздействие местных повреждающих факторов.
В пожилом и старческом возрасте развитие АВ во многом обусловлено сниженим активности факторов защиты слизистой оболочки влагалища, а именно снижением образования молочной кислоты из гликогена. Замещение условно-патогенными микроорганизмами с преимущественно аэробным катаболизмом других членов микробного сообщества приводит к развитию вагинита с выраженной лейкоцитарной реакцией и клиническими признаками воспаления.
Точные причины и механизм развития АВ до настоящего времени окончательно не определены. Однако установлено, что в этиопатогенезе заболевания микробный фактор играет такую же важную роль, как состояние макроорганизма и те обстоятельства, которые изменяют его иммунобиологические свойства.
К факторам риска развития АВ чаще всего относят: нарушение обмена веществ; общие инфекционные заболевания; алиментарный фактор; хронические стрессовые ситуации; токсическое воздействие некоторых лекарс-твенных препаратов (антибактериальных, цитостатических, глюкокортикостероидных средств, антацидов); различные экстрагенитальные заболевания, осложненное течение беременности и родов.
АВ относится к заболеваниям, которые не представляют прямой угрозы здоровью женщины. Однако при данном дисбиозе вагинального биотопа нижние отделы полового тракта массивно колонизируются условно-патогенными микроорганизмами, которые являются основными возбудителями гнойно-воспалительных заболеваний органов малого таза. Такие бактерии, как Staphylocоccus spp., Streptocоccus spp., колиформные бактерии (Escherichia coli), рассматриваются современными исследователями в качестве наиболее частых возбудителей хориоамнионита, интраамниальной инфекции, послеродового эндометрита, послеоперационных воспалительных осложнений.
По мнению многих исследователей, АВ является более частой причиной осложнений беременности, чем бактериальный вагиноз. С ним связывают также преждевременный разрыв оболочек плодного пузыря, преждевременные роды и низкий вес плода. Другим весьма значимым осложнением АВ, как указано ранее, является развитие воспалительных заболеваний органов малого таза у женщин.
КЛАССИФИКАЦИЯ
Общепринятой классификации АВ не существует. Выделяют острую, подострую, хроническую (рецидивирующую) и субъективно асимптомную формы заболевания. Степень тяжести АВ устанавливается на основании клинической картины и критериев микроскопической диагностики аэробного вагинита (табл. 1).
КЛИНИЧЕСКАЯ КАРТИНА
Субъективные симптомы:
- обильные желтоватые или желто-зеленые выделения из половых путей, иногда с гнилостным запахом. Заболевание может протекать долгое время с периодическими улучшениями и обострениями. В некоторых случаях наблюдаются обострения заболевания после менструации;
- дискомфорт в области наружных половых органов;
- болезненность во время половых контактов (диспареуния);
- иногда отмечается зуд и чувство жжения в области половых органов.
Объективные симпатомы:
Особенностью течения АВ является наличие выраженной воспалительной реакции слизистой оболочки влагалища. При гинекологическом осмотре в острой стадии заболевания отмечаются болезненность при введении зеркал, отечность, гиперемия, петехиальные высыпания, поверхностные эрозии слизистой оболочки стенок и преддверия влагалища. При хронических формах АВ указанные признаки выражены меньше.
ДИАГНОСТИКА
Диагностика АВ основывается на данных анамнеза, результатах клинического обследования и лабораторных исследований.
Лабораторные исследования
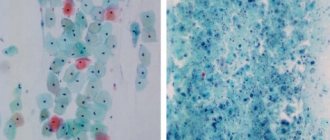
1. Микроскопическое исследование вагинального отделяемого (400x увеличение, фазово-контрастный микроскоп).
Для микроскопической картины мазка, окрашенного по Граму, характерны следующие признаки, типичные для экссудативного воспалительного процесса:
- вагинальный эпителий представлен поверхностными и промежуточными клетками, при выраженном воспалительном процессе наблюдаются парабазальные клетки;
- лейкоцитарная реакция, выраженная в разной степени (>15–20 лейкоцитов в поле зрения);
- общее количество микроорганизмов умеренное или обильное;
- Lactobacillus spp. отсутствуют или их количес-тво резко снижено (до единичных в поле зрения);
- преобладают морфотипы условно-патогенных микроорганизмов – колиформных бацилл или грамположительных кокков.
Для более точной диагностики АБ и оценки дефицита лактобацилл рекомендуется определение лактобациллярной степени (lactobacillary grading, LBG) показателя заселенности влагалища лактобациллами,
которая выявляется при микроскопии вагинального мазка, окрашенного по Граму (табл. 1).
Степени I и II A считаются показателем вагинального нормоценоза. Для определения наличия и степени тяжести АВ G.G. Donders (2002)предложены критерии, сходные с системой R. Nugent для диагностики бактериального вагиноза (табл. 2).
Баллы оцениваются отдельно по 5 критериям (лактобациллярная степень, количество лейкоцитов, доля токсичных лейкоцитов, фоновая микрофлора, доля парабазальных эпителиоцитов) и суммируются.
- Сумма баллов до 3 – признаков АВ нет;
- 3–4 балла – легкая степень АВ;
- 5–6 баллов – АВ средней тяжести;
- 6–10 баллов – тяжелый АВ, в т.ч. 8–10 – аэробный десквамативный воспалительный вагинит.
2. Культуральное исследование традиционно применяется в клинической практике для идентификации возбудителей, их количественной оценки и определения антибактериальной чувствительности выделенных изолятов. При АВ культуральное исследование позволяет выявить:
- отсутствие роста лактобацилл или их минимальное количество;
- высокие количественные показатели аэробных условно-патогенных микроорганизмов в виде моноинфекции или полимикробных ассоциаций.
При АВ чаще всего выделяют и идентифицируют Streptococcus, Staphylococcus spp., Enterococcus spp., бактерии семейства Еnterobactеriасеае (E. coli, Klebsiella spp., Citrobacter spp., Enterobacter spp., Serratia spp., Proteus mirabilis, Morganella morganii).
Для оценки результатов микроскопического и культурального исследования используется комплексная система выявления нарушения микрофлоры влагалища («Интегральная оценка состояния микробиоты влагалища. Диагностика оппортунистических инфекций», Анкирская А.С., Муравьева В.В., 2011).
3. Полимеразная цепная реакция (ПЦР) в режиме реального времени относится к наиболее точным молекулярно-биологическим методам исследования микробиоты, позволяющим объективно исследовать количество условно-патогенной и нормальной вагинальной микрофлоры, степень и характер дисбаланса, а также провести контроль эффективности лечения.
Консультации других врачей-специалистов (эндокринолога, гастроэнтеролога) рекомендованы в случае частого рецидивирования АВ с целью исключения сопутствующих заболеваний (состояний), которые могут способствовать нарушению нормальной вагинальной микробиоты.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику АВ необходимо проводить с другими урогенитальными заболеваниями, обусловленными патогенными (N. gonorrhoeae, T. vaginalis, C. trachomatis, M. genitalium) и условно-патогенными мик-роорганизмами (дрожжеподобными грибами рода Candida, генитальными микоплазмами, анаэробными микроорганизмами), аногенитальной герпесвирусной инфекцией. Алгоритм проведения дифференциальной диагностики АВ и бактериального вагиноза представлен в табл. 3.
ЛЕЧЕНИЕ
Показания к проведению лечения
Показанием к проведению лечения является установленный на основании клинического обследования и лабораторных исследований диагноз АВ. Лечение бессимптомного АВ, выявленного по результатам микроскопического исследования вагинального отделяемого, необходимо проводить перед введением внутриматочных средств; перед оперативными вмешательствами на органах малого таза, в том числе медицинскими абортами; беременным, имеющим в анамнезе преждевременные роды либо поздние выкидыши.
При наличии у половых партнеров клинических признаков баланопостита, уретрита и других заболеваний урогенитальной системы целесообразно проведение их обследования и при необходимости – лечения.
Цели лечения
- клиническое выздоровление;
- нормализация лабораторных показателей;
- предотвращение развития осложнений, связанных с беременностью, патологией плода, пос-леродовым периодом, послеоперационном периодом и выполнением инвазивных гинеко-
- логических процедур.
Общие замечания по терапии
Основным направлением в лечении АВ должна являться элиминация повышенного количества аэробных микроорганизмов, что достигается с помощью применения этиотропных препаратов.
Местная терапия. Препаратами выбора для местного лечения являются неабсорбируемые антибактериальные препараты широкого спектра, действующие на кишечные грам+ и грам- аэробы: комбинированный препарат неомицина сульфат 35 000 МЕ, полимиксина В сульфат 35 000 МЕ, нистатин 100 000 МЕ (Полижинакс) и клиндамицин.
Комбинированный препарат: неомицина сульфат 35 000 МЕ, полимиксина В сульфат 35 000 МЕ, нистатин 100 000 МЕ обладает широким спектром противомикробного действия в отношении возбудителей АВ, оказывает выраженное противовоспалительное действие и способствует уменьшению симптомов заболевания с первых дней лечения. В отличие от лекарственных средств, содержащих глюкокортикостероиды, данный препарат не оказывает иммуносупрессивного действия на местный иммунитет и способствует быстрому восстановлению числа лактобацилл и функциональной активности вагинального эпителия. Интравагинальное применение препарата Полижинакс позволяет избегать системного воздействия на организм, а также делает возможным назначение препарата беременным (за исключением І триместра). Указанные особенности лекарственного средства способствуют достижению оптимального терапевтического эффекта, что особенно актуально при наличии смешанного бактериально-грибкового инфицирования.
Клиндамицин для местного применения удобен в использовании как в амбулаторной, так и в стационарной практике, обеспечивает удовлетворительный комплаенс и хорошую переносимость в сочетании с выраженной терапевтической эффективностью.
Повидон-йод (Бетадин) в виде раствора (для спринцеваний) или вагинальных суппозиториев способствует более быстрому облегчению симптомов, благодаря выраженному антисептическому эффекту, активности против антибиотикоустойчивых штаммов бактерий и собственному пребиотическому действию: повидон-йод повышает кислотность вагинальной среды, что приводит к быстрому созданию оптимальных условий для восстановления нормальной микрофлоры влагалища.
Кратковременное применение топических глюкокортикостероидных препаратов дополнительно к антибактериальной терапии показано только при десквамативном воспалительном вагините.
Лечение АВ может включать в себя местное применение эстриола или эстрадиола в тех случаях, когда в клинической картине доминируют атрофические изменения (увеличенное число парабазальных клеток).
Системная терапия. При тяжелом течении АВ рекомендуется терапия системными антибактериальными препаратами и местнодействующими лекарственными средствами.
Показания к назначению системных антибактериальных препаратов:
- частые рецидивы АВ с тяжелым течением;
- резистентность и неэффективность местного лечения;
- наличие сопутствующих инфекционных заболеваний.
Показания к госпитализации
Отсутствуют.
Рекомендованные схемы лечения
Местная терапия
комбинированный препарат: неомицина сульфат 35 000 МЕ, полимиксина В сульфат 35 000 МЕ, нистатин 100 000 М, вагинальные капсулы интравагинально 1 раз в сутки перед сном в течение 12 дней,
или
клиндамицин, крем 2%, 5,0 г интравагинально 1 раз в сутки, предпочтительно перед сном в тече-ние 3–7 дней, при десквамативном воспалительном вагините до 4–6 недель,
или
повидон-йод, вагинальные свечи интравагинально ежедневно перед сном, в течение 10–14 дней,
или
деквалиния хлорид 10 мг, таблетки вагинальные, интравагинально ежедневно перед сном, в течение 6 дней.
Системные антибактериальные препараты
офлоксацин 200–400 мг 2 раза в сутки в течение 7–10 дней,
или
ципрофлоксацин 125–500 мг 2 раза в сутки, в более тяжелых случаях – до 750 мг 2 раза в сутки в течение 7–14 дней,
или
левофлоксацин 500 мг 1–2 раза в сутки в течение 7–14 дней,
или
амоксициллин 500 мг 3 раза в сутки; при тяже-лом течении инфекции доза может быть повышена до 1,0 г 3 раза в сутки в течение 7–10 дней,
или
амоксициллин/клавуланат 500 мг+125 мг 3 ра-за в сутки в течение 7–10 дней.
Оценка эффективности лечения
- клиническое выздоровление;
- нормализация лабораторных показателей.
Установление излеченности рекомендуется проводить через 14 дней после окончания лечения.
Тактика в отсутствие эффекта от лечения
Назначение иных препаратов или методик лечения.
Причины кольпита
К основным причинам возникновения кольпита относятся:
- ненадежные средства контрацепции (или их полное отсутствие)
- плохое соблюдение интимной гигиены
- частая смена половых партнеров
- нарушения микрофлоры кишечника
- эндокринные патологии
- аллергические реакции на презервативы или лекарственные средства
- механические повреждения слизистой оболочки влагалища (травмы)
- злоупотребление антисептиками, антибиотиками
- самоназначение противозачаточных препаратов
- урологические и гинекологические заболевания
- ношение тесного синтетического нижнего белья
Атрофический вагинит. Атрофический кольпит
Атрофия слизистой оболочки влагалища (атрофический вагинит, атрофический кольпит) — это постепенно возрастающее истончение эпителия стенок влагалища, сухость слизистой оболочки влагалища и вульвы, напрямую связанное с эстрогенной насыщенностью тканей.
Наблюдается более чем у 90% женщин в результате естественного старения. Раннее проявление признаков дистрофии слизистой существенно снижает качество жизни женщины и является источником хронического стресса и депрессии.
Атрофия слизистой влагалища (атрофический кольпит, атрофический вагинит) проявляется в виде зуда, жжения, ощущения сухости, чувствительности при механическом трении (половом акте), наличие белей и атипических выделений из влагалища, появлением микротравмам и, в некоторых случаях, кровотечений. Многие женщины, испытывая боль во время и после полового контакта, значительно теряют интерес к сексу. Кроме того, поскольку нормальное функционирование половой системы тесно переплетено с функционированием мочевыделительной системы, атрофия слизистой влагалища может стать причиной урологических заболеваний.
Основными причинами заболевания является снижение уровня эстрогенов при физиологической или хирургической мено-паузе (после удаления яичников, матки). Недостаточное кровоснабжение стенок влагалища приводит к уменьшению вагинальной секреции, сглаживанию складок, изменению состава микрофлоры и повышению рН влагалища, истончению слизистого слоя.
Применение технологии IntimaLase
позволяет решить данную проблему: тепловое воздействие лазера обеспечивает образование новых сосудов микроциркуля-торного русла в слизистом и подслизистом слое стенки влагалища. Восстановление активного кровоснабже-ния приводит к восстановлению слизистой и нормализации обменных процессов в тканях, восстанавливается естественная складчатость.
Естественно, лазерная технология IntimaLase
, никогда не противопоста-вляяется гормонозаместительной терапии. При легких, начальных формах атрофии слизистой, лазерная технология
IntimaLase
позволяет добиться восстановления нормального функциони-рования слизистой, а при более тяжелых формах, лазеротерапия применяется как дополнительный метод лечения. Применение технология
IntimaLase
по-зволяет уменьшить дозу гормональных средств и увеличивает качество и результаты лечения.
Кабинет лазерной и радиоволновой медицины
Симптомы вагинита
Первые признаки вагинального кольпита у женщин становятся заметны уже на ранних стадиях. Обычно пациентки жалуются на следующие симптомы:
- наличие выделений из влагалица
- зуд и жжение в области промежности
- отеки и покраснение вульвы
- боль и дискомфорт во время полового акта или мочеиспускания
- неприятный кисловатый запах
- психологические и нервные расстройства
- бессонница, тревожные состояния, раздражительность
- частые позывы к мочеиспусканию
- недержание мочи