Хронический бронхит у взрослых: симптомы и лечение в домашних условиях
С заболеванием дыхательной системы под названием бронхит хоть раз в жизни сталкивается практически каждый из нас. Основным его симптомом является сильный кашель, иногда с одышкой и вязкой мокротой, а также головная боль, общая слабость и т.д.
Но хуже всего, когда подобная ситуация повторяется с периодичностью в несколько месяцев, а то и недель. В данном случае речь может идти о более серьезной форме недуга, то есть о хроническом бронхите, который причиняет человеку немало проблем и плохо поддается лечению. Итак, по каким же признакам распознать хроническую форму болезни, и как избавиться от него навсегда?
Причины развития хронической формы
В возникновении хронического воспалительного процесса в бронхах могут быть задействованы такие причины:
- Табачный дым. Главной группой риска по развитию хронического бронхита являются курильщики;
- Снижение иммунитета. Становится благоприятным фоном для запуска микробного фактора;
- Химические полютанты. Все химические соединения, пары которых регулярно вдыхаются человеком, подобно пыли вызывают реакцию бронхов в виде воспаления или бронхоспазма;
- Климатические условия. Климатические условия редко являются первопричиной. Но они оказывают общий неблагоприятный фон, на котором реализуются все остальные причины. К ним можно отнести низкие температуры воздуха, высокую влажность и промышленную загрязненность воздуха;
- Инфекции. Они представлены бактериальными, вирусными и атипичными возбудителями. Очень редко только этого фактора достаточно для возникновения хронического процесса. Обязательно должно быть его сочетание с другими причинами, которые будут поддерживать отрицательное влияние друг друга. Крайне важное значение в этом отношении принадлежит хроническим очагам инфекции в миндалинах, синусах и кариозных зубах;
- Работа в условиях профессиональных вредностей. В таких случаях, постоянное вдыхание воздуха, загрязненного угольной или другими видами пыли, приводит к его осаждению в бронхах. Закономерной реакцией организма на чужеродные частицы является воспалительная. Естественно, что в условиях продолжающегося поступления пылевых частиц механизмы самоочищения не могут успеть вывести все накопленные отложения. Это и лежит в основе хронизации процесса;
- Наследственная предрасположенность и врожденные особенности бронхиального дерева. Очень важная группа причин, при которых бронхи изначально восприимчивы к любым вредным факторам окружающей среды. Минимальные провокаторы вызывают бронхоспазм и повышенное образование слизи. Затрудненный её отток способствует активизации инфекции, поддержанию воспаления с возможностью развития бронхообструкции.
Механизм запуска хронического воспалительного процесса в стенке бронха достаточно сложный. Нельзя выделить только какой-то один фактор, который первым реализует его. Исключение составляют случаи профессионального и хронического бронхита курильщиков.
Какие причины возникновения бронхита
Все причины развития заболевания можно разделить на три большие категории:
Инфекционные поражения.
Возбудителями могут быть:
- вирусы (аденовирус, вирус гриппа);
- бактерии (чаще стрепто-, пневмо- и стафилококки);
- атипичные микроорганизмы, такие как микоплазмы или хламидии;
- грибковые инфекции.
Воздействие химических факторов.
К ним относятся:
- токсические соединения, находящиеся в атмосфере промышленных городов;
- повышенное содержание в воздухе дыма и/или пыли;
- профессиональные вредности в виде опасных для здоровья испарений;
- злоупотребление курением.
Внутренние факторы.
Это, в первую очередь, индивидуальная непереносимость тех или иных веществ, проявляется аллергической реакцией (воспалением) на слизистой бронхов. Спровоцировать возникновение патологии могут и заболевания сердечно-сосудистой и легочной системы, а также хронические инфекционно-воспалительные нарушения в носоглотке, ротовой полости и миндалинах.
Классификация
По характеру отделяемой мокроты выделяют следующие виды хронического бронхита:
- гнойный;
- геморрагический (примесь крови в отделяемом из бронхов);
- фибринозный.
В зависимости от того, какой отдел бронхиального дерева поражен, диагностируют проксимальный бронхит (крупные бронхи) или дистальный (поражаются бронхиолы).
В соответствии с наличием или отсутствием бронхоспастического компонента бронхит подразделяют на обструктивный и необструктивный. Заболевание может находиться в стадии ремиссии или обострения, быть неосложненным или осложненным (например, эмфиземой легких).
АБСЦЕСС ЛЕГКОГО
Абсцесс легкого
— патологический процесс, характеризующийся формированием ограниченной полости в легочной ткани в результате ее некроза и гнойного расплавления.
Основные возбудители
Развитие абсцесса легкого
связывается прежде всего с анаэробной флорой —
Bacteroides
spp.,
F.nucleatum, Peptostreptococcus
spp.,
P.niger
— нередко в сочетании с энтеробактериями (вследствие аспирации содержимого ротоглотки).
Выбор антимикробных препаратов
Препараты выбора
: амоксициллин/клавуланат, ампициллин/сульбактам или цефоперазон/сульбактам в/в; бензилпенициллин в/в, затем амоксициллин внутрь (ступенчатая терапия); бензилпенициллин + метронидазол в/в, затем амоксициллин + метронидазол внутрь (ступенчатая терапия).
Альтернативные препараты
: линкозамиды + аминогликозиды II-III поколения; фторхинолоны + метронидазол; карбапенемы.
Длительность терапии
определяется индивидуально.
Симптомы хронического бронхита
Симптоматика болезни характеризуется яркой выраженностью и представлена следующими проявлениями:
- Кашель. Является главным признаком хронического бронхита, по которому определяется течение заболевания, а также вся клиническая картина в общем. На начальной стадии болезни кашель дает о себе знать только в утреннее время суток с небольшим выделением мокроты. В процессе развития недуга становится более мокрым и учащённым.
- Мокрота. На начальной стадии заболевания мокрота характеризуется появлением в конце приступа кашля небольшого количества выделений в виде слизи, имеющих прозрачную или желтоватую окраску. Развитие хронического бронхита обуславливается появлением гнойной вязкой мокроты с зеленым оттенком, что свидетельствует о присоединении бактериальной инфекции.
- Одышка. Появляется в результате весьма активного процесса воспаления в бронхах. Изначально возникает при выполнении каких-либо нагрузок физического типа. Далее, в процессе прогрессирования болезни, начинает сопровождаться кашлем и возникать даже в состоянии покоя.
- Хрипы. Мокрота провоцирует возникновение трудностей с циркулированием воздушных масс, что обуславливается наличием хрипов. В случае ослабления болезни хрипы носят сухой характер, который легко прослушать. При наличии обострения процесса воспаления происходит увеличение количества отхаркиваемой мокроты, а хрипы становятся влажными. Если поражаются мелкие бронхи, то хрипы начинают носить свистящий характер, который отчётливо прослушивается на расстоянии.
- Цианоз. Возникновение данного проявления не является характерным для обычного течения заболевания. Изменение цвета кожных покровов свидетельствует об активации осложнений, когда бронхи становятся не способными правильным образом осуществлять поступление воздушных масс к легким. В результате появляется синюшный оттенок.
- Синдром астмы. Возникновение астматического синдрома может быть связано с продолжительным течением процесса воспаления или бронхоспазмом, что говорит о возможности появления синдрома на любом этапе болезни.
ПНЕВМОНИЯ
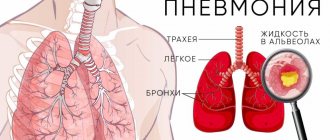
Пневмония
— острое инфекционное заболевание, характеризующееся очаговым поражением респираторных отделов легких с внутриальвеолярной экссудацией, выявляемым при объективном и рентгенологическом обследовании, выраженными в различной степени лихорадочной реакцией и интоксикацией.
Клинически значимым является подразделение пневмонии на внебольничную
и
нозокомиальную (госпитальную, внутрибольничную)
. Такое деление пневмоний никак не связано с тяжестью их течения. Основным и единственным критерием разграничения является то окружение, в котором развилась пневмония.
Нозокомиальная пневмония
— пневмония, которая развивается у пациента не ранее чем через 48 ч от момента госпитализации и не находившаяся в периоде инкубации.
Основные возбудители
Внебольничная пневмония
Пневмококк остается наиболее частым возбудителем внебольничной пневмонии (табл. 2). Два других микроорганизма — M.pneumoniae
и
C.pneumoniae
— часто встречаются у людей молодого и среднего возраста (до 20-30%), а их этиологическая роль у пациентов старших возрастных групп менее значительна (1-3%).
L.pneumophila
— редкий возбудитель внебольничной пневмонии, однако легионеллезная пневмония занимает второе место (после пневмококковой) по частоте летальности. H.influenzae чаще вызывает пневмонию у курильщиков, а также на фоне хронического бронхита.
E.coli
и
K.pneumoniae
(реже другие представители семейства
Enterobacteriaceae
) встречаются, как правило, у пациентов с факторами риска (сахарный диабет, застойная сердечная недостаточность и др.). Вероятность стафилококковой пневмонии (
S.aureus
) возрастает у людей пожилого возраста или у людей, переболевших гриппом.
Таблица 2. Этиология внебольничной пневмонии
| Возбудитель | Частота обнаружения, % |
| S.pneumoniae | 30,5 |
| M.pneumoniae | 12,5 |
| C.pneumoniae | 12,5 |
| L.pneumophila | 4,8 |
| H.influenzae | 4,5 |
| Семейство Enterobacteriaceae | 3,0 |
| S.aureus | 0,5 |
| Другие возбудители | 2,0 |
| Возбудитель не обнаружен | 39,5 |
Нозокомиальная пневмония
В этиологии нозокомиальной пневмонии преобладает грамотрицательная микрофлора семейства Enterobacteriaceae, P.aeruginosa
(табл. 3).
Таблица 3. Этиология нозокомиальной пневмонии
| Возбудитель | Частота обнаружения, % |
| P.aeruginosa | 25-35 |
| Семейство Enterobacteriaceae | 25-35 |
| S.aureus | 15-35 |
| Анаэробы (обычно в сочетании с грамотрицательными бактериями) | 10-30 |
| H.influenzae | 10-20 |
| S.pneumoniae | 10-20 |
Выделяют особый тип нозокомиальной пневмонии — вентилятор-ассоциированную пневмонию, этиология которой зависит от длительности пребывания пациента на ИВЛ. При так называемой ранней ВАП (развитие в первые 4 дня нахождения на ИВЛ) наиболее вероятными возбудителями являются S.pneumoniae, H.influenzae, S.aureus
(MSSA) и другие представители нормальной микрофлоры полости рта. Развитие поздней ВАП (более 4 дней нахождения на ИВЛ) ассоциируется c
P.aeruginosa, Acinetobacter
spp., представителями семейства
Enterobacteriaceae
и реже MRSA.
Выбор антимикробных препаратов
При лечении пациентов с внебольничной пневмонией следует дифференцированно подходить к выбору АМП с учетом возраста, тяжести состояния, наличия сопутствующих заболеваний, места нахождения пациента (на дому, в общей палате стационара, в ОРИТ), предшествующей антимикробной терапии, применения глюкокортикоидов и др. (табл. 4).
Таблица 4. Выбор антибиотиков при внебольничной пневмонии
| Особенности нозологической формы | Основные возбудители | Препараты выбора | Альтернативные препараты |
| Нетяжелое течение, возраст до 50 лет без сопутствующих заболеваний. Лечение на дому | S.pneumoniae M.pneumoniae H.influenzae C.pneumoniae | Амоксициллин Современные макролиды | Доксициклин Левофлоксацин Моксифлоксацин |
| Нетяжелое течение у пациентов с факторами риска АРП или грамотрицательной микрофлоры (возраст 65 лет и старше, сердечно-сосудистые или бронхолегочные заболевания, терапия АМП в течение предшествующих 3 мес и др.). Лечение на дому | Цефуроксим аксетил, амоксициллин/клавуланат + макролид, доксициклин или монотерапия фторхинолоном III-IV поколения(левофлоксацин, моксифлоксацин) | Цефтриаксон в/м | |
| Нетяжелое течение, возраст до 60 лет и/или с сопутствующими заболеваниями. Лечение в отделении общего профиля | S.pneumoniae M.pneumoniae H.influenzae Enterobacteriaceae Legionella spp. C.pneumoniae | Бензилпенициллин, ампициллин + макролид | Цефалоспорины II-III поколения + макролид Амоксициллин/клавуланат, ампициллин/сульбактам + макролид Левофлоксацин Моксифлоксацин |
| Тяжелое течение независимо от возраста. Лечение в ОРИТ | S.pneumoniae Legionella spp. Enterobacteriaceae S.aureus C.pneumoniae | Амоксициллин/клавуланат, ампициллин/сульбактам + макролид Цефалоспорины III-IV поколения + макролид Левофлоксацин + цефотаксим или цефтриаксон | Фторхинолоны (в/в) Карбапенемы |
Прогностически очень важным является быстрое, не позже 4 ч после постановки диагноза, начало антимикробной терапии.
При выборе АМП у пациента с нозокомиальной пневмонией
учитывается характер отделения, в котором он находится (общего профиля или ОРИТ), применение ИВЛ и время развития ВАП (табл. 5). Эмпирическая терапия планируется на основании локальных данных о чувствительности вероятных возбудителей. Обязательно исследование мокроты, при этом желательно получение материала инвазивными методами с количественной оценкой результатов, и гемокультуры.
Таблица 5. Выбор антибиотиков при нозокомиальной пневмонии
| Особенности нозологической формы | Наиболее частые возбудители | Препараты выбора | Альтернативные препараты |
| Пневмонии, возникшие в отделениях общего профиля, без факторов риска или ранние ВАП | S.pneumoniae Enterobacteriaceae H.influenzae Реже: Pseudomonas spp., S.aureus | Амоксициллин/клавуланат Ампициллин/сульбактам Цефалоспорины II-III поколения (кроме цефтазидима) | Фторхинолоны Цефепим Цефоперазон/сульбактам |
| Поздние вентиляционные пневмонии или пневмонии, возникшие в отделениях общего профиля, при наличии факторов риска | Enterobacteriaceae Pseudomonas spp. S.aureus (включая MRSA) | Цефепим Цефтазидим, цефоперазон + аминогликозид Имипенем + аминогликозид | Фторхинолоны Цефоперазон/сульбактам, тикарциллин/клавуланат или пиперациллин/тазобактам + аминогликозид Ванкомицин |
Факторы риска: недавняя абдоминальная операция, аспирация — анаэробы; кома, травма головы, диабет, ХПН, грипп, «в/в наркоманы» — S.aureus
; большие дозы глюкокортикоидов, цитостатики, нейтропения —
Legionella
spp.,
P.aeruginosa, Aspergillus
spp.; длительное пребывание в ОРИТ, лечение кортикостероидами, антибиотиками, бронхоэктазы, муковисцидоз —
P.aeruginosa
,
Enterobacter
spp.,
Acinetobacter
spp.
Пути введения антимикробных препаратов
В лечении амбулаторных форм внебольничной пневмонии предпочтение следует отдавать АМП для приема внутрь. Однако, при тяжелом течении инфекций АМП необходимо вводить в/в. В последнем случае высокоэффективной является и ступенчатая терапия, которая предполагает переход с парентерального на пероральный путь введения. Переход следует осуществлять при стабилизации течения или улучшении клинической картины заболевания (в среднем через 2-3 дня от начала лечения).
Длительность терапии
При неосложненной внебольничной пневмонии антибиотико терапия может быть завершена по достижении стойкой нормализации температуры тела. Длительность лечения обычно составляет 7-10 дней.
При наличии клинических и/или эпидемиологических данных о микоплазменной, хламидийной или легионеллезной пневмонии продолжительность антибактериальной терапии должна быть большей из-за риска рецидива инфекции — 2-3 нед.
Длительность применения АМП при осложненной внебольничной пневмонии
и
нозокомиальной пневмонии
определяют индивидуально.
В любом случае сохранение отдельных клинических, лабораторных и/или рентгенологических признаков не является абсолютным показанием к продолжению антибактериальной терапии или ее модификации. В большинстве случаев разрешение этих признаков происходит самостоятельно с течением времени.
Хронический обструктивный бронхит
Обструктивная форма заболевания сначала протекает малосимптомно. Затем она проявляется надсадным кашлем, свистящим и затрудненным дыханием по утрам, которое исчезает после отхождения мокроты.
Основными признаками хронического обструктивного бронхита являются:
- сильный малопродуктивный кашель;
- сильная одышка при физической нагрузке и при раздражении дыхательных путей;
- свистящие хрипы на выдохе;
- удлинение фазы выдоха.
По форме течения бронхиты делятся на острые и хронические.
Хронический бронхит
– это хроническое воспаление ткани бронхов. Хроническим бронхит считается, если кашель продолжается не менее трех месяцев в году в течение двух лет подряд.
По этиологии
(причинам возникновения) выделяются
вирусные, бактериальные и аллергические бронхиты.
Более 80% бронхитов – вирусные, заражение происходит воздушно-капельным путем, и протекают как обычное ОРВИ с той разницей, что вирусы, вызывающие бронхит, предпочитают «селиться» в ткани бронхов.
Лечение хронического бронхита
Это целый комплекс мероприятий. В зависимости от того, в какой фазе развития болезни находится пациент – ремиссии или обострения, врач выбирает тактику лечения.
При обострениях важно:
- Ликвидировать воспалительный процесс в бронхах;
- Нормализовать слизеотделение;
- Улучшить вентиляцию легких, ликвидировать бронхоспазм;
- Поддержать работу сердца.
В период относительного затухания болезни необходимо:
- Ликвидировать очаги инфекции носоглотки;
- Проводить санаторно-куррортное лечение;
- Заниматься дыхательной гимнастикой
Схема лечения и препараты, применяемые при хроническом бронхите:
- Устранение провоцирующего фактора. Следует помнить: никакая медикаментозная терапия не даст результата без устранения причины. Однако отказ от курения, продолжающегося 20 лет и более, не принесет желаемого успеха из-за необратимости изменений в слизистой.
- Антибиотики. Применяются при гнойном и гнойно-катаральном бронхите, при катаральном они, как правило, не нужны! Назначаются после исследования мокроты. Это дает врачу информацию о чувствительности бактерий к тому или иному препарату. В случае, когда исследовать мокроту невозможно, назначаются антибиотики пенициллиновой группы. В последнее время применяют и особо эффективные лекарства Сумамед, Рулид, так как к ним чувствительно большинство из вызывающих хронический бронхит микроорганизмов. Антибиотик группы резерва, Гентамицин, в случае отсутствия положительного эффекта доставляют непосредственно в бронхи в условиях стационарного лечения.
- Учитывая, что при хроническом бронхите курс лечения может быть достаточно долгим, не надо забывать о поддержке одного их самых важных органов человеческого организма – печени. Ведь, этот орган является природным фильтром и пропускает все химические элементы через себя, при этом клетки печени слабнут и отмирают. Чтобы восстановить и поддержать печень нужно принимать растительные гепатопротекторы (карсил, дарсил, экстракт расторопши, гепатофит).
- Бронхолитики. Назначаются при первых приступах обструкции. Лечащий врач выбирает один из препаратов: Атровент, Сальбутамол, Беродуал (комбинированный препарат) или Теофиллин при неэффективности вышеупомянутых средств.
- Отхаркивающие средства. Целесообразнее прием препаратов, разжижающих мокроту (АЦЦ, Флуимуцил), мукорегуляторы (Лазолван, Бромгексин) и рефлекторно воздействующие средства (йодид калия, сиропы алтея и подорожника).
- Иммуноподдерживающие средства. В последнее время при лечении хронического бронхита всё шире применяют специфически воздействующие на иммунную систему организма препараты. Это Тималин или Т-активин. Положительное действие витаминов С, А, иммуномодуляторов растительного происхождения также сказывается на успешном лечении хронического бронхита.
- Если обострение хронического бронхита вызвано вирусами гриппа или ОРВИ, то целесообразно принимать противовирусные препараты (гропринозин, амизон, анаферон, афлубин).
- Ингаляции. Лучший вариант проведения ингаляций при хроническом бронхите — небулайзер, обеспечивающий поступление антибактериальных (Диоксидин и др.), противовоспалительных (Ротокан) и отхаркивающих средств даже в мелкие бронхи.
- Физические методы. Массаж и дыхательная гимнастика (особенно эффективны методики дыхания по Бутейко и Стрельниковой) заметно улучшают очищение бронхов от слизи. Единственное условие: регулярность процедур.
Почему пожилой человек может заболеть бронхитом
Бронхит у старых людей может развиваться в результате курения табака (в частности, у пожилых пассивных курильщиков — то есть тех, кто даже не курит сам, а просто стоит рядом с кем-то курящим), экологических проблем, вдыхания токсичных вредных веществ, долгого нахождения на холоде. К тому же бронхит может развиться по более обычным причинам:
- если попадёт патогенная флора, как-то стрептококки, стафилококки и пневмококки;
- из-за грибковой инфекции;
- из-за вирусной инвазии — вируса гриппа, парагриппа, аденовируса и подобных;
- атипичной флоры — хламидии и микоплазмы;
- по причине комбинированной природы возникновения — это получается чаще всего, при этом пожилой человек сперва заражается вирусом, вирус делает организм человека более слабым и бактерии легче проникают туда.
Нередко симптомы хронического бронхита у пожилых начинают проявляться зимой или осенью, когда значительно ослабевают защитные функции человеческого организма, потому что не хватает витаминов. Если молодым это, опять же, перенести легче, то вот старые серьёзно страдают.
Дыхательная гимнастика
Дыхательная гимнастика – основная физиотерапевтическая процедура, показанная помогающая навсегда вылечить хронический бронхит. Она может состоять не только из пассивных дыхательных упражнений, но и задействовать все тело.
Один из самых известных комплексов дыхательной гимнастики был разработан в СССР А.Н. Стрельниковой и носит ее имя. Он, например, предполагает использование рук, ног, напряжение плечевого, брюшного пояса. За счет комплексной физической нагрузки усиливается тканевое дыхание, тонизируются органы дыхания, запускается каскад реакций, стимулирующих иммунитет и улучшающих настроение.
В целом, при бронхите в хронической стадии полезны любые умеренные физические нагрузки: ходьба, подъем по лестнице, зарядка, плавание.
Источники
- Хронический необструктивный бронхит/ Т.А. Мухтаров, A.В. Тумаренко, В.В. Скворцов// Медицинская сестра. — 2015 — №8.
- Таточенко В. К. Болезни органов дыхания: практическое руководство. — М.: Педиатръ. — 2012.
- Jefferson T., Jones M. A., Doshi P., et al. Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children // Cochrane Database Syst Rev. — 2012; 1.
- Фармакотерапия острого бронхита/ Бенца Т.М. — 2021.
- Патрушева Ю. С., Бакрадзе М.Д., Куличенко Т.В. Диагностика и лечение острого бронхиолита у детей: Вопросы диагностики в педиатрии. — 2011. — Т. З, № 1.
- Мазнев, Н. Астма, бронхит и другие заболевания органов дыхания / Н. Мазнев. — М.: Дом. XXI век, Рипол Классик, 2011.
Ингаляции
Это один из самых эффективных при бронхите физиотерапевтических процедур. Ингаляции могут быть паровыми и мелкодисперсными. Такие процедуры можно проводить как в стационаре, так и домашних условиях. Для паровых ингаляций используют пары трав, эфирных масел, гидрокарбоната натрия. Для мелкодисперсных ингаляций с помощью небулайзера используют настои трав, минеральную воду типа «Боржоми», лекарственные препараты разжижающие мокроту (АЦЦ, муколван, гипертонический раствор калия или натрия йодид).
Снять бронхоспазм поможет литическая смесь, введенная с помощью ингалятора:
- атропина 0,1 % раствор – 2 мл,
- адреналина 0,1% раствор – 2 мл,
- димедрола 0,1 % раствор – 2 мл.
Все ингредиенты смешиваются, заливаются в резервуар ингалятора и вводятся путем мелкодисперсного распыления в дыхательные органы. Преимущество этого метода в том, что ингаляции могут применяться достаточно долго – до 2-3 месяцев.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ НДП У ЛЮДЕЙ ПОЖИЛОГО ВОЗРАСТА
У людей пожилого возраста частота инфекций НДП увеличивается, что связано с такими предрасполагающими факторами, как частичная атрофия (особенно у курящих) и низкая активность реснитчатого эпителия ДП, понижение общего иммунитета, наличие сопутствующих заболеваний. Поэтому проведение антибиотикотерапии должно строиться с учетом возможного влияния этих неблагоприятных факторов.
В связи с возрастными изменениями функции почек может возникнуть необходимость коррекции режима дозирования АМП. В первую очередь это касается аминогликозидов и ко-тримоксазола.
При имеющейся патологии печени и ЖВП возможно изменение кинетики ряда АМП, подвергающихся метаболизму в печени или выделяющихся с желчью (линкозамиды, метронидазол, макролиды). У пациентов с патологией желчного пузыря следует с осторожностью применять цефтриаксон в связи с повышенным риском развития псевдохолелитиаза.
Таблица 7. Дозы антибиотиков для лечения инфекций НДП у взрослых
| Препарат | Доза (для взрослых) |
| Бензилпенициллин | 1-3 млн ЕД в/в каждые 4-6 ч |
| Оксациллин | 2,0 г в/в каждые 4-6 ч |
| Ампициллин | 0,5-1,0 г внутрь, 1,0-2,0 г в/в или в/м каждые 6 ч |
| Амоксициллин | 0,5 г внутрь каждые 8 ч |
| Амоксициллин/клавуланат | 0,625 г внутрь каждые 6-8 ч 1,2 г в/в каждые 6-8 ч |
| Ампициллин/сульбактам | 1,5-3,0 г в/в, в/м каждые 8-12 ч |
| Тикарциллин/клавуланат | 3,1 г в/в каждые 4-6 ч |
| Пиперациллин/тазобактам | 3,375 г в/в каждые 6 ч |
| Цефазолин | 1,0-2,0 г в/в, в/м каждые 8-12 ч |
| Цефуроксим | 0,75-1,5 г в/в, в/м каждые 8 ч |
| Цефуроксим аксетил | 0,5 г внутрь каждые 12 ч |
| Цефотаксим | 1,0-2,0 г в/в, в/м каждые 4-8 ч |
| Цефтриаксон | 1,0-2,0 г в/в, в/м каждый 24 ч |
| Цефтазидим | 2,0 г в/в, в/м каждые 8-12 ч |
| Цефоперазон | 1,0-2,0 г в/в, в/м каждые 8-12 ч |
| Цефоперазон/сульбактам | 2-4 г в/в, в/м каждые 8-12 ч |
| Цефаклор | 0,5 г внутрь каждые 8 ч |
| Цефепим | 2,0 г в/в каждые 12 ч |
| Имипенем | 0,5 г в/в каждые 6-8 ч |
| Меропенем | 0,5 г в/в каждые 6-8 ч |
| Азтреонам | 2,0 г в/в, в/м каждые 8 ч |
| Эритромицин | 0,5 г внутрь каждые 6 ч 1,0 г в/в каждые 6 ч |
| Кларитромицин | 0,5 г внутрь каждые 12 ч 0,5 г в/в каждые 12 ч |
| Азитромицин | 3-дневный курс: по 0,5 г внутрь каждые 24 ч 5-дневный курс: 0,5 г в первый день, затем по 0,25 г каждые 24 ч |
| Спирамицин | 3 млн МЕ внутрь каждые 12 ч 1,5-3,0 млн МЕ в/в каждые 8-12 ч |
| Мидекамицин | 0,4 г внутрь каждые 8 ч |
| Гентамицин | 4-5 мг/кг/сут в/в, в/м каждые 24 ч |
| Тобрамицин | 5 мг/кг/сут в/в, в/м каждые 24 ч |
| Нетилмицин | 4-6 мг/кг/сут в/в, в/м каждые 24 ч |
| Амикацин | 15 мг/кг/сут в/в, в/м каждые 24 ч |
| Ципрофлоксацин | 0,5-0,75 г внутрь каждые 12 ч 0,4 г в/в каждые 12 ч |
| Офлоксацин | 0,4 г внутрь и в/в каждые 12 ч |
| Левофлоксацин | 0,5 г внутрь каждые 24 ч 0,5 г в/в каждые 24 ч |
| Моксифлоксацин | 0,4 г внутрь каждые 24 ч |
| Линкомицин | 0,5 г внутрь каждые 6-8 ч 0,6-1,2 г в/в, в/м каждые 12 ч |
| Клиндамицин | 0,6-0,9 г в/в каждые 8 ч 0,15-0,6 г внутрь каждые 6-8 ч |
| Ванкомицин | 1,0 г в/в каждые 12 ч |
| Рифампицин | 0,5 г в/в каждые 12 ч |
| Доксициклин | 0,2 г внутрь или в/в каждые 24 ч |
| Метронидазол | 0,5 г внутрь каждые 8 ч 0,5-1,0 г в/в каждые 8-12 ч |
Таблица 8. Типичные ошибки при антибиотикотерапии инфекций НДП
| Назначение | Комментарий |
| По выбору препарата | |
| Гентамицин при внебольничной пневмонии | Аминогликозиды неактивны в отношении пневмококка и атипичных микроорганизмов |
| Ампициллин внутрь при внебольничной пневмонии | Низкая биодоступность при приеме внутрь |
| Ко-тримоксазол при внебольничной пневмонии | Распространенность в России резистентных S.pneumoniae и H.influenzae , частые кожные аллергические реакции, наличие более безопасных препаратов |
| Рутинное назначение нистатина | Отсутствие доказательств клинической эффективности нистатина при кандидозе у пациентов без иммунодефицита, необоснованные экономические затраты |
| По срокам начала антибиотикотерапии | |
| Позднее начало антибиотикотерапии | Назначение АМП позже 4 ч после установления диагноза внебольничной пневмонии ведет к увеличению смертности |
| По длительности терапии | |
| Частая смена АМП в процессе лечения, «объясняемая» опасностью развития резистентности | Показания для замены АМП: а) клиническая неэффективность, о которой можно судить через 48-72 ч терапии; б) развитие серьезных НР, требующих отмены АМП; в) высокая потенциальная токсичность АМП (например, аминогликозидов), ограничивающая длительность их применения |
| Продолжение антибиотикотерапии при сохранении отдельных рентгенологических и/или лабораторных изменений вплоть до их полного исчезновения | Основным критерием отмены антибиотиков является регресс клинических симптомов. Сохранение отдельных лабораторных и/или рентгенологических изменений не является абсолютным показанием к продолжению антибиотикотерапии |
Особенности питания и образа жизни при бронхите
На фоне обострения бронхита традиционно рекомендуют обильное питьё. Для взрослого человека – суточный объем потребляемой жидкости должен быть не менее 3 – 3,5 литров. Обычно хорошо переносятся щелочной морс, горячее молоко с боржоми в соотношении 1:1.
Суточный рацион питания должен содержать достаточное количество белков и витаминов. На фоне высокой температуры и общей интоксикации можно немного поголодать (если организм этого, конечно, требует), но в целом какие-либо ограничивающие диеты таким пациентам противопоказаны.
Высокую эффективность показывает использование ингаляций с помощью небулайзера. В качестве раствора для ингаляций можно использовать минеральную воду, раствор Рингера или обычный физиологический раствор. Процедуры проводят 2-3 раза в день на протяжении 5-10 дней. Данные манипуляции способствуют отхождению моктроты, облегчают дренаж бронхиального дерева, уменьшают воспаление.
Необходима коррекция образа жизни с целью устранения факторов риска развития инфекционных заболеваний верхних дыхательных путей. В первую очередь это касается курения и различного рода профессиональных вредностей (пыльное производство, работа с лакокрасочными материалами, частые переохлаждения и т.д.). Отличное эффект при хронических заболеваниях легких имеет применение дыхательной гимнастики, например, по методу Стрельниковой. Это касается и хронического бронхита.
Вне обострения бронхита можно проводить мероприятия по закаливанию.
Мнение эксперта
Бронхиты — это одно из наиболее распространенных заболеваний. По некоторым данным, острым бронхитом как минимум один раз в год болеют более 5% населения земного шара.
Хронические бронхиты протекают заметно дольше, при этом дают больше осложнений. В России хронический бронхит встречается у 10-20% населения страны.
Для того чтобы снизить риск развития осложнений как острого, так и хронического бронхитов, нужно обращаться к врачу при первых же симптомах заболевания. При лечении бронхитов специалисты-пульмонологи «СМ-Клиника» руководствуются клиническими рекомендациями Российского респираторного общества, утвержденными Минздравом РФ и используют современные эффективные методики и препараты.
Банков Алексей Михайлович, врач-пульмонолог «СМ-Клиника» в Рязани
Прогноз и профилактика
Период ремиссии характеризуется уменьшением сухого кашля, который не сопровождается одышкой. Отмечается улучшение проходимости бронхов. Не нужно в это время забывать о вторичной профилактике, которая не позволит случиться рецидиву. Самым главным условием для того, чтобы забыть о бронхите навсегда является здоровый образ жизни с отказом от курения. Воздух в помещении, где находится человек, должен иметь нормальную влажность, поэтому при его пересушенности необходимо пользоваться увлажнителями или хотя бы расставить емкости с водой.
Одежда всегда должна соответствовать погодным условиям, в ней не должно быть холодно. Поскольку больной бронхитом подвержен чрезмерному потоотделению, то она не должна провоцировать перегрев организма. При работе с вредными веществами нужно принимать беспрецедентные меры по защите, а в идеале, полностью сменить сферу деятельности. Не лишним будут прогулки на свежем воздухе и закаливание.
Помогают ли народные средства
Нередко люди в возрасте применяют в лечении народные средства, потому что верят, что они способны помочь. Терапия бронхита допускает использование трав, плодов, масел — они действительно могут очистить бронхи и помочь восстановлению здоровья. Антибиотики для лечения хронического бронхита у пожилых людей, к сожалению, нередко смягчают агрессивное воздействие, а фитотерапия смягчает такую агрессию, улучшает иммунитет и способствует более хорошей работе внутренних органов при обострении болезни. Чтобы приготавливать вытяжки, отвары, настойки, нужны самостоятельно собранные растения или травы, приобретённые в аптечной сети. Сырьё хорошо очищается от пыли. для размягчения промачивается в воде, а потом готовится на водяной бане.
Хорошо проявило себя использование таких компонентов:
- цвет липы;
- лук и молоко;
- мёд с редькой;
- морковный сок и так далее.
Если пожилым людям трудно откашливать мокроту, можно попытаться применять эфиромасличные травы, в терапии хорошие отзывы получили эвкалипт и болотный аир. Кроме этого, можно попробовать не такие экзотичные растения — анис, тимьян, шалфей, которые не слишком трудно готовить. Хорошо проявил себя как медицинское средство лекарственный чай с душицей и мелиссой. Это одновременно и вкусно, и полезно: кашель успокаивается, секреция бронхов нормализуется, нервная система становится спокойнее. При фитотерапии может применяться как один тип растения, так и несколько компонентов сразу, чтобы эффект был лучше. Для лечения бронхита часто применяют ароматерапию, санация воздуха в помещении даёт возможность вдвое-втрое уменьшить содержание патогенных бактерий, препятствует повторному заражению и заболеванию тех, кто живёт в одном доме с пожилым, но ещё здоров. Самый хороший вариант терапии болезни верхних дыхательных путей без дальнейших проблем — ингаляции, именно при них лекарства попадают прямо в место локализации инфекции или вируса. Ингаляционное лечение производится с особым оборудованием — небулайзером или ингалятором. Или с подручными средствами известным дедовским методом.
Как диагностировать болезнь
Прежде чем лечить хронический бронхит, необходимо установить правильный диагноз. С этой целью врач (обычно это пульмонолог) проводит простукивание и прослушивание грудной клетки. Чтобы исключить более серьезные заболевания, пациент должен пройти комплексное обследование (инструментальное и лабораторное).
К инструментальным методам принадлежат:
- рентгенография и рентгеноскопия легких,
- бронхоскопия и бронхография,
- определение газового состава крови.
Лабораторные исследования включают:
- общий и биохимический анализ крови,
- анализ мокроты,
- иммунологический анализ.