Бронхоэктаз — это расширение отдельного участка бронхов с изменениями структуры и функции. Бронхоэктазы не являются самостоятельным заболеванием, а возникают в результате многих других болезней и состояний.
Бронхоэктазы повышают восприимчивость больного к инфекции дыхательных путей, что ведет к частым обострениям и к прогрессированию заболевания. Таким образом, бронхоэктаз – это хроническая прогрессирующая бронхо-легочная болезнь, требующая постоянного врачебного наблюдения и поддерживающего лечения, объем которого увеличивается при обострениях.
Симптомы бронхоэктазов
Симптомы бронхоэктазов различны: от повторных эпизодов инфекций дыхательных путей, между которыми все симптомы заболевания полностью исчезают, до ежедневного кашля с мокротой, характер которой может меняться от слизистой (бесцветной) до слизисто-гнойной (светло-желтой) и гнойной (темно-желтой, зеленой или серо-зеленой). Для больных с бронхоэктазами характерен большой объем мокроты – до 100-200 мл в сутки, но иногда мокрота бывает более скудной. Периодически в мокроте могут появляться кровянистые прожилки или сгустки, что связано с травматизацией истонченной стенки бронха при надсадном кашле.
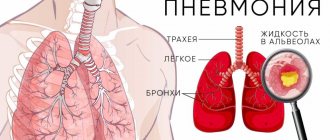
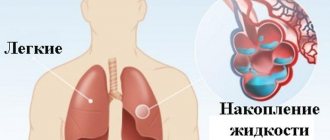
В редких случаях бронхоэктазы осложняются выраженным легочным кровотечением, требующим хирургического вмешательства. При переходе воспаления со стенки бронха на легочную ткань может развиваться пневмония, на плевру – боли в грудной клетке при дыхании и кашле. На поздних стадиях заболевания может развиваться дыхательная недостаточность.
Обострения воспалительного процесса в бронхоэктазах нередко сопровождаются слабостью, длительными эпизодами температуры (как правило, не выше 37,2-37,50С), потерей веса.
Бронхоэктазы. Осложнения
Измененные стенки бронхов, потерявшие эластичность и прочность, лишившиеся механизмов естественной защиты, — подходящая почва для укоренения и роста возбудителей (как присутствующих в организме, так и пришедших извне). В результате повторных воспалений и следующих за ними разрушений ткани бронхов ситуация обостряется и может привести к:
- кровотечениям;
- повторяющимся бронхитам и пневмониям;
- эмфиземе легких;
- вторичному амилоидозу.
И в конечном итоге — к прогрессированию сердечной и легочной недостаточности.
Диагностика бронхоэктазии
Бронхоэктазы выявляются при компьютерной томографии (КТ) легких высокого разрешения. Обычная рентгенография и тем более флюорография недостаточно чувствительны для диагностики этого заболевания. По данным КТ легких иногда можно установить и причину — при врожденных пороках развития легких, трахеобронхомегалии, эмфиземе, туберкулезе и др.
Как правило, для установления причины требуются дополнительные исследования, спектр которых может быть достаточно широк определяется врачом при беседе с больным (сборе жалоб и анамнеза), а также по результатам КТ легких. Так, при подозрении на генетические заболевания проводят генетический анализ, при подозрении на грибковое поражение легких выполняют иммунологические исследования (определение антител к грибам) и специальные посевы мокроты на грибковую флору.
Какие еще исследования применяются при диагностике?
Обязательными исследованиями у больных с бронхоэктазами являются бактериологический анализ мокроты и исследование функции дыхания (спирография,ФВД или бодиплетизмография).
Бактериологический анализ мокроты (посев мокроты)
Бронхоэктазы создают идеальные условия для колонизации различных микроорганизмов – постоянного присутствия бактерий на поверхности слизистой оболочки бронхов в бронхоэктазах. Длительная колонизация бактерий может вызывать воспаление даже при отсутствии других провоцирующих факторов (переохлаждения, ОРВИ и т.д.). Это воспаление проявляется частыми или постоянными бронхитами с лихорадкой, слабостью, потливостью, потерей веса.
Если бактерии не удалены или не могут быть удалены из бронхиального дерева, воспаление становится хроническим с постоянной продукцией гнойной мокроты и повреждением легких. Именно поэтому важно регулярно проводить бактериологическое исследование мокроты, чтобы контролировать состав и количество микроорганизмов, присутствующих в бронхах.
Исследование функции внешнего дыхания (ФВД)
При хроническом воспалении просвет бронхов сужается за счет отека слизистой оболочки бронхов, скопления слизи в просвете бронхов, иногда может развиваться бронхоспазм (сокращение мышц бронхиальной стенки).
Все эти процессы сужают просвет бронхов и могут становиться причиной одышки. Для диагностики этих состояний используют разные методы исследования функции внешнего дыхания. Наиболее простым и доступным методом является спирометрия, но нередко требуются и более сложные методы исследования – измерение легочных объемов (бодиплетизмография) и оценка диффузионной способности легких (способности пропускать кислород из вдыхаемого воздуха в кровь). Результаты этих исследований важны для назначения лечения больному с бронхоэктазами.
1.Общие сведения
Бронхоэктатическая болезнь, или бронхоэктазия – серьезное, небезопасное заболевание органов дыхательной системы. Оно заключается в необратимой деформации (расширении) воздуховодных путей, – бронхов, – чаще в нижних отделах бронхиального дерева, что сопровождается хроническим гнойно-воспалительным процессом и функциональной несостоятельностью, выраженной в той или иной степени.
Бронхоэктатическая болезнь отнюдь не является спорадической редкостью, она выявляется с частотой около 1% в общей популяции (чаще у детей, до 65% составляют мальчики). Однако в отношении этого заболевания на сегодняшний день остаются нерешенными многие этиопатогенетические, терапевтические, диагностические и даже классификационные вопросы.
Так, до сих пор продолжается дискуссия о том, следует ли считать бронхоэктазию самостоятельным заболеванием или разновидностью хронической пневмонии; первична ли эта патология, либо она является вторичным синдромом, приобретаемым в рамках других заболеваний или под действием различных причин. Так или иначе, проблема остается острой и актуальной, она интенсивно изучается мировой пульмонологией как в теоретическом, так и в сугубо практическом, лечебно-диагностическом аспектах.
Обязательно для ознакомления! Помощь в госпитализации и лечении!
Можно ли вылечить болезнь?
Бронхоэктаз — это хроническое прогрессирующее заболевание, при котором качество жизни больных зависит от распространенности поражения легких, степени нарушения легочной функции, тяжести и частоты обострений. Излечить эту болезнь нельзя. Но мы в состоянии повлиять на скорость ухудшения болезни. Во многом скорость прогрессирования определяется характером хронической бронхиальной инфекции.
Таким образом, замедлить прогрессирование болезни и улучшить качество жизни больного можно при ранней диагностике, установлении и лечении их причины, адекватном лечении хронической бронхиальной инфекции, профилактике обострений и регулярном врачебном наблюдении за больным.
Существуют ли программы наблюдения пациентов с бронхоэктазами? Да, они существуют. Контрольные осмотры врача должны планироваться каждые 1 – 6 мес в зависимости от тяжести заболевания. Даже при стабильном состоянии больного (в фазу ремиссии) следует проводить общий анализ мокроты и бактериологическое исследование мокроты для оценки активности воспаления в бронхах. При осмотре врач должен оценить тяжесть одышки, наличие или отсутствие кровохарканья, общие симптомы воспаления (слабость, потливость, снижение веса, температура), прослушать легкие и при тяжелом нарушении легочной функции провести нагрузочный тест (тест с 6-минутной ходьбой).
Ежегодное обследование больного с бронхоэктазами должно включать спирометрию с бронхолитиком для оценки скорости снижения легочной функции, клинический анализ крови с С-реактивным белком (СРБ) и иммуноглобулином (Ig) A для оценки общей воспалительной реакции организма.
При каждом посещении врача желательно измерять сатурацию (насыщение крови кислородом) с помощью пульсоксиметра. При снижении сатурации ниже 93% рекомендуется выполнить полное исследование газового состава артериальной крови для решения вопроса о назначении кислородотерапии.
Больным с высоким риском прогрессирования заболевания рекомендуется повторять КТ легких в плановом порядке 1 раз в 2 года. Помимо этого, ежегодно, а также при подозрении на тяжелые или жизнеугрожающие осложнения (пневмония, пневмоторакс) выполняют рентгенографию легких.
Бронхоэктатическая болезнь у детей
Хронические болезни легких представляют собой одну из наиболее сложных проблем в педиатрии. Многие вопросы, касающиеся этого заболевания, остаются спорными до настоящего времени.
На протяжении полувека (начиная с работ С. П. Борисова, 1953) все хронические воспалительные заболевания легких у детей, по-существу, были «поглощены» общим понятием «хроническая пневмония». Так, бронхоэктатическая болезнь рассматривалась в качестве этапа формирования хронической пневмонии — от бронхита к бронхоэктазам [1]. В «Международной статистической классификации болезней и проблем, связанных со здоровьем», 10-го пересмотра (ВОЗ, 1995) бронхоэктатическая болезнь представлена под рубрикой (J. 47) в классе Х. В современной медицинской литературе термины «бронхоэктазы», «бронхиолоэктазы», «бронхоэктатическая болезнь» нередко используются как синонимы для обозначения необратимого расширения бронхов, сопровождающихся их анатомическим дефектом. При этом сохраняет свою актуальность определение, предложенное А. Я. Цигельником (1968), согласно которому бронхоэктатическая болезнь — это инфицированная бронхоэктазия [3].
По данным Министерства здравоохранения, в России в 2001 г. было зарегистрировано 20 тыс. 729 детей и 5 тыс. 629 подростков с бронхоэктатической болезнью [4].
Однако сведения о ее распространенности среди населения не могут считаться достаточно точными, поскольку наиболее достоверный признак болезни — локально расширенные бронхи — диагностируется лишь при использовании специальных методов исследования [5].
Следует подчеркнуть, что в последние десятилетия во всем мире отмечено снижение распространенности бронхоэктатической болезни. Это объясняется выраженным уменьшением числа детских инфекций, случаев туберкулезной инфекции, а также расширением диагностических и лечебных возможностей, успехами медикаментозного лечения воспалительных заболеваний легких, проведением эффективной антибактериальной терапии [6, 7].
Хотя бронхоэктазы впервые были описаны Лаенеком почти 200 лет назад, механизмы их формирования до сих пор до конца не изучены. Среди наиболее вероятных патогенетических моментов развития бронхоэктазов решающее значение имеют воспаление дыхательных путей и нарушение бронхиальной проходимости вследствие закупорки или обструкции бронха. Каждый из этих факторов может стать пусковым для образования бронхоэктазов [8, 9]. В ряде случаев в формировании бронхоэктазов, по-видимому, имеют значение ателектаз легочной ткани, фиброз паренхимы [3]. Обычно появление бронхоэктазов у детей связывают с перенесенными ими инфекционными заболеваниями (корь, коклюш, респираторная инфекция и др.). В свое время М. А. Скворцов (1960) указывал на то, что бронхоэктазы при острых инфекциях у детей могут развиваться очень быстро, в течение 1–2 сут. Также быстро формируются бронхоэктазы при наличии инородного тела бронхов [10].
В клинической практике выделяют цилиндрические, мешотчатые и смешанные бронхоэктазы. Описаны также кистовидные, веретенообразные, варикозные бронхоэктазы.
Начальные признаки бронхоэктатической болезни обычно появляются в первые 3 года жизни ребенка, а диагностируется она, как правило, у детей дошкольного возраста.
Однако необходимо заметить, что за последние 30 лет наметилась тенденция к более легкому течению болезни у детей: преобладают так называемые «малые формы», которые протекают без явлений гнойной интоксикации, дыхательной недостаточности [7, 10, 11]. Крайне редкими стали гнойные осложнения, ранее считавшиеся характерными для бронхоэктатической болезни и широко представленные в специальной литературе (абсцедирование легочной ткани, абсцессы мозга, амилоидоз) [1, 3, 5].
Основными клиническими проявлениями бронхоэктатической болезни являются повторные обострения воспалительного процесса в легких (до 3–4 раз в год), у детей первых лет жизни нередко наблюдается непрерывно-рецидивирующее течение болезни. Для заболевания характерен постоянный влажный кашель с мокротой. Мокрота отделяется главным образом по утрам. Ее количество может быть относительно небольшим, она может отделяться в виде отдельных плевков. Отделение мокроты «полным ртом», как это наблюдалось ранее при классической бронхоэктатической болезни, сегодня у детей наблюдается редко.
В период обострения заболевания у больных могут отмечаться одышка, оральная крепитация. Кровохарканье, которое ранее считалось одним из основных проявлений болезни, в настоящее время чаще встречается у взрослых больных.
У пациентов с бронхоэктазами постоянно прослушиваются стабильные локализованные разнокалиберные влажные хрипы. Это один из самых характерных признаков бронхоэктатической болезни. Наряду с влажными у больных могут прослушиваться сухие хрипы. При наличии крупных бронхоэктатических полостей дыхание над этими зонами может иметь амфорический характер.
При бронхоэктатической болезни отмечаются различные деформации грудной клетки: чаще всего ее уплощение или западение одной из ее половин на стороне поражения. Одним из характерных клинических признаков бронхоэктазии считается утолщение ногтевых фаланг пальцев («барабанные палочки»), так называемая гипертрофическая остеоартропатия (синдром Пьера Мари-Бамбергера). Однако при современном течении болезни этот симптом встречается лишь у пациентов с распространенными бронхоэктазами и активно текущим гнойным эндобронхитом.
При функциональном исследовании внешнего дыхания выявляются обструктивные и рестриктивные вентиляционные сдвиги. Степень их выраженности зависит от распространенности патологического процесса.
Для больных с распространенным процессом характерны снижение величины форсированного выдоха, индекса Тиффно, изменение структуры легочных объемов, увеличение остаточного объема, уменьшение жизненной емкости легких. У больных с локализованным процессом функциональные нарушения могут не обнаруживаться.
Использование в клинической пульмонологии радиоизотопной диагностики позволяет судить о состоянии региональных функций легких, оценить характер функциональных нарушений в области патологического очага и в других зонах легочной ткани.
Решающее значение в диагностике бронхоэктазов принадлежит рентгенобронхологическим методам обследования [12, 13]. Бронхоэктазы, особенно мешотчатые и кистовидные, выявляются на обзорных рентгенограммах.
Уточнение распространенности, объема поражения и анатомической характеристики бронхоэктазов требуют проведения бронхографии. Нужно подчеркнуть, что и в настоящее время бронхография не утратила своего значения и продолжает оставаться «золотым стандартом» диагностики бронхоэктазов [12, 13]. С развитием гибкой волоконной оптики стало возможно выполнение селективной бронхографии [14].
Следует отметить, что современный уровень развития компьютерной техники привел к широкому использованию в диагностике бронхоэктазов компьютерной томографии с высоким разрешением (оборудование General Electric, Hitachi, Philips). Этот метод широко используется у детей при диагностике бронхоэктазов. Компьютерная томография высокого разрешения способна выявлять бронхоэктазы, которые не диагносцируются даже при бронхографическом исследовании. Признак считается достоверным, если внутренний диаметр периферического бронха в 2 раза больше диаметра предшествующей легочной магистрали. Компьютерная томография позволяет измерять реальные абсолютные размеры бронхов [15].
Бронхоэктатические поражения наиболее часто локализуются в нижних долях. Чаще страдают нижняя доля левого легкого, язычковые сегменты, а также средняя доля правого легкого [12].
При бронхоэктазах цилиарный эпителий дыхательных путей утрачивается и замещается сквамозным или кубитальным. При цилиндрических бронхоэктазах определяются фокальная деструкция эластической ткани, отек и клеточная инфильтрация окружающей паренхимы, при более выраженных проявлениях болезни (мешотчатые бронхоэктазы) повреждение касается мышц и хряща. В прилегающей к бронхоэктазам легочной паренхиме и перибронхиальной ткани развивается эндартериит. Еще один характерный признак — вблизи дистальных субсегментарных бронхов появляются анастамозы между бронхиальными и легочными артериями [3, 5, 6].
Морфологические поражения бронхов сопровождаются эндобронхиальными изменениями. Характер и выраженность эндобронхита зависят от периода болезни, активности течения процесса, распространенности морфологических изменений, возраста больного ребенка.
Практически у всех детей, страдающих бронхоэктатической болезнью, при проведении бронхоскопии выявляется катарально-гнойный или гнойный эндобронхит [16]. Воспаление слизистой оболочки бронхов сопровождается нарушением структуры и функции мерцательного эпителия и тем самым обусловливается нарушение мукоцилиарного транспорта. Это, в свою очередь, способствует упорному течению воспалительного процесса в респираторном тракте.
Принципиально важно подчеркнуть, что бронхоэктатическую болезнь у детей как отдельную нозологическую форму необходимо отличать от бронхоэктазов, являющихся проявлением других заболеваний.
Круг заболеваний и состояний, при которых обнаруживаются бронхоэктазы, настолько широк, что некоторые авторы считают понятие «бронхоэктазии» скорее патологоанатомическим и морфологическим, нежели клиническим и нозологическим [17].
Так, основу формирования бронхоэктазов могут составлять врожденные и наследственные заболевания. По данным пульмонологической клиники Московского НИИ педиатрии и детской хирургии, врожденные аномалии развития бронхолегочной системы выявляются у 8–10% пациентов с хроническими воспалительными заболеваниями легких [18].
Бронхоэктазы могут быть проявлением врожденных пороков развития структурных элементов стенок трахеи, бронхов и бронхиол, морфологически связанных с отсутствием, недостатком или дезорганизацией хрящевой либо эластической тканей [19, 20, 21].
К этой группе пороков относятся синдром Вильямса-Кемпбелла, впервые описанный в 1960 г., при котором вследствие врожденного генерализованного отсутствия или недоразвития хрящей сегментарных и субсегментарных бронхов возникают «баллонирующие» бронхоэктазы, бронхомаляция и бронхиолоэктатическая эмфизема. Выявляются бронхоэктазы и при трахеомегалии [20, 21].
Среди всех причин развития бронхоэктазов особое место занимает муковисцидоз. Считается, что более половины выявляемых в настоящее время бронхоэктазов связано с системным генетически обусловленным заболеванием — муковисцидозом [22]. При этом заболевании страдают экзокринные железы бронхолегочной системы и кишечного тракта. Обтурация просвета бронхов вязким секретом создает условия для возникновения в раннем возрасте непрерывно рецидивирующего воспалительного процесса в легких. Бронхолегочные поражения при муковисцидозе, как правило, определяют клиническую картину заболевания и его исход.
Бронхоэктазы являются одним из основных признаков первичной цилиарной дискинезии, относящейся к числу наследственных болезней легких [23, 24]. В основе этой патологии лежит дефект строения ресничек мерцательного эпителия, обусловливающий нарушение их функции, а нередко и полную неподвижность. Это приводит к нарушению функции мукоцилиарного очищения, а последующее наслоение инфекции — к воспалительному процессу в бронхах и носоглотке. Именно с этих позиций объясняют в настоящее время хронический воспалительный процесс в дыхательных путях и формирование бронхоэктазов при классическом варианте первичной цилиарной недостаточности — синдроме Картагенера, для которого характерна триада признаков: обратное расположение внутренних органов, бронхоэктазы и синусит [25].
Некоторые наследственные синдромы, в основе которых лежит патология соединительной ткани (синдром Элерса-Данлоса, синдром Марфана), могут сопровождаться наличием бронхоэктазов [26, 27]. Обсуждается вопрос о происхождении бронхоэктазов при дефиците a1-антитрипсина: возникают ли они первично или связаны с эмфиземой, характерной для этого заболевания? [28]
Нередко бронхоэктазы сопровождают различные формы первичной иммунологической недостаточности. Речь идет об иммунодефицитах с преимущественной недостаточностью антител: в их числе аутосомно-рецессивная агаммаглобулинемия (швейцарский тип), сцепленная с Х-хромосомой агаммаглобулинемия (Брутона); избирательный дефицит IgA; комбинированные иммунодефициты; обычный вариабельный иммунодефицит; другие определенные нарушения, в частности связанные с дефектом фагоцитарной системы, — хронический гранулематоз у детей [29].
В последние годы в связи с увеличением числа больных с синдромом приобретенного иммунодефицита растет количество случаев формирования у этих больных бронхоэктазов [30].
Формирование проксимальных бронхоэктазов патогномонично для аллергического бронхолегочного аспергиллеза — заболевания, в основе которого лежит сенсибилизация к плесневым грибам рода Aspergillus, колонизирующим в просвете бронхов [31]. К повреждению бронхов приводят хроническое аллергическое воспаление дыхательных путей и образование специфической плотной слизи, состоящей из эозинофилов, других клеток аллергического воспаления и гифов грибов [32].
Все эти заболевания требуют специальной диагностики, что определяет тактику ведения и лечения пациентов.
Что же касается бронхоэктатической болезни, то в последние годы предпочтение отдается консервативным методам лечения, которые направлены на подавление инфекции и восстановление бронхиальной проходимости. Лечебная тактика зависит от выраженности клинических проявлений заболевания, а также локализации и распространенности пораженных участков.
Антибактериальную терапию проводят в острой фазе заболевания с учетом бактериологической характеристики мокроты и чувствительности выявленных микроорганизмов. Наиболее часто в мокроте больных с бронхоэктазами встречаются Haemophilus influenzae, Streptococcus pneumoniae, Moracella cataralis [33].
Учитывая наиболее вероятный спектр микроорганизмов, в эмпирической антибиотикотерапии бронхоэктатической болезни предпочтение отдается современным пенициллинам с расширенным спектром активности (амоксициллин, ампициллин), ингибиторозащищенным пенициллинам (амоксициллин/клавуланат, ампициллин/сульбактам), цефалоспоринам второго и третьего поколения (цефуроксим, цефаклор, цефотаксим, цефтриаксон, цефтазидим), а также современным макролидам (азитромицин, джозамицин, рокситромицин, спирамицин). В последние годы в дополнение к оральному и парентеральному приему антибиотиков стали использовать и введение антибиотиков через небулайзер [5, 6].
Существенный клинический эффект оказывает бронхоскопическая санация с введением антибиотиков через бронхоскоп (Pentax, Lomo, Karl Storz) [16].
Следует отметить, что, кроме современных антибиотических препаратов, в фармакотерапии бронхоэктатической болезни применяются средства, действие которых направлено на уменьшение бронхиальной гиперсекреции, улучшение дренажной функции бронхов и мукоцилиарного клиренса, а также лекарства, обладающие противовоспалительным и бронхолитическим действием.
К мукоактивным препаратам секретолитического действия относят производные алкалоида вазицина (бромгексин, лазолван), из которых наиболее популярными являются бромгексин и его метаболиты — лазолван, амброксол, амбросан, халиксол. Эти препараты обладают муколитическим эффектом, связанным с деполимеризацией мукопротеиновых и мукополисахаридовых волокон. При этом важно, что разжижение мокроты практически не сопровождается увеличением ее объема. Препараты применяют как внутрь, так и ингаляционно (через небулайзер) [34].
Среди препаратов, обладающих мукорегулирующим действием, следует отметить лекарственные средства на основе карбоцистеина — бронхобос, мукодин, мукопронт, флуифорт. Они обеспечивают высокую мукоцилиарную эффективность и обладают хорошей переносимостью, практически не раздражают слизистую желудка [34].
Необходимо учитывать, что муколитические препараты — производные цистеина со свободной тиоловой группой (ацетилцистеин, флуимуцил, экзомюк) — должны применяться только при значительно повышенных показателях вязкости и эластичности мокроты. Эти препараты могут сделать секрет излишне жидким, вследствие чего возможен риск развития бронхореи, что наиболее опасно у детей раннего возраста из-за угрозы аспирации [34].
Препараты растительного происхождения, обладающие отхаркивающим эффектом рефлекторного действия, по-прежнему широко используются в практике комплексной терапии бронхоэктатической болезни. В их ряду бронхикум, синупрет, трависил, корни ипекакуаны, солодки, алтея, девясила, трава термопсиса, чабреца. Данные лекарственные средства уменьшают вязкость мокроты, улучшают эскалаторную функцию мерцательного эпителия. Весьма эффективно их назначение в сочетании с секретолитиками и мукорегуляторами. Следует отметить, что препараты этой группы необходимо с осторожностью применять у больных с гиперчувствительностью к пыльце растений [34].
В последние годы в терапии хронических бронхолегочных заболеваний, и бронхоэктатической болезни в том числе, используют фенспирид (эреспал) — препарат, который обладает целым комплексом фармакологических свойств, направленных на подавление воспаления в дыхательных путях, гиперсекреции слизи [34].
Имеются сведения, что при лечении больных с бронхоэктазами, используют противовоспалительные средства, в том числе ингаляционные кортикостероиды (флунизолид, беклометазон, будесонид, флутиказон). Ингаляция кортикостероидов уменьшает инфильтрацию Т-клеток и IL-8-продуцирующих клеток в пределах слизистой оболочки бронхов [35].
Мероприятия, направленные на очищение бронхов от секрета (массаж, физиотерапевтические мероприятия, постуральный дренаж), являются важными элементами комплексной терапии. При этом у больных с бронхоэктазами предотвращаются активация эндобронхиальной секреции и присоединение суперинфекции.
В последние десятилетия показания к хирургическому лечению претерпели существенные изменения. Это, по мнению М. Р. Рокицкого и соавт. (1997), связано как с расширением диагностических и консервативных терапевтических возможностей, так и с патоморфозом заболеваний легких, которые ранее требовали активного хирургического лечения [7].
Показаниями к хирургическому лечению в настоящее время считают [36]:
- ограниченные односторонние бронхоэктазы со стойкой очаговой инфекцией и отсутствием эффекта от проводимой консервативной терапии;
- угрожающие жизни состояния, связанные с бронхоэктазами, в частности кровотечения.
Изменилась и тактика проведения хирургического вмешательства. Если на пике хирургической активности в 1960 — 70-е годы проводились обширные резекции с удалением 9–10 сегментов, вплоть до пульмонэктомии, то в последние десятилетия предпочтение отдается сегментарным и полисегментарным резекциям [11].
Следует иметь в виду, что оперативное удаление морфологически измененных участков легкого не всегда означает излечение от болезни. Е. В. Климанская и соавт. (1998) отмечают, что у половины прооперированных детей в отдаленные сроки наблюдения регистрируются обострения заболевания [11].
Длительное время бронхоэктазия считалась преимущественно детской болезнью. Однако многие клиницисты подчеркивают, что бронхоэктатическая болезнь у взрослых во многих случаях является следствием этой патологии у детей. Необходимо подчеркнуть, что даже при благоприятном течении бронхоэктатической болезни, отчетливом клиническом улучшении морфологические изменения в легких не подвергаются обратному развитию. Сохраняющиеся морфологические изменения являются основой для продолжения воспалительного процесса в бронхолегочной системе при достижении больными зрелого возраста [16, 37].
В заключение следует отметить, что бронхоэктатическая болезнь представляет собой не только медицинскую, но и социальную проблему, требующую пристального внимания специалистов различного профиля, а также наблюдения больных как педиатрами, так и терапевтами-пульмонологами.
По вопросам литературы обращайтесь в редакцию.
Н. С. Лев, кандидат медицинских наук Н. Н. Розинова, доктор медицинских наук, профессор Московский НИИ педиатрии и детской хирургии, Москва
Легочная реабилитация при бронхоэктазах
В нашем пульмонологическом отделении разработана «Программа легочной реабилитации для пациентов с бронхоэктазами».
Курс комплексной терапии позволяет заменить бронхоскопические санации у пациентов с бронхоэктатической болезнью.
- мокрота становится легко откашливаемой, откашливание происходит естественным путем, проводиться заливка в самые мелкие бронхи лекарственные препараты, включая антимикробные средства.
- введение препаратов внутрь бронха и удаление мокроты не носит инвазивный и травматичный характер.
- за счет положительного эффекта от дренажных техник и специальных упражнений, входящих в курс, улучшается лимфодренаж бронхов, их кровоснабжение. Как следствие усиливаются защитные свойства слизистой поврежденных бронхов и окружающей легочной ткани.
- отсутствуют риски присущие бронхоскопии: риск кровотечения, повреждения и аллергической реакции на анестезию.
4.Лечение
Терапевтическая стратегия при бронхоэктатической болезни определяется ее стадией и клинической выраженностью.
Наиболее универсальными средствами являются муколитики и антибиотики, постуральный дренаж, физиотерапевтические методы (эффективен специальный массаж, дыхательные упражнения и пр.). В более тяжелых случаях назначают иммуномодуляторы и иммуностимуляторы, оксигенотерапию, санирующую бронхоскопию; в качестве крайней, жизнесохраняющей меры прибегают к хирургическому вмешательству с целью восстановления проходимости дыхательных путей.
Лечение бронхоэктатической болезни легких
Лечение больного с бронхоэктазами направлено на улучшение состояния, предотвращение обострений, а следовательно, и прогрессирования заболевания.
Если известна причина бронхоэктазов, то лечение должно быть направлено на ее устранение.
Основные слагаемые успеха в лечении:
- адекватная антибиотикотерапия;
- мощная муколитическая (разжижающая мокроту) терапия;
- бронхорасширяющие препараты;
- дыхательная гимнастика, дыхательные тренажеры;
- полноценное питание.
В некоторых случаях, в основном при ограниченной распространенности бронхоэктазов, возможно хирургическое лечение (удаление пораженного участка легкого), в условиях торакального отделения, хирургического стационара. Для этого будет необходима консультация торакального хирурга.
Все больные с бронхоэктазами должны ежегодно осенью получать прививку от гриппа, а 1 раз в 5 лет – противопневмококковую вакцину «Пневмо-23». Конечно, вакцинация, как и любой метод лечения, имеет свои противопоказания, однако современные вакцины сводят их к минимуму и позволяют безопасно прививать подавляющее большинство больных, включая пациентов с бронхиальной астмой и другими аллергическими заболеваниями.
Наши специалисты
Чикина Светлана Юрьевна
Кандидат медицинских наук, врач-пульмонолог высшей категории. Официальный врач эксперт конгрессов РФ по пульмонологии.
Опыт работы 30 лет
Кулешов Андрей Владимирович
Главный врач, кандидат медицинских наук, врач-пульмонолог, сомнолог, член European Respiratory Society (ERS).
Опыт работы 26 лет
Мещерякова Наталья Николаевна
Кандидат медицинских наук, врач-пульмонолог высшей категории, доцент кафедры пульмонологии им. Н.И. Пирогова.
Опыт работы 26 лет
Никитина Наталия Владимировна
Зам. главного врача, пульмонолог аллерголог высшей категории. Действительный член Европейской академии аллергологии и иммунологии.
Опыт работы 15 лет