- Виды риносинусита
- Факторы, предрасполагающие к развитию риносинусита
- Причины развития риносинусита
- Механизм развития
- Cимптомы риносинусита
- Диагноз и рекомендуемые клинические исследования
- Лабораторные методы исследования
- Инструментальные методы исследования
- Дифференциальный диагноз
- Общие принципы лечения
- Прогноз
Риносинусит — это воспаление слизистой оболочки околоносовых пазух.
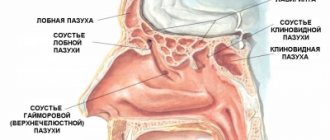
Виды риносинусита
- Острый (длительность болезни менее 12 недель и полное исчезновение симптомов после выздоровления).
- Рецидивирующий (от 1 до 4 эпизодов острого риносинусита в год, периоды между обострениями (когда симптомы заболевания отсутствуют и лечение не проводится) длятся не менее 8 недель).
- Хронический (наличие симптомов в течение более чем 12 недель).
Локализация
- верхнечелюстная пазуха (гайморит),
- клиновидная пазуха (сфеноидит),
- лобная пазуха (фронтит),
- в ячейках решетчатой кости (этмоидит).
В зависимости от этиологических факторов острые и рецидивирующие риносинуситы разделяют на:
- вирусные,
- бактериальные,
- грибковые.
Хронические разделяют на:
- бактериальные,
- грибковые,
- смешанные.
С учетом особенностей патогенеза:
- внутрибольничный,
- одонтогенный,
- полипозный,
- развившийся на фоне иммунодефицитных состояний риносинусита,
- острая (молниеносная) форма микоза околоносовых пазух.
Хронические грибковые риносинуситы подразделяют на:
- аллергический (эозинофильный) грибковый синусит,
- грибковый шар,
- поверхностный синоназальный микоз,
- хроническую инвазивную форму микоза.
Осложнения
Все виды синуситов при отсутствии надлежащего лечения могут давать осложнения на другие внутренние органы и системы. Наиболее серьезные осложнения отмечены на нервную, сердечно – сосудистую системы, органы дыхания и ЖКТ. В числе возможных последствий – менингит, проблемы с сердцем и сосудами, ухудшение состояния почек. Вот перечень основных заболеваний, которые может спровоцировать синусит:
Кроме того, синусит / гайморит провоцирует сепсис – заражение крови, при котором по сути оказывается пораженным весь организм. Здесь стоит отметить, что подобное состояние возможно при тяжелых состояниях иммунной системы, при неправильном лечении или его отсутствии.
Факторы, предрасполагающие к развитию риносинусита
- Риниты.
- Непереносимость нестероидных противовоспалительных средств.
- Аномалии строения полости носа и околоносовых пазух (искривление перегородки носа; булла средней носовой раковины; дополнительное соустье верхнечелюстной пазухи и др.).
- Иммунодефицитные состояния (Х-сцепленная агаммаглобулинемия; общая вариабельная иммунологическая недостаточность; дефицит подклассов IgG; селективная недостаточность IgA; гипер-IgM синдром; ВИЧ).
- Заболевания, сопровождающиеся замедлением МЦТ (синдром Картагенера; синдром Янга; муковисцидоз).
- Гранулематоз Вегенера.
- Гиперплазия глоточной миндалины, аденоидит.
- Гастроэзофагеальная рефлюксная болезнь.
- Свищ между ротовой полостью и верхнечелюстной пазухой.
Когда следует обратиться к врачу?
Как правило, острый риносинусит это заболевание с доброкачественным течением. Но с достаточно неприятными проявлениями, поэтому необходимо прежде всего облегчить симптомы.
Длительные простудные явления, ухудшение обоняния, вкуса и наличие болевых ощущений – это те признаки при которых сразу следует обратиться к врачу.
Дополнительные симптомы, при которых рекомендуется осмотр ЛОР-врача:
- Нарушения носового дыхания, сложность очистки носовой полости и назальная вокализация (речь в нос).
- Зрительные нарушения, чувствительность к свету, снижение концентрации.
- Зубная боль, пульсирующие боли в районе лица. Усиление их при изменении положения головы и тела.
Посещение специалиста необходимо, так как обычно, при отсутствии лечения, происходит ухудшение симптоматики.
Причины развития риносинусита
Основными возбудителями острого бактериального риносинусита считаются Streptococcuspneumoniae и Haemophilusinfluenzae. Среди прочих возбудителей называют Moraxellacatarrhalis, Staphylococcusaureus, Streptococcuspyogenes, Streptococcusviridans и др. Основными анаэробными возбудителями риносинусита являются анаэробные стрептококки. Однако спектр возбудителей острого бактериального риносинусита может существенно варьировать в зависимости от географических, социально-экономических и прочих условий.
Перечень возбудителей внутрибольничных, развившихся на фоне иммунодефитных состояний, и одонтогенных риносинуситов наряду с упомянутыми выше бактериями включает Staphylococcusepidermidis, Pseudomonasaeruginosa, Proteusspp., а у иммунодефицитных больных также сапрофитные бактерии и грибковую микрофлору. В последние годы обсуждается роль хламидий и другой атипичной микрофлоры в этиологии риносинусита.
Грибковые синуситы чаще вызываются грибами Aspergillus (в большинстве случаев А. fumigatus), реже — Candida, Alternaria, Bipolaris и др.
Острая инвазивная форма микоза околоносовых пазух наиболее часто обусловлена грибками семейства Mucoraceae: Rhizopus, Mucor и Absida.
Механизм развития
Риносинусит практически всегда развиваются при нарушении мукоцилиарного клиренса, когда создаются оптимальные условия для развития бактериальной инфекции.
Пусковым моментом в развитии острого бактериального риносинусита обычно бывает ОРВИ. Выявлено, что почти у 90% больных ОРВИ в околоносовых пазухах выявляются изменения в виде отека слизистой оболочки и застоя секрета. Однако лишь у 1—2% таких больных развивается острый бактериальный риносинусит.
В развитии хронического риносинусита, помимо нарушений мукоцилиарного транспорта, важную роль играют аномалии строения внутриносовых структур и решетчатого лабиринта, блокирующие проходимость естественных отверстий околоносовых пазух и нарушающие механизмы очищения пазух. Наличие двух или более соустий верхнечелюстных пазух также создает условия для заброса уже побывавшей в полости носа и инфицированной слизи обратно в пазуху. В условиях хронического воспаления в слизистой оболочке происходит очаговая или диффузная метаплазия многорядного цилиндрического эпителия в многослойный, лишенный ресничек и утративший способность удалять со своей поверхности бактерии и вирусы путем активного мукоцилиарного транспорта.
Внутрибольничный риносинусит наиболее часто бывает обусловлен продленной назотрахеальной интубацией.
Одонтогенный гайморит развивается на фоне хронических очагов воспаления, кист или гранулем в корнях зубов верхней челюсти, в результате попадания в верхнечелюстные пазухи кусочков пломбировочного материала, корней зубов либо образования свища между ротовой полостью и верхнечелюстной пазухой после экстракции зуба.
Ключевую роль в патогенезе полипозного риносинусита играют эозинофилы и ИЛ-5, вызывающий их пролиферацию, миграцию в ткани и дегрануляцию.
Слизисто-гнойное отделяемое из пораженных околоносовых пазух может транспортироваться мерцательным эпителием прямо через устье слуховой трубы, что является пусковым моментом в развитии экссудативного или хронического воспалительного процесса в среднем ухе.
Поверхностный синоназальный микоз обусловлен ростом мицелия грибка на корках, образующихся в полостях оперированных околоносовых пазух, на поверхности новообразований и на скоплениях противомикробных лекарственных средств или глюкокортикостероидов для местного применения, длительно находящихся в полости носа.
Дополнительные материалы
Уважаемые посетители, в виду того что тема достаточно объемная как в плане видов и локализации, так и методов лечения – Вы можете ознакомиться с дополнительными материалами на сайте охватывающие различную информацию о синусите.
Cимптомы риносинусита
Основными симптомами риносинусита являются:
- затруднение носового дыхания,
- головная боль,
- выделения из носа.
Непостоянные симптомы:
- снижение обоняния,
- заложенность ушей,
- повышение температуры тела,
- общее недомогание,
- кашель (более характерен для детей).
При воспалении в верхнечелюстной и лобных пазухах боль локализуется в лице, области переносья и надбровья. Для сфеноидита характерны боли в центре головы и затылке. Выделения бывают слизистыми, гнойными и могут отходить при сморкании либо стекать по задней стенке глотки. Последнее более характерно для поражения клиновидной пазухи и задних отделов решетчатого лабиринта. Хронический риносинусит сопровождается теми же симптомами, что и острый, но вне обострения они значительно менее выражены.
Этмоидит
Этмоидит – острое или хроническое воспаление слизистой оболочки ячеек решетчатого лабиринта (анатомического лабиринта в переносице). Этмоидит имеет бактериальную или вирусную природу.
Различают острый и хронический этмоидит. Острый этмоидит сопутствует гриппу, риниту и дополняется воспалением околоносовых пазух.
Этмоидит у взрослых поражает одновременно лобные и гайморовы впадины. При слабом иммунитете острая форма этмоидита переходит в длительный хронический этмоидит с периодами обострения и ремиссии.
Полипозный этмоидит отличается появлением полипов в слизистой оболочке решетчатого лабиринта лба. Полипозный этмоидит может появиться после хронического, аллергического ринита.
Катаральный этмоидит возникает вследствие деятельности вирусов. Отличается повышенным слезотечением, слабостью, тошнотой, головокружением, отечностью в области переносицы, температурой.
Этмоидит у детей — очень серьезное заболевание. Инфекция распространяется очень быстро вследствие анатомического строения решетчатого лабиринта. При развитии этмоидита у детей нужна срочная госпитализация.
Симптомы этмоидита
Острый катаральный этмоидит. Симптомы
- боль в переносице и у крыльев носа;
- тяжелое дыхание через нос;
- потеря обоняния;
- головная боль, слабость;
- обильные выделения из носа, которые постепенно становятся гнойными;
- температура поднимается до 38 градусов;
- у детей отекает и краснеет и внутренний угол глазницы.
В острой форме различаются первичный и вторичный этмоидиты.
При первичном этмоидите появляются беспокойство, рвота, диспепсия и токсикоз, температура 39-40 градусов.
Вторичный этмоидит тяжелее протекает и быстрее развивается. Больной находится в крайне тяжелом состоянии с ярко выраженными септическими явлениями. Веки становятся отечными и синюшными, наблюдается отек конъюнктивы и заметное выпячивание глазного яблока, затрудняется носовое дыхание.
Хронический этмоидит. Симптомы
- головные боли, трудно регистрируемые по локализации;
- слабость, быстрое утомление больного;
- болезненность в переносице при нажатии и болезненные точки у крыльев носа;
- гнойные выделения с тошнотворным запахом;
- обширная слизь в носоглотке, которая с трудом отплевывается;
- появившиеся полипы.
Осложнения после этмоидита:
- менингит;
- энцефалит,
- внутриглазное и внутричерепное давление;
- разрушение решетчатой кости.
Лечение этмоидита
Лечение этмоидита в острой форме преимущественно консервативное. Нужно обеспечить отток слизи с помощью сосудосуживающих средств и физиотерапевтических процедур.
Лечение этмоидита в хронической форме преимущественно оперативное.
1 МРТ в МедикСити
2 Лабораторная диагностика в МедикСити
3 УЗИ-исследование околоносовых пазух в МедикСити
Диагноз и рекомендуемые клинические исследования
Диагноз риносинусит устанавливают на основании:
- Анамнестических данных.
- Клинических проявлений.
- Результатов лабораторных исследований.
- Результатов инструментальных методов обследования.
Для острого бактериального риносинусита характерна связь с перенесенным 5-10 дней назад эпизодом ОРВИ.
У пациентов с одонтогенным и грибковым гайморитом в анамнезе нередко имеются предшествующие сложные пломбировки зубов верхней челюсти, а также длительная история неоднократных обращений к оториноларингологу и повторных диагностических пункций верхнечелюстных пазух, при которых не было получено никакого содержимого.
Для полипозного риносинусита характерно постепенное прогрессирование основных симптомов: затруднение носового дыхания и снижение обоняния. Нередко больных беспокоит мучительное ощущение постоянного стекания очень вязкого секрета по задней стенке носоглотки. Во многих случаях полипозного риносинусита сочетается с бронхиальной астмой, непереносимостью нестероидных противовоспалительных средств, муковисцидозом.
Профилактика
Придерживайтесь следующих действий, чтобы уменьшить риск хронического риносинусита:
- избегайте инфицирования верхних дыхательных путей;
- уменьшите контакт с людьми, страдающими респираторными заболеваниями (простуда, ОРВИ);
- если симптомы простуды затянулись (7 и более дней) — не затягивайте поход к врачу;
- управляйте своей аллергией. Работайте с врачом над тем, чтобы держать симптомы под контролем;
- избегайте табачного дыма, загрязненного воздуха, вовремя заменяйте фильтры в автомобиле, производите своевременную очистку кондиционера;
- увлажняйте воздух в доме при низкой влажности;
- избегайте переохлаждений.
Лабораторные методы исследования
Бактериологическое исследование
Это исследование, предназначенное для выделения бактерий и изучения их свойств с целью постановки микробиологического диагноза.Материал для исследования может быть получен из полости носа либо из пораженной пазухи при ее пункции. При заборе материала высока вероятность попадания «путевой» микрофлоры.
Исследование мукоцилиарного транспорта
Позволяет оценить состояние мукоцилиарного аппарата слизистой оболочки, то есть выявить одно из наиболее важных патогенетических нарушений при риносинусите.
В клинической практике наиболее широко используется измерение времени транспорта. Одной из разновидностей этого метода является измерение времени, за которое маркер (уголь, кармин, тушь, пенопласт и др.) перемещается из передних отделов полости носа в носоглотку. Большее распространение в силу своей простоты получил сахариновый тест.
Его принцип заключается в измерении времени, за которое частица пройдет условное расстояние — от передних отделов полости носа до вкусовых рецепторов в глотке. Показатели сахаринового времени у здоровых людей могут колебаться от 1 до 20 минут, составляя в среднем 6 минут. Однако эти показатели весьма условны.
ТИЗИН®
В лечении синусита для купирования его симптомов у взрослых и детей могут быть использованы препараты линейки ТИЗИН®:
Спрей ТИЗИН® Классик в виде 0,1% раствора ксилометазолина предназначен для взрослых и детей старше 6 лет, 0,05% раствор – для детей от 2 до 6 лет10. Действие препарата может начаться уже через 2 минуты и способно продолжаться до 8 -10 часов14.
Спрей ТИЗИН® Эксперт, помимо ксилометазолина, содержит гиалуроновую кислоту, которая способствует увлажнению слизистой и помогает ей восстановиться11. Распылитель оснащен спиралью SILVER TURBO с ионами серебра. Они препятствуют проникновению микроорганизмов внутрь флакона. Благодаря этому лекарственный раствор остается стерильным на протяжении всего периода использования11.
Спрей ТИЗИН® Алерджи на основе левокабастина гидрохлорида оказывает антигистаминное действие и способствует облегчению симптомов аллергического ринита: выделений из носа, чихания, зуда в носовой полости. Препарат предназначен для взрослых и детей старше 6 лет, может начать действовать уже через 5 минут и сохранять свое действие в течение 12 часов12.
Сосудосуживающие назальные препараты нельзя применять дольше 7 дней подряд. Это связано с риском развития «привыкания» и медикаментозного ринита3.
Наверх к содержанию
Инструментальные методы исследования
- Риноскопия. При передней риноскопии на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа выявляется типичный признак гнойного риносинусита — наличие патологического отделяемого в области соустий пораженных околоносовых пазух. При гайморите и фронтите отделяемое можно увидеть в среднем носовом ходе, а при сфеноидите — в верхнем.
- Эндоскопическое исследование требует минимума времени и безболезненно переносится пациентом. Исследование включает в себя три основных момента:последовательный осмотр нижнего, среднего и верхнего носового хода. Метод позволяет выявить дополнительное соустье верхнечелюстной пазухи. При хоанальном полипе выявляется образование, ножка которого исходит из соустья верхнечелюстной пазухи.
- Диафаноскопия. Просвечивание узким пучком света околокожных образований или кист. Позволяет выявить снижение пневматизации верхнечелюстной и лобных пазух.
- УЗИ — быстрый неинвазивный метод, который используется в основном в скрининговых целях, для диагностики воспалительных заболеваний и кист верхнечелюстной и лобной пазух. Используются как специальные аппараты для сканирования околоносовых пазух, так и стандартная аппаратура. Чувствительность УЗИ в диагностике синуситов ниже, чем у рентгена и КТ.
- Рентгенография околоносовых пазух обычно выполняется в носоподбородочной проекции. Для уточнения состояния лобной и клиновидной пазух дополнительно может быть проведено исследование в носолобной и боковой проекциях. Рентгенография пазух решетчатой кости малоинформативна. Некачественная рентгенография часто приводит к диагностическим ошибкам.
- КТ, которую выполняют в коронарной проекции, является наиболее информативным методом и постепенно становится «золотым стандартом» исследования околоносовых пазух. КТ не только позволяет установить характер и распространенность патологических изменений в околоносовых пазухах, но и выявляет причины и индивидуальные особенности анатомического строения полости носа и пазух, приводящие к развитию и рецидивированию риносинусита. КТ с высоким разрешением позволяет визуализировать структуры, которые не видны при обычной рентгенографии.
- МРТ, хотя и дает лучшую визуализацию мягкотканых структур, не относится к основным методам диагностики риносинусита. Данный метод практически не дает представления о проходимости воздушных пространств, соединяющих околоносовых пазух с полостью носа. МРТ показана только в отдельных ситуациях — например, при подозрении на грибковый характер поражения околоносовых пазух или возможную опухолевую природу заболевания, а также при орбитальных и внутричерепных осложнениях риносинусита. МРТ является наиболее информативным методом при дифференциальной диагностике между мозговой грыжей (менингоэнцефалоцеле) и опухолью или воспалительным процессом в области крыши решетчатого лабиринта.
- Диагностическая пункция и зондирование дают возможность оценить объем и характер содержимого пораженной пазухи и косвенным путем получить представление о проходимости ее естественного отверстия.
Для оценки проходимости соустья пунктированной пазухи пользуются простой схемой, учитывающей 3 степени нарушения проходимости соустья (см. таблицу). Для этого шприцом, подключенным к игле или дренажной трубке, производят сначала аспирацию содержимого, а затем — промывание пазухи.
Оценка проходимости естественного соустья околоносовых пазух
| Нормальная проходимость соустья | При аспирации в шприц поступает воздух или жидкое содержимое пазухи, при промывании жидкость свободно изливается в полость носа |
| Нарушение проходимости I степени | При аспирации создается отрицательное давление, при промывании жидкость свободно попадает в полость носа (клапанный механизм и отрицательное давление в пазухе) |
| Нарушение проходимости II степени | Аспирация из пазухи невозможна, промывание удается лишь при усилении давления на поршень шприца |
| Нарушение проходимости III степени | Ни аспирация, ни промывание пазухи невозможны: имеется полная блокада соустья |
Гайморит
Воспаление верхнечелюстной придаточной пазухи носа, возникает как осложнение при остром насморке, гриппе, кори, скарлатине и других инфекционных заболеваниях. Другое название этого образования — гайморова пазуха, или гайморов синус (новолат. sinus Highmori). Основной причиной возникновения гайморита является инфекция — бактерии или вирусы проникают в гайморову пазуху через полость носа или через кровь и вызывают воспалительный процесс.
Осложнения
Гайморит может привести к глазничным осложнениям, если процесс распространится на область глазницы. Возможны внутричерепные осложнения, развитие генерализованной инфекции.
Диагностика гайморита
Диагноз ставится на основании данных анамнеза, клинического обследования и результатов дополнительных методов исследования, в частности рентгенографии или компьютерной томографии околоносовых пазух.
Лечение гайморита
Основой возникновения гайморита является отёк слизистой оболочки, который блокирует соустье между гайморовой пазухой и полостью носа. Поэтому основное лечение должно быть направлено на борьбу с отёком слизистой полости носа — нужно обеспечить хороший отток отделяемого из пазухи. При лечении гайморита используются консервативные (лекарственные средства и физиопроцедуры) и хирургические методы.
Консервативная терапия
В основе медикаментозного лечения гайморита
должны обязательно лежать местные процедуры — использование капель, спреев, ингаляторов, способных устранить отек слизистой оболочки. К сосудосуживающим препаратам относятся: нафазолин («Нафтизин», «Санорин»), тетризолин («Тизин»), ксилометазолин («Галазолин», «Длянос»), оксиметазолин («Назол», «Називин»), Санорин. При гайморите необходимо придерживаться определенных правил заливания в нос лечебных жидкостей. Пациенту следует лечь на бок, после чего закапать сосудосуживающие капли в половину носа, на которой лежит больной — капли должны попасть на боковую стенку носа. В таком положении следует находиться не менее 5 минут. Затем следует повернуться на другую сторону и повторить процедуру с другой половиной носа. Только после использования этих капель можно закапывать другие — обладающие антибактериальным, противовоспалительным или обезболивающим эффектом.
В лечении также используют антибактериальные препараты (предпочтительно защищенные пенициллины или цефалоспорины), антигистаминные средства (Кларитин, Телфаст и др.). Выполняют промывание носа антисептическими растворами (например, фурацилином, натрия гипохлоритом, нормализованным стерильным раствором морской соли, физиологическим раствором). При промывании полости носа с поверхности слизистой удаляется патологический секрет вместе с микробами, аллергенами и пылью. Уменьшается отек и воспаление, повышается тонус капилляров, за счет очищения значительно улучшается работа клеток мерцательного эпителия слизистой оболочки, усиливается движение слизи, что повышает защитные свойства слизистой полости носа.
Физиопроцедуры применяют после стихания гнойного воспаления.
Пункция гайморовой пазухи
Пункция (прокол) делается для того, чтобы эвакуировать из пазухи гной, промыть пазуху, а после этого ввести в нее антисептики и противовоспалительные препараты. Данная процедура сопровождается неприятными ощущениями, но эффективность её очень высока. В настоящее время после прокола в пазуху устанавливают специальные трубочки — катетеры, через которые можно делать промывание пазухи ежедневно. При применении данного метода больной очень быстро выздоравливает. Но ко всему есть свои показания, и в начальной стадии гайморита далеко не всегда требуется проводить пункцию, можно обойтись промыванием носа.
Дифференциальный диагноз
Для вирусных и бактериальных РС более характерно одновременное поражение нескольких пазух (полисинусит).
Изолированное поражение одной пазухи (моносинусит) типично для грибкового и одонтогенного риносинусита.
Признаками риносинусита, вызванного типичными возбудителями (S. pneumoniae и Н. influenzae), являются снижение обоняния, наличие уровня жидкости на РГ и эффективность традиционной терапии.
Отличительные особенности риносинусита, вызванных другими микроорганизмами, зловонные выделения из носа, тотальное снижение пневматизации околоносовых пазух на РГ, более медленная положительная динамика рентгенологической картины на фоне проводимого лечения.
Аллергический (или эозинофильный) грибковый риносинусит характеризуется выявлением при эндоскопии множественных полипов, а также весьма характерного отделяемого желтого, зеленого или бурого цвета очень вязкой резиноподобной консистенции. Аналогичное отделяемое — аллергический муцин — обнаруживают во всех пораженных пазухах во время операции.
Одонтогенный гайморит обычно приобретает первично хроническое течение, сопровождается образованием полипов, грануляций или грибковых конкрементов в пазухе.
Хроническая инвазивная форма микоза сопровождается образованием грибковых гранулем с инвазией их в костные структуры и мягкие ткани лица.
Полипозный риносинусит характеризуется образованием и рецидивирующим ростом полипов, состоящих преимущественно из отечной ткани, инфильтрированной эозинофилами.
Прогноз заболевания
С одной стороны, для 60-80 процентов пациентов полное излечение от острого риносинусита занимает около двух недель. С другой стороны, длительность хронического синусита может длиться годами, а в отдельных случаях даже всю жизнь. Поэтому важно устранять причины, а не просто проводить проводить местное противовоспалительное лечение в стадиях обострения.
Осложнения синусита достаточно редки при своевременной и правильной терапии. Однако хроническая воспалительная форма может распространяться на соседнюю надкостницу, кости и мягкие ткани. Более серьезное лечение в стационаре необходимо при осложнениях органов зрения и орбиты, менигиальных оболочек или мозга.
Общие принципы лечения
Основными целями лечения риносинусита являются:
- Сокращение длительности заболевания.
- Предупреждение развития орбитальных и внутричерепных осложнений.
- Эрадикация возбудителя.
С этих позиций базисным методом лечения острого бактериального риносинусита (среднетяжелых и тяжелых форм) и обострения хронического риносинусита является эмпирическая антибактериальная терапия.
К основным показаниям для назначения противомикробных лекарственных средств относятся:
- Характерный для риносинусита анамнез.
- Выраженность клинических проявлений.
- Наличие гнойного отделяемого в носовых ходах.
Антибактериальная терапия с учетом вида и чувствительности конкретного возбудителя, идентифицированного при бактериологическом исследовании, отнюдь не гарантирует успех в связи с высокой вероятностью попадания в исследуемый материал «путевой» микрофлоры при заборе материала. Кроме того, результаты исследования чувствительности выявленного микроорганизма invitro не всегда коррелируют с клинической эффективностью отдельных антибактериальных лекарственных средств. Причинами этого могут быть значительное усиление антибактериальной активности в результате однонаправленного эффекта антибиотика и его метаболита и способность целенаправленно достигать бактерицидных концентраций именно в очаге инфекции.
Антибактериальная терапия острого бактериального риносинусита
Амбулаторно преимущественно назначают пероральные противомикробные лекарственные средства.
С учетом спектра типичных возбудителей и российских данных об их антибиотикорезистентности препаратом первого выбора при острого бактериального риносинусита является амоксициллин.
В отсутствие заметного клинического эффекта по прошествии трех дней следует заменить препарат на антибиотик, активный в отношении пенициллин-резистентностных S. pneumonia и продуцирующих в-лактамазы Н. influenzae. В этом случае назначают цефалоспарины III-IV поколения или новые фторхинолоны.
При непереносимости препаратов пенициллинового ряда (а из-за возможных перекрестных аллергических реакций также нельзя назначать и цефалоспорины) лекарственные средства выбора являются макролиды.
В случае госпитализации пациента предпочтительным является парентеральный путь введения противомикробных лекарственных средств.
Антибактериальная терапия обострений хронического риносинусита
При лечении обострений хронического риносинусита лекарственные средства выбора считается амоксициллин/клавуланат в пероральной форме.
Кальтернативными лекарственными препаратами (назначают в случае неэффективности противомикробных лекарственных средств выбора) в настоящее время относят фторхинолоны III-IV поколений.У пациентов моложе 16 лет к альтернативным лекарственным средствам относят макролиды. Учитывая значительную роль обструкции естественных отверстий околоносовых пазух в патогенезе риносинусита, большое значение в его терапии имеют сосудосуживающие лекарственные средства, которые назначают либо местно, либо перорально.
В лечении острого и хронического риносинусита используют также лекарственные средства растительного происхождения, которые обладают противовоспалительным и муколитическим действием.
Пункции и зондирование околоносовых пазух
Эти методы позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственное средство (антисептики, протеолитические ферменты, глюкокортикостероиды). В некоторых случаях пункция и промывание околоносовых пазух позволяют ликвидировать блокаду ее естественного соустья. Считают, что регулярное удаление экссудата при гнойномриносинусите защищает от протеолиза факторы местного иммунитета и в 2-3 раза повышает содержание Ig и комплемента в пораженной пазухе, стимулируя механизмы местной антибактериальной защиты. Наиболее распространена и легче выполнима пункция верхнечелюстной пазухи.Она чаще всего используется в лечении риносинусита.
Метод принудительного дренирования
Метод имеет определенные преимущества перед лечением повторными пункциями. Наличие катетера создает дополнительный путь для эвакуации секрета из пораженной пазухи, увеличивает воздухообмен, ликвидирует отрицательное давление при блокированном или работающем как клапан естественном соустье.
Другие методы
Носовые души, промывание полости носа теплым изотоническим раствором и физиотерапия (ультравысокочастотные токи, микроволновая терапия, ультразвук).
Хирургическое лечение
Показания к хирургическому лечению при бактериальном риносинусите возникают при неэффективности проводимой антибактериальной терапии и развитии орбитальных или внутричерепных осложнений.
В хирургическом лечении превалирует тенденция к минимальнойинвазивности. Менее травматичные функциональные эндоскопические вмешательства дают лучшие результаты, сопровождаются меньшим числом осложнений, реже способствуют прогрессированию заболевания и развитию бронхиальной астмы, чем классические операции с радикальным удалением слизистой оболочки и носовых раковин.
Терапия грибковых форм риносинусита
При грибковом шаре назначение противогрибковых лекарственных средств не делается. Лечение — хирургическое (эндоскопическое). Полное удаление грибковых масс из околоносовых пазух гарантирует выздоровление. Лечение аллергического грибкового риносинусита — хирургическое (при наличии крупных полипов). Лечение поверхностного синоназального микоза заключается в удалении субстрата для роста мицелия грибков.
Терапия
Медикаментозное лечение
Перед лечением проводят диагностику на основании жалоб пациента, анамнеза, изучения клинических симптомов, проведение необходимых анализов.
Для лечения используют методы этиотропной, патогенетической и симптоматической терапии.
При этиотропной терапии назначают антибактериальные препараты на основе амоксициллина (β-лактамы), азитромицина (макролиды), левофлоксацина(фторхинолы). Принимать их следует по строгому назначению врача в соответствии с графиком. Если подобное лечение не помогает, то проводят пункцию (прокол пазухи и промывка специальным антисептическим раствором) или «ЯМиК»-катетеризацию.
Симптоматическое лечение
Состоит из топических деконгестантов (для улучшения вентиляции околоносовых пазух), муколитиков (для улучшения отхождения слизи из пазух), местных антисептиков, ирригационной терапии («носовой душ»), топических глюкокортикостероидов, комбинированных средств (парацетамол, ибупрофен) для улучшения общего состояния и снижения температуры, при необходимости.
Если медикаментозное лечение не помогает, то необходимо провести операцию – прокол, в ходе которой гной удаляется из пазух.
Народные способы
В качестве вспомогательного средства при лечении синусита можно использовать народные средства. Предварительно лучше проконсультироваться со специалистом, чтобы не нанести вреда организму.
Такое лечение включает в себя паровые ингаляции на отваре трав, прогревание мешочками с песком или солью, настойки, аппликации, промывание носа морской водой или отварами трав. Эти средства достаточно эффективны, однако только в сочетании с основной терапией.