- Виды риносинусита
- Факторы, предрасполагающие к развитию риносинусита
- Причины развития риносинусита
- Механизм развития
- Cимптомы риносинусита
- Диагноз и рекомендуемые клинические исследования
- Лабораторные методы исследования
- Инструментальные методы исследования
- Дифференциальный диагноз
- Общие принципы лечения
- Прогноз
Риносинусит — это воспаление слизистой оболочки околоносовых пазух.
Виды риносинусита
- Острый (длительность болезни менее 12 недель и полное исчезновение симптомов после выздоровления).
- Рецидивирующий (от 1 до 4 эпизодов острого риносинусита в год, периоды между обострениями (когда симптомы заболевания отсутствуют и лечение не проводится) длятся не менее 8 недель).
- Хронический (наличие симптомов в течение более чем 12 недель).
Локализация
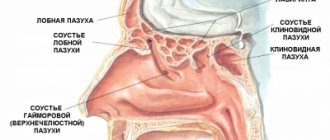
- верхнечелюстная пазуха (гайморит),
- клиновидная пазуха (сфеноидит),
- лобная пазуха (фронтит),
- в ячейках решетчатой кости (этмоидит).
В зависимости от этиологических факторов острые и рецидивирующие риносинуситы разделяют на:
- вирусные,
- бактериальные,
- грибковые.
Хронические разделяют на:
- бактериальные,
- грибковые,
- смешанные.
С учетом особенностей патогенеза:
- внутрибольничный,
- одонтогенный,
- полипозный,
- развившийся на фоне иммунодефицитных состояний риносинусита,
- острая (молниеносная) форма микоза околоносовых пазух.
Хронические грибковые риносинуситы подразделяют на:
- аллергический (эозинофильный) грибковый синусит,
- грибковый шар,
- поверхностный синоназальный микоз,
- хроническую инвазивную форму микоза.
Клиника и диагностические критерии ОРС
По определению EPOS 2021 [5], ОРС — это воспаление слизистой оболочки ОНП и полости носа длительностью <12 нед., сопровождающееся двумя или более симптомами, к которым относятся:
затруднение носового дыхания (заложенность носа) или выделения из носа;
давление/боль в области лица;
снижение или потеря обоняния;
а также:
риноскопические/эндоскопические признаки:
слизисто-гнойное отделяемое, преимущественно в среднем носовом ходе
и/или
отек / слизистая обструкция, преимущественно в среднем носовом ходе
и/или
изменения при проведении КТ:
изменения слизистой в пределах остиомеатального комплекса и/или пазух;
полное исчезновение симптомов не позднее 12 нед. от начала заболевания.
В EPOS 2021 также выделен рецидивирующий ОРС, который может возникать один раз или несколько раз за определенный период времени. Обычно он проявляется как ≥4 эпизодов ОРС в год с полным разрешением симптомов между эпизодами [6, 7].
В зависимости от локализации воспалительного процесса развивается верхнечелюстной синусит, сфеноидит, фронтит или этмоидит. Однако чаще ОРС протекает с одновременным поражением нескольких пазух (полисинусит). Вовлечение в воспалительный процесс всех ОНП с одной стороны называют гемисинуситом, одновременное двустороннее поражение всех ОНП — пансинуситом [1].
У детей развитие воспаления в ОНП зависит от возрастных особенностей анатомии. При рождении присутствуют только верхнечелюстные пазухи и пазухи решетчатого лабиринта, размер которых увеличивается к 14 годам. Сфеноидальная пазуха начинает развиваться в возрасте 2 лет и достигает постоянных размеров к 12 годам. Фронтальные синусы развиваются в 6–8 лет и достигают полного размера к 16 годам [8] в зависимости от этиологического фактора острые синуситы делятся на вирусные, поствирусные и бактериальные.
ОРС только в 2–10% случаев имеет бактериальную этиологию, а в 90–98% случаев вызывается вирусами [2]. Вирусный ОРС часто разрешается через 5–7 дней и требует только симптоматического лечения. Если заболевание продолжается более 10 дней или симптомы усиливаются после 5 дней течения болезни, то можно говорить о развитии поствирусного синусита. Пациенты с затянувшимся ОРВИ часто попадают на прием к врачам общей практики, от которых зависит дальнейшая диагностика и тактика лечения. Этим специалистам важно знать критерии развития ОРС и предположить возможность развития ОБРС. Если пациент болеет ОРС три и более раз в год или перенес ОРС с развитием осложнений, врач общей практики должен направить такого пациента на консультацию к оториноларингологу.
Ключевыми точками в выборе тактики лечения ОРС являются своевременная диагностика ОБРС и решение вопроса о необходимости назначения антибиотиков [3].
Согласно критериям EPOS 2021 [5] можно говорить о развитии ОБРС при наличии как минимум 3 симптомов:
бесцветные выделения (больше с одной стороны) и/или гнойный секрет в полости носа;
выраженная боль в области лица (больше с одной стороны);
лихорадка (>38 oС);
повышение СОЭ / уровня С-реактивного белка;
«две волны», т. е. ухудшение после исходно более легкой фазы заболевания.
В российских клинических рекомендациях течение ОРС подразделяют на степени тяжести, определяющие стратегию и тактику лечения и необходимость проведения антибактериальной терапии [3]. Обычно при легкой степени тяжести температура тела не повышается, головные боли и риск развития внутричерепных осложнений отсутствуют. Такие симптомы ОРС, как затруднение носового дыхания, ринорея, назальная обструкция, кашель, не приводят к значительному снижению качества жизни пациента и не оказывают выраженного влияния на циркадные ритмы жизнедеятельности человека, не отвлекают его от повседневных дел.
При средней степени тяжести появляются симптомы интоксикации, гипертермия до 38 оС, тяжесть в голове и боли в проекции ОНП, особенно при наклоне вперед и резких движениях головой. Симптомы ОРС более выражены и нарушают жизнь и активность пациента. В некоторых случаях ОРС осложняется катаральным или гнойным средним отитом и тугоухостью, без возникновения внутричерепных и орбитальных осложнений.
Тяжелое течение характеризуется гипертермией выше 38 оС и значимым нарастанием симптомов ОРС, приводящим к тяжелому состоянию пациента, на фоне которого возникают внутричерепные или орбитальные осложнения.
При оказании амбулаторной помощи в случаях ОРС легкой и средней степени тяжести, без угрозы развития внутричерепных и орбитальных осложнений пациенты с ОРС могут лечиться у врача общей практики.
По решению совета экспертов, заседание которого состоялось в 2020 г. в рамках образовательного курса, проводимого Российским обществом ринологов, был разработан документ «Актуализация клинических рекомендаций по острому риносинуситу и адаптация их к EPOS 2020», где даны рекомендации по диагностике и лечению ОРС, в т. ч. для врачей общей практики. Рекомендовано проведение диагностических исследований для оценки тяжести течения воспалительного процесса, таких как: общий анализ крови, СОЭ, уровень С-реактивного белка. Необходимо помнить, что ОРС может быть проявлением заболеваний крови, системных болезней и т. д.
При постановке диагноза врачу общей практики и педиатру следует оценить выраженность основных симптомов, таких как выделения и заложенность носа, а также кашель у детей. Случаи повышения температуры тела более 38 оС, сильной головной или преимущественно односторонней лицевой боли, гнойных выделений из одной половины носа, наличие «двух волн» в течении болезни должны настораживать в отношении развития бактериального ОРС. Отягощает процесс и развитие сопутствующих заболеваний, таких как острый средний отит, бронхит, пневмония.
Если на фоне проводимой терапии нет положительной динамики в течение 10 дней или отмечается нарастание симптомов синусита, присоединяется острый средний отит, выраженные головные боли, неврологическая симптоматика, отек мягких тканей орбиты, необходима консультация оториноларинголога.
Такие симптомы, как односторонние периорбитальные изменения (гиперемия, отек), менингеальные симптомы, признаки сепсиса, припухлость кожи в проекции лобной пазухи, выраженные головные боли, не купирующиеся нестероидными противовоспалительными препаратами (НПВП), нарушение подвижности и положения глазного яблока указывают на разитие осложнений и требуют срочного направления пациента в оториноларингологическое отделение стационара.
При ОБРС в мазках секрета из среднего носового хода и отделяемого из верхнечелюстных пазух, полученного во время пункции, чаще всего высевают Streptococcus pneumoniae
и
Haemophilus influenzae
(общая обсемененность — около 75%). Эти данные подтверждены исследованиями J.A. Hadley и M.A. Pfaller, которые отметили, что при ОБРС
S. pneumoniae
был высеян в 20–43% случаев у взрослых и в 25–30% случаев у детей. Доля
H. influenzae
составила 22–35% у взрослых, что 1,5 раза больше, чем у детей (15–20%) [9].
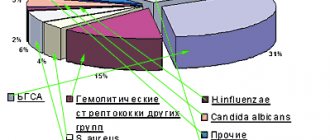
По результатам многоцентрового микробиологического исследования SSSR микрофлоры, проводившегося у пациентов с ОБРС в Смоленске, Москве и Санкт-Петербурге, S. pneumoniae
был выделен в 42,0% случаев, а
H. influenzae
— в 25,4%. В меньшем количестве были идентифицированы гемолитические стрептококки (15,5%),
Streptococcus pyogenes
(6,9%),
Haemophilus parainfluenzae
(2,3%),
Staphylococcus aureus
(1,7%),
Moraxella catarrhalis
(1,1%) [10]. Отличительной особенностью этого исследования явилось выявление низкого процента
M. catarrhalis
в исследуемом материале, чего нельзя сказать о гемолитических стрептококках (в основном группы F), которые выявлялись у тяжелых пациентов с ОБРС, имеющим предположительно одонтогенную природу (рис. 1) [10].
Несмотря на различную степень тяжести течения ОРС, антибиотикотерапия назначается в 85–98% случаев. Это приводит к повышению антибиотикорезистентности и снижает эффективность лечения [7, 11].
По результатам проведенного в России многоцентрового проспективного исследования ПеГАС, пневмококки, высеянные из верхнечелюстных пазух, обладали высокой резистентностью только к ко-тримоксазолу (32,4% резистентных штаммов) и тетрациклину (29,4% резистентных штаммов). Штаммы пневмококков, резистентные к пенициллину, выявлены примерно в 11% случаев, а к эритромицину — в 4,6%. Полученные результаты были обнадеживающими, т. к. устойчивость пневмококка к защищенным пенициллинам, цефалоспоринам и фторхинолонам отсутствовала [12].
Однако при повторных исследованиях антибиотикорезистентности за последние годы прослеживается явная отрицательная динамика и нарастание резистентности штаммов пневмококков к группе макролидов (азитромицин) и цефалоспоринов, в том числе III поколения. Характерной особенностью являлось не только нарастание резистентности, но и увеличение бактерицидной дозы цефалоспоринов для достижения лечебного эффекта даже у чувствительных штаммов пневмококка [13].
Факторы, предрасполагающие к развитию риносинусита
- Риниты.
- Непереносимость нестероидных противовоспалительных средств.
- Аномалии строения полости носа и околоносовых пазух (искривление перегородки носа; булла средней носовой раковины; дополнительное соустье верхнечелюстной пазухи и др.).
- Иммунодефицитные состояния (Х-сцепленная агаммаглобулинемия; общая вариабельная иммунологическая недостаточность; дефицит подклассов IgG; селективная недостаточность IgA; гипер-IgM синдром; ВИЧ).
- Заболевания, сопровождающиеся замедлением МЦТ (синдром Картагенера; синдром Янга; муковисцидоз).
- Гранулематоз Вегенера.
- Гиперплазия глоточной миндалины, аденоидит.
- Гастроэзофагеальная рефлюксная болезнь.
- Свищ между ротовой полостью и верхнечелюстной пазухой.
Центротерапия в сочетании с ирригационной методикой «Легкое дыхание» при остром гайморите
Сочетание методик дает быстрый лечебный эффект. Как правило, требуется около 5-ти процедур промывания пазух и 10 сеансов центротерапии 2-3 раза в неделю. Сеансы центротерапии проводятся с первых дней лечения, после процедуры промывания, что усиливает лечебный эффект. В ряде случаев удается сократить курс антибактериальной терапии.
*терминология основателя центротерапии П. Бонье
См. статьи «Затяжной насморк у детей и взрослых», «Частые простудные заболевания у детей и взрослых. Проблемы с иммунитетом?»
Причины развития риносинусита
Основными возбудителями острого бактериального риносинусита считаются Streptococcuspneumoniae и Haemophilusinfluenzae. Среди прочих возбудителей называют Moraxellacatarrhalis, Staphylococcusaureus, Streptococcuspyogenes, Streptococcusviridans и др. Основными анаэробными возбудителями риносинусита являются анаэробные стрептококки. Однако спектр возбудителей острого бактериального риносинусита может существенно варьировать в зависимости от географических, социально-экономических и прочих условий.
Перечень возбудителей внутрибольничных, развившихся на фоне иммунодефитных состояний, и одонтогенных риносинуситов наряду с упомянутыми выше бактериями включает Staphylococcusepidermidis, Pseudomonasaeruginosa, Proteusspp., а у иммунодефицитных больных также сапрофитные бактерии и грибковую микрофлору. В последние годы обсуждается роль хламидий и другой атипичной микрофлоры в этиологии риносинусита.
Грибковые синуситы чаще вызываются грибами Aspergillus (в большинстве случаев А. fumigatus), реже — Candida, Alternaria, Bipolaris и др.
Острая инвазивная форма микоза околоносовых пазух наиболее часто обусловлена грибками семейства Mucoraceae: Rhizopus, Mucor и Absida.
Механизм развития
Риносинусит практически всегда развиваются при нарушении мукоцилиарного клиренса, когда создаются оптимальные условия для развития бактериальной инфекции.
Пусковым моментом в развитии острого бактериального риносинусита обычно бывает ОРВИ. Выявлено, что почти у 90% больных ОРВИ в околоносовых пазухах выявляются изменения в виде отека слизистой оболочки и застоя секрета. Однако лишь у 1—2% таких больных развивается острый бактериальный риносинусит.
В развитии хронического риносинусита, помимо нарушений мукоцилиарного транспорта, важную роль играют аномалии строения внутриносовых структур и решетчатого лабиринта, блокирующие проходимость естественных отверстий околоносовых пазух и нарушающие механизмы очищения пазух. Наличие двух или более соустий верхнечелюстных пазух также создает условия для заброса уже побывавшей в полости носа и инфицированной слизи обратно в пазуху. В условиях хронического воспаления в слизистой оболочке происходит очаговая или диффузная метаплазия многорядного цилиндрического эпителия в многослойный, лишенный ресничек и утративший способность удалять со своей поверхности бактерии и вирусы путем активного мукоцилиарного транспорта.
Внутрибольничный риносинусит наиболее часто бывает обусловлен продленной назотрахеальной интубацией.
Одонтогенный гайморит развивается на фоне хронических очагов воспаления, кист или гранулем в корнях зубов верхней челюсти, в результате попадания в верхнечелюстные пазухи кусочков пломбировочного материала, корней зубов либо образования свища между ротовой полостью и верхнечелюстной пазухой после экстракции зуба.
Ключевую роль в патогенезе полипозного риносинусита играют эозинофилы и ИЛ-5, вызывающий их пролиферацию, миграцию в ткани и дегрануляцию.
Слизисто-гнойное отделяемое из пораженных околоносовых пазух может транспортироваться мерцательным эпителием прямо через устье слуховой трубы, что является пусковым моментом в развитии экссудативного или хронического воспалительного процесса в среднем ухе.
Поверхностный синоназальный микоз обусловлен ростом мицелия грибка на корках, образующихся в полостях оперированных околоносовых пазух, на поверхности новообразований и на скоплениях противомикробных лекарственных средств или глюкокортикостероидов для местного применения, длительно находящихся в полости носа.
Случай из практики
Пациент П., 15 лет. Проведен курс ирригации (промывание) носа №5 и центротерапии (10 сеансов) в составе комплексного лечения (антибактериальная терапия системная и местная, антигистаминные и сосудосуживающие препараты) по поводу двустороннего острого гнойного гайморита. Перед этим в течение нескольких лет дважды в год переносил двусторонний гайморит и ОРВИ до 4-5 раз в год. В последующие 2,5 года болел всего три раза ОРВИ в легкой форме, применяя только сосудосуживающие капли при насморке.
Cимптомы риносинусита
Основными симптомами риносинусита являются:
- затруднение носового дыхания,
- головная боль,
- выделения из носа.
Непостоянные симптомы:
- снижение обоняния,
- заложенность ушей,
- повышение температуры тела,
- общее недомогание,
- кашель (более характерен для детей).
При воспалении в верхнечелюстной и лобных пазухах боль локализуется в лице, области переносья и надбровья. Для сфеноидита характерны боли в центре головы и затылке. Выделения бывают слизистыми, гнойными и могут отходить при сморкании либо стекать по задней стенке глотки. Последнее более характерно для поражения клиновидной пазухи и задних отделов решетчатого лабиринта. Хронический риносинусит сопровождается теми же симптомами, что и острый, но вне обострения они значительно менее выражены.
Клиническое наблюдение
Пациент Т., 18 лет. Жалобы на затруднение носового дыхания, заложенность и гнойные выделения из полости носа. Со слов пациента, жалобы появились на фоне ОРВИ на 6-й день болезни. Лечится сосудосуживающими каплями и жаропонижающими препаратами с кратковременным положительным эффектом. При эндоскопии полости носа эндоскопом Karl Storz 0 гр (Германия) визуализировались воспаленная и отечная слизистая, вязкое слизисто-гнойное отделяемое в умеренном количестве, преимущественно в области среднего носового хода справа, носовая перегородка девиирует вправо, в носоглотке и ротоглотке отмечено затекание отделяемого в ротоглотку с явлениями фарингита.
Необходимо учитывать, что эндоскопическое исследование полости носа проводится оториноларингологом. Врачи общей практики и педиатры должны руководствоваться диагностическими критериями ОРС.
Пациенту была назначена комплексная топическая терапия, включавшая промывание полости носа нормализованным раствором морской соли, Синуфорте по 1 впрыску 1 р/сут в каждую половину носа в течение 7 дней. На фоне проводившейся терапии отмечен регресс симптомов и значительная положительная динамика при осмотре через 7 дней (рис. 2).
Выздоровление пациента наступило на фоне монотерапии, без использования антибактериальных препаратов.
Диагноз и рекомендуемые клинические исследования
Диагноз риносинусит устанавливают на основании:
- Анамнестических данных.
- Клинических проявлений.
- Результатов лабораторных исследований.
- Результатов инструментальных методов обследования.
Для острого бактериального риносинусита характерна связь с перенесенным 5-10 дней назад эпизодом ОРВИ.
У пациентов с одонтогенным и грибковым гайморитом в анамнезе нередко имеются предшествующие сложные пломбировки зубов верхней челюсти, а также длительная история неоднократных обращений к оториноларингологу и повторных диагностических пункций верхнечелюстных пазух, при которых не было получено никакого содержимого.
Для полипозного риносинусита характерно постепенное прогрессирование основных симптомов: затруднение носового дыхания и снижение обоняния. Нередко больных беспокоит мучительное ощущение постоянного стекания очень вязкого секрета по задней стенке носоглотки. Во многих случаях полипозного риносинусита сочетается с бронхиальной астмой, непереносимостью нестероидных противовоспалительных средств, муковисцидозом.
Лабораторные методы исследования
Бактериологическое исследование
Это исследование, предназначенное для выделения бактерий и изучения их свойств с целью постановки микробиологического диагноза.Материал для исследования может быть получен из полости носа либо из пораженной пазухи при ее пункции. При заборе материала высока вероятность попадания «путевой» микрофлоры.
Исследование мукоцилиарного транспорта
Позволяет оценить состояние мукоцилиарного аппарата слизистой оболочки, то есть выявить одно из наиболее важных патогенетических нарушений при риносинусите.
В клинической практике наиболее широко используется измерение времени транспорта. Одной из разновидностей этого метода является измерение времени, за которое маркер (уголь, кармин, тушь, пенопласт и др.) перемещается из передних отделов полости носа в носоглотку. Большее распространение в силу своей простоты получил сахариновый тест.
Его принцип заключается в измерении времени, за которое частица пройдет условное расстояние — от передних отделов полости носа до вкусовых рецепторов в глотке. Показатели сахаринового времени у здоровых людей могут колебаться от 1 до 20 минут, составляя в среднем 6 минут. Однако эти показатели весьма условны.
Инструментальные методы исследования
- Риноскопия. При передней риноскопии на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа выявляется типичный признак гнойного риносинусита — наличие патологического отделяемого в области соустий пораженных околоносовых пазух. При гайморите и фронтите отделяемое можно увидеть в среднем носовом ходе, а при сфеноидите — в верхнем.
- Эндоскопическое исследование требует минимума времени и безболезненно переносится пациентом. Исследование включает в себя три основных момента:последовательный осмотр нижнего, среднего и верхнего носового хода. Метод позволяет выявить дополнительное соустье верхнечелюстной пазухи. При хоанальном полипе выявляется образование, ножка которого исходит из соустья верхнечелюстной пазухи.
- Диафаноскопия. Просвечивание узким пучком света околокожных образований или кист. Позволяет выявить снижение пневматизации верхнечелюстной и лобных пазух.
- УЗИ — быстрый неинвазивный метод, который используется в основном в скрининговых целях, для диагностики воспалительных заболеваний и кист верхнечелюстной и лобной пазух. Используются как специальные аппараты для сканирования околоносовых пазух, так и стандартная аппаратура. Чувствительность УЗИ в диагностике синуситов ниже, чем у рентгена и КТ.
- Рентгенография околоносовых пазух обычно выполняется в носоподбородочной проекции. Для уточнения состояния лобной и клиновидной пазух дополнительно может быть проведено исследование в носолобной и боковой проекциях. Рентгенография пазух решетчатой кости малоинформативна. Некачественная рентгенография часто приводит к диагностическим ошибкам.
- КТ, которую выполняют в коронарной проекции, является наиболее информативным методом и постепенно становится «золотым стандартом» исследования околоносовых пазух. КТ не только позволяет установить характер и распространенность патологических изменений в околоносовых пазухах, но и выявляет причины и индивидуальные особенности анатомического строения полости носа и пазух, приводящие к развитию и рецидивированию риносинусита. КТ с высоким разрешением позволяет визуализировать структуры, которые не видны при обычной рентгенографии.
- МРТ, хотя и дает лучшую визуализацию мягкотканых структур, не относится к основным методам диагностики риносинусита. Данный метод практически не дает представления о проходимости воздушных пространств, соединяющих околоносовых пазух с полостью носа. МРТ показана только в отдельных ситуациях — например, при подозрении на грибковый характер поражения околоносовых пазух или возможную опухолевую природу заболевания, а также при орбитальных и внутричерепных осложнениях риносинусита. МРТ является наиболее информативным методом при дифференциальной диагностике между мозговой грыжей (менингоэнцефалоцеле) и опухолью или воспалительным процессом в области крыши решетчатого лабиринта.
- Диагностическая пункция и зондирование дают возможность оценить объем и характер содержимого пораженной пазухи и косвенным путем получить представление о проходимости ее естественного отверстия.
Для оценки проходимости соустья пунктированной пазухи пользуются простой схемой, учитывающей 3 степени нарушения проходимости соустья (см. таблицу). Для этого шприцом, подключенным к игле или дренажной трубке, производят сначала аспирацию содержимого, а затем — промывание пазухи.
Оценка проходимости естественного соустья околоносовых пазух
| Нормальная проходимость соустья | При аспирации в шприц поступает воздух или жидкое содержимое пазухи, при промывании жидкость свободно изливается в полость носа |
| Нарушение проходимости I степени | При аспирации создается отрицательное давление, при промывании жидкость свободно попадает в полость носа (клапанный механизм и отрицательное давление в пазухе) |
| Нарушение проходимости II степени | Аспирация из пазухи невозможна, промывание удается лишь при усилении давления на поршень шприца |
| Нарушение проходимости III степени | Ни аспирация, ни промывание пазухи невозможны: имеется полная блокада соустья |
Дифференциальный диагноз
Для вирусных и бактериальных РС более характерно одновременное поражение нескольких пазух (полисинусит).
Изолированное поражение одной пазухи (моносинусит) типично для грибкового и одонтогенного риносинусита.
Признаками риносинусита, вызванного типичными возбудителями (S. pneumoniae и Н. influenzae), являются снижение обоняния, наличие уровня жидкости на РГ и эффективность традиционной терапии.
Отличительные особенности риносинусита, вызванных другими микроорганизмами, зловонные выделения из носа, тотальное снижение пневматизации околоносовых пазух на РГ, более медленная положительная динамика рентгенологической картины на фоне проводимого лечения.
Аллергический (или эозинофильный) грибковый риносинусит характеризуется выявлением при эндоскопии множественных полипов, а также весьма характерного отделяемого желтого, зеленого или бурого цвета очень вязкой резиноподобной консистенции. Аналогичное отделяемое — аллергический муцин — обнаруживают во всех пораженных пазухах во время операции.
Одонтогенный гайморит обычно приобретает первично хроническое течение, сопровождается образованием полипов, грануляций или грибковых конкрементов в пазухе.
Хроническая инвазивная форма микоза сопровождается образованием грибковых гранулем с инвазией их в костные структуры и мягкие ткани лица.
Полипозный риносинусит характеризуется образованием и рецидивирующим ростом полипов, состоящих преимущественно из отечной ткани, инфильтрированной эозинофилами.
Общие принципы лечения
Основными целями лечения риносинусита являются:
- Сокращение длительности заболевания.
- Предупреждение развития орбитальных и внутричерепных осложнений.
- Эрадикация возбудителя.
С этих позиций базисным методом лечения острого бактериального риносинусита (среднетяжелых и тяжелых форм) и обострения хронического риносинусита является эмпирическая антибактериальная терапия.
К основным показаниям для назначения противомикробных лекарственных средств относятся:
- Характерный для риносинусита анамнез.
- Выраженность клинических проявлений.
- Наличие гнойного отделяемого в носовых ходах.
Антибактериальная терапия с учетом вида и чувствительности конкретного возбудителя, идентифицированного при бактериологическом исследовании, отнюдь не гарантирует успех в связи с высокой вероятностью попадания в исследуемый материал «путевой» микрофлоры при заборе материала. Кроме того, результаты исследования чувствительности выявленного микроорганизма invitro не всегда коррелируют с клинической эффективностью отдельных антибактериальных лекарственных средств. Причинами этого могут быть значительное усиление антибактериальной активности в результате однонаправленного эффекта антибиотика и его метаболита и способность целенаправленно достигать бактерицидных концентраций именно в очаге инфекции.
Антибактериальная терапия острого бактериального риносинусита
Амбулаторно преимущественно назначают пероральные противомикробные лекарственные средства.
С учетом спектра типичных возбудителей и российских данных об их антибиотикорезистентности препаратом первого выбора при острого бактериального риносинусита является амоксициллин.
В отсутствие заметного клинического эффекта по прошествии трех дней следует заменить препарат на антибиотик, активный в отношении пенициллин-резистентностных S. pneumonia и продуцирующих в-лактамазы Н. influenzae. В этом случае назначают цефалоспарины III-IV поколения или новые фторхинолоны.
При непереносимости препаратов пенициллинового ряда (а из-за возможных перекрестных аллергических реакций также нельзя назначать и цефалоспорины) лекарственные средства выбора являются макролиды.
В случае госпитализации пациента предпочтительным является парентеральный путь введения противомикробных лекарственных средств.
Антибактериальная терапия обострений хронического риносинусита
При лечении обострений хронического риносинусита лекарственные средства выбора считается амоксициллин/клавуланат в пероральной форме.
Кальтернативными лекарственными препаратами (назначают в случае неэффективности противомикробных лекарственных средств выбора) в настоящее время относят фторхинолоны III-IV поколений.У пациентов моложе 16 лет к альтернативным лекарственным средствам относят макролиды. Учитывая значительную роль обструкции естественных отверстий околоносовых пазух в патогенезе риносинусита, большое значение в его терапии имеют сосудосуживающие лекарственные средства, которые назначают либо местно, либо перорально.
В лечении острого и хронического риносинусита используют также лекарственные средства растительного происхождения, которые обладают противовоспалительным и муколитическим действием.
Пункции и зондирование околоносовых пазух
Эти методы позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственное средство (антисептики, протеолитические ферменты, глюкокортикостероиды). В некоторых случаях пункция и промывание околоносовых пазух позволяют ликвидировать блокаду ее естественного соустья. Считают, что регулярное удаление экссудата при гнойномриносинусите защищает от протеолиза факторы местного иммунитета и в 2-3 раза повышает содержание Ig и комплемента в пораженной пазухе, стимулируя механизмы местной антибактериальной защиты. Наиболее распространена и легче выполнима пункция верхнечелюстной пазухи.Она чаще всего используется в лечении риносинусита.
Метод принудительного дренирования
Метод имеет определенные преимущества перед лечением повторными пункциями. Наличие катетера создает дополнительный путь для эвакуации секрета из пораженной пазухи, увеличивает воздухообмен, ликвидирует отрицательное давление при блокированном или работающем как клапан естественном соустье.
Другие методы
Носовые души, промывание полости носа теплым изотоническим раствором и физиотерапия (ультравысокочастотные токи, микроволновая терапия, ультразвук).
Хирургическое лечение
Показания к хирургическому лечению при бактериальном риносинусите возникают при неэффективности проводимой антибактериальной терапии и развитии орбитальных или внутричерепных осложнений.
В хирургическом лечении превалирует тенденция к минимальнойинвазивности. Менее травматичные функциональные эндоскопические вмешательства дают лучшие результаты, сопровождаются меньшим числом осложнений, реже способствуют прогрессированию заболевания и развитию бронхиальной астмы, чем классические операции с радикальным удалением слизистой оболочки и носовых раковин.
Терапия грибковых форм риносинусита
При грибковом шаре назначение противогрибковых лекарственных средств не делается. Лечение — хирургическое (эндоскопическое). Полное удаление грибковых масс из околоносовых пазух гарантирует выздоровление. Лечение аллергического грибкового риносинусита — хирургическое (при наличии крупных полипов). Лечение поверхностного синоназального микоза заключается в удалении субстрата для роста мицелия грибков.
Безопасное повышение иммунитета при риносинусите (гайморите)
К сожалению, у некоторых пациентов, несмотря на все приложенные усилия консервативного лечения, не всегда удается достичь желаемого эффекта и риносинусит (гайморит) продолжает рецидивировать. Общеизвестно, что одним из факторов затяжного течения является снижение иммунитета. В связи с чем, организм не может должным образом справляться с патогенной флорой, которая обитает на слизистой или приносится из внешней среды. Малейшее переохлаждение или стрессовая ситуация (см. статью «Иммунитет и стресс. Какая связь?») приводят к рецидиву. Пытаясь решить эту проблему, современная фармакология предлагает множество стимуляторов иммунитета, которые обладают побочными эффектами порой значительными. Между тем сами иммунологи не спешат активно вторгаться в иммунную систему. Очень уж не просто в ней все устроено и до конца не изучено. Сегодня они последние, кто назначают иммунотропную терапию. Лидирующие позиции занимают педиатры, терапевты, гинекологи. Да и сами пациенты нередко занимаются самолечением и спешат купить что-то для иммунитета.
Альтернативой лекарственным препаратам являются немедикаментозные методы повышения иммунитета, среди которых особого внимания заслуживает центротерапия. Этот метод отличает высокая эффективность – до 85% выздоровление и длительное безрецидивное течение заболеваний; отсутствие побочных эффектов, которое заключено в экологичном механизме лечебного действия.
Иллюстрируя эффективность центротерапии при повышении иммунитета уместно упомянуть факты лечения во Франции более ста лет назад открытых форм туберкулеза. Ведь в то время еще не были синтезированы противотуберкулезные препараты и диагноз чахотка звучал как печальный приговор. Посредством минимальных термических воздействий, наносимых на «иммунные зоны»* в носу удавалось поднимать иммунитет и излечивать больных: прекращались лихорадка, кашель, общее состояние становилось нормальным, а в откашливаемой скудной мокроте в конце лечения отсутствовали туберкулезные палочки.
Аналогично при лечении затяжного насморка используется эффект повышения иммунитета. Активация работы «иммунного центра»* приводит к восстановлению на должный уровень иммунных защитных механизмов. Такой подход приводит к устранению воспалительных явлений и выздоровлению.