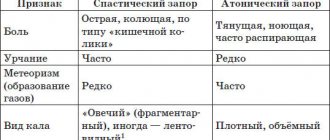
Диарея – это жидкий или водянистый стул, случающийся три и более раз в день или чаще обычного для конкретного человека. Обычно она является симптомом желудочно-кишечной инфекции, которая может быть вызвана разнообразными бактериями, вирусами и паразитами. Инфекция передается через зараженные пищевые продукты или питьевую воду или от человека человеку в результате плохой гигиены.1 При диарее следует изменить свой рацион питания, включив в него продукты, оказывающие благотворное влияние2 на организм в этот период.
Острая диарея
Очень частое состояние, обычно возникающее вследствие употребления пищи или воды, загрязненной бактериями, их токсинами, вирусами и простейшими. Инфекционная диарея обычно кратковременная, поэтому у пациентов с диареей более 10 дней редко выявляют инфекционную причину. Алкогольная интоксикация, различные лекарственные средства, включая антибиотики, цитотоксические препараты, нестероидные противовоспалительные средства, могут быть причиной острой диареи.
Выделяют также диарею путешественников
. Она развивается в первые дни у людей, выезжающих в отличные от своего, экзотические регионы планеты и связана с употреблением пищи и воды с другим качественным и количественным составом непатогенной микробной флоры.
Говорить об остром характере поноса можно при продолжительности не более 3х недель, в ином случае диарея считается хронической.
Диарея при заболеваниях органов пищеварения
В практике гастроэнтеролога диарея – один из наиболее распространенных симптомов, который может быть признаком многих различных патологических состояний. С точки зрения существующих диагностических критериев диарея – патологическое состояние, которое подразумевает изменение как формы кала, так и частоты дефекаций. Прежде всего это учащение стула (более 3 раз за сутки), кроме того, выделение жидких каловых масс (водянистых или кашицеобразных) объемом более 200 мл.
Различают острую и хроническую диарею. Симптомы острой диареи могут проявляться от нескольких дней до 4 нед. В большинстве случаев эпизоды острой диареи связаны с вирусной, бактериальной или паразитарной инвазией. При хронической диарее симптомы наблюдаются более 4 нед.
Заболевания органов пищеварения, как правило, сопровождаются хронической диареей. К ним относятся: атрофические гастриты со сниженной секреторной функцией желудка, постгастрорезекционные и постваготомические расстройства, хронический панкреатит с внешнесекреторной недостаточностью поджелудочной железы, билиарные дисфункции и постхолецистэктомический синдром, хронические заболевания печени, патология тонкой кишки, сопровождающаяся развитием синдрома мальабсорбции, бактериальная контаминация тонкой кишки, язвенный колит и болезнь Крона, опухоли тонкой и толстой кишки, ишемический и псевдомембранозный колиты, функциональные заболевания кишечника, гормональноактивные опухоли желудочно-кишечного тракта (ЖКТ).
Различают четыре патогенетических варианта диареи.
- Секреторная диарея, обусловленная прямой стимуляцией секреции воды и электролитов в просвет кишки. Этот вид диареи характеризуется частым жидким стулом объемом более 1000 мл за сутки. Он встречается прежде всего при бактериальной и вирусной инфекциях (холера, сальмонеллез, ротавирусная и ВИЧ-инфекции), а также при гормонально активных опухолях – апудомах (гастринома, ВИПома, карциноид).
- Осмотическая диарея связана с повышением осмотического давления в полости кишки, что приводит к выходу воды в просвет кишечника. Объем жидких каловых масс составляет от 500 до 1000 мл в сутки. Осмотическая диарея имеет место при хроническом панкреатите с внешнесекреторной недостаточностью, ферментопатиях, глютеновой энтеропатии, болезни Уиппла, демпинг-синдроме, бактериальной контаминации тонкой кишки, применении осмотических слабительных.
- Экссудативная диарея связана с экссудацией в просвет кишки крови, слизи, гноя на фоне воспалительных изменений слизистой оболочки. Объем жидких каловых масс – 200–500 мл в сутки. Этот вид диареи развивается при язвенном колите, болезни Крона, ишемическом и псевдомембранозном колите, опухолях толстой кишки, лучевых колитах, дисбактериозах, дивертикулезе толстой кишки с дивертикулитом.
- Моторная диарея характеризуется ускорением транзита пищевого комка на фоне активной двигательной функции кишечника. Как правило, при этой форме диареи полифекалии не наблюдается: объем жидких каловых масс за сутки составляет не более 200–300 мл. Моторная диарея типична для синдрома раздраженного кишечника (СРК), функциональной диареи, дисбактериоза кишечника, отмечается у больных после ваготомии.
Достаточно часто хроническая диарея является клиническим признаком синдрома мальабсорбции. Этот термин уже многие годы широко применяется в зарубежной литературе. Синдром мальабсорбции характеризуется расстройством всасывания в тонкой кишке питательных веществ и нарушением обменных процессов. В основе развития данного синдрома лежат не только морфологические изменения слизистой оболочки тонкой кишки, но и нарушения ферментных систем ЖКТ, двигательной функции кишечника, а также расстройства специфических транспортных механизмов.
В отечественной клинической практике чаще применяют термин «хронический энтерит». Однако гистологическое исследование у большинства таких больных хронического воспаления не выявляет.
Синдром мальабсорбции может быть обусловлен поражением любого из слоев стенки тонкой кишки. Нарушения всасывания бывают частичными (затрудняется абсорбция отдельных нутриентов) или общими (затруднена абсорбция всех продуктов переваривания пищи).
Различают первичную и вторичную мальабсорбцию. В основе первичной мальабсорбции лежат ферментопатии, наследственно обусловленные изменения строения абсорбтивного эпителия (глютеновая болезнь, непереносимость дисахаридов, коллагеновая спру, тропическая спру).
Вторичная мальабсорбция обусловлена повреждениями различных слоев стенки тонкой кишки, а также других органов (болезнь Уиппла, Крона, хронический энтерит, резекция кишки, патология поджелудочной железы, резекция желудка, отравления, лучевые повреждения, амилоидоз, инфекционные и вирусные заболевания, иммунодефицитные состояния).
Напомним о функциональной морфологии тонкой кишки. Она состоит из четырех оболочек: слизистой, подслизистой, мышечной и серозной.
Слизистая оболочка образует спиральные или циркулярные складки, за счет которых всасывающая поверхность возрастает в 2–3 раза. Кроме того, циркулярное расположение складок способствует перемешиванию химуса и задержке его в образующихся нишах. На поверхности слизистой расположено множество ворсинок. Они представлены выпячиваниями собственной пластинки, покрыты столбчатым эпителием, бокаловидными клетками, однослойным каемчатым эпителием, 90% его составляют энтероциты со щеточной ШИК-положительной каемкой, образованной микроворсинками. На поверхности каждого энтероцита расположено 1500–2000 микроворсинок, которые увеличивают всасывающую поверхность кишки в 30–40 раз (до 200 м2). Щеточная каемка характеризуется высокой активностью щелочной фосфатазы. Среди каемчатого эпителия располагаются бокаловидные клетки.
В основании крипт расположены единичные клетки с крупными эозинофильными гранулами. Это клетки Панета, напоминающие ацинарные клетки поджелудочной железы. Есть данные, что клетки Панета должны компенсировать нарушенную экзокринную функцию поджелудочной железы (содержат трипсин, фосфолипазу, ингибитор трипсина). Кроме того, клетки Панета содержат лизоцим, иммуноглобулин А, т.е. выполняют бактерицидную функцию.
Эпителиальные клетки, покрывающие участки кишки, занятые пейеровыми бляшками, отличаются по строению и функции; их называют мембранозными клетками (М-клетками). Микроворсинок на них мало, активность ферментов ниже. М-клетки захватывают и транспортируют антигены из просвета кишки к лимфоидной ткани. Кроме того, в тонкой кишке много эндокринных клеток.
Обменные нарушения при синдроме мальабсорбции включают расстройства обмена: белкового (потеря массы тела, гипопротеинемия, гипоальбуминемия, отечно-асцитический синдром, дисбаланс концентраций аминокислот в сыворотке крови, повышенная потеря белка с калом – креаторея), углеводного (нарушение гидролиза и всасывания углеводов, гипогликемия, плоские гликемические кривые, избыточное образование в кишечнике органических кислот) и липидного (похудение, снижение содержания липидов в крови, стеаторея за счет повышенного содержания в кале жирных кислот и мыл). Тесно связана с всасыванием жиров абсорбция Ca++, Mg++ и витамина D. Снижение всасывания Ca++ и Mg++ обусловлено образованием нерастворимых кальциевых и магниевых мыл путем взаимодействия этих солей с неабсорбированными в кишке жирными кислотами. Дефицит витамина D можно объяснить его растворением в невсосавшихся жирах.
При мальабсорбции наблюдаются симптомы, связанные с дефицитом электролитов, микроэлементов, витаминов. Может развиваться плюригландулярная недостаточность (гипофизарно-надпочечниковая, половые расстройства, снижение функции щитовидной железы). Напротив, функциональные заболевания кишечника никогда не сопровождаются обменными нарушениями, общее состояние больного не страдает. Однако постановка диагноза функционального расстройства (СРК, функциональной диареи) – всегда очень ответственная и серьезная задача, требующая исключения органической патологии кишечника, инфекционных и глистных заболеваний. В дифференциальной диагностике следует исключить так называемые «симптомы тревоги» (потеря веса, лихорадка, кровь в кале, анемия, отягощенный семейный анамнез по раку толстой кишки, лечение антибиотиками). Существуют диагностические критерии, позволяющие дифференцировать СРК и органические заболевания ЖКТ:
- короткий анамнез заболевания (менее 2 лет);
- постоянная диарея;
- диарея в ночное время;
- острое начало диареи;
- потеря массы тела (5 кг и более);
- ускоренная скорость оседания эритроцитов;
- низкий уровень гемоглобина крови;
- низкий уровень альбумина крови;
- положительный тест на слабительные в моче;
- полифекалия;
- патология, обнаруженная в биоптате кишки;
- патология, обнаруженная при ректороманоскопии.
Современная диагностика заболеваний органов пищеварения, ассоциированных с диареей, достаточно сложна и включает в себя помимо клинических большой перечень лабораторных и инструментальных методов.
Прежде всего это общеклинический анализ крови и мочи, копрологическое исследование, биохимический анализ крови (общий белок и белковые фракции, глюкоза, липиды крови, электролиты, сывороточное железо, печеночные пробы, панкреатические ферменты), ЭКГ, микробиологическое исследование кала для исключения инфекционного генеза диареи, определение эластазы-1 в кале. Для оценки кислотопродуцирующей функции желудка проводят рН-метрию. Рентгенологическое исследование включает исследование желудка и пассаж бария по тонкой кишке, при необходимости – ирригоскопию.
В стандарт диагностики при диарее входит и УЗИ органов пищеварения (печень, билиарный тракт, поджелудочная железа, кишечник). При хронической диарее проводится эзофагогастродуоденоскопия с биопсией из нисходящего отдела двенадцатиперстной кишки или проксимального отдела тощей кишки для гистологического исследования, качественного определения активности фермента лактазы в биоптате, бактериологического исследования (для диагностики бактериальной контаминации тонкой кишки); для исключения патологии толстой кишки – колоноскопия с осмотром терминального отдела тонкой кишки. В последние годы для оценки состояния кишечника (особенно тонкой кишки) применяются исследования с помощью видеокапсул.
Дыхательный водородный тест с помощью газоанализаторов позволяет определять избыточный бактериальный рост (бактериальную контаминацию) в тонкой кишке, ферментопатии, моторную функцию тонкой кишки.
В настоящее время появился дыхательный углеродный тест с изотопом С13 для оценки функционального состояния гепатоцитов, внешнесекреторной функции поджелудочной железы, выявления ферментопатий, бактериальной контаминации тонкой кишки и моторной функции ЖКТ. В трудных диагностических случаях для исключения иммунодефицитных состояний проводят оценку иммунного статуса больного (основные субпопуляции иммунокомпетентных клеток, иммуноглобулины в сыворотке крови). Для оценки местного иммунитета в перфузате тонкой кишки определяют острофазные белки, альбумин, α-1-антитрипсин, секреторный иммуноглобулин А. Стандартным методом, рекомендуемым ВОЗ для оценки проницаемости кишечного барьера, является иммуноферментный метод с нагрузкой овальбумином куриного яйца.
В диагностике глютеновой энтеропатии, помимо гистологического исследования биоптата слизистой тонкой кишки, необходимо определение в сыворотке крови антител к глиадину, тканевой трансглютаминазе и определение антиэндомизиальных антител.
Оценку моторной функции кишечника, помимо рентгенологического исследования, можно проводить и с помощью радионуклидного метода после завтрака с радиометкой Тс99 (сцинтиграфия желудка, тонкой и толстой кишки).
Лечение хронического диарейного синдрома при заболеваниях органов пищеварения должно быть комплексным, обеспечивать нормализацию нутритивного (трофологического) статуса пациента и развитие адаптационно-компенсаторных процессов, что способствует улучшению качества жизни.
Первым и ведущим должно быть назначение диетотерапии. Лечебное питание при диарее включает назначение стандартной диеты, при необходимости – элиминационных диет и смесей для энтерального питания.
Вариант стандартной диеты характеризуется повышенным содержанием белка (110–120 г), физиологической нормой жиров (90 г) и углеводов (300–350 г), витаминов и минеральных веществ в суточном рационе. Энергетическая ценность составляет 2500–2600 ккал. Предусматривается кулинарная обработка продуктов, позволяющая максимально щадить слизистую тонкой кишки и замедлять продвижение пищи. Питание дробное, исключаются продукты с грубой клетчаткой, молоко, консервы, острые и соленые блюда, спиртные напитки.
Элиминационные диеты подразумевают исключение молока при лактазной недостаточности, назначение безглютеновой диеты и исключение продуктов, содержащих «скрытый» глютен (консервы, колбасные изделия, квас, джин, продукты с глютенсодержащими стабилизаторами) при глютеновой энтеропатии.
Назначение смесей для энтерального питания пациентам с клиническими проявлениями синдрома мальабсорбции, с дефицитом массы тела необходимо во всех случаях, когда стандартной диетой не удается обеспечить нутритивную поддержку. Применяют стандартные, полуэлементные, модульные, иммуномодулирующие и специальные метаболические смеси для коррекции метаболических нарушений, как альтернатива лекарственным препаратам (Нутризон, Клинутрен, Берламин Модуляр, Унипит, Пептамен и др.).
Для коррекции обменных нарушений в ряде случаев применяют заместительную терапию, включающую пероральные регидратационные растворы (Регидрон, Гастролит, Глюкосалан и др.), парентеральное введение белков, аминокислотных смесей в сочетании с анаболическими стероидами (Ретаболил), глюкозы, электролитов, витаминов группы В, аскорбиновой кислоты, препаратов железа.
Для подавления роста патогенной микробной флоры в верхних отделах тонкой кишки назначаются антибактериальные препараты широкого спектра действия – сульфаниламиды (Бисептол, Фталазол, Котримоксазол), производные нитрофуранов (Фурагин, Фуразолидон), хинолоны (Нитроксолин), фторхинолоны (Цифран) в средних терапевтических дозах в течение 5–7 дней. Для подавления роста анаэробных бактерий применяют метронидазол 0,5 г 3 раза в день в течение 7–10 дней. Эффективны кишечные антисептики, имеющие широкий спектр действия: Интетрикс по 1 капсуле 3 раза в день – 7–10 дней, Эрсефурил по 200 мг 4 раза в день – 7 дней.
Помимо этого, в настоящее время для деконтаминации тонкой кишки используют препараты, обладающие пробиотическим действием: Энтерол по 1 капсуле 2 раза в день в течение 14 дней, Бактисубтил по 1 капсуле 2–3 раза в день в течение 3–4 нед, а также препараты на основе сенной палочки (Споробактерин, Биоспорин, Бактиспорин).
После проведения антибактериальной терапии эффективно использование пребиотиков (Хилак форте – 40–60 капель 3 раза в день в течение 2–4 нед; Дюфалак в пребиотической дозе 5–10 мл в день в течение 1 мес) для восстановления нормальной микрофлоры кишечника. С этой же целью назначают препараты пробиотического действия (Линекс, Бифидумбактерин форте, Пробифор, Бифиформ, Ацилакт, Колибактерин в средних терапевтических дозах в течение минимум 4 нед), а также синбиотические биокомплексы (Нормофлорин Л, Нормофлорин Б, Нормофлорин Д) курсами по 2–4 нед.
Одним из пробиотиков, широко применяемых в клинической практике, является Линекс — комбинированный препарат, в состав которого входят три вида бактерий: Bifidobacterium infantis v. liberorum, Lactobacillus acidophilus и нетоксигенный молочнокислый стрептококк группы Д Streptococcus faecium. Линекс отвечает современным требованиям: содержит комплекс живых микроорганизмов, играющих важную роль в поддержании кишечного биоценоза, все три штамма бактерий Линекса устойчивы к воздействию агрессивной среды желудка, что позволяет им беспрепятственно достичь всех отделов кишечника, не теряя своей биологической активности. Применение Линекса безопасно в любой возрастной группе пациентов. Микробные компоненты Линекса обладают высокой резистентностью, что позволяет принимать препарат одновременно с антибиотиками и химиотерапевтическими средствами. Взрослым и детям старше 12 лет назначают по 2 капсулы 3 раза в сутки после еды. Курс лечения зависит от причин развития дисбиотических нарушений. В литературе не отмечено случаев побочных действий или передозировки Линекса.
В лечении антибиотикоассоциированной диареи и псевдомембранозного колита препаратами выбора являются ванкомицин, метронидазол, Энтерол. Пациентам с болезнью Уиппла назначают тетрациклин в дозе 1–2 г в день, Бисептол – 6 мг/кг массы тела в течение 5–9 мес с последующим снижением дозы.
Ингибиторы кишечной моторики и секреции назначают короткими курсами или, по требованию, в случаях острой диареи, при СРК.
С древности врачи использовали при диарейном синдроме настойку опия. В настоящее время назначают лоперамид (Имодиум) для уменьшения частоты стула и гиперсекреции слизи в кишечнике – по 1–2 капсуле 1–4 раза в сутки до появления нормального стула или отсутствия дефекации более 12 ч. Наряду с лоперамидом, к регуляторам моторики кишечника относят платифиллин, гиосцина бутилбромид (Бускопан), дротаверин (Но-шпа), которые назначают по 40–80 мг 3 раза в сутки, Метеоспазмил (1–2 капсулы 3 раза в сутки). При гормонально активных опухолях хорошим антидиарейным эффектом обладают аналоги гормона соматостатина (Октреотид, Сандостатин).
Вяжущие, обволакивающие средства сорбируют жидкость, избыток органических кислот, токсинов. К ним относятся препараты, содержащие белую глину, танин, висмут; Неоинтестопан, Таннакомп (обладающий вяжущим, обволакивающим и антибактериальным действием), Альмагель, Смекта, которые назначают на 5–7 дней.
В клинической практике с этой целью используют и лекарственные растения: чернику, черемуху, зверобой, кору дуба, ольховые шишки, кожуру плодов граната в виде отваров.
Энтеросорбенты препятствуют воздействию бактериальных и вирусных агентов, токсинов, осуществляют цитопротекцию. К ним относят Смекту, Энтеросгель, Полифепан, Фильтрум-СТИ, Неоинтестопан, которые назначают в среднем на 10–14 дней, в интервалах между приемами пищи. При холегенной диарее эффективны Холестирамин, Билигнин.
Ферментные препараты назначают для оптимизации процессов полостного пищеварения. При лактазной недостаточности у детей применяют фермент Лактаза Бэби (1 капсулу с каждым кормлением ребенка в возрасте до 1 года; детям до 7 лет – 2–5 капсул с пищей, содержащей молоко). Взрослым пациентам рекомендуют элиминационную диету (с исключением молока). При выборе ферментных препаратов, содержащих панкреатин, необходимо отдавать предпочтение средствам, характеризующимся высоким содержанием липазы, а также обращать внимание на форму выпуска (минимикросферы, устойчивые к действию желудочного сока) (Креон, Панцитрат). Суточная доза ферментных препаратов в лечении синдрома мальабсорбции должна составлять 30000–150000 ЕД (в пересчете на содержание липазы).
Глюкокортикостероидные препараты применяют при тяжелых и средней степени тяжести формах глютеновой энтеропатии (при средней степени тяжести 20–30 мг при пересчете на преднизолон, при тяжелых формах — 50–70 мг в течение 2 нед с постепенным снижением дозы до полной отмены).
Таким образом, диарея может быть признаком многих заболеваний органов пищеварения. Адекватные диагностические мероприятия при диарейном синдроме позволяют врачу назначать оптимальное комплексное, этиотропное и патогенетическое лечение.
Литература
- Еремина Е. Ю., Ткаченко Е. И. Диагностика и лечение основных синдромов поражения кишечника. Саранск, 2006. 151 с.
- Парфенов А. И. Энтерология. М.: Триада-Х, 2002. 744 с.
- Хорошилов И. Е. Энтеральное питание в гастроэнтерологии: вчера, сегодня, завтра// Фарматека. 2005. № 14. С. 32–36.
- Шептулин А. А. Синдром мальабсорбции: клиника, диагностика и лечение //Consilium medicum. 2001. Т. 3. № 6. С. 267–269.
- Brown K. H. Diarrhea and malnutrition// J. Nutr. 2003; Jan, 133(1): 328–332.
- Camillery M. Chronic diarrhea: a review on pathophysiology and management for the clinical gastroenterologist// Clin Gastroenterol Hepatol. 2004; Mar 2(3): 198–206.
- Schiller I. R. Nutrition management of chronic diarrhea and malabsorbtion// Nutr.Clin. Pract. 2006; Feb 21(1): 34–39.
И. Д. Лоранская, доктор медицинских наук, профессор РМАПО, Москва
Хроническая диарея
Хронической диареей проявляются различные заболевания:
- желудка (атрофический гастрит, перенесенная резекция желудка);
- поджелудочной железы (хронический панкреатит);
- печени и желчного пузыря (обструкция желчевыносящих протоков);
- тонкого (энтериты, болезнь Крона, целиакия, лактазная недостаточность);
- толстого кишечника (неспецифический язвенный колит, болезнь Крона, неинфекционные колиты, полипоз).
Особое значение имеют опухолевые поражения органов пищеварения и желез внутренней секреции, сосудистые заболевания, в том числе ишемическое повреждение кишечника, болезни эндокринной системы (диабет, тиреотоксикоз).
Наиболее частая причина хронического поноса — это функциональное расстройство, именуемое синдромом раздраженного кишечника
. Данное состояние обычно развивается в молодом возрасте на фоне психоэмоционального стресса, депрессии. При СРК увеличивается частота дефекации, стул может быть размягченным, жидким или катышкообразным. Диарея редко возникает ночью и наиболее выражена до и после завтрака. В другое время суток пациент испытывает запор и другие характерные симптомы (боли, вздутие живота, урчание). В стуле часто содержатся слизь, но никогда не присутствует кровь, а объем стула менее 200 гр. в сутки.
Чем опасна диарея для взрослых?
Острая диарея у взрослых опасна тем, что может перейти в хроническую форму. В этом случае жидкий стул преследует человека ежедневно на протяжении месяца и больше. Это существенно влияет на общее самочувствие человека, его работоспособность, иммунитет и, конечно, качество жизни. В этом случае, необходимо обратиться к врачу и пройти комплексное обследование и лечение. Узнать причину диареи и устранить ее!
Так же диарея опасна развитием таких осложнений, как:
— Обезвоживание.
— Нарушения ритма сердца, судороги, боли в мышцах.
— Кахексия — состояние крайнего истощения организма.
Лечение диареи
Лечение зависит от конкретного заболевания, и рекомендовать его может только доктор.
Самую большую опасность для организма при обильном или длительном поносе представляет потеря жидкости и электролитов, что чревато серьезными осложнениями. Поэтому еще до обращения за медицинской помощью необходимо начать прием специальных медикаментов — солевых растворов для регидратации.
Немаловажно придерживаться и определенных диетических рекомендаций, чтобы исключить раздражение слизистой кишечника и процессы брожения. Запрещены к употреблению сладости и сдоба, молоко, все жирное, жареное, острое, копченое, консервы, колбасы, свежие овощи и фрукты, бобовые, газировка, кофе и алкоголь. Рекомендованы каши на воде (рис, овсянка), кисели, вареные яйца или паровой омлет, нежирное мясо (птица) и супы на его основе, сухари, сушки, обезжиренный творог, отварные овощи, запеченные яблоки и бананы, травяные чаи.
Причины возникновения диареи у пожилых людей
Преклонный возраст в значительной степени влияет на производительность организма. У пожилых людей ухудшается ферментация, особенно заметным является спад количества вкусовых рецепторов. Чтобы восполнить его и почувствовать яркий вкус пищи, человек употребляет очень острую, соленую и сладкую еду.
Причинами нарушения работы пищеварительной системы могут стать:
- отсутствие зубов в полости рта;
- заболевание Крона, язвенный колит;
- употребление антибиотиков на протяжении долгого времени;
- пристрастие к вредной, нездоровой пище;
- антисанитария;
- стресс, хандра, депрессия;
- ответная реакция организма на осложнения эндокринных заболеваний, на сахарный диабет.
Читайте материал по теме: Здоровье пожилых людей
Роль питания в восстановлении организма после диареи у пожилых
Гражданам преклонного возраста важно уметь составлять диету на случай кишечных расстройств и четко ей следовать.
Питание при диарее у пожилых людей помогает:
- уменьшить нагрузку на воспаленные органы желудочно-кишечного тракта;
- убрать физическое и химическое раздражение;
- устранить процесс брожения;
- насытить организм полезными компонентами;
- со временем привести в норму пищеварительную деятельность.
Лечение в обязательном порядке подразумевает строгое соблюдение питания при диарее у пожилых людей, так как организм истощен и теряет огромное количество полезных веществ и жидкости. Если вовремя не восполнить урон, иммунитет станет слабым и на фоне этого будет не в состоянии побороть инфекции и вирусы. В результате понос у пожилого человека приведет к серьезным заболеваниям.
Рекомендуемые к прочтению статьи:
- Социальное обслуживание пожилых людей
- Заболевания старческого возраста
- Ценные советы, как выбрать пансионат
Обезвоживание – одна из главных опасностей, поэтому водно-солевой баланс следует восстанавливать в первую очередь. Частое питье и правильное меню помогут пожилому человеку решить проблему.
Пища не должна раздражать слизистые оболочки кишечника, чтобы снять воспаление как можно скорее и тем самым нормализовать общее состояние здоровья пострадавшего.
Читайте материал по теме: Одиночество пожилых людей
Как организовать питание при диарее у пожилых людей
Подобранный рацион тесно связан с причиной появления заболевания, однако есть 10 универсальных правил питания при диарее у пожилых людей:
- Разгрузка кишечника. Для этого есть нужно часто (каждые три часа), но небольшими порциями.
- Прекращение употребления продуктов, которые могут спровоцировать брожение и усилить образование газов.
- Уменьшение количества пищи от предыдущей суточной нормы на 20–50 %.
- Употребление кисломолочной продукции, которая содержит в себе огромное количество полезных для восстановления микрофлоры организмов.
- Исключение из рациона еды, способствующей активному выделению желчи.
- Изменение баланса нутриентов. Объем жиров и углеводов в режиме питания при диарее у пожилых людей сокращается, а белков, наоборот, увеличивается.
- Упор на жидкость – первые блюда, употребление достаточного количества воды.
- Полный отказ от фруктов и овощей, которые не подвергались термической обработке. Они действуют, как слабительное, и только ухудшают состояние больного.
- Оптимальная температура еды – от +33 до +38 °С. Категорически запрещено есть слишком горячую или очень холодную пищу.
- В рационе уменьшается объем соли, однако не стоит полностью отказываться от нее.
Следование вышеперечисленным пунктам обязательно. Диетологи разрешают в питание при диарее у пожилых людей добавить следующие продукты:
- Каши. Любая крупа станет настоящим помощником. Она не вызывает чувство тяжести, содержит в себе полезные компоненты и легко усваивается организмом. Можно добавить немного соли и сливочного масла для придания вкуса.
- Нежирное мясо. Во время диареи положительным образом на ЖКТ подействуют курица, телятина, индейка и крольчатина, при этом от мяса нужно отделить шкурку, пленку, хрящи и сухожилия.
- Рыба. Питание при диарее у пожилых людей может включать в себя лишь нежирные ее разновидности.
- Кисломолочная продукция. Ежедневно пожилому человеку стоит употреблять кефир и творог, но только при условии их натуральности, отсутствии красителей, ароматизаторов, подсластителей и других добавок, нежелательных при диарее.
- Хлеб. Оптимальным вариантом станут сухари. Также можно есть черствый белый хлеб.
- Термически обработанные фрукты, ягоды. Их можно варить, печь, готовить на пару. На их основе получаются отличные компоты, пюре, киселя, муссы, соусы и желе.
- Овощи. Это могут быть картофель, цукини, морковь и тыква.
В питании при диарее у пожилых людей обязательно должны присутствовать:
- Рис. Не подсаливается, готовится долго, чтобы максимально развариться.
- Кисель из черники, компот из черемухи. Напитки хорошо крепят желудок.
- Сыворотка на основе молока. Блокирует процесс гниения в кишечнике и приводит в норму работу микрофлоры.
- Некрепкий чай без сахара с сухарями – главные компоненты питания, которые нужно есть в первый день после появления диареи.
Следует отказаться от жареных, жирных и приготовленных на фритюре блюд. Они делают стул более жидким, увеличивают количество актов дефекации и приводят к нарушению пищеварения.
Питание при диарее у пожилых людей подразумевает исключение:
- полуфабрикатов;
- субпродуктов;
- горчицы, соусов;
- жирной рыбы, мяса;
- шоколада;
- жирной молочной продукции, цельного молока;
- мягких хлебобулочных изделий;
- маринованных, консервированных морепродуктов;
- овощей в свежем и консервированном виде;
- сливочного и растительного масла;
- кислых фруктов и ягод;
- специй;
- бобовых;
- сои;
- орехов;
- черного хлеба.
В питании при диарее у пожилых людей не должны быть данные напитки:
- алкоголь;
- соки (за исключением яблочного);
- сладкие газировки;
- вода с газом;
- кофе;
- зеленый чай.
Есть и такие продукты питания, которые употреблять можно, но делать это следует в ограниченных количествах и с осторожностью. Среди них стоит отметить:
- Яйца. Можно съесть яйцо, приготовленное всмятку, не более чем раз в два дня. И только лишь в том случае, если после приема пищи нет позывов в туалет.
- Макароны. Запеканки из макарон запрещены, но вареная мелкая вермишель допускается в питании, если есть ее не чаще, чем через день.
- Молоко. Нельзя пить, но можно добавлять в каши.
- Земляника, малина. Хоть кислые ягоды и запрещены при диарее, если организм их нормально воспринимает, можно употреблять полстакана каждый день.
Читайте материал по теме: Болезнь Альцгеймера
Какие продукты запрещаются?
Для быстрого снятия неприятных симптомов очень важно щадящее питание: необходимо полностью исключить из рациона пищу, которая раздражает слизистую кишечника.
Что нельзя есть:
- свежие фрукты и соки;
- овощи богатые клетчаткой: капуста, огурцы;
- полуфабрикаты: котлеты, пельмени, вареники;
- колбасные изделия;
- жареные и жирные блюда;
- бобовые;
- свежая выпечка и хлеб;
- сахар и сладости;
- молоко и молочные продукты;
- макароны;
- пшеничная, ячневая каша;
- грибы;
- приправы и соусы (кетчуп, майонез);
- соленые и маринованные блюда.