Инфаркт миокарда: симптомы, признаки необходимости первой помощи
Инфаркт миокарда в медицине определяют как развитие некротических изменений сердца. Это одна из самых острых клинических форм ИБС (ишемической болезни сердца). Нарушение происходит из-за острой недостаточности кровотока вследствие сбоя поступления кислорода к сердечной мышце. Об инфаркте могут свидетельствовать резко появившаяся потливость, тошнота, боли в грудине, предплечье и других частях тела.
Инфаркт у мужчин происходит в 5 раз чаще, чем у женщин, что особенно заметно у людей молодого и среднего возраста. Инфаркт у женщин развивается в среднем на 10-12 лет позже, чем у мужчин. В числе причин – более позднее развитие атеросклеротических изменений, чему способствует меньшее распространение вредных привычек и защитное влияние эстрогенов у женщин.
Современные методы диагностики
Если возникли подозрения на счет инфаркта, есть анамнестические данные про ишемическую болезнь сердца и характерные клинические признаки, врач назначает диагностическую программу. Она состоит из таких методов:
- электрокардиограмма;
- лабораторная диагностика.
Рассмотрим подробнее данные методы исследования.
Электрокардиограмма представляет собой графическое изображение проведения импульса по волокнам миокарда. Если за счет некроза проводимость нарушена — это отобразится на записи. По изменениям на ЭКГ можно различить локализацию зоны некроза. Также, на графике можно увидеть фазу инфаркта — острую или подострую.
Общий анализ крови
В общем анализе крови не наблюдается специфических изменений и поэтому на его основе нельзя выставить диагноз. При инфаркте развивается лейкоцитоз, который возникает через несколько часов после начала процесса и достигает максимума к концу суток. Повышенный показатель удерживается несколько дней и постепенно возвращается к норме. Лейкоциты не повышаются сильно, как, например, при инфекционной патологии, что позволяет провести дифференциальную диагностику. Это важно при атипичной клинической картине инфаркта миокарда, когда врач может подозревать несколько патологий. В общем анализе крови можно также увидеть повышенный показатель СОЭ, который остается таким на протяжении нескольких недель. Повышаются и эозинофилы, они остаются повышенными около недели.
Биохимический анализ крови
Аланинаминотрансфераза (АЛТ)
Показатель разрушения гепатоцитов и кардиомиоцитов. Повышается при гепатитах различной этиологии, инфаркте, токсических поражениях внутренних органов. АЛТ — это активный компонент обмена веществ в печени, фермент, который ускоряет метаболизм аминокислот. Наибольшая концентрация вещества находится в клетках печени, почек, сердца, а также в скелетной мышечной ткани. Так как его локализация — цитоплазма, в кровь он выходит при разрушении клеточной мембраны. Чем массивнее участок разрушения, тем выше концентрация фермента в крови. Пик активности фермента при инфаркте — 12 часов.
Повышение или нормализация уровня АЛТ — маркер состояния пациентов различного профиля с заболеваниями внутренних органов и мягких тканей. В зависимости от заболевания АЛТ может повышаться умеренно или остро, например, наивысшая степень концентрации наблюдается при гепатитах.
При инфаркте применяется коэффициент де Ритиса, который состоит из сопоставления активности АСТ и АЛТ. Если показатель превышает норму, это говорит об инфаркте, а если ниже её значения — возможно развился некроз почечной ткани или активная фаза гепатита. Естественно, на основании показателя АЛТ не происходит постановка диагноза. Для этого применяются более специфические маркеры. Уровень трансаминаз проверяют в общем биохимическом анализе, для дифференциальной диагностики и контроля общего состояния пациента.
Аспартатаминотрансфераза (АСТ)
Маркер состояния тканей сердца, печени. Повышается при вирусных гепатитах, токсических поражениях тканей сердца и гепатоцитов. применяется также при профилактическом обследовании, при необходимости подтвердить или исключить инфаркт. Это вещество ответственно за обмен аминокислот в клетках, поэтому наибольшее его количество находится в клетках печени, сердца, скелетных мышцах и эритроцитах. Если клетки данных органов повреждены — происходит выход трансаминазы в кровь, где можно обнаружить её повышение. Есть допустимый уровень фермента в крови, ведь клетки органов периодически разрушаются, но при патологических состояниях этот показатель возрастает в разы и десятки раз. Пик максимальной концентрации в крови — через 12 часов после начала инфаркта. Применяется также сравнение показателей АЛт и АСТ. Каждый из этих ферментов повышается при отдельных патологиях, а при инфаркте оценивается их соотношение. АСТ не является специфическим показателем при инфаркте, он дополняет общую картину лабораторного исследования.
Креатинкиназа MB
Это вещество является изоферментом, маркером состояния сердечной мышцы. Принимает участие в метаболизме креатина и креатинфосфата. Это вещество содержится только в миокарде, поэтому повышается при его заболеваниях — миокардитах, инфаркте, рабдомиолизе, перикардитах. Уровень вещества является маркером при острой и подострой фазе процесса. Кратковременное увеличение показателя наблюдается при хирургических вмешательствах на сердце, что отражает реакцию миокарда на лечение. Максимум концентрации при инфаркте наблюдается через 12 часов после начала. Высокая активность говорит о значительном размере участка поражения. Сравнивают повышение данной фракции КФК с общим показателем вещества по организму. В принципе, оценка уровня КФК МВ применяется для ранней диагностики поражения миокарда, а также для дифференциации состояния с другими заболеваниями. Повышение маркера может говорить, кроме инфаркта, о таких состояниях, как шок, отравления и интоксикации, инфекционные поражения тканей сердца.
Тропонин I
Белок, который в высоком количестве содержится в скелетных мышцах и миокарде. Существуют разновидности этого белка, которые отвечают за разные фазы сокращения мышц. Все эти белки являются кардиоспецифическими и говорят о состоянии миокарда. Повреждение миоцитов сердца приводит к выходу вещества в кровь, где его можно обнаружить с помощью лабораторного исследования. Площадь некроза влияет на уровень повышения показателя тропонинов в крови. Тропонин I является наиболее чувствительным и специфическим при инфаркте. Повышенный тропонин удерживается в течении 5-6 дней после начала патологического процесса.
Миоглобин
Это белок, который находится в мышечных клетках и содержит молекулы железа. Аналогичен по строению с гемоглобином — железосодержащим белком крови. Функция миоглобина также похожа — он транспортирует кислород в миоциты, клетки мышц. При некрозе происходит разрушение мышечных клеток, миоглобин освобождается и попадает в кровоток, где его и можно обнаружить. Белок из крови выводится вместе с почками. Определить его в крови можно уже через несколько часов после начала патологического процесса, в течении 2-3 суток его все еще можно определить. Этот маркер реагирует одним из первых, что повышает его диагностическую ценность. При некротических изменениях он повышается в 7-10 раз, в зависимости от площади участка некроза. Для сравнения, период пикового повышения остальных маркеров — 12 часов, тогда как для миоглобина — 6 часов. Так же быстро происходит и нормализация анализов. Они могут оставаться повышенными дольше суток если наступили осложнения, например, расширение участка некроза. Иногда случаются новые очаги, тогда миоглобин повышается снова, что требует динамического контроля показателя. Важен также отрицательный результат исследования, что, в сопоставлении с клинической картиной позволяет исключить патологию. Кроме инфаркта, миоглобин может говорить о синдроме длительного сдавления. патологии мышц, воспалительных процессов.
Причины развития инфаркта миокарда
Развивается инфаркт миокарда по разным причинам, одним из них способствует сам человек, другим ― среда его обитания. Выделим 3 основные группы факторов-провокаторов:
- Факторы, напрямую зависящие от человека ― употребление большого количества жирной пищи, курение, чрезмерное употребление алкоголя.
- Факторы, косвенно зависящие от человека ― ожирение, период менопаузы и постменопаузы.
- Факторы, которые не зависят от человека ― старческий возраст, генетическая предрасположенность.
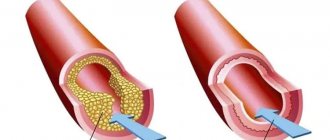
Инфаркты миокарда развиваются при атеросклерозе и воспалительном процессе в стенках артерий, возникшем из-за травм, радиационного облучения, сосудистой эмболии, аномалий врожденного типа и нарушений работы кроветворного аппарата.
Из-за чего может появиться
Главная причина патологии – поражение внутренней оболочки коронарной артерии. Это сосуд, питающий ткани сердца. Пока его диаметр не сужается и стенки сохраняют эластичность, негативных изменений не происходит. Уменьшение просвета ограничивает поступление крови. Подобная картина складывается при:
- атеросклерозе;
- спазме венечных артерий;
- повышенной вязкости крови;
- формировании кровяных сгустков – тромбов.
Заболевание может быть спровоцировано влиянием негативных факторов, в число которых входят:
- гормональные нарушения;
- длительное лечение кортикостероидами;
- гипертоническая болезнь;
- ожирение;
- курение;
- употребление алкоголя;
- малоподвижный образ жизни;
- эмоциональные перегрузки.
В редких случаях инфаркт миокарда может быть спровоцирован другими внутренними патологиями: ревматизмом, онкологическими заболеваниями, тяжелыми аллергическими реакциями.
Инфаркт: симптомы и первые признаки
- Симптомы инфаркта пациенты не всегда связывают с проявлением этой патологии. Ощущения больного зависят от того, на каком периоде своего развития находится болезнь. Распространенные признаки инфаркта:
- сильное головокружение, ощущение нехватки воздуха, появление одышки;
- чувство хронической усталости, выступление холодного пота на теле;
- неравномерное биение сердца, выраженная аритмия;
- болевые импульсы в руках, предплечьях, плечах, боку, грудине;
- тошнота, неприятная тяжесть в желудке, потеря сознания.
Первые признаки инфаркта не всегда явные, однако обращают на себя внимание. Выделяют несколько периодов развития патологии:
- Предынфарктная стадия ― первыми признаками здесь становятся повышенная утомляемость, слабость, усталость, ощущение сдавливания и учащенного сердцебиения. Выраженной боли еще нет. У пациента с инфарктом миокарда синеют губы, ногтевые пластины, пульс становится сбивчивым и неравномерным. В это время тяжесть болезни нарастает, длительность периода составляет от пары часов до месяца.
- Острейшая стадия инфарктов ― появляется боль. Пациенту начинает казаться, что его грудь сдавливают тисками. За грудиной ощущается жжение, огненный жар, пульсирующая болезненность. При развитии обширного инфаркта боль тяжелая и длительная. Сильные и резкие импульсы наблюдаются у молодых пациентов. Приглушенная боль, свидетельствующая об инфаркте миокарда, чаще наблюдается у больных с сахарным диабетом. Длительность периода от получаса до 2-4 часов. Возможно проявление осложнений, несущих прямую угрозу жизни.
- Острая стадия при инфаркте ― в числе первых симптомов отмечается окончательное формирование очага отмерших тканей, возникновение опасных для жизни состояний. Продолжительность периода 2-14 суток.
- Подострый период ― отмершие участки замещаются соединительной тканью. Продолжительность этапа 6-8 недель.
- Постинфарктный период ― длится от двух месяцев до полугода. За это время организм адаптируется к новым условиям.
При признаках инфаркта нельзя заниматься самолечением, нужно срочно обратиться к врачу, пройти обследование и получить рекомендации специалиста.
Что это такое
Инфаркт миокарда, или сердечный приступ, чаще всего возникает у пациентов старшей возрастной категории. В группу риска входят женщины после 55 лет и мужчины старше 45 лет.
Медики классифицируют патологию по времени ее возникновения:
- первичный инфаркт – впервые возникший;
- рецидивирующий инфаркт – диагностированный в течение 1,5 месяцев после первого приступа;
- повторный инфаркт – возникший по истечении 6 недель с момента первого случая.
Поражаться может сразу несколько отделов. В этом случае речь ведут об обширном инфаркте. Патология может затронуть только левый желудочек – его перегородки или стенки. Реже всего отмирает ткань правого желудочка.
Где прячется боль при инфаркте миокарда
Болевые ощущения при инфарктах миокарда локализуются в области груди, распространяясь преимущественно в левую часть загрудинного пространства или фиксируясь на центральной зоне. Внешний вид больного также обращает на себя внимание: кожа бледная, влажная, видна синева в области носогубного треугольника.
Инфаркт миокарда нередко характеризуется распространением боли в левую или правую руку. Часто пациенты говорят о неприятных ощущениях в запястьях, так похожих на надетые на сдавливающие наручники. Боль может уходить в левую лопатку, разливаться вокруг шеи. Обилие таких мест зачастую осложняет диагностику, тем более болевые симптомы цикличны, нарастают и пропадают волнами, а потом все повторяется заново.
Иногда симптомы наблюдаются на протяжении нескольких дней, а люди не спешат с ними к врачу из-за того, что не подозревают о развитии признаков опасного заболевания. Известен еще один интересный симптом инфарктного состояния, когда на фоне острой интенсивной боли у человека появляются галлюцинации.
Привлекают внимание атипичные формы болезни, когда симптомы и первые признаки инфаркта проявляются не болевыми ощущениями, а одышкой, чувством нехватки воздуха и нерегулярного сердцебиения. Острый инфаркт развивается, когда окончательно сформирован очаг некротических тканей. В это время боль исчезает, давление падает, а пульс учащается. Боль может и сохраниться, если зона поражения при инфаркте расширяется.
Почему выбирают нас
- высокая эффективность;
- полный цикл лечения;
- индивидуальный подход в зависимости от стадии развития заболевания;
- компетенции наших специалистов признаются в профессиональном сообществе;
- сотрудники центра проводят обучающие конференции и мастер-классы по заболеваниям сердечно-сосудистой системы. Нашим врачам регулярно поступают приглашения от федеральных телеканалов с предложением участия в различных программах о здоровье.
Мы лечим не только симптомы, но и причину, которая привела к инфаркту!
Схема развития инфарктов миокарда
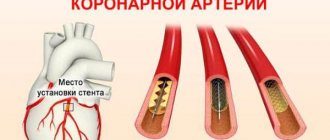
Атеросклеротическая бляшка теряет свою целостность и подвергается разрыву. Ее поверхность разъедает эрозия, что провоцирует воспаление. Разрыв бляшки возможен при стечении следующих обстоятельств: подъем артериального давления, серьезная и изматывающая физическая нагрузка, курение и прочее.
Образуется тромб, который закупоривает просвет коронарной артерии (тромбоз). Закупорка происходит из-за слипания тромбоцитов. Тромб образуется внутри бляшки при разрыве ее оболочки, а уже потом выходит наружу, закрывая просвет коронарной артерии. Если закупорка внезапная, развивается сквозной инфаркт миокарда с некротизацией всей толщи сердечной мышцы. Это одна из самых тяжелых форм болезни из-за высокого риска летального исхода.
Коронарная артерия резко сужается. При спонтанном или медикаментозном растворении тромба и неполной закупорке артерии формируются несквозные инфаркты.
Как оказывать первую помощь
Основным признаком инфаркта является давящая или острая боль за грудиной. Пациент нуждается в экстренной помощи, поэтому первым действием при подозрении на сердечный приступ должен быть вызов кардиобригады.
Помощь на догоспитальном этапе:
- Проследить, чтобы пострадавший не подвергался физической нагрузке.
- Уложить пациента в постель, чуть приподняв подушки под головой.
- Ослабить внешнее давление – снять обувь, убрать ремень или галстук, расстегнуть ворот рубашки.
- Обеспечить приток свежего воздуха в комнату.
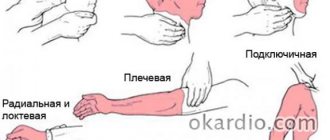
- Контролировать показатели пульса и артериального давления. Цифры предоставить врачу скорой помощи.
- Успокоить пострадавшего, следить, чтобы не нарастала паника.
- Дать выпить стакан воды.
До приезда бригады возможен прием медикаментов. Если человек раньше страдал от стенокардии, ему дают привычный препарат для улучшения сердечного кровообращения. Таблетку нужно положить под язык, чтобы пострадавший медленно ее рассасывал. Для защиты от тромбоэмболических нарушений рекомендован прием кроверазжижающих средств. Они препятствуют слипанию тромбоцитов и замедляют гибель кардиомиоцитов.
При отсутствии сознания, слабом пульсе и нестабильном дыхании проводится сердечно-легочная реанимация. Это комплекс, состоящий из непрямого массажа сердца и искусственного дыхания. Его цель – поддержать жизнедеятельность до приезда врачей. Для перекачивания крови выполняют ритмичные нажатия на область грудины, а для вентиляции легких принудительно вдыхают воздух в рот пострадавшего при зажатом носе.
Диагностика и лечение при инфаркте
Опытный врач при первых признаках болезни ставит диагноз безошибочно. В помощь ему ― характерные симптомы, развернутая клиническая картина при инфаркте, показатели электрокардиографии и выявление кровяных биомаркеров, свидетельствующих о некротических изменениях в области сердца. В числе первых обследований при обращении ― общий анализ крови, биохимия, эхокардиография, экстренная селективная коронарная ангиография.
Инфарктом занимаются кардиологи, от степени тяжести патологии и того, насколько выражены симптомы, зависит лечение. Первые признаки инфаркта у женщины или мужчины свидетельствуют о необходимости срочного обращения в клинику. Первыми и главными задачами врачей становятся остановка развития некротизации сердечной ткани, устранение болевого синдрома и сопутствующих осложнений.
В терапии приоритетное значение имеет назначение обезболивающих лекарств, тромболитической терапии, антиагрегантов, внутривенных антикоагулянтов. При инфарктах возможна хирургия сердечной мышцы ― стентирование и аортокоронарное шунтирование.
Ранние последствия инфаркта миокарда1
Начиная с первых часов после инфаркта и вплоть до 3-4 дня могут развиваться ранние последствия инфаркта, среди которых:
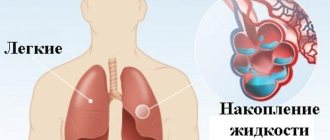
- острая левожелудочковая недостаточность, которая возникает при снижении сократительной способности сердца. При ее возникновении появляется одышка, тахикардия, кашель;
- кардиогенный шок. Это тяжелое осложнение острого коронарного синдрома, развивающееся в результате значительного ухудшения сократительной способности сердечной мышцы вследствие обширного некроза;
- нарушения ритма и проводимости сердца, отмечаются у 90% больных с острым ИМ.
- Приступы ранней постинфарктной стенокардии (ПСК). ПСК – возникновение или учащение приступов стенокардии через 24 часа и до 8 недель после развития ИМ.
- перикардит – воспалительный процесс, развивающийся в наружной оболочке сердца-перикарде. Он возникает в первые-третьи сутки заболевания и может проявляться болью в области сердца, которая изменяется при смене положения тела, повышением температуры тела.
В 15-20% случаев инфаркта происходит истончение и выбухание стенки сердца, чаще всего — левого желудочка. Это состояние называется аневризма сердца. Как правило, она развивается при обширном поражении сердечной мышцы. К факторам, предрасполагающим к развитию аневризмы сердца, также относят нарушение режима с первых дней заболевания, сопутствующую артериальную гипертензию и некоторые другие.
Особую группу составляют тромбоэмболические последствия, при которых просвет сосудов полностью или частично перекрывается сгустками крови. Это часто происходит на фоне сопутствующей варикозной болезни, нарушения свертывающей системы крови и длительного постельного режима.
Из-за нарушения кровоснабжения острый коронарный синдром может осложняться и желудочно-кишечными проблемами, такими как эрозии, острые язвы желудочно-кишечного тракта. Могут возникать и нарушения в психическом состоянии — депрессия, психозы. Им способствуют пожилой возраст, сопутствующие заболевания нервной системы.
Прогноз после перенесенных инфарктов
При инфарктах следует наблюдаться у профильного специалиста. После перенесенного заболевания ситуация может осложняться нарушениями сердечного ритма, острой сердечной недостаточностью, кардиогенным шоком, перикардитом, психическими отклонениями и иными патологиями. Профессиональный врач поможет снизить риски обострений после инфарктов миокарда.
В нашей клинике ведется обслуживание пациентов со всеми типами сердечных патологий, в том числе перенесших инфаркт мозга (ишемический инсульт). Именно такие осложнения при поражениях мозга считаются одной из главных причин повышенной смертности во всем мире. Несмотря на это наши врачи делают все возможное для сохранения и улучшения качества жизни своих пациентов.
Реабилитация
Первые полгода после перенесенного инфаркта миокарда пациент два раза в месяц проходит осмотр у врача-кардиолога. На протяжении второго года после приступа необходимо раз в четыре месяца посещать врача-терапевта. При необходимости каждый из этих специалистов может направить пациента в реабилитационный центр или санаторий.
Для успешной реабилитации пациенту важно точно соблюдать все рекомендации врачей:
- принимать необходимые лекарственные средства. Это могут быть статины, антикоагулянты, гипотензивные препараты;
- поддерживать баланс между режимом сна, труда и отдыха;
- почаще гулять на свежем воздухе;
- избегать стрессов. После инфаркта человек должен получать только положительные эмоции.