- Виды дисплазии
- Степени дисплазии
- Диагностика заболевания
- Лечение дисплазии
- Восстановительный период
Дисплазия – это нарушение строения тканей организма, с упрощением их структуры, деформацией клеток и их составных частей. Обусловленные генетическими причинами врожденные дисплазии, как правило, имеют многообразные проявления, часто множественные и в разных системах.
Дисплазии слизистых оболочек имеют локальную привязку к определённому органу, как-то желудок, кишечник, шейка матки. В отличии от всех прочих дисплазий этот вид патологии не наследуется и не связан с глобальным генетическим сбоем, а вызывается жизнедеятельностью патологической микрофлоры.
Виды дисплазии
Дисплазии очень разнообразны и разнородны, врожденные и благоприобретенные дисплазии по сути очень разные процессы, одни захватывают несколько систем, другие – только участки слизистой оболочки.
Врожденные дисплазии проявляются аномалиями развития – отклонениям в строении, не мешающими нормальному функционированию, и пороками развития – эти аномалии уже нарушают функционирование анатомической области.
Дисплазии слизистой не формируют пороков и аномалий развития, но способны привести к злокачественным процессам. Абсолютно разные проявления дисплазий не позволяют создать единую классификацию, каждый исследователь проблемы предлагает собственную систематизацию разнородной патологии, не свободную от недостатков.
Врожденные дисплазии формируются во внутриутробном периоде, клинические проявления затрагивают покровные ткани и костно-мышечную систему, разделение их весьма условно.
Выделяют дисплазию эктодермы – поверхностной ткани зародыша, из которой формируются наружные покровы: кожа с ногтями и волосами и слизистая ротовой полости с зубами. Патология может проявиться в любом возрасте, в любом наборе признаков и с любой их выраженностью. Это может быть только сухость кожи с небольшими пятнышками атрофии и почти полным отсутствием зубов или гнездная плешивость с без ногтей и с лунообразными дефектами зубной эмали при полном наборе зубов. Возможно и просто снижение числа потовых желез в коже, что приводит к быстрому перегреванию уже в младенчестве и опасности внезапной смерти.
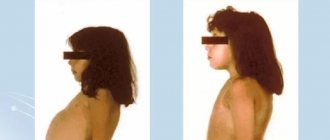
У подавляющего большинства страдающих генетической дисплазией соединительной ткани возможны нарушения всех систем организма от незначительных до опасных для жизни и с любым набором признаков: неврологические нарушения, пороки сердечных клапанов, изменения скелета, аневризмы сосудов, размягчение колец трахеи, опущение почек, а также приводящие к внезапной смерти сочетанное поражение сердечно-сосудистой и дыхательной систем. Наиболее активный всплеск проявлений отмечается в подростковом возрасте, когда, например, резко прогрессирует сколиоз и плоскостопие, появляется сердечная аритмия и близорукость. Сформировано несколько синдромов с характерными внешними проявлениями, опять-таки с вариабельной выраженностью – от мизерных отдельных проявлений до чрезвычайно выраженных с ранней гибелью от осложнений, как синдром Марфана и несовершенный остеогенез.
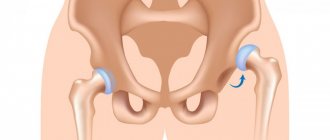
Дисплазия суставов проявляется врожденными пороками развития крупных – тазобедренных и коленных, а также мелких суставов кисти и стопы, и по своей сути может считаться все той же дисплазией соединительной ткани, но в отдельно взятой суставной системе. Как правило, патология выявляется у грудничка, но в минимальной форме может проходить незаметно, констатируют которую при обследовании по поводу случайной травмы ноги.
Дисплазию фиброзную выдают одиночные и множественные кисты в костях. Некоторые люди до глубокой старости проживают здоровую жизнь и узнают о генетической патологии в виде небольшой кисточки случайно при рентгене по другому поводу. Другие страдают хроническими болями и деформацией конечности, часто с укорочением, из-за множества кистозных полостей в костной ткани.
Дисплазию слизистых оболочек внутренних органов «зарабатывают» в процессе жизни. В большинстве случаев процесс не проявляется симптомами или имеет нехарактерные и нестабильные минимальные признаки, находят его при микроскопии кусочка ткани. Дисплазия может прогрессировать от легкой степени, через среднюю и тяжелую вплоть до рака нулевой стадии – и в этом её главная опасность. Тяжелую степень дисплазии сложно, а иногда и невозможно достоверно отличить от неинвазивного рака in situ.
Дисплазия желудка клинически может проявляться желудочной патологией, нередко у пациента отмечается инфицирование хеликобактерией. Патология заключается в упрощении клеточного строения – снижении дифференцировки, изменении клеточных ядер и других внутриклеточных структур. Легкая дисплазия не только переходит в среднюю, но и регрессирует, аналогично протекает и средняя, а тяжелая считается предраковым процессом и подлежит серьёзному лечению и наблюдению. Желудочная дисплазия по частоте встречаемости существенно уступает метаплазии – формированию в слизистой участков из клеток очень похожих на клетки толстой или тонкой кишки. При микроскопии вокруг любой дисплазии обязательно находят участки кишечной метаплазии и это тоже предраковый процесс.
Первичная дисплазия уротелия — нечасто встречающаяся патология, проявляющаяся симптоматикой раздраженного мочевого пузыря с частыми и болезненными позывами на мочеиспускание. Этот вариант дисплазии не принято разделять на степени, вероятность развития рака на диспластичном фоне чуть больше 15% и переход в нулевую стадию рака займет от 4 до 8 лет.
Цервикальная или дисплазия слизистой шейки матки очень частая патология, поскольку её ведущая причина – инфицированность вирусом папилломы человека. Сам вирус убить невозможно – он устойчив к любым лекарствам, но он смертен и у подавляющего большинства женщин самостоятельно излечивается в ближайшие два-три года.
Дисплазия соединительной ткани в практике врача-педиатра
Переводится с греческого как «отклонение в формировании»
Темы ДСТ «Медицинский вестник» касался уже не раз. Но до сих пор описывались лишь отдельные проявления этой врожденной патологии.
Так, в «МВ» № 21 за 2010 год профессор Л.М.Макаров рассказал о первичных каналопатиях, нередко приводящих к внезапной сердечной смерти у детей и вызываемых мутациями генов, экспрессирующихся в миокарде. В «МВ» № 4 за 2011 год профессор И.В. Викторова описала синдром гипермобильности суставов, а в № 17—18 за 2011 год профессор Э.А. Галлямов говорил о важнейшем патогенетическом факторе гастроэзофагеальной рефлюксной болезни — врожденных грыжах пищеводного отверстия диафрагмы, образующихся из-за повышенной эластичности тканей, ограничивающих это отверстие.
Уже эти публикации показывают, насколько распространены и значимы заболевания, обусловленные ДСТ. Однако многолетние исследования З.В. Нестеренко и те данные мировой науки, которые она анализирует, свидетельствуют о том, что при ДСТ поражаются не три, а гораздо больше систем организма и указанная проблема несравненно шире и острее, чем о ней думали в 1989 году, когда шотландский доктор Р. Бейтон впервые предложил обозначать врожденную патологию СТ, проявляющуюся снижением ее прочности, термином дисплазия, что в переводе с греческого обозначает «отклонение в формировании».
Если пролин изменяется на аргинин
Частота выявления ДСТ (по данным разных авторов) достаточно велика — от 26 до 80 % для всех возрастов и от 74 до 85% — среди детей.
В развитии подобных дисплазий ведущее значение имеют мутации генов, кодирующих синтез и пространственную структуру коллагена и ответственных за формирование компонентов матрикса. Соответственно, согласно одной из первых классификаций ДСТ, они подразделялись на заболевания, обусловленные нарушением синтеза или катаболизма волокнистых компонентов СТ либо ее основного вещества.
Но в 1990-х годах приняли более распространенную на сегодня классификацию. К первой группе дисплазий относят достаточно редко встречающиеся дифференцированные дисплазии (ДДСТ), имеющие моногенный и определенный тип наследования, чаще — аутосомно-доминантный, и четко очерченную клиническую симптоматику. Это синдром Марфана, Элерса—Данлоса, несовершенный остеогенез и несколько других.
Чтобы ознакомиться с ДДСТ, обратимся к наиболее распространенному (частота встречаемости среди новорожденных — 5:100.000) их представителю — синдрому Марфана (СМар). Все доказанные случаи указанного синдрома — следствие мутации гена фибриллина. Он локализуется в длинном плече 15 хромосомы, поле 21 (15ql5-q21.3). Суть мутации — замена в белке фибриллина аминокислоты пролина на аргинин. В результате усиливается синтеза коллагена типа 3 и уменьшение содержания коллагена типа 1. Если в норме соотношение коллаген-1:коллаген-3 составляет 6:4, то при СМар оно падает до 3:7.
Клиническая картина в типичном случае СМар проявляется характерной триадой признаков, относящихся к скелетно-мышечной и сердечно-сосудистой системам, а также органам зрения.
Изменения скелетно-мышечной системы включают: высокий рост, астеническое телосложение (длина конечностей непропорциональна длине туловища), арахнодактилию (длинные тонкие пальцы), деформацию грудной клетки, высокое арковидное нёбо, кифосколиоз, слабость связочного аппарата. К поражениям сердечно-сосудистой системы относятся: дилатация корня аорты, аортальная регургитация, расслаивающая аневризма аорты, пролапс митрального клапана, регургитация крови при недостаточности этого клапана. Характерная патология органов зрения — иридоденез (дрожание хрусталика вследствие слабости цинновой связки), подвывих хрусталика, высокий риск отслойки сетчатки и близорукость высокой степени.
До широкого использования хирургической коррекции сердечно-сосудистой патологии практически все пациенты с СМар умирали до 30—35 лет. Причем основная группа — еще в детском возрасте. Однако в ХХI веке при адекватной терапии продолжительность жизни большинства пациентов с СМар лишь немного уступает этому показателю в общей популяции.
Высокорослые, веснушчатые, сутулые
Во вторую же группу ДСТ, составляющую расстройства, наиболее часто встречаемые практическим педиатром, включены нарушения, объединенные термином недифференцированная дисплазия (НДСТ). В отличие от дифференцированных дисплазий НДСТ — это генетически гетерогенные патологии. Основной характеристикой таких дисплазий является широкий спектр клинических проявлений без четкой симптоматики. То есть НДСТ — это не нозологическая единица, и места ей в МКБ-10 пока не нашлось. В свою очередь НДСТ делятся на 2 группы: болезни с установленным и неустановленным (а это и есть подавляющее большинство НДСТ) генным дефектом.
НДСТ у ребенка может быть диагностирована уже на этапе физикального обследования при комплексной оценке так называемых фенотипических маркеров. Выделяют внешние и висцеральные маркеры, преобладание которых зависит от того, поражение какого типа СТ имеет место — плотной или рыхлой. Критическое число внешних маркеров, позволяющее делать заключение о наличии НДСТ, сейчас принято считать за 3—6. На основании диагностической значимости отдельных признаков НДСТ предлагаются диагностические таблицы с балльной оценкой внешних и висцеральных маркеров, а также биохимических показателей.
Например, внешние изменения кожи у детей с НДСТ обычно свидетельствуют о поражении рыхлой соединительной ткани и характеризуются наличием ее гиперэластичности, повышенной растяжимости, стрий, келоидных рубцов, выраженной подкожной венозной сети, характерных пигментных пятен цвета «кофе с молоком», либо депигментации, большого количества невусов.
Зато поражения плотной СТ проявляются изменениями со стороны скелета: нарушением осанки в виде кифоза и сколиоза, сутулости, деформациями грудной клетки, плоскостопием. Такие дети, как правило, имеют высокий рост, астеническое телосложение.
У всех детей с НДСТ обнаруживаются так называемые малые аномалии развития, или дисморфии. К наиболее часто встречающимся дисморфиям относятся: светлокожесть, сросшиеся брови, широкая переносица, гипер-и гипотелоризм, голубые склеры, эпикант, неправильный рост зубов, деформированная ушная раковина, приросшая мочка, изогнутые мизинцы, неполная синдактилия пальцев, светлый или рыжий цвет волос. Диагностически значимым для выявления НДСТ является наличие у ребенка 6 и более дисморфий.
Маркеры внешние и внутренние
Обратимся теперь к внутренним маркерам НДСТ, причем подчеркнем, что между числом внешних и внутренних маркеров существует прямая корреляция.
Если говорить об интегральных показателях внутренних маркеров НДСТ, выявляемых биохимическими методами, то наиболее информативно определение уровня молекул, образующихся при распаде коллагена. Это оксипролин и гликозоаминогликаны в суточной моче, а в сывротке крови — лизин и пролин. Изменение соотношения коллагенов разных типов при НДСТ позволяет использовать в диагностике метод непрямой иммунофлюоресценции по Sternberg L.A. (1982).
На мембранах лейкоцитов обычно определяется повышенное представительство антигенов гистосовместимости HLA – А28, В35, Cw5, Cw52, а с другой стороны — сниженное количество антигенов типа А2, В12, Cw3. Наиболее перспективными, конечно, являются методы молекулярно-генетической диагностики, выявляющие конкретные генные мутации. Однако в случаях НДСТ эти анализы пока находятся на начальной стадии разработки.
Одной из наиболее часто вовлекаемых в патологический процесс при НДСТ у детей является кардиореспираторная система.
Это приводит к серьезным педиатрическим ошибкам
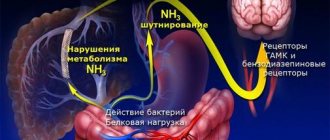
При НДСТ у детей еще в начале жизни нарушается формирование эластического каркаса легких, что обусловливает клапанный механизм бронхиальной обструкции и образование эмфизематозных булл из-за разрыва морфологически несостоятельных межальвеолярных перегородок. Последствием субплеврально расположенных булл может быть спонтанный пневмоторакс. Врожденный же дефект хрящевого и соединительнотканного каркаса трахеи и бронхов приводит к повышенной их подвижности, возникновению бронхоэктазов, пневмосклероза. Дискинезия трахей и бронхов приводит к развитию бронхообструктивного синдрома (БОС).
Отмечается высокая корреляционная зависимость между тяжестью течения бронхиальной астмы у детей и проявлениями дисплазий. И чем последние распространеннее и сильнее выражены, тем раньше у ребенка вдобавок к бронхиальной астме формируется легочная гипертензия и пневмофиброз.
Аномалии строения бронхолегочной системы при НДСТ ведут к ухудшению элиминации патогенных агентов в условиях измененной иммунной реактивности и способствуют длительной персистенции бактерий, формированию рецидивирующего течения пневмоний. Примечательно и то, что растет уровень атипично протекающих детских пневмоний, вызываемых внутриклеточными возбудителями — хламидиями и микоплазмами, с преимущественным поражением интерстиция легких, при рецидивирующем течении которых прогрессирует, как и в случаях астмы, пневмофиброз, легочная гипертензия.
При НДСТ нередко диагностируются и врожденные пороки: трахеобронхомегалии, трахеобронхомаляции, кистозные гипоплазии легких. На фоне дисплазий перечисленные заболевания особенно часто сопровождаются развитием тяжелых осложнений в виде пневмофиброза, легочной гипертензии, бронхоэктазов, спонтанного пневмоторакса.
К сожалению, в отличие от вышеперечисленных выраженных проявлений НДСТ у детей, субклинические варианты обычно не диагностируются. Это часто приводит к неверной трактовке патологического процесса и серьезным педиатрическим ошибкам.
Истинно малое сердце
С 1987 года в классификации заболеваний сердечно-сосудистой системы Нью-Йоркской ассоциации кардиологов был выделен синдром соединительнотканной дисплазии сердца (СДС), сопровождающий как дифференцированные, так и недифференцированные дисплазии. В свою очередь сердечные дисплазии включают несколько синдромов.
Клапанный синдром объединяет изолированные и комбинированные пролапсы клапанов сердца, миксоматозную дегенерацию клапанов. Примерно в 70% случаев синдром представлен пролапсом митрального клапана, реже — трикуспидального или аортального, расширением корня аорты и легочного ствола; эктопически расположенными хордами, аневризмами синусов Вальсальвы. В части случаев такие изменения сопровождаются явлениями регургитации, что отражается на показателях контрактильности миокарда и объемных параметрах сердца.
При торакодиафрагмальном синдроме речь идет об астенической форме грудной клетки или ее деформации, деформациях позвоночника (сколиозы, кифосколиозы, гиперкифозы, гиперлордозы), изменениях стояния и экскурсии диафрагмы. Среди детей с ДСТ наиболее часто встречается воронкообразная деформация грудной клетки, на втором месте по частоте — килевидная. Деформации грудины, ребер, позвоночника и связанное с ними высокое стояние диафрагмы уменьшают грудную полость, повышают внутригрудное давление, нарушают приток и отток крови, способствуют возникновению аритмий.
Сосудистый синдром подразумевает поражение артерий эластического типа, при котором их стенки расширяются и возникают мешотчатые аневризмы. Страдают и артерии мышечного и смешанного типов. В результате появляются бифуркационно-гемодинамические аневризмы, а также патологическая извитость сосудов вплоть до петлеобразования.
Синдром торакодиафрагмального серд-ца (СТДС) формируется параллельно прогрессированию деформации грудной клетки и позвоночника, на фоне клапанного и сосудистого синдромов. У детей с типичной астенической конституцией чаще проявляется астенический вариант СТДС. В этом случае уменьшаются размеры камер сердца, но при сохранении их нормальной толщины. Словом, идет формирование «истинного малого сердца», функционирующего без серьезных отклонений.
К сожалению, у части детей с деформацией грудной клетки при смещении сердца, когда оно «уходит» от механических воздействий костяка грудной клетки, ротируя и сопровождаясь «перекрутом» основных сосудистых стволов, формируется так называемый ложностенотический вариант СТДС, протекающий особенно тяжело.
Синдром метаболической кардиомиопатии объединяет кардиалгии, аритмии, нарушения процессов реполяризации. Развитие метаболической кардиомиопатии определяется влиянием кардиальных факторов (клапанный синдром, варианты СТДС) и экстракардиальных условий (вегетативные дисфункции, дефицит микро- и макроэлементов и др.). Кардиомиопатии при ДСТ обычно не имеют специфических симптомов.
Аритмический синдром включает желудочковые и предсердные экстрасистолии, пароксизмальные тахиаритмии, миграции водителя ритма, атриовентрикулярные и внутрижелудочковые блокады, аномалии проведения импульса по дополнительным путям, синдром предвозбуждения желудочков, синдром удлинения интервала Q-T.
Практический педиатр должен помнить о том, что у детей, страдающих ДСТ, кардиомиопатии и аритмический синдром встречаются очень часто (у 60—64% пациентов). И именно они определяют повышенный риск внезапной сердечной смерти таких детей.
Универсальное средство еще не найдено
Универсальное средство, восстанавливающее соединительную ткань при любых формах дисплазий, еще не найдено. Для каждого ребенка с ДСТ подбирается индивидуальная программа лечения. Три ее основные задачи: улучшение обменных процессов соединительной ткани, устранение уже возникших осложнений и профилактика новых.
В любом случае речь идет о фактически согласованной работе бригады педиатров нескольких специальностей. И об очень сложном, комплексном лечении, которое затрагивает весь детский период жизни (в РФ — до 18 лет). Успеем привести лишь один пример такой терапии, относящийся к синдрому Марфана.
Немедикаментозная терапия включает строгое соблюдение ребенком режима, в том числе питания, где акцент делается на потреблении полноценных белков и продуктов, содержащих полиненасыщенные жирные кислоты; и физической активности, отдельные виды которой таким пациентам запрещены. Существует перечень профессий, к которым нельзя готовить школьников, страдающих ДСТ.
Лекарственное лечение включает симптоматическое назначение b-адреноблокаторов. В случае расширения аорты, и особенно при наличии регургитации, они уменьшают выброс в аорту и соответственно нагрузку на ее стенки, корригируя сопутствующую гипертензию. Считается, что эти кардиотропные средства снижают риск внезапной смерти у детей с поражениями сердца при СМар и любых других ДСТ.
Поскольку доказано, что прогрессирование скелетных патологий при синдроме Марфана замедляется при устранении дефицита микроэлементов (кальций, магний, цинк, медь), необходимых для формирования СТ, в терапии используются пищевые добавки, содержащие вышеперечисленные вещества, а также гиалуроновую кислоту, синтетические аналоги витаминов К и D3. В крови больных с СМар нередко отмечается повышенный уровень соматотропного гормона. Поэтому для уменьшения его секреции с раннего детства назначают высокожировые энпиты класса Омега-3 в питании.
Обратимся теперь к терапии с воздействием на соединительную ткань. Она включает аскорбиновую кислоту в виде специальных детских молочных коктейлей, а также корректоры нарушения синтеза и катаболизма гликозаминогликанов — хондроитинсульфат и янтарную кислоту. Еще один препарат, рекомендуемый как корректор биоэнергетических процессов, это карнитина хлорид.
Что могут сделать хирурги
При аневризме аорты, расслаивающей аневризме, пороке аортального клапана с симптомами сердечной недостаточности, детям с синдромом Марфана может помочь только оперативное лечение. Разработаны четкие показания для протезирования. Например, аневризматически расширенная аорта обязательно заменяется эндо- или экзопротезом. При пролапсе митрального клапана, сопровождающемся «стабильной» регургитацией протезирование клапана не проводят. Однако при быстром прогрессировании регургитации, вплоть до присоединения левожелудочковой недостаточности, замена клапана становится необходимой.
Оперативное лечение деформаций грудной клетки и позвоночника является крайне травматичной процедурой, проводимой в несколько этапов, нередко осложняющейся плевритами, перикардитами, пневмониями. Вопрос о ее целесообразности многократно обсуждался на симпозиумах, посвященных ДСТ.Специалисты различных стран приняли единую позицию, отрицающую целесообразность таких операций при любых ДСТ.
Степени дисплазии
На трёх женщин с легкой дисплазией шеечной слизистой приходится одна пациентка со средней и тяжелой дисплазией. У девяти из десяти женщин место патологического изменения слизистой расположено у перехода плоского эпителия в железистый, который в норме находится у начала цервикального канала, но вследствие родов и абортов может перемещаться вглубь канала ближе к полости матки.
Дисплазия характеризуется появлением неправильных клеток – атипичных, но межклеточные структуры совсем не страдают. Клетки изменяют свою форму, ядра в них тоже меняют размер, форму и цвет. Ядра более крупные, неровные с толстой наружной оболочкой, внутриклеточная жидкость светлеет и увеличивается в объёме. Вместо абсолютно одинаковых клеточек эпителия появляется полная клеточная пересортица, усиленно делящаяся на такие же дефектные экземпляры. Вероятность развития рака в этой группе разноразмерных клеток доходит до 50%, правда, на это потребуются многие годы.
Степени дисплазии или по современной классификации, подчеркивающий возможность прогрессии до злокачественного процесса, цервикальной интраэпителиальной неоплазии или CIN градуируются следующим образом:
- Легкая цервикальная дисплазия или CIN I – патология располагается в одной трети пласта эпителия. Исследования показали, что у двух третей женщин в течение трёх лет с момента заражения вирусом папилломы человека 16 и 18 типов (ВПЧ) процесс самопроизвольно разрешится вследствие естественной гибели пораженной вирусом клетки, которую вирус не успеет покинуть и слущится вместе со своим клеточным «домиком». У трёх из десяти зараженных женщин ВПЧ продолжит жить дальше, а у одной перейдёт в среднюю степень дисплазии, тем не менее легкая дисплазия не считается предраком.
- Средняя степень цервикальной дисплазии или CIN II – поражение охватывает больше половины толщины эпителия – до двух третей. У трёх из сотни с течением времени такая дисплазия прогрессирует в тяжелую.
- При тяжелой степени цервикальной дисплазии или CIN III свободным от атипических клеток остается только поверхность эпителия, визуально даже в электронном микроскопе это патологическое состояние очень похоже на рак in situ. Предполагается, что у каждой седьмой женщины с диагностированной CIN III уже есть злокачественные клетки, тем не менее, у каждой третьей пациентки тяжелая дисплазия может уйти в среднюю и легкую степень и даже исчезнуть. Проблема в одном – нельзя сказать у кого в будущем будет рак шейки матки, а кто им не заболеет.
Риск рака реален у женщины с длительной цервикальной неоплазией, поэтому оперируют даже легкую дисплазию, не исчезнувшую после 36 месяцев наблюдения. Кстати, инфицирование ВПЧ не обещает обязательной дисплазии, у каждой четвертой зараженной женщины вирус не внедряется внутрь клеток – «проносится» мимо к выходу из половых путей.
Синдромы ДСТ
Каждый больной дисплазией является носителем уникального дефекта, что затрудняет создание общей классификации патологий для врачей. Известно одно: нарушения в соединительной ткани при ДСТ проявляются, как правило, сразу в нескольких органах и системах организма больного и могут принимать следующие формы:
- близорукость, астигматизм, миопия;
- сколиоз, плоскостопие, остеопороз, ранний остеохондроз, деформация диафрагмы;
- нарушения в работе ЖКТ, почек;
- аритмия, изменение кровяного давления, нарушения клапанного аппарата сердца и работы сосудов;
- гипермобильность суставов, например, кистей, стоп, плечей, лопаток;
- заболевания бронхов и легких;
- астения: пониженная работоспособность, повышенная утомляемость;
- нарушения имунной системы: иммунодефицит, аллергии;
- неврологические нарушения: панические атаки, вегето-сосудистая дистония;
- ассиметричные черты лица, неправильное расположение и рост зубов, кривизна шеи и т.д.;
- тонкость, прозрачность и растяжимость кожи;
- психические нарушения: депрессии, расстройства питания, ипохондрия и т.д.
Диагностика заболевания
Дисплазия слизистой не болит, не мешает жить – у неё нет симптомов.
Самый простой способ выявления патологии слизистой шейки матки был придуман Папаниколау в 1940-х годах и состоял он из взятия соскоба поверхностных клеток. Сегодня применяется модифицированный инструментарий, позволяющий собрать больше материала. Исследование клеток под микроскопом – цитология позволяет определиться во следующим диагностическим этапом – кольпоскопией.
Расширенная кольпоскопия – осмотр тканей под большим увеличением от пятикратного до 30-кратного, с дополнительным усилением «картинки» специальными обработками растворами, что помогает выбору оптимального места для взятия кусочка ткани – биопсии участка дисплазии. Кусочки слизистой размером не менее 3 миллиметров отправляются на микроскопию – гистологию. Биопсия исключается при воспалении и инфекциях, но только на время.
Дальше при морфологическом подтверждении дисплазии проводится выскабливание слизистой оболочки цервикального канала для выявления его изменений, у женщины дисплазия может локализоваться в железистых криптах – ямках слизистой и зона эпителиального перехода способна смещаться выше. Выскабливание визуализирует скрытый от глаза патологический субстрат.
Лечение дисплазии
При врожденных дисплазиях радикального лечение не существует, при некоторых опасных для жизни пороках развития проводятся операции, но вся терапия направлена только на уменьшение симптомов с увеличением двигательной активности и паллиативная по своей сути.
При дисплазии суставов разработаны эффективные, но тягостные методики многомесячной фиксации для создания покоя и предоставления времени для не случившегося во внутриутробном периоде развития.
При дисплазии желудка проводится избавление от хеликобактерии, налаживается ритм питания, модифицируется диета и образ жизни в сторону нормального, используются защищающие слизистую от повреждений лекарственные средства.
Лечение дисплазии шейки матки зависит от её выраженности: при легкой степени дисплазии прибегают к консервативным мероприятиям. Вирус папилломы человека устойчив к лекарственному воздействию, но его жизнедеятельность поддерживают нарушения слизистой оболочки при хроническом воспалении, способствует снижение иммунитета при гормональных нарушениях и системных заболеваниях.
Здоровой женщине проще избавится от ВПЧ, но при наличии у неё болезней необходимо помочь организму – излечить острое воспаление, перевести хронический процесс в длительную ремиссию, добиться гормонального баланса, нормализовать сахар и другие элементы крови.
При длительно существующей CIN I, которую наблюдают почти 3 года без тенденции ткани к нормализации структуры, тоже оперируют – удаляют сектор шейки. Сектор похож на геометрическую фигуру – конус, отсюда и название операции – конизация.
Среднюю и тяжелую дисплазию лечат только хирургией – проводится конизация шейки матки радиоволновым или лазерным методами. Операция высокоэффективна, почти не оставляет рубцов и не мешает в дальнейшем забеременеть и выносить ребенка.