Причины нейтрофилии
Не всегда повышение уровня нейтрофилов указывает на какую-либо патологию. Так как нейтрофилы первыми реагируют на любые изменения в организме, то их численность может повышаться при различных ситуациях.
Причины физиологической нейтрофилии следующие:
- Переедание (алиментарный лейкоцитоз).
- Чрезмерные физические нагрузки.
- Эмоциональное потрясение (эмоциональный лейкоцитоз).
- Предменструальный синдром у женщин.
- Период вынашивания ребенка (вторая половина беременности).
- Роды.
- Резкая перемена температуры окружающей среды.
Как правило, человек не знает о том, что у него повышается уровень нейтрофилов в крови. Эти состояние не несут угрозы здоровью и не проявляются какими-либо патологическими симптомами. Поэтому чаще всего временное повышение уровня нейтрофилов остается незамеченным и проходит самостоятельно.
Однако если человек испытывает определенные симптомы недомогания, а в анализе крови обнаруживается повышение уровня нейтрофилов, то это может указывать на следующие патологии:
- В организме запущена воспалительная реакция. Это могут быть любые острые вирусные и бактериальные инфекции, либо гнойное воспаление.
- У человека развивается злокачественное новообразование.
- В организме развивается грибковая инфекция.
- Человек получил какую-то травму, начиная от ожогов и заканчивая оперативным вмешательством.
- У беременных нейтрофилия может указывать на эклампсию.
- У мужчин и женщин скачки уровня нейтрофилов иногда является признаком сахарного диабета.
- В первые 24 часа после операции уровень нейтрофилов будет повышен, что является нормальной реакцией организма на вмешательство. Если их показатели не снижаются на вторые сутки после операции, то это указывает на присоединение инфекции и требует дополнительного лечения.
- При трансфузии уровень нейтрофилов будет повышен. Аналогичная ситуация наблюдается на фоне острой кровопотери.
- Инфаркт миокарда всегда протекает на фоне нейтрофилии.
- Укусы ядовитых насекомых и змей приводит к повышению уровня нейтрофилов в крови.
Как повысить нейтрофилы
Купить лекарство, способное повысить уровень нейтрофилов, невозможно. Однако повлиять на их содержание в крови все же можно. Например, если снижение клеток-фагоцитов произошло на фоне приема сульфаниламидных антибиотиков, имеет смысл пересмотреть с лечащим врачом курс терапии и заменить препараты.
В отдельных случая на выработку нейтрофилов влияет выраженный дисбаланс питательных веществ в организме. Чаще всего говорят о значительном снижении уровня витамина B9, известного как фолиевая кислота, и B12. Поэтому нередко при недостатке нейтрофилов дополнительно берут анализ на дефицит витаминов и прописывают курс группы B. Спустя 10-14 дней после восстановления баланса питательных веществ в организме наблюдается рост числа нейтрофилов, который фиксируется в пределах допустимых значений.
Виды нейтрофилии в зависимости от степени ядерного сдвига в лейкоцитарной формуле
Для постановки верного диагноза и назначения лечения важно учитывать степень ядерного сдвига в лейкоцитарной формуле:
- Ядерного сдвига не происходит. При этом в крови увеличивается численность зрелых сегментно-ядерных нейтрофилов и диагностируется общий лейкоцитоз. Подобная ситуация наблюдается после сытного обеда, после физических усилий, при кровотечениях, либо на фоне легкого инфекционного заболевания.
- Ядерный сдвиг влево. Нейтрофилия характеризуется увеличением численности полиморфно-ядерных нейтрофилов и небольшим приростом миелоцитов. Подобная картина крови характерна для воспаления легких, скарлатины, дифтерии и тифа.
- Нейтрофилия сопровождается значительным скачком уровня миелоцитов. Это будет указывать на тяжелое течение инфекции или на гнойно-септическое воспаление.
- Нейтрофилия с дерегенераторным ядерным сдвигом. В этом случае в крови появляются видоизмененные нейтрофилы, что сигнализирует о тяжелейших инфекциях и интоксикациях организма, либо указывает на поражение костного мозга.
- Нейтрофилия с ядерным сдвигов влево. В крови присутствуют нейтрофилы, имеющие более 5 сегментов. Иногда они обнаруживаются у здоровых людей, а иногда являются признаком анемии Аддисона-Бирмера.
Коррекция
Консервативная терапия
Прямых способов нормализации числа нейтрофильных гранулоцитов не существует. Для борьбы с нейтрофилезом необходимо проводить лечение основного заболевания, на фоне которого он развился. Кратковременная нейтрофилия после еды, стресса или физической работы не требует никакого вмешательства, так как не является признаком болезни или патологического состояния. Нейтрофилез, возникший вследствие оперативного вмешательства, также лечить не нужно. В случае же стойкого нейтрофилеза стоит обратиться к врачу для выяснения причины и назначения дифференцированного лечения:
- Противомикробной (антипаразитарной) терапии
. При бактериальной инфекции применяются антибиотики (амоксициллин, цефиксим). При генерализованных инфекциях (сепсис, бактериальный эндокардит) необходимо использовать комбинацию из 2-х антибактериальных препаратов. При глистной инвазии у ребенка назначаются противогельминтные средства (мебендазол). - Гемореологической терапии
. При инфарктах любой локализации, вызванных тромбозами или тромбоэмболиями, применяются антиагрегантные (ацетилсалициловая кислота), антикоагулянтные (низкомолекулярный, нефракционированный гепарин), иногда тромболитические лекарства (алтеплаза). - Антисекреторной и антиферментной терапии
. С целью уменьшения выделения соляной кислоты при язвенной болезни используются ингибиторы протонной помпы (омепразол, пантопразол), H2-блокаторы (фамотидин, ранитидин). Для подавления деструктивного действия протеолитических ферментов поджелудочной железы при остром панкреатите и панкреонекрозе эффективны ингибиторы ферментов (апротинин). - Противовоспалительного лечения
. Для достижения ремиссии ревматологических заболеваний назначаются лекарственные средства, купирующие воспалительный процесс. К ним относятся глюкокортикостероиды (преднизолон), производные 5-аминосалициловой кислоты (сульфасалазин), иммуносупрессанты (циклофосфамид, метотрексат). - Химиотерапии.
Для терапии злокачественных опухолей применяются химиотерапевтические препараты (цитостатики, антиметаболиты, антагонисты гормонов) в сочетании с радиотерапией. При онкогематологических болезнях необходима комбинация нескольких противоопухолевых средств.
Хирургическое лечение
Многие заболевания, сопровождающиеся нейтрофилезом (в основном, это острые абдоминальные патологии), требуют экстренного хирургического вмешательства – лапароскопической аппендэктомии, лапаротомии и ушивания язвенного дефекта, холецистэктомии, вскрытия и дренирования гнойника и пр. При миелопролиферативных патологиях в случае неэффективности консервативной терапии прибегают к трансплантации стволовых клеток.
Механизмы развития нейтрофилии
Различают несколько вариантов развития нейтрофилии, среди которых:
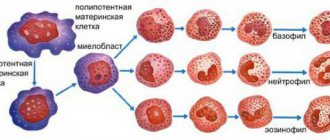
- Процесс созревания нейтрофилов в костном мозге запускается усиленными темпами. Увеличение количества в крови нейтрофилов происходит в течение нескольких дней. Подобная клиническая картина наблюдается в том случае, когда у человека в организме присутствует злокачественное новообразование, либо развивается инфекция, вызывающая запуск гнойных процессов. Механизм ускоренного созревания нейтрофилов в костном мозге также называют хронической нейтрофилией. Активизируется этот процесс на фоне стимуляции фибробластов костного мозга цитокинами, которые вырабатывают макрофаги и моноциты при воспалении или бактериальной инфекции. Фибробласты костного мозга, в свою очередь, начинают вырабатывать гемопоэтические ростовые факторы, которые направлены на ускоренное созревание и стимуляцию выхода нейтрофилов из депо. Скорость созревания нейтрофилов при этом может быть увеличена в 3 раза (при гнойной инфекции) или даже больше (при болезнях системы крови, при сепсисе). Максимальной численности в крови нейтрофилы достигнут спустя 7 дней.
На протяжении долгого времени костный мозг не в состоянии обеспечивать организм нейтрофилами, так как его депо истощается. При этом не только снижается их численность в крови, но и уменьшается продолжительность жизни. Прогноз в этом случае значительно ухудшается.
- Нейтрофилы из костного мозга высвобождаются в незрелой форме, что происходит за несколько часов. Такая нейтрофилия является острым состоянием и развивается на фоне выраженной воспалительной реакции. Когда для ее нейтрализации не хватает нейтрофилов, циркулирующих в кровеносном русле, костный мозг активизирует резерв. Для этого он выпускает сегментоядерные и палочкоядерные формы нейтрофилов. При наличии острого воспаления в организме такая реакция не будет запущена лишь в том случае, когда выработка нейтрофилов в костном мозге серьезно нарушена. Например, при прохождении пациентом курса химиотерапии.
- Нейтрофилия может развиваться за счет выхода маргинального пула. Манифестирует она в течение нескольких минут. Такая нейтрофилия носит название псевдонейтрофилии. Она запускается при эмоциональных потрясениях, при интенсивных физических нагрузках, при лечении катехоламинами за счет увеличения выброса крови сердцем. Все перечисленные причины приводят к тому, что скорость течения крови по сосудам возрастает, при этом лейкоциты занимают краевое положение, увеличивается численность моноцитов и лимфоцитов.
- Нейтрофилия при снижении выхода нейтрофилов из кровеносного русла в ткани. Нейтрофилы из сосудистого русла могут выходить в ткани, если они имеют те или иные дефекты строения. Это могут быть заболевания врожденного или приобретенного характера. Видоизмененные нейтрофилы занимают краевое положение в сосудах, а затем выходят из их русла. Поэтому подобная ситуация может развиваться практически при любой инфекции.
- Нейтрофилия, развивающаяся при воздействии нескольких факторов. При этом одновременно будет запущено сразу несколько механизмов, приводящих к увеличению численности клеток лейкоцитарного ряда.
Диагностика
Обнаружение нейтрофилеза требует проведения дифференциальной диагностики. Для этого нужно обратиться к врачу-терапевту. В целях получения первичной информации проводится сбор анамнеза – как давно появились симптомы, имелся ли в последнее время контакт с инфекционными больными, было ли повышение температуры тела, боли, кожные высыпания.
Если есть подозрение на острую хирургическую абдоминальную патологию, обязательно производится пальпация живота на предмет напряженности мышц передней брюшной стенки, наличие положительного симптома Щеткина-Блюмберга. Однако необходимо учитывать, что у ребенка в возрасте до 9 лет данные признаки выявить затруднительно. Для подтверждения диагноза назначается дополнительное обследование, включающее:
- Анализы крови
. Проводится подсчет общего количества и процентного содержания всех видов лейкоцитов. Измеряется концентрация эритроцитов, тромбоцитов, воспалительных маркеров (СОЭ, СРБ). Изучается морфология гранулоцитов (токсическая зернистость, кариопикноз). При септическом состоянии определяется уровень пресепсина, прокальцитонина. Проверяется наличие аутоантител (антител к ДНК, топоизомеразе, антинейтрофильные). - Выявление возбудителя
. Для идентификации патогенного микроорганизма проводится бактериологический посев, микроскопия мокроты, мочи, мазка с зева и миндалин. Для диагностики гельминтозов выполняется анализ кала на яйца глист, анализ крови на специфические иммуноглобулины, у ребенка берется соскоб с перианальных складок. - УЗИ
. Признаком пиелонефрита на УЗИ брюшной полости является расширение, уплотнение чашечно-лоханочной системы почек, панкреатита – увеличение, диффузные изменения паренхимы поджелудочной железы, холецистита – утолщение стенок желчного пузыря, часто наличие камней. - Рентген
. На рентгенограммах грудной клетки при пневмонии видны очаги инфильтрации, затемнения. При прободении язвы на снимках находят наличие свободного газа в брюшной полости («симптом серпа»). При воспалительных заболеваниях суставов на рентгене отмечается сужение суставной щели, краевой остеопороз. - ЭКГ.
На электрокардиографии при инфаркте миокарда выявляется подъем сегмента ST, блокада левой ножки пучка Гиса, желудочковая тахикардия, другие нарушения ритма сердца. При тромбоэмболии легочной артерии, приводящей к инфаркту легкого, обнаруживаются признаки перегрузки правых отделов сердца – глубокий зубец Q в III, зубец S в I отведении, высокий остроконечный зубец P (P-пульмонале) в отведениях II, III, aVF. - Гистологические исследования
. Окончательно поставить диагноз онкологического заболевания можно только на основании биопсии. Основной признак солидных опухолей – большое количество атипичных клеток. При лейкозах в биоптате костного мозга отмечают гиперплазию гранулоцитарного ростка, преобладание бластных клеток, в тканях лимфоузла при лимфомах – диффузную пролиферацию клеток с бластной морфологией.
Симптомы и признаки нейтрофилии
Нейтрофилия не является каким-либо заболеванием, поэтому перечислить ее симптомы невозможно. Они определяются тем нарушением, которое спровоцировало скачок нейтрофилов.
Поэтому при возникновении следующих симптомов нужно обратиться к доктору и сдать анализ крови:
- Повышение температуры тела.
- Слабость и недомогание.
- Боли различной локализации.
- Эпизоды потери сознания.
- Усиление потливости, не связанное с объективными причинами.
- Резкое ухудшение самочувствия.
- Необъяснимая потеря массы тела.
- Кровотечения из органов ЖКТ.
Прогноз
Только по одному нейтрофилезу невозможно предсказать прогноз. Все зависит от заболевания, которое послужило фоном для возникновения нейтрофилии. Например, транзиторное увеличение количества нейтрофилов после стресса, приема пищи или у ребенка в первые сутки жизни носит абсолютно доброкачественный, преходящий характер. И наоборот, тяжелые гнойно-септические патологии, онкологические болезни имеют довольно большую частоту летальных исходов. Поэтому любое превышение референсных значений нейтрофилов (тем более высокое и стойкое) требует обращения к врачу.
Что может повлиять на результаты анализов?
Иногда врач при повышении уровня нейтрофилов в крови рекомендует пациенту повторно сдать анализ крови. Возможно, что у специалиста имеются какие-либо сомнения по поводу чистоты проведенного исследования. Чтобы исключить вероятность диагностической неточности, необходимо выполнить следующие рекомендации:
- Анализ крови нужно сдавать строго на голодный желудок. Допускается употребление чистой негазированной воды.
- Перед сдачей анализа крови нужно исключить физическое переутомление и эмоциональные перегрузки.
- Важно избегать резких перепадов температуры, так как это может спровоцировать повышение уровня нейтрофилов.
- Во время беременности нейтрофилы могут быть повышены, что является показателем нормы.
Лечение нейтрофилии
Нейтрофилия – это не самостоятельное заболевание. Оно лишь указывает на то, что в организме что-то не в порядке. Чтобы начать лечение, необходимо выяснить точную причину нейтрофилии. Поэтому пациент должен пройти комплексную диагностику.
При подтверждении инфекционных процессов в организме требуется проведение противовирусного, антибактериального или антимикотического лечения (в зависимости от типа возбудителя). Для повышения сопротивляемости организма могут быть назначены иммуностимуляторы. Кортикостероиды показаны в том случае, когда у больного имеются ревматические поражения. Эмоциональная нейтрофилия требует назначения седативных препаратов. В тяжелых случаях проводят лейкаферез. Эта процедура позволяет очистить кровь от лишних лейкоцитов.
Уровень нейтрофилов является важнейшим показателем здоровья или нездоровья пациента. Его обязательно учитывают при проведении анализа крови.
Автор статьи:
Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия». Наши авторы