Матка и репродуктивные органы
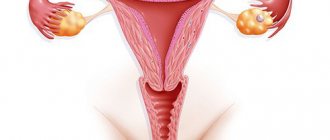
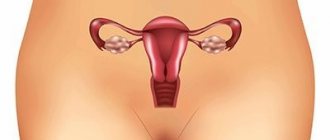
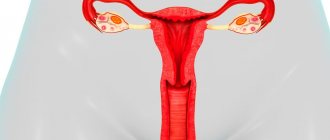
Женская репродуктивная система представлена молочными железами и органами малого таза. Главной функцией этих органов является продолжение рода. Половые железы продуцируют регуляторные вещества, влияющие на развитие репродуктивной системы и других органов. Наиболее важными структурами являются яичники, в которых происходит созревание женских половых клеток. Во время овуляции половая клетка выходит из фолликула яичника и попадает в фаллопиеву трубу. Слияние мужской и женской половых клеток в этом органе приводит к формированию зачатка нового организма. Остальные этапы развития эмбриона происходят в просвете матки.
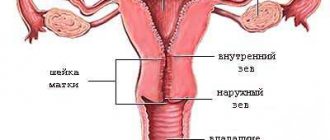
Матка представляет собой полый мышечный орган, расположенный рядом с прямой кишкой, влагалищем, яичниками и мочевым пузырем. Полость матки соединена с внешней средой с помощью цервикального канала и отверстия влагалища. Фаллопиевы трубы обеспечивают миграцию оплодотворенной яйцеклетки в матку. Прикрепление зародыша к внутреннему слою (эндометрию) органа необходимо для образования эмбриональных органов.
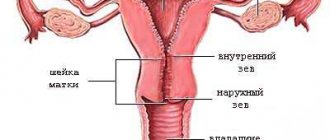
Основной частью шейки матки является узкий цервикальный канал, соединяющий влагалищное отверстие с полостью матки. Эта анатомическая структура необходима для транспортировки сперматозоидов в фаллопиевы трубы. Слизистая оболочка цервикального канала содержит большое количество желез, выделяющих специальную жидкость. К функциям цервикальной слизи гинекологи относят защиту от патогенных микроорганизмов и обеспечение транспортировки сперматозоидов. Гладкомышечные и эластичные волокна шейки матки обеспечивают расширение цервикального канала во время родов.
Показания
Вагинальная часть шейки матки выстлана многослойным плоским эпителием, который в шеечном или цервикальном канале сменяется однослойным цилиндрическим эпителием. При некоторых патологических состояниях происходит ороговение многослойного плоского эпителия вагинальной части шейки матки. Данное заболевание развивается в основном у женщин в возрасте около 40 лет. На его долю приходится примерно 6% от общего количества заболеваний шейки матки.
При гинекологическом осмотре ороговевшие участки выглядят как белесоватые бляшки. Отсюда и название болезни (др.-греч. лейкос- белый, плакос – пластинка, бляшка). К лейкоплакии предрасполагают следующие факторы:
- обменные нарушения;
- изменения гормонального фона;
- местные воспалительные процессы;
- снижение иммунитета.
Хотя в большинстве случаев установить причину лейкоплакии у конкретной пациентки очень трудно. Лейкоплакия характеризуется неспецифическими симптомами болезненности, жжения, кровянистыми выделениями. Хотя болезнь может протекать бессимптомно и обнаруживаться случайно во время гинекологического осмотра.
Все зависит от стадии заболевания:
- Простая. Обнаруживаются единичные бляшечные очаги, которые не возвышаются над здоровой слизистой оболочкой, и не сливаются между собой.
- Бородавчатая или веррукозная. Бляшки возвышаются над слизистой и сливаются между собой, придавая слизистой оболочке характерный бугристый вид.
- Эррозивная. На поверхности бляшек появляются поверхностные дефекты по типу эрозий.
Сама по себе лейкоплакия протекает доброкачественно. Однако есть вероятность формирования из бляшек раковых опухолей. Поэтому данное состояние следует расценивать как предрак. Особенно велика вероятность малигнизации при веррукозной и эрозивной лейкоплакии. Поводом для беспокойства является быстрый рост и слияние бляшек, формирование на их поверхности кровоточащих глубоких изъязвлений, образований в виде сосочков и бородавок.
Но даже обычное течение лейкоплакии не исключает малигнизацию. Поэтому вне зависимости от стадии и течения заболевания осуществляют деструкцию, удаления патологических очагов. И одним из способов является электрохирургическая коагуляция или диатермокагуляция.
Причины возникновения
Точные причины возникновения лейкоплакии неизвестны. Гинекологи связывают этиологию этого заболевания с патологическими внешними и эндогенными влияниями. Так, значительное увеличение выработки эстрогена на фоне дефицита прогестерона может спровоцировать развитие болезни. Важную роль в формировании лейкоплакии играют наследственные факторы: определенные генетические мутации могут обуславливать эпителиальные изменения.
Возможные причины:
- Заболевания эндокринной системы. Железы внутренней секреции регулируют развитие всех органов, включая структуры репродуктивной системы. Наибольший риск развития лейкоплакии шейки матки связан с расстройством гипофиза и яичников. Заболевания щитовидной железы и надпочечников также могут осложняться поражением шейки матки.
- Хронические инфекции и воспалительные заболевания органов тазовой полости. В частности, папилломавирусная инфекция напрямую влияет на состояние эпителия шейки матки.
- Венерические инфекции, включая хламидиоз, гонорею и герпес. Заболевания, передающиеся половым путем, влияют на состояние наружных и внутренних половых органов.
- Механическое повреждение эпителия шейки матки, возникающее при травме, диагностических и лечебных процедурах. Искусственное прерывание беременности приводит к травматизации тканей.
- Мутация гена, отвечающего за подавление роста опухолевых клеток. Согласно исследованиям, мутация гена р53, контролирующего клеточное развитие, приводит к нарушению роста тканей.
В норме наружная оболочка шейки матки представлена многослойным неороговевающим эпителием. Определенные заболевания могут повлиять на внутреннюю структуру клеток эпителия. Изменение регуляции эпителиоцитов приводит к ороговеванию и утолщению наружного слоя оболочки. Предполагается, что одним из механизмов изменения клеток является экспрессия мутантного гена.
Лекарства
Фото: kak-bog.ru
При наличии инфекционного заболевания бактериальной этиологии назначаются антибиотики, действие которых направлено на уничтожение патогенных микроорганизмов. Как правило, используются антибактериальные средства широкого спектра действия, поскольку они эффективны как по отношению грамотрицательной, так и грамположительной микрофлоры. На фоне приема антибактериальных средств могут появляться различные нежелательные эффекты, но чаще всего встречаются побочные эффекты со стороны желудочно-кишечного тракта (тошнота, рвота, изжога, диарея). Как известно, прием антибактериальных средств влияет на количественный состав нормальной микрофлоры кишечного тракта, именно поэтому в некоторых случаях дополнительно назначаются пробиотики.
В случае поражения герпетической инфекцией назначается ацикловир. Дозировка препарата и кратность приема определяется лечащим врачом, исходя из тяжести процесса и выраженности клинических проявлений. На фоне приема препарата могут возникать следующие побочные эффекты: периодический дискомфорт в эпигастральной области, тошнота, изредка рвота, учащение стула. Также стоит отметить, что во время приема ацикловира важно контролировать уровень содержания креатинина и мочевины, поскольку, как известно, данный препарат может пагубно влиять на работу почек. Соответственно, людям, страдающих хронической болезнью почек, рекомендуется воздержаться от использования данного средства или более тщательно контролировать лабораторные показатели, позволяющие оценить работу почек.
Противогрибковые препараты (флуконазол, кетоконазол, итраконазол) обладают фунгицидным или фунгистатическим действием, применяются для лечения и профилактики микозов. Наиболее частыми нежелательными эффектами, возникающими на фоне приема противогрибковых препаратов, являются: периодический дискомфорт или боль в животе, изжога, ощущение горечи во рту, тошнота, изредка рвота, метеоризм, запор, сухость слизистой оболочки полости рта.
При наличии инфекционно-воспалительного заболевания органов репродуктивной системы назначаются нестероидные противовоспалительные средства (ибупрофен, диклофенак). Механизм действия заключается в ингибировании фермента ЦОГ (циклооксигеназы), в результате чего нарушается синтез простагландинов. Благодаря такому механизму действия достигается не только противовоспалительный эффект, но также жаропонижающий и анальгезирующий. К нестероидным противовоспалительным средствам следует с осторожностью отнестись людям, имеющим заболевание желудочно-кишечного тракта, поскольку длительное применение данных препаратов, в особенности в больших дозах, приводит к повреждению слизистой оболочки пищеварительного тракта.
Факторы риска
Помимо непосредственных причин возникновения лейкоплакии шейки матки, гинекологи признают значимость определенных форм предрасположенности к болезни, связанных с наследственностью, индивидуальным анамнезом и образом жизни женщины.
Известные факторы риска:
- незащищенные половые контакты;
- нарушение менструального цикла;
- употребление алкогольных напитков и курение;
- радиационная терапия органов малого таза;
- недостаточное поступление витаминов и микроэлементов с пищей;
- заболевания обмена веществ;
- неконтролируемый прием гормональных препаратов;
- обнаружение лейкоплакии или карциномы шейки матки у близкой родственницы.
Устранение некоторых перечисленных выше факторов риска является эффективным методом профилактики заболевания.
Классификация
Существуют два основных вида лейкоплакии шейки матки, отличающихся морфологическими и функциональными особенностями. Определение конкретного вида заболевания возможно только с помощью гистологического исследования. Разные морфологические формы лейкоплакии отличаются риском злокачественного перерождения.
Формы болезни:
- Простая лейкоплакия, характеризующаяся огрубением наружного слоя эпителия и избыточным делением клеток. Значительные морфологические изменения клеток базального слоя не выявляются.
- Пролиферативная лейкоплакия. Эта форма болезни характеризуется нарушением специализации клеток и появлением специфических морфологических изменений. Пролиферативная лейкоплакия считается предраковым состоянием.
Определение формы патологии необходимо для подбора лечения.
Виды лейкоплакии
Как лечить лейкоплакию, зависит от ее типа. Заболевание опасно тем, что патологические процессы в эпителии могут приобретать злокачественный характер и провоцировать онкологические новообразования.
На сегодняшний день медицина выделяет три категории лейкоплакии.
- Простая. Образования располагаются вровень с эпителием. Они, как правило, белого цвета, изменения носят доброкачественный характер.
- Пролиферативная. Выражается в плотных наростах, возвышающихся над эпителием. Различают бородавчатую и чешуйчатую форму.
- Эрозивная. Характеризуется трескающимися и кровоточащими очагами. Данная форма наиболее опасна, поскольку в структурах присутствуют атипичные клетки.
Симптомы
В большинстве случаев заболевание не проявляется симптоматически. Само по себе огрубение наружного эпителия шейки матки не приводит к нарушению функций органа, поэтому патология может долго оставаться недиагностированной. Обычно лейкоплакия становится случайной находкой во время гинекологического обследования.
Возможные симптомы:
- неприятные ощущения во время полового акта;
- боли во время менструации;
- кровянистые выделения;
- избыточные вагинальные выделения.
Появление частых маточных кровотечений, не связанных с менструацией, и боли может свидетельствовать о трансформации лейкоплакии в злокачественную опухоль.
Диагностика
При обнаружении факторов риска болезни необходимо записаться на прием к гинекологу. Во время консультации врач спросит женщину о жалобах и изучит анамнестические данные. Затем проводится первичный осмотр половых органов, включающий пальпаторное исследование и использование зеркал для оценки состояния шейки матки. При обнаружении подозрительных изменений гинеколог назначает инструментальные и лабораторные исследования.
Дополнительные методы диагностики:
- Кольпоскопия – метод визуального обследования шейки матки. Врач просит пациентку расположиться в гинекологическом кресле. Через влагалищное отверстие в шейку матки осторожно вводится кольпоскоп, оснащенный оптикой и источником света. Гинеколог подробно изучает состояние эпителия органа. Обработка подозрительных участков раствором йода дает возможность обнаружить патологические изменения в тканях. При необходимости оптика заменяется видеокамерой, позволяющей специалисту видеть четкое изображение тканей органа на мониторе. Кольпоскопия является надежным и безопасным исследованием, не требующим обезболивания.
- Соскоб клеток эпителия шейки матки. Во время кольпоскопии врач вводит в полость органа специальный инструмент для забора клеток в подозрительной области. Цитологическое исследование полученного материала в лаборатории дает возможность оценить морфологические изменения и определить форму лейкоплакии. Цитология является надежным методом исключения злокачественного перерождения тканей.
- Биопсия шейки матки. При сильном огрублении эпителия врач не может получить клетки нижних слоев лейкоплакии с помощью соскоба. В этом случае ножевая биопсия является оптимальной диагностической процедурой. С помощью специального инструмента специалист иссекает нужный объем тканей. Цитологическое обследование биоптата также необходимо для исключения роста злокачественных клеток. Процедура проводится под местной анестезией. При необходимости гинеколог назначает полное выскабливание эпителия цервикального канала.
- Микробиологическое исследование материала. Полученные с помощью соскоба или мазка ткани могут быть использованы для исключения инфекции. Специальные питательные среды дают специалисту возможность идентифицировать возбудителя болезни.
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови у пациентки. Лабораторное исследование материала проводится для обнаружения признаков воспаления и инфекции. Серологические реакции, направленные на поиск специфических иммуноглобулинов, необходимы для исключения венерических заболеваний. При подозрении на ВПЧ-инфекцию проводится поиск участков ДНК вируса с помощью полимеразной цепной реакции (ПЦР).
Объем диагностики зависит от результатов кольпоскопии и общего осмотра. Основной задачей является исключение риска злокачественного перерождения тканей.
Лечение
Метод лечения зависит от формы лейкоплакии и индивидуального анамнеза пациентки. Из-за высокого риска трансформации патологии в карциному рекомендуется удалять очаг измененных тканей. В некоторых случаях гинеколог назначает медикаментозную терапию. Назначаемые лекарственные средства могут включать антибиотики и противовоспалительные медикаменты. Лечение первопричины болезни позволяет предотвратить развитие рецидива.
Методы удаления патологии:
- Криохирургия – применение холода для уничтожения пораженного эпителия. Во время процедуры пациентка находится в гинекологическом кресле. После введения расширителя в шейку матки хирург использует специальный зонд, наконечник которого охлаждается с помощью жидкого азота. Деструкция лейкоплакии занимает 5-10 минут. Криохирургия не сопровождается травматизацией тканей или сильной болью.
- Радиоволновая деструкция. Специальный аппарат, вводимый в шейку матки, оказывает воздействие на ткани. Это безопасный и быстрый метод лечения, характеризующийся низким риском осложнений.
- Другие методы малоинвазивного удаления недуга, включая химическое прижигание и аргоноплазменную коагуляцию. Длительность реабилитации после таких вмешательств не превышает 2 месяцев.
Если гинеколог обнаруживает признаки злокачественного перерождения лейкоплакии, назначаются радикальные методы хирургического лечения. Врачу необходимо удалить не только патологический очаг, но и окружающие его клетки. Это важно для предупреждения миграции аномальных клеток в соседние ткани.
Другие методы хирургического лечения:
- Конизация шейки матки. С помощью специального инструмента специалист оказывает радиоволновое воздействие на орган и удаляет пораженную часть шейки матки. Это малотравматичная процедура, позволяющая сохранить репродуктивную функцию.
- Ампутация шейки матки – удаление пораженного сегмента органа. Недостатком метода является высокая степень травматизации тканей, однако операция позволяет сохранить целостность репродуктивной системы.
Во время лечения болезни врач просит пациентку воздержаться от половых контактов и приема гормональных контрацептивов.
Методика
Решение об электрокоагуляции принимается сразу же после обнаружения бляшечных очагов при гинекологическом осмотре или кольпоскопии. В ходе осмотра обязательно берут биопсию ткани для последующего гистологического исследования, чтобы подтвердить лейкоплакию и исключить рак. Перед проведением электрокоагуляции женщина проходит все необходимые исследования:
- гинекологический мазок;
- цитологический мазок-отпечаток;
- кровь на биохимию;
- кровь на гормоны;
- иммунодиагностику, и др.
Сама процедура прижигания проводится амбулаторно в стерильных условиях малой операционной. Обнажается шейка матки и обрабатывается антисептиками. К патологическим очагам подводится электрод аппарата для электрокоагуляции. Этот аппарат генерирует переменные токи. Под действием энергии токов происходит прижигание бляшек. Продолжительность прижигания составляет несколько минут, и зависит от распространенности и стадии процесса. В любом случае, важно чтобы не оставить без внимания ни один участок, и прижечь все бляшки.
Процедура прижигания довольно болезненная. Поэтому ее проводят под местным обезболиваниям. У эмоциональных пациенток с повышенной болевой чувствительностью может понадобиться введение в неглубокий наркоз. Поэтому за 2-4 часа до вмешательства прием пищи и питья нежелателен.
В течение первых часов после вмешательства женщина находится под наблюдением врача. Затем при удовлетворительном состоянии ее отпускают домой. В качестве дополнения к хирургическому вмешательству врач назначает консервативное лечение (противовоспалительные, гормональные средства, иммуностимуляторы, гормоны и др.).
После прижигания на раневой поверхности образуется струп. Этот струп отторгается примерно через 12 дней. А для полного заживления раны потребуется до 2 мес. Все это время нужно воздержаться от интимной близости, от посещения бань и саун, а также от использования вагинальных тампонов.
Профилактика и прогноз
В большинстве случаев прогноз благоприятный. Отсутствие папилломавирусной инфекции и дисплазии указывает на низкий риск злокачественного перерождения тканей. Проведение хирургического вмешательства позволяет не только устранить риск озлокачествления органа, но и сохранить репродуктивную функцию. После лечения гинеколог регулярно проводит обследования для исключения риска рецидива.
Простые врачебные рекомендации позволяют уменьшить вероятность возникновения лейкоплакии и других заболеваний половой системы. Методы профилактики направлены на изменение образа жизни и устранение негативных внешних факторов.
Основные методы профилактики:
- использование гормональных препаратов только под контролем врача;
- регулярное прохождение гинекологических обследований;
- ведение календаря менструального цикла и обращение к врачу при появлении расстройств;
- отказ от алкогольных напитков и сигарет;
- своевременное лечение хронических заболеваний половых и эндокринных органов;
- использование латексного презерватива;
- половой акт только с проверенным партнером (ВПЧ-инфекция может передаваться даже при использовании презерватива).
Консультация гинеколога или онколога поможет женщине узнать больше о факторах риска лейкоплакии и методах лечения этого заболевания. При необходимости врач сразу проводит обследование и исключает наличие подозрительных изменений в шейки матки.
Ведущие специалисты по лечению лейкоплакии в Южном Федеральном Округе
Ермолаева Эльвира Кадировна Является известным и признанным на Северном Кавказе специалистом по лечению лейкоплакии вульвы, влагалища и шейки матки, диагностике и лечению крауроза, склероатрофического лишая, эритроплазии Кейра и других заболеваний вульвы.Один из авторов метода регенерирующих микроинъекций для лечения лейкоплакии.К ней обращаются отчаявшиеся и измученные страданиями женщины.Опытный гинеколог, физиотерапевт-курортолог, врач УЗД.
Ермолаев Олег Юрьевич Кандидат медицинских наук, гинеколог-эндокринолог с 25-летним стажем и успешным опытом лечения лейкоплакии, крауроза и дисплазии вульвыСпособен видеть взаимосвязи, которые ускользают от остальных
О врачах Клиники подробно…
| МЕЖДУНАРОДНЫМ ПРИЗНАНИЕМ репутации и достижений Курортной клиники женского здоровья в разработке и внедрении эффективных и безопасных лечебных методик и качества предоставляемых медицинских услуг ЯВЛЯЕТСЯ НАГРАЖДЕНИЕ Курортной клиники женского здоровья в Пятигорске Международным СЕРТИФИКАТОМ КАЧЕСТВА SIQS в сфере медицины и здравоохранения. Международный Сократовский Комитет, Оксфорд, Великобритания и Швейцарский институт стандартов качества, Цюрих, ШВЕЙЦАРИЯ. |
Курортная клиника женского здоровья работает БЕЗ ВЫХОДНЫХ и праздничных дней:
понедельник — пятница с 8.00 до 20.00, суббота, воскресенье, праздничные дни с 8.00 до 17.00.
ТОЧНОе определение и лечение лейкоплакии в Пятигорске по предварительной записи не позднее чем за 3 дня по многоканальному телефону 8 (800) 500-52-74 (звонок по России бесплатный), или +7 (для зарубежных звонков).
| о лечении в Пятигорске можно по адресу ЗАПИСЬ ОНЛАЙН на лечение лейкоплакии здесь. ЗАПИСЬ по интернету на лечение лейкоплакии здесь. ЗАПИСЬ на лечение по телефону или здесь. |
Запись на лечение
Врачами нашей ПРОФИЛЬной женской клиники наработан БОЛЬШОЙ ОПЫТ лечения лейкоплакии органов женской половой сферы курортными факторами и лекарственными средствами из природного сырья.
Мы принимаем женщин из всех городов России, ближнего и дальнего зарубежья.
Курортная клиника женского здоровья содействует в размещении и проживании женщин, женщин с детьми и семейных пар на время обследования и лечения.
ПРОЖИВАНИЕ в Пятигорске НЕ ВХОДИТ В СТОИМОСТЬ курса лечения и оплачивается отдельно.
Об условиях проживания и трансфере из аэропорта Минеральные Воды и железнодорожной станции Пятигорск подробно в статье «Проживание».
При необходимости бронирования жилья просьба согласовывать дату заезда не позднее чем за 7 дней.
Мы в полном ВАШЕМ РАСПОРЯЖЕНИИ при возникновении любых сомнений или пожеланий.