Себорея развивается в так называемых себорейных зонах – участках кожи, на которых сальных желез особенно много, около 400-600 на 1 см2 1. К ним относятся:
- волосистая часть головы;
- Т-образная зона лица (лоб, носогубные складки, подбородок);
- центральная часть груди и верхняя часть спины между лопатками.
Себорейный дерматит – хроническое воспалительное заболевание, которое развивается, когда в пораженных зонах начинает активно размножаться дрожжеподобный грибок Malassezia furfur. От проявлений этой болезни страдает около 3% населения, причем в большей степени им подвержена молодежь, среди которой количество больных возрастает до 5%.2
Заболевание считается достаточно распространенным. Особенно часто оно проявляется в первые годы жизни ребенка, а также у людей после 40 лет. Подобная возрастная особенность возникновения себорейного дерматита объясняется тем, что именно в эти периоды жизни человека сальные железы на теле работают с высокой интенсивностью.
Причины возникновения и развития
В основе развития себореи и себорейного дерматита лежит нарушение функции сальных желез кожи, которое проявляется в том, что железы начинают вырабатывать либо слишком мало секрета (кожного сала), либо слишком много, кроме того, состав и консистенция секрета тоже меняются. Избыточные выделения смешиваются с пылью, отмершими клетками кожи и могут служить субстратом для активного размножения условно-патогенных микроорганизмов, чаще всего грибков рода Malassezia, которые в норме присутствуют на коже у 90% населения3. Продукты обмена этого возбудителя вызывают раздражение кожи и ее воспалительную реакцию, проявляющуюся в виде покраснения и появления папул, покрытых жирными корочками.
Отчего происходит сбой в функционировании сальных желез? Врачи выделяют множество факторов, которые могут сыграть роль в нарушении функции сальных желез. Среди них:
- генетическая предрасположенность;
- изменение гормонального фона (повышение уровня прогестерона и андрогенов, снижение уровня эстрогенов — поэтому нарушение часто встречается у мужчин), в том числе в младенчестве, при половом созревании, беременности, при хронических заболеваниях;
- снижение иммунитета на фоне хронических или инфекционных заболеваний, приема сильнодействующих лекарственных препаратов;
- многие другие.
Протоки сальных желез открываются в устья волосяного фолликула, поэтому при себорее и себорейном дерматите страдает не только кожа, но и волосы пациента.
Проблема может усугубиться в результате длительного теплового воздействия или из-за повышенной чувствительности кожи к внешним раздражителям. При этом себорейный дерматит у детей и взрослых может протекать в тяжелой форме независимо от количества активных грибов на коже.
Диагностика дерматита
К какому врачу обратиться за помощью, и какие анализы нужно сдать?
Хотя выявить дерматит не составляет труда, необходимо установить первопричину и провоцирующие факторы.
Кроме сбора анамнеза пациента и общего осмотра понадобится диагностика гормонального фона, а также исследование функционирования органов пищеварения.
Назначаются лабораторные анализы для исключения эндокринных нарушений, в частности сахарного диабета.
Дополнительно проводиться исследование кала для определения наличия/отсутствия дисбактериоза.
В случае расшифровки дерматологом результатов анализов и выявления патологических изменений, врач перенаправит пациента к профильным специалистам.
Чаще такими докторами являются гастроэнтеролог и эндокринолог.
Как проявляется себорейный дерматит?
Заболевание поражает отдельные участки тела человека. Как правило, это:
- кожа волосистой части головы;
- лицо;
- заушные области;
- верх туловища (чаще всего область грудной клетки, лопаток);
- крупные кожные складки на теле (например, паховая область, подмышки).
Себорейный дерматит у взрослых и детей проявляется в виде локальных покраснений и папул, покрытых жирными чешуйками.
Распознать болезнь на ранней стадии у взрослых также можно по появлению такого признака, как перхоть. При усугублении ситуации постепенно волосистая часть головы начинает покрываться красными пятнами, позже они могут сливаться, образуя очаги с характерным шелушением кожи. В запущенных случаях при отхождении жирных корок от поверхности кожи под ними обнаруживается влажный секрет. Если не предпринимать никаких мер по лечению себорейного дерматита, то данная проблема может осложниться присоединением инфекции.
Помимо внешних признаков себорейного дерматита больные зачастую жалуются на кожный зуд. В результате постоянного расчесывания очага воспаления происходит еще большее травмирование тканей с высоким риском дальнейшего инфицирования.
Заболевание вызывает не только серьезный дискомфорт, но и ухудшает качество жизни человека в целом, провоцирует неуверенность в себе, затрудняет установление контактов с другими людьми, не дает строить близкие отношения с противоположным полом.
Гипоаллергенная диета беременной и кормящей мамы при атопическом дерматите
Во время кормления грудью необходимо соблюдать ряд пищевых ограничений. В таком случае риск развития у ребенка атопического дерматита намного ниже. Если же у родителей были диагностированы аллергические реакции, бронхиальная астма или атопический ринит, соблюдение диеты при дерматите у взрослых (желательно еще на этапе подготовки к зачатию) просто необходимо.
Беременная или кормящая женщина должна отказаться от тех же продуктов, которые находятся под запретом для всех взрослых, страдающих от нетипичной реакции (см. выше).
Симптомы и формы/Виды себорейного дерматита
Если рассматривать себорею и себорейный дерматит у детей и взрослых, можно выделить следующие разновидности:
- Сухая себорея. При таком характере течения заболевания сальные железы производят недостаточное количество секрета. В результате этого кожные покровы недополучают увлажняющих компонентов, пересыхают, на их поверхности появляются микротрещины. Обычно сухая себорея протекает без формирования острых воспалительных очагов. Вместо этого больного беспокоит отделение сухих крупиц перхоти. Чаще всего подобную форму течения болезни наблюдают у детей подросткового возраста.
- Жирная себорея. Форма отличается от предыдущей тем, что сальные железы, наоборот, работают слишком активно и выделяют большое количество густого секрета. Вещество склеивает омертвевшие клетки кожи, откладывается на волосах, из-за чего они приобретают неопрятный вид. Проблема зачастую затрагивает женщин молодого возраста.
- Комбинированный тип. Характеризуется наличием признаков и сухой, и жирной себореи. Заболевание развивается на различных участках тела, потому вызывает серьезный дискомфорт. В большинстве случаев такую форму диагностируют у представителей мужского пола.
В зависимости от локализации очагов воспаления, выделяют себорейный дерматит волосистой части головы, лица и туловища.
Первым признаком поражения волосистой части головы становится появление перхоти. При этом кожа головы может быть как чрезмерно сухой, так и жирной, а чешуйки от серебристо-белых при легкой форме до плотных жировых корочек при выраженном поражении.
У больных себорейным дерматитом кожи головы со временем волосы становятся редкими, тонкими, ломкими и часто выпадают.
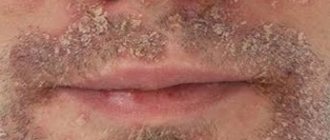
Очаговые воспаления на лице считаются не менее распространенными. Такой форме заболевания подвержены преимущественно подростки и молодые люди в возрасте до 25 лет. Причина себорейного дерматита в данном случае – высокая активность сальных желез в области лица. В пубертатном периоде они начинают работать активнее, что может спровоцировать развитие заболевания. На лице высыпания чаще симметричны, расположены в области лба, носогубных складок, крыльев носа, бровей.
На начальной стадии болезнь проявляется ограниченными участками воспаления, поверхность которых покрыта бело-желтыми чешуйками. Высыпания сопровождаются зудом, постоянно шелушатся. По мере прогрессирования заболевания участки воспаления могут сливаться. В некоторых случаях воспаление усугубляется присоединением вторичной инфекции.
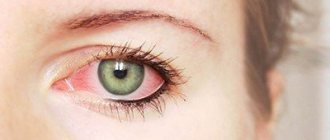
Иногда воспаление переходит на кожу век. Это приводит к развитию себорейного блефарита. Для него характерно образование сильного отека век, покраснение глаз, образование трещин на нежной коже в данной области. У линии роста ресниц постепенно начинают формироваться воспалительные очаги с характерным отделением мелких чешуек и корок. Из-за этого больным по утрам приходится буквально «продирать» глаза, поскольку веки сильно слипаются.
На туловище себорейный дерматит обычно локализуется в области грудины и лопаток. Заболевание протекает с образованием очагов воспаления с четкими границами, покрытыми желтоватыми чешуйками.
Степень тяжести себорейного дерматита варьирует от легкой до тяжелой и зависит от объема поражения кожи, выраженности воспаления и интенсивности зуда.
Младенческий себорейный дерматит – одно из первых кожных заболеваний, с которым сталкивается ребенок. Он развивается на фоне незрелости функций кожи и сальных желез у младенцев и проявляется в виде жирных желтых корочек, покрывающих головку (так называемый «чепчик младенца»), иногда область бровей и щек.
Дерматит головы: проблемы в эндокринной системе и гормональном фоне
Изменения в функционировании гормональной системы не всегда идут на пользу организму.
В данном случае выражаются в повышенном размножении грибка.
Связано данное явление с тем, что именно половые гормоны контролируют секрецию сальных желез.
Наибольшее влияние оказывают стероидные.
Было выявлено, что у женщин с диагнозом себорейный дерматит (экзема) эпидермиса или волосистой части головы нарушена концентрация и соотношение тестостерона и эстрогена.
Лабораторный анализ указывал на повышенное содержание тестостерона с одновременным снижением эстрогена.
Изменение уровня андрогенов в организме, а именно их повышение, может выступать в качестве наследственного заболевания или быть признаком какой-либо патологии.
Заболевания, которые могут протекать с повышением уровня андрогенов:
- дисфункция коры надпочечников врожденного типа
- синдром Штейна—Левенталя
- андростерома (гормонально активная опухоль с локализацией в области надпочечников)
- онкологическое новообразование яичка
- синдром гиперкортицизма
Нередко дерматит волосистой части головы наблюдается в переходном возрасте у ребенка.
Это также обусловлено естественными гормональными изменениями.
У пациентов женского пола дерматит чаще проявляется на фоне начала менструации или заболеваний урогенитального тракта.
Дерматит головы: заболевания ЦНС и вегетативной системы
Кроме гормонального фона в секреции сальных желез принимает участие нервная система и вегетативная.
Так, у многих пациентов, имеющих хронические патологии, к примеру, повышенную потливость или гипотонию, наблюдается усиление выработки кожного сала.
Это касается и ЦНС, она также принимает участие в процессе салоотделения.
У большого количества пациентов с патологиями нервной системой (неврастения, нейроинфекции, хроническая депрессия и др.) наблюдаются признаки дерматита.
Заболевания, которые чаще всего сопровождаются повышенной выработкой кожного сала:
- парасимпатикотония
- дрожательный паралич
- энцефалит Экономо
- эпилептическое расстройство.
Лечение себорейного дерматита: основные подходы и методы
Тактику и схему лечения себорейного дерматита кожи подбирает врач на основании того, в какой форме протекает заболевание и в какой области локализованы воспаления.
Если болезнь протекает легко, то для такой формы характерно наличие незначительного количества сухих или жирных чешуек, умеренное покраснение кожных покровов, а также время от времени возникающий слабый зуд. При таком течении заболевания врач, как правило, ограничивается наружной терапией. Например, при легком поражении волосистой части головы, при перхоти, врач может порекомендовать использование шампуня Скин-кап. Наносят шампунь на влажные волосы, затем нужно помассировать кожу головы до образования пены и тщательно смыть. После этого необходимо нанести шампунь повторно, оставить на 5 минут, и тщательно смыть большим количеством воды. Шампунь Скин-кап может применяться как при обострении себорейного дерматита по схеме 2-3 раза в неделю, так и для профилактики дальнейших рецидивов 1-2 раза в неделю.
Когда заболевание протекает в средне-тяжелой и тяжелой форме, то симптомы себорейного дерматита становятся более выраженными. На этой стадии характерно появление более ярких пятен красного цвета на кожных покровах, иногда на коже формируется заметный отек, поверхность покрывается плотными корками серо-желтого цвета. Все это протекает на фоне сильного зуда, который присутствует практически постоянно. Из-за дискомфорта больной не может полноценно работать, ему сложно сосредоточиться на чем-либо, нередко в острой фазе заболевания человек испытывает проблемы со сном.
В данном случае также существуют общепринятые рекомендации, как лечить себорейный дерматит. Принимаемые меры носят комплексный характер, пациентам могут назначить гормональные препараты. Лечение себорейного дерматита назначает врач, основываясь на тяжести течения заболевания и индивидуальных особенностях пациента. Одним из негормональных препаратов лечения себорейного дерматита является препарат Скин-кап. Он подавляет активность грибка рода Malassezia и помогает уменьшить признаки воспаления, а также способствует уменьшению шелушения. В зависимости от локализации воспалительных очагов может быть назначен шампунь, крем или аэрозоль Скин-кап. аэрозоль Скин-кап, например, подходит для обработки волосистой части головы, а крем удобно наносить на лицо. Длительность лечения обострения варьируется, обычно для полного устранения симптомов заболевания требуется от двух недель до 1 месяца.
Применение шампуня, крема и аэрозоля Скин-кап способствует существенному облегчению состояния при себорейном дерматите. Действующее вещество препарата Скин-кап обладает следующими эффектами:
- обеспечивает противовоспалительное действие;
- подавляет рост и размножение патогенных грибков, которые являются основной причиной обострения заболевания;
- сдерживает активность бактерий, которые могут усилить воспаление.
Препарат может быть рекомендован пациентам с любой формой себорейного дерматита, лечение возможно как взрослых, так и детей в возрасте от одного года. Средства из линейки Скин-кап не просто устраняют признаки заболевания, они помогают держать болезнь под контролем, не допуская рецидивов.
Симптомы себореи
При сухом варианте себореи у большинства пациентов отмечаются ощутимые признаки, которые побуждают обратиться к специалисту и пройти лечение от себореи:
- мелкая перхоть;
- истончение и слабость волос головы;
- повышенная потеря волос в сутки по сравнению с нормальной;
- корочки и следы расчесов кожи головы;
- зуд, сухое шелушение, жжение кожи на голове.
При себорейном дерматите может развиваться себорейная алопеция: волосы становятся истонченными, слабыми и тусклыми, начинают сечься, теряют здоровый вид и блеск, могут усиленно выпадать.
Систематического действия на организм болезнь не оказывает, но заставляет страдать от нарушения внешнего вида волос, сушит кожу головы, а при серьезных причинах ее возникновения возможны и эмоциональные расстройства.
Лечение сухой себореи кожи головы всегда направлено на устранение факторов-провокаторов. Необходимо установить, какие нарушения имеются у пациента, и составить схему их лечения в первую очередь. Если на коже имеется патогенная флора, потребуются специальные косметические средства, рассчитанные на себорею. В любом случае врач порекомендует средства с успокаивающим и противовоспалительным эффектом – специальные шампуни, эмульсии для нанесения на кожу.
При себорее важно наладить корректную работу желудочно-кишечного тракта, установить здоровый распорядок дня с достаточным количеством сна и отдыха, минимизировать имеющиеся стрессы. В дополнение к лечению стоит уделить внимание физической активности, психоэмоциональному здоровью.
Особенности форм выпуска СКИН-КАП
Крем быстро впитывается и хорошо смягчает и увлажняет кожу, не оставляет на ней жирных следов. Он подходит для кожи лица и для пораженных поверхностей, которые требуют увлажнения.
Аэрозоль при помощи специальной насадки, которая входит в комплект, можно наносить даже на кожу головы, не задевая при этом волосы. Он способствует устранению зуда и подсушивает влажные высыпания.
Шампунь от себореи эффективно7 борется с ее проявлениями на волосистой части головы. Активно способствует устранению перхоти и зуда, борется с первопричиной болезни – патогенными микроорганизмами. Оптимально подходит для профилактики рецидивов.
Гель для душа Скин-кап — это косметическое средство, незаменимое для ежедневной гигиены в случаях, когда себорея поражает кожу груди и спины. Он очищает, успокаивает и увлажняет кожу, способствует устранению воспаления и восстанавливает защитные свойства кожи.
Какая профилактика и прогноз лечения при сухой себорее
Профилактику себореи проводят с помощью мер нормализации образа жизни – режимов сна, питания, активности, а также с помощью организации грамотной гигиены кожи головы и волос. В An-Tech Research Laboratories большое внимание уделяют комплексному лечению и поиску причин заболевания. Это позволяет не только справиться с себореей, но и не допустить ее повторного возникновения. Себорея – неприятная болезнь, которая ярко проявляется визуально. Чем быстрее происходит обращение к специалисту, тем в более короткие сроки он может помочь справиться болезнью и вылечить кожу головы.
Назад к списку статей
Профилактика себорейного дерматита
Пациентам с данным заболеванием необходимо знать не только то, как лечить себорейный дерматит, но и освоить основные правила профилактики обострения болезни. Главной задачей в данном случае выступает исключение тех факторов, которые могут спровоцировать запуск механизмов развития патологии.
Таким образом, в рамках профилактики себорейного дерматита стоит уделить внимание нескольким аспектам:
- соблюдение определенной диеты;
- выполнение правил личной гигиены;
- качественный уход за кожей;
- поддержание активного и здорового образа жизни;
- своевременное лечение сопутствующих заболеваний.
Дерматит головы при состояниях, вызванных иммунодефицитом
При активном снижении защитных свойств иммунной системы, грибок стремительно размножается, переходя в патогенную фазу.
Состояния, вызванные снижением иммунитета, могут быть первичного типа и вторичного.
В первом случае речь идет о вирусе иммунодефицита человека.
Во втором — о снижении иммунитета при ОРЗ, ОРВИ, сахарном диабете, хронических патологиях.
В случае постоянного и затяжного иммунодефицита дерматит прогрессирует до хронической формы.
Она крайне трудно поддается эффективному лечению.
Обычно медикаментозные препараты позволяют снизить выраженность симптоматики болезни.
Но редко ликвидируют ее полностью.
Диета при дерматите
В основу диеты для себорейного дерматита должны быть положены полезные продукты, содержащие небольшое количество жиров. Это разнообразные крупы, нежирные сорта мяса и рыбы, обязательно свежие овощи и фрукты.
Важно не только питаться полноценно и правильно, но и соблюдать некоторые рекомендации по приготовлению пищи. Так, наиболее предпочтительными вариантами термической обработки продуктов являются варка, запекание, приготовление на пару или на гриле без добавления масла.
Смешанная себорея
Смешанной себорее присущи признаки сухой и жирной разновидностей. В частности, больные отмечают, что кожа на лице в средней его части — жирная, а на щеках — сухая. Особенно много сала выделяется в зонах темени, подбородка, лба, носа. В остальных местах жирность умеренная или недостаточная.
Также врачи отмечают, что человека может беспокоить сухая перхоть и жирная кожа на лице.
Симптомы смешанной себореи:
- воспалительный процесс на щеках, волосистой части головы, подбородке, лбу, груди, носу;
- в области воспаления кожа грубеет;
- покраснения, зуд;
- усиленное выделение сала на лбу, но сниженная секреция в других зонах лица;
- шелушение в области повышенной активности выделяющих жир желез, чешуйки желтоватого или серого цвета;
- шелушение сухих участков кожи.
Спровоцировать смешанную себорею способны все факторы, перечисленные выше как причины других разновидностей болезни. Чаще всего проблема связана с гормональными изменениями или сбоями. Важную роль играет наследственность. Стрессы и волнения также могут способствовать размножению грибков.
Соблюдение личной гигиены
Пациентам с себорейным дерматитом рекомендуется как можно реже травмировать очаги воспаления. Правила личной гигиены предусматривают очищение кожи дважды в день с использованием специальных средств с низким рН. Для очищения кожи запрещено использовать агрессивные средства, такие как хозяйственное или дегтярное мыло.
Общие рекомендации по соблюдению личной гигиены:
- исключается применение мочалок или спонжей с жесткими волокнами;
- на время стоит отказаться от очищения кожи с помощью скрабов, пилингов, содержащих абразивные частицы и агрессивные химические соединения;
- во время водных процедур рекомендуется использовать дехлорированную воду, для этого ее предварительно рекомендуется отстаивать или фильтровать;
- длительность водных процедур стоит сократить до 10-15 минут;
- при выборе средств для душа выбирайте продукты без красителей и отдушек, с низким рН;
- пользуйтесь полотенцами с мягким ворсом, при этом лучше промакивайте ими кожу, а не растирайте;
- чтобы снизить вероятность травмирования кожи при расчесывании, старайтесь отстригать ногти максимально коротко;
- исключите пользование чужих предметов личной гигиены.
Как выглядит перхоть
Белые хлопья, хорошо заметные на темной одежде, — это ничто иное, как перхоть. Она представляет собой чешуйчатые частицы ороговевшей кожи, появляется у корней волос, а потом легко осыпается. Чаще всего недуг провоцируется активностью грибка Malassezia. Он присутствует на коже каждого человека, однако лишь при определенных условиях начинает множиться и вызывает перхоть.
Когда грибок на коже головы активизируется, человек чувствует зуд. В зависимости от причин, вызвавших стихийное размножение микроорганизмов, и особенностей работы сальных желез себорея (именно так называют заболевание, сопровождаемое шелушением) делится на сухую, жирную, смешанную. Также она может проявляться в других формах.
Правила ухода за кожей
Уход за кожей, склонной к появлению симптомов себорейного дерматита, в первую очередь ориентирован на нормализацию функций сальных желез. Важно не только уменьшить выработку кожного сала, но при этом обеспечить увлажнение кожных покровов.
Общие рекомендации по уходу:
- Старайтесь сократить пользование комедогенной декоративной косметики, поскольку она может провоцировать закупоривание пор.
- Пользуйтесь ухаживающими средствами, не содержащими спирта. Он раздражает кожу, высушивает ее, заставляя сальные железы работать активнее.
- Для ухода выбирайте специальные косметические продукты, предназначенные для себорейной кожи.
Медикаментозное устранение угрей и себореи
Существуют кожные болезни, лечением которых занимаются как дерматологи, так и косметологи. К ним относится то, что может быть у всех, на что можно и не обращать внимания, но от чего очень хочется избавиться, так как это влияет на эстетический вид кожи. Итак, это проблемы, которые портят внешний вид и причиняют не столько физические, сколько моральные страдания. Остановимся здесь только на наиболее частых – Угри, себорея и различные образования на коже.
Обыкновенные или юношеские угри
Угри
– самое распространенное заболевание кожи у подростков и лиц молодого возраста, то есть наиболее социально активной части населения. Этой неприятной болезнью охвачено около 85% людей в возрасте от 12 до 25 лет в европейских странах, так что чистая кожа в этом возрасте скорее исключение, чем правило. Присутствие воспаленных прыщиков, гнойничков и гнойников, черных точек (комедонов), пятен и рубчиков, сальный, неопрятный вид кожи на самых видных местах вызывает сложности в общении, профессиональном устройстве, снижает самооценку, нередко приводят к формированию значительных психоэмоциональных расстройств, вплоть до стремления к полной изоляции. Некоторые молодые люди перестают выходить из дома, бросают учебу и работу, замыкаются, и в конце концов незначительная и совершенно банальная кожная проблема перерастает в личную трагедию. У больного, обратившегося к дерматологу по поводу угрей, существуют серьезные психологические проблемы. В той или иной степени выражены стеснительность, чувство вины, ощущение своей социальной неприемлемости, злость, состояние депрессии, неверие в возможность излечения. Интенсивные переживания усугубляют течение заболевания. В стрессовых ситуациях больные, особенно женщины, расковыривают кожу, выдавливают Угри, что еще больше ухудшает внешний вид кожи в связи с присоединяющимся воспалением. На таких травмированных участках остаются рубцы и пятна, которые долго не проходят.
Угри
– длительно текущее заболевание, часто обостряющееся (у девушек, как правило, ежемесячно) и нередко устойчивое к проводимому лечению. В настоящее время мы знаем значительно больше об угрях, чем десять лет назад, и грамотный специалист всегда может помочь больному. В связи с этим бытовавшее в прошлом мнение, что угри сами собой пройдут с возрастом, и в связи с этим не стоит тратить усилия на их лечение, сейчас звучит просто абсурдно. Не всегда удается сразу найти верный индивидуальный подход, но приложенные усилия и проявленное упорство всегда вознаграждаются хорошим результатом. В арсенале специалистов есть целый ряд эффективных лекарственных препаратов разных групп. Выбор препарата зависит от формы заболевания, преобладания тех или иных симптомов, пола больного, наличия противопоказаний.
Угри чаще подразделяют на:
- угри с преобладанием комедонов (белых и черных точек при слабо выраженном воспалении);
- папуло-пустулезные угри (имеются комедоны, воспаленные узелки – то, что обычно называют прыщами, гнойнички, иногда единичные крупные болезненные уплотнения, постепенно превращающиеся в гнойники типа фурункулов);
- конглобатные угри (наряду со всем вышеперечисленным имеются длительно существующие болезненные уплотнения, оставляющие после заживления выраженные рубцы).
У большинства пациентов со временем формируется привычка выдавливать комедоны и гнойнички, постоянно трогать воспаленную кожу, отчего ко всему описанному добавляются кровянистые корочки, пятна, поверхностные рубчики.
В развитии угрей принимают участие многие факторы, действие которых реализуется в конечном счете в сально-волосяных фолликулах. Поражаются не все фолликулы, а только имеющие особое строение, располагающиеся на лице и в верхней части туловища, с крупными сальными железами, широкими (до 2,5 мм) протоками и тонкими, почти невидимыми волосками. Сальные железы – орган-мишень для половых гормонов, особенно для тестостерона. Под влиянием тестостерона, вырабатываемого половыми железами особенно активно в юношеском возрасте, размеры и количество сальных желез существенно увеличиваются, усиливается выработка кожного сала, изменяется его состав. Помимо этого, в развитии угрей имеют существенное значение нарушение ороговения протоков сальных желез, затруднение оттока кожного сала на поверхность кожи, усиленное размножение микробов в скопившемся сале и последующее воспаление. С помощью современных лекарственных средств можно оказать воздействие практически на все факторы, принимающие участие в развитии болезни.
При начальных проявлениях угрей (обычно в возрасте 8–13 лет), когда в клинической картине преобладают повышенная жирность кожи и комедоны (беловатые узелки и черные точки), а воспалительных элементов не так много, применяют наружно препараты ретиноевой и салициловой кислот. Обе кислоты обладают свойством растворять комедоны, причем салициловая кислота в этом отношении действует намного слабее. При папуло-пустулез-ных угрях целесообразно применять антибиотики, ретиноиды, бензоила пероксид (перекись бензоила), традиционные наружные средства (салициловый, левомицетиновый, резорциновый спирты). Тяжелые формы угрей, в том числе конглобатные угри, следует лечить ретиноидами, назначаемыми внутрь, и лишь при наличии противопоказаний применяют другие методы лечения (антибиотики, иммуномодуляторы). Как и при папуло-пустулезных угрях, предпочтительнее применять комбинацию различных препаратов.
Задачи, решаемые в процессе лечения, и способы их решения:
- уменьшение продукции кожного сала (ретиноиды, особенно ретиноевая кислота, гормональные препараты – эстрогены, прогестины или антиандрогены, спиронолактоны);
- уменьшение воспаления – антибиотики (тетрациклины, эритромицин, линкомицин, клиндамицин) и местные противовоспалительные и улучшающие микроциркуляцию средства, включающие окись цинка, серу, деготь, ихтиол, резорцин;
- предотвращение появления и устранение комедонов (ретиноиды, особенно ретиноевая кислота, салициловый спирт);
- предотвращение появления рубцов (раннее начало лечения, ретиноиды, куриозин, контрактубекс, исключение травмирования высыпаний).
Особенности лечения угрей препаратами разных групп
В настоящее время ретиноиды являются самой эффективной группой препаратов для лечения угрей. Их применение решает сразу несколько задач – уменьшение продукции кожного сала и воспаления, предотвращение появления и устранение комедонов и рубцов. Для наружного лечения угрей применяются два изомера ретиноевой кислоты (третиноин и изотретиноин). Для внутреннего лечения конглобатных угрей и устойчивых к другим наружным средствам распространенных папуло-пустулезных угрей применяются Роаккутан и Ретинола пальмитат.
Роаккутан (изотретиноин) (“Хоффманн-Ля Рош”, Швейцария) выпускают в капсулах для перорального применения по 10 и 20 мг (30 штук в упаковке). Назначают из расчета 0,5–1,0 мг/кг массы тела в сутки, принимают равными частями 2 раза в день после еды в течение 12–16 недель. При необходимости повторных курсов перерыв должен составлять не менее 8 недель. Роаккутан – высокоэффективный препарат, однако, его применение ограничивается высокой стоимостью и множеством побочных эффектов. Лечение всегда проводится под наблюдением специалиста.
Ретинола пальмитат
(витамин А) – отечественный препарат, его выпускают в капсулах для перорального применения по 33000 и 100000 МЕ, а также в масляном растворе по 100000 МЕ/мл. Эффективные дозы при угрях не менее 300000 МЕ в сутки. Курс лечения – 12–16 недель. Промежутки между курсами – 4–8 недель. Ретинола пальмитат по эффективности уступает Роаккутану, однако, переносимость его лучше, а стоимость значительно ниже.
Для наружного лечения угрей применяют препараты, содержащие полностью транс-ретиноевую кислоту третиноин) и 13-цис-ретиноевую кислоту (изотретиноин). Полностью транс-ретиноевая кислота содержится в следующих зарубежных препаратах: Ретин-A – 0,05% крем в тубах по 30 г (“Силаг”, Швейцария), Локацид – 0,05% крем в тубах по 30 г и 0,1% раствор во флаконах по 15 мл (“Пьер Фабр”, Франция). Наружные препараты с 13-цис-ретиноевой кислотой, обладающей более высокой биодоступностью, выпускаются только в России – Ретиноевая мазь 0,1% и 0,05% и Ретасол® (ФНПП «Ретиноиды»). Мази и раствор рекомендуется наносить на предварительно очищенную кожу 1–2 раза в день. По достижении эффекта рекомендуется снизить концентрацию или уменьшить кратность нанесения препарата. Длительность лечения – 12–16 недель.
Препараты из группы ретиноидов обладают рядом побочных эффектов. Самые серьезные из них – тератогенность и эмбриотоксичность. В связи с этим женщинам детородного возраста ретиноиды назначают при надежной контрацепции и отрицательном тесте на беременность. В амбулаторной карте при назначении системного лечения обычно делают отметку об осведомленности женщины о возможных побочных эффектах, а за рубежом дерматологи предлагают женщинам заполнить и подписать специальную форму, чтобы избежать в дальнейшем судебного преследования в случае возникновения побочных эффектов. Наружное лечение препаратами этой группы при наступлении беременности прекращают. Отрицательного влияния на репродуктивную функцию мужчин ретиноиды не оказывают.
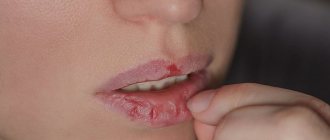
На первой–второй неделе лечения у большинства пациентов возникает реакция обострения, выражающаяся в покраснении, умеренном зуде, шелушении кожи. О реакции следует предупредить больного, а если ему предстоят в это время важные в жизни события, то начало лечения лучше отложить. Обычно указанные явления проходят самостоятельно в течение нескольких дней, после чего наступает стойкое улучшение. Сухость губ, трещинки в углах рта, шелушение кожи часты в процессе лечения, они устраняются применением нейтрального увлажняющего крема для лица и тела, гигиенической губной помады или геля для губ, ограничением использования моющих средств при умывании и мытье. При системном назначении ретиноидов иногда наблюдаются сухость слизистой оболочки носа, носовые кровотечения, конъюнктивит, уретрит, повышение уровня трансаминаз и липидов в крови, повышенная чувствительность кожи к солнечным лучам. Учитывая это, до начала лечения и ежемесячно в процессе лечения производят биохимический анализ крови, рекомендуют пользоваться защитными кремами от солнца, избегать прямых солнечных лучей.
Противопоказания
беременность и период кормления грудью, отклонения в биохимическом анализе крови (гиперлипидемия, повышение активности АЛТ, АСТ и щелочной фосфатазы), почечная и печеночная недостаточность, гипервитаминоз A, непереносимость препарата. Нельзя назначать одновременно ретиноиды внутрь и наружно, ультрафиолетовое облучение, препараты с кератолитическим и отшелушивающим действием, отшелушивающие косметические процедуры и средства (скрабы, пилинг). Действие ретиноидов ослабляется при одновременном использовании глюкокортикостероидных препаратов и приеме алкоголя.
Антибиотики
Из широкого круга антибиотиков для лечения угрей применяются только тетрациклины, эритромицин, линкомицин, джозамицин и клиндамицин. Назначение антибиотиков внутрь показано при поражении большой площади кожи, преобладании гнойничков. Во время беременности из этих препаратов можно применять только эритромицин.
Антибиотики тетрациклиновой группы имеют преимущество перед другими группами, так как они липофильны и легко доходят до главного объекта их действия – сальных желез. Их можно назначать на длительное время – 2–3 месяца в маленькой дозе. В этом случае они блокируют выработку бактериальных липаз – главного звена развития воспаления. Существенное достоинство этого метода – возможность длительного лечения без нарушения состава кишечной флоры. Суточная доза тетрациклина – 1000 мг (10 таблеток по 0,1 г или 4 табл. по 0,25 г), доксициклина гидрохлорида – 50 мг (1 капсула по 0,05 г один раз в день), юнидокс солютаб – 50 мг (1/2 таблетки по 0,1 г), метациклина – 600 мг (2 раза в день по 0,3 г). Антибиотики тетрациклиновой группы в указанных дозах всегда хорошо переносятся, и побочных эффектов, характерных для длительного приема в бактериостатической дозе, не развивается. Тетрациклины противопоказаны при сопутствующих грибковых заболеваниях, беременности (последний триместр), нарушениях функции печени, лейкопении, детям в возрасте до 8 лет, заболеваниях почек. Во время лечения не рекомендуют инсоляцию, не назначают ультрафиолетовое облучение, ретиноиды для внутреннего применения, гормональные противозачаточные средства, психотропные, противосудорожные и противодиабетические препараты. Всасывание тетрациклина ослабляется в присутствии пищи, особенно молока и кисломолочных продуктов, а также микроэлементов – алюминия, кальция, магния, железа. Их употребления следует избегать во время лечения. Таблетки принимают отдельно от приема пищи.
Доксициклин, Метациклин и Юнидокс солютаб лучше абсорбируются, их можно принимать во время еды или после неё, запивая большим количеством воды. К сожалению, к препаратам этой группы быстро развивается устойчивость микроорганизмов, и при повторном назначении они редко оказываются эффективны.
Эритромицин относится к группе макролидов, суточная доза – 500-1000 мг распределяется на 3-4 приема за 1–1,5 часа до еды. Препарат выпускают в таблетках или капсулах по 0,1, 0,25 и 0,5 г. Возможные побочные явления включают тошноту, рвоту, понос, нарушения функции печени. Препарат противопоказан при индивидуальной непереносимости, заболеваниях печени с нарушением ее функции. Следует иметь в виду, что эритромицин инактивируется молочными продуктами и кислыми напитками, а также повышает уровень в крови и усиливает токсический эффект карбамазепина (тегретола, финлепсина) и теофиллина.
Клиндамицин (группа линкомицина) назначают в суточной дозе 0,6 г, разделяемой на 2 приема, выпускается в капсулах по 0,15 г и под названием Далацин Ц – по 0,15 и 0,3г. Курс лечения – 7–10 дней. Возможные побочные явления включают диспепсию (тошноту, рвоту, понос), нарушения функции печени. Препарат несовместим с эритромицином и витаминами группы В. Линкомицин назначают в суточной дозе 1500–2000 мг (по 2 табл. 3–4 раза в день), выпускается в капсулах по 0,25 г. Длительность лечения и побочные действия аналогичны клиндамицину.
Джозамицин или вильпрафен в суточной дозе 1000 мг (по 1 табл. 2 раза в день между приемами пищи) применяют в течение 2–4 недель, затем по 1 табл. в течение 8 недель. Возможные побочные явления включают диспепсию (тошноту, рвоту, понос), нарушения функции печени. Препарат несовместим с линкомицином, ослабляет действие гормональных контрацептивов.
При непереносимости антибиотиков прибегают к сульфаниламидным препаратам, обычно ко-тримоксазолу (бисептол, септрин, гросептол, котрифарм 480). Препарат назначают по 480-960 мг (1–2 таблетки) 2 раза в сутки во время или после еды с интервалом в 12 часов. Во время лечения рекомендуют обильное питье, следят за состоянием крови и мочи, избегают солнечного и ультрафиолетового облучения, не назначают аскорбиновой кислоты.
Логично предположить, что местное применение вышеуказанных антибиотиков может оказаться значительно эффективнее и безопаснее внутреннего. Однако исследования показывают, что наружное применение эритромицина, клиндамицина и тетрациклина эффективно только при незначительно выраженной угревой сыпи, особенно в комбинации с цинком, ретиноидами или бензоила пероксидом. Наружное применение 1% эритромициновой мази (Ung. Erythromycini 1%) оказывает положительный эффект только в комбинации с другими наружными и внутренними средствами, более эффективен гель с клиндамицином Далацин Т («Фармация», США). Удобен в применении Эридерм (Eryderm, фирма “Эбботт Лабор”, США) – 2% раствор эритромицина. Левомицетиновый, борный, резорциновый спирты также применяют для подсушивания и прижигания отдельных высыпаний. Эффективны комбинированные препараты – Зинерит («Яманучи», Нидерланды) – раствор эритромицина и цинка ацетата и Бензамицин, гель для наружного применения, в тубах по 20 г, («Рон-Пуленк Рорер», США), содержащий 3% эритромицина и 5% бензоила пероксида. Все вышеуказанные препараты назначают 2 раза в день. Как и назначенным внутрь антибиотикам, наружным препаратам свойственно вызывать развитие резистентных к антибиотикам штаммов микроорганизмов, поэтому их повторное назначение нередко оказывается неэффективным. Резистентность штаммов Propionibacterium acnes (основного микроорганизма, размножающегося в сальных железах больных) к обычно применяемым антибиотикам обнаружена у 60% больных. Усиление резистентности зависит от длительности терапии, чаще развивается резистентность к эритромицину.
Другие антисептики и дезинфицирующие средства. Одним из удачных современных подходов к лечению является использование бензоила пероксида – липофильного соединения из-за присутствия остатка бензойной кислоты в его составе. Нанесенный на кожу бензоила пероксид под действием воздуха распадается на перекись и неактивную бензойную кислоту, которая остается на поверхности кожи. Активные соединения кислорода повреждают стенки бактерий, разрушая их, уменьшается содержание жирных кислот, что препятствует воспалению. Вместе с тем, те же соединения оказывают повреждающее действие и на роговые чешуйки, что клинически выражается шелушением кожи, сопровождающим лечебный эффект. Препараты перекиси бензоила не оказывает влияния на комедоны, поэтому при их преобладании не применяются. Разные фирмы этот препарат предлагают под названиями Бензакне (“Польфа”, Польша), Десквам (“Бристоль-Майерс”, США), Окси 5 и Окси 10 (“СмитКляйнБичем”, Великобритания), Базирон («Галдерма», Франция). Бензоила пероксид выпускают в виде 2%, 5%, и 10% геля, 5% и 10% лосьона. Лечение начинают с нанесения на лицо препарата более низкой концентрации, затем ее повышают. На спину и грудь сразу применяют более высокую концентрацию. Бензоила пероксид наносят на предварительно очищенную кожу один раз в день. Побочные эффекты включают реакцию обострения в первые дни применения, сухость и шелушение кожи, обесцвечивание волос и белья при попадании на них препарата. Непереносимость встречается нередко, поэтому до начала лечения рекомендуется провести кожный тест — препарат наносят на небольшой участок кожи сгибательной поверхности предплечья на 48 часов. При отсутствии зуда и покраснения можно наносить препарат на лицо.
Хороший эффект, особенно при наличии комедонов, оказывает сочетание местного применения утром бензоила пероксида, а вечером – Ретиноевой мази.
Азелаиновая кислота подавляет рост микроорганизмов и снижает содержание свободных жирных кислот на поверхности кожи. Крем или гель Скинорен (“Schering”, Германия), содержащие 20% и 15% азелаиновой кислоты соответственно, наносят на кожу лица (как на пораженные, так и на свободные от высыпаний участки) 2 раза в день. При применении возможно местное раздражение кожи. Скинорен используется в комплексной терапии угрей, применение его в качестве самостоятельного средства обычно успеха не приносит.
Цинка гиалуронат входит в состав геля Куриозин («Гедеон Рихтер», Венгрия), оказывает заживляющее и противомикробное действие. Его можно применять при небольшом количестве высыпаний, так как эффективность препарата невелика. Гель наносят на очищенную кожу дважды в день, возможны ощущение жжения и покраснение кожи в местах нанесения.
Повидон-йод (Бетадин) применяется для смазывания гнойничков в концентрированном (10%) или разведенном 1:1 с водой растворе 1–2 раза в сутки. Нежелательно применять у светлокожих и рыжеволосых пациентов в связи с повышенной чувствительностью к йоду. Разведенный раствор не подлежит хранению.
При незначительном количестве комедонов в начальной стадии заболевания эффективен салициловый спирт 2–3%. Его применяют 2 раза в день, стараясь наносить не на всю пораженную область во избежание ее пересушивания, а только на отдельные участки.
Сера – противовоспалительное средство, она включается в виде одной из составляющих в большинство наружных средств (мазей и болтушек), традиционно применяемых в терапии угрей. Однако в последние годы обнаружено ее комедогенное действие, т.е. она способна вызывать образование комедонов.
Гормонотерапия
Терапия половыми гормонами возможна только у женщин. Для лечения могут быть использованы эстрогены (этинилэстрадиол) и антиандрогены (ципротерон-ацетат, спиронолактон). Эстрогены снижают секрецию сальных желез, правда, не так значительно, как ретиноиды. Их можно применять одновременно с местным назначением ретиноевой кислоты, антибиотиков или бензоила пероксидом, что повышает лечебный эффект. Для достижения хорошего результата эстрогены нужно давать длительно — не менее 5 циклов. Первые признаки улучшения заметны только к концу второго-третьего цикла. У эстрогенов множество побочных эффектов — тошнота, задержка жидкости в организме, отеки ног, увеличение веса, болезненность молочных желез, пигментация кожи, увеличение риска тромбоза сосудов. К факторам риска развития побочных эффектов относятся курение, употребление алкоголя, ожирение, сосудистые заболевания. Ципротеронацетат для лечения угрей используют только в комбинации с эстрогенами. Из комбинированных препаратов применяется Диане-35 и Жанин (“Шеринг”, Германия). Препарат назначают по 1 драже в день, начиная с первого дня цикла, в течение 21 дня с перерывом на 7 дней. Антиандрогенный препарат Ципротерон или Андрокур (“Шеринг”, Германия) назначают по 1 таблетке (10 мг) в день, начиная с первого дня цикла в течение 15 дней, новый курс начинают через 4 недели после начала первого. Глюкокортикостероидные препараты назначают внутрь или парентерально только при абсцедирующих и молниеносных угрях, встречающихся крайне редко. Наружное использование кортикостероидных мазей не показано.
Препараты других групп
Цинктерал («Польфа», Польша) содержит цинка сульфат, дефицит которого нередко обнаруживается у больных угрями. Таблетки по 0,124 г назначают 1–2 раза в сутки во время или сразу после еды в течение 1-2 месяцев. В первую неделю приема может быть тошнота. Препарат усиливает действие ретиноидов, но ослабляет – тетрациклинов. Гомеопатические средства лечения включают инъекции Кутис композитум или Траумель («Хеель», Германия). По-прежнему широко используется фитотерапия в качестве вспомогательных средств – аппликации кашицы из бадяги для рассасывания отдельных крупных узлов, примочки с зеленым чаем, корневищем аира, побегами малины. Внутрь назначают настои растений с эстрогенным действием (шишки хмеля, листья шалфея).
Уход за кожей
Многие больные, ощущая повышенное салоотделение, характерное для угрей, стараются как можно чаще мыть лицо с применением мыла и губки. Кожа при этом пересыхает, но салоотделение не становится существенно ниже, так как вымывание жиров происходит лишь с поверхности кожи, не затрагивая самих сальных желез, расположенных в ее глубине. В связи с этим не рекомендуется частое мытье кожи (не более 1 раза в день), применение губки и мочалки во избежание раздражения и травмирования. Сейчас многие пользуются противомикробным мылом. Но оно изменяет состояние микробной флоры только на поверхности кожи и на течение болезни существенного влияния не оказывает. В то же время содержащиеся в мыле противомикробные добавки могут вызвать раздражение или аллергические реакции. Для очистки кожи лучше применять мягкое нейтральное мыло для чувствительной кожи или специальные косметические средства, предназначенные для этой цели (очищение с помощью молочка, затем тоника), а для устранения блеска лица, связанного с выходом на поверхность кожного сала, – косметические салфетки или специальные матирующие средства. Широко распространенное мнение, что при угрях не следует применять декоративную косметику, также теперь пересмотрено. Современная высококачественная косметика, не раздражающая кожу, хорошо маскирующая имеющиеся дефекты, существенно не нарушающая потоотделения, не наносимая на кожу толстым слоем, может быть использована в течение дня. Дома её следует снять. Применение некоторых лекарственных средств требует использования солнцезащитных средств. Лучше предпочесть гели и молочко, и также обязательно поскорее снять их с кожи в помещении. Скрабы и пилинги могут быть рекомендованы для выравнивания поверхности кожи и придания ей свежести, но противопоказаны во время лечения ретиноидами, бензоила пероксидом и тетрациклинами.
Применение лечебных масок с подсушивающим действием и моющих средств ограничивается во время лечения ретиноидами и спиртовыми растворами. При наличии на коже гнойничков и выраженном воспалении противопоказаны массаж и косметическая чистка кожи.
Диета
Как в прошлом, так и теперь, большинство дерматологов всегда рекомендуют соблюдение довольно строгой диеты. Наши многолетние наблюдения показали, что польза от таких ограничений небольшая, и лишь у единичных пациентов наблюдается явная связь между употреблением в пищу некоторых продуктов (преимущественно, шоколада) и усилением высыпаний. Обычно мы рекомендуем больным придерживаться разумной диеты, без излишеств, включать в рацион побольше кисломолочных продуктов и зелени. Вместе с тем, 2-3 дня голодания во время обострения всегда дают положительный результат. В целом при назначении современных терапевтических средств нет необходимости в соблюдении какой-либо диеты для достижения хорошего результата. Если же больному предстоит принять участие в праздничном застолье, лучше отменить на 2-3 дня пероральный прием препаратов и назначить энтеросорбенты (Полифепан, Энтеросгель и др.).
Наши рекомендации по лечению угрей
- Начальная стадия – появляются немногочисленные мелкие черные точки на носу и лбу (обычно у детей) – Салициловый спирт, Ретиноевая мазь, Скинорен, лечебная косметика.
- То же, но при существенной жирности кожи – Ретиноевая мазь, Салициловый спирт.
- Многочисленные черные точки и отдельные воспалительные узелки и гнойнички – Ретиноевая мазь, Салициловый спирт, на гнойнички – спирты с антибиотиками, Далацин Т, Повидон-йод.
- Преобладание воспаления при небольшом количестве комедонов – Ретиноиды (Ретиноевая мазь, Ретасол®), бензоила пероксид (Бензакне, Десквам, Окси 5 и Окси 10, Базирон), наружные препараты с антибиотиками (Далацин Т, Зинерит, Эридерм, Бензамицин).
- Преобладание гнойничков при распространенном процессе (лицо, спина, грудь) – антибиотики, в отдельных случаях – ретиноиды внутрь (Роаккутан, Ретинола пальмитат), наружно – бензоила пероксид, дезинфицирующие средства.
- Отдельные крупные болезненные гнойники на лице – антибиотики, наружно – мази с антибиотиками и бензоила пероксид.
Себорея и себорейный дерматит
В последние годы то, что раньше объединялось одним термином «себорея» стало разделяться на 2 понятия – себорея головы и себорейный дерматит (поражение гладкой кожи).
Себорейный дерматит
– хроническое воспалительное заболевание кожи. Им страдают 1-3% взрослых (преимущественно мужчин). Себорейный дерматит наряду с угрями относится к нарушениям салоотделения. Действительно, оба заболевания часто сочетаются у одного и того же человека и поражаются одни и те же участки кожи – так называемые «себорейные зоны» – лицо, грудь (область декольте) и средняя часть спины вдоль позвоночника (межлопаточная область), где располагаются самые крупные сальные железы с широкими протоками, выделяющие большое количество кожного сала. Сальные железы этого типа активно развиваются и увеличиваются в размерах в период полового созревания. Изменяется и состав кожного сала, оно становится более вязким, содержащиеся в нем компоненты способствуют повышенному ороговению, что соответствует видимому на глаз шелушению. Менее крупные железы, но выделяющие также большое количество кожного сала, расположены на волосистой части головы. Их назначение – обеспечить жировую смазку волоса, сделать его неуязвимым к внешним воздействиям. Эти железы также более активно работают в период полового созревания. У подростков и взрослых самая легкая форма себорейного дерматита характеризуется шелушением кожи и ее избыточной жирностью без явлений воспаления – на волосистой части головы это перхоть, а на лице и груди – скопления жирных чешуек в кожных складках – возле крыльев носа, в носогубной складке, на переносице, реже – на груди и спине. Жирные чешуйки, пропитанные кожным салом, служат хорошей питательной средой для развития липофильных грибков Malassezia furfur или Pityrosporum ovale. В свою очередь на них реагирует иммунная система развитием аллергического дерматита, заболевание вступает в свою вторую, более неприятную фазу, и перестает ограничиваться легкими проявлениями. Появляются зуд, жжение, сначала легкое, затем более интенсивное покраснение кожи, выраженное шелушение, выпадение волос. Проявления болезни усугубляются самими пациентами – постоянное расчесывание, попытки удалить корочки, снять с волос скопления чешуек, применение «народных» средств, причем самых сильных, неизбежно приводят к усилению покраснения, появлению царапин и ранок, размножению других микробов, развитию осложнения гнойничковым процессом. Обычно в этом состоянии пациенты и обращаются к дерматологу, хотя все поправить можно было бы гораздо раньше.
При любом проявлении заболевания следует обратить внимание на диету. Иногда ее коррекции оказывается достаточно, чтобы предотвратить дальнейшее развитие болезни. Алкоголь, сладкое и мучное следует ограничить, причем независимо от вида продуктов. При зуде и воспалении временно ограничивают также копченые, соленые, маринованные продукты, острые приправы, крепкие бульоны, растворимый кофе, цитрусовые, киви, ананасы и соки из них.
Лечение зависит от стадии развития и клинической картины заболевания. При появлении перхоти без наличия воспаления можно ограничиться только наружным лечением, в более серьезных случаях необходимо также и внутреннее. Наружное лечение включает кератолитические, глюкокортикостероидные, антисептические, дезинфицирующие и противогрибковые средства. С противогрибковых препаратов обычно начинают лечение, их можно применять длительно, не рискуя появлением побочных эффектов. Используются различные лекарственные формы — кремы, гели, шампуни. Шампуни с противогрибковыми веществами — Низорал, Кето-плюс, Перхотал, Микозорал, Себозол содержат 1–2 % кетоконазола. В шампуне Ти/Джел от перхоти содержится 0,75 % пироктон оламина и 2 % салициловой кислоты. Кремы и гели наносят 2 раза в день, шампуни – 3 раза в неделю. Различные другие лекарственные вещества, также обладающие противогрибковыми свойствами, включают цинка пиритионат, деготь, серу, резорцин и дисульфид селена. Лекарственные препараты, включающие эти соединения, выпускаются в виде шампуней для лечения перхоти (Фридерм-деготь, Ти/Джел-Ньютар, Фридерм-цинк) и мазей для лечения поражений гладкой кожи (Скин-кап, березовый деготь, дегтярная и серно-дегтярная мази). Применяются также рецептурные формы: молоко Видаля, спиртовые растворы с серой, борной кислотой, дегтем. После лечения волос обязательны смена расчесок и щеток для волос, головных уборов.
При выраженном воспалении применяют противовоспалительные, антисептические и дезинфицирующие средства. При мокнутии и сильном набухании очагов применяются примочки с резорцином 1 %, отварами трав. Корочки обычно смазывают спиртовыми растворами (салициловым, резорциновым, борным спиртами). Быстрым противовоспалительным эффектом обладают кортикостероидные средства – на голову их применяют в виде растворов – Элоком, Дипросалик (“Шеринг-Плау” США), Локоид (“Янссен-Силаг” Бельгия), Белосалик (“Белупо”, Хорватия), на себорейные зоны – в виде мазей и кремов — Элоком, Дипросалик, Белосалик, Гидрокортизоновая мазь. Следует заметить, что на кожу лица, которая значительно тоньше, чем в других участках, можно применять только нефторированные глюкокортикостероиды в виде легко впитывающихся кремов и эмульсий (эмульсию Адвантан, крем Элоком, крем Локоид) или слабые (Преднизолоновая, Гидрокортизоновая) мази. Препараты этой группы не пригодны для длительного применения в связи с опасностью возникновения нежелательных эффектов – истончения кожи, расширения сосудов, появления или усиления угрей. Когда удается снять острое воспаление (обычно за 3-5 дней), и при остаточном шелушении им на смену приходят препараты, содержащие витамин A – мази на эмульсионной основе Видестим®, Радевит® (ФНПП “Ретиноиды”, Россия). Известно, что витамин A (ретинола пальмитат) снижает салоотделение за счет уменьшения размеров сальных желез и ороговения, а также обладает свойствами местного иммуномодулятора. Видестим® содержит 0,5 % ретинола пальмитата на эмульсионной основе, Радевит® – 1 % ретинола пальмитата, эргокальциферол и токоферола ацетат (витамины A, Д и Е). Препараты применяют длительно, в том числе с целью профилактики рецидивов. В последние годы в лечении используется также местный иммуномодулятор пимекролимус, поставляемый в Россию под названием Элидел. Кератолитические средства используют при выраженном шелушении и образовании корочек. Применяют серно-салициловую мазь 2–5 % за 1,5–2 часа до мытья волос под косынку, на лицо – за 1 час до умывания, 10 % мазь с мочевиной Карбодерм (Украина). Особенно хороший эффект приносят комбинированные препараты, сочетающие кератолитические свойства салициловой кислоты и противовоспалительные глюкокортикостероидов – Дипросалик, Белосалик. Внутренние средства включают витамин A (ретинола пальмитат) в суточной дозе 100000–200000 МЕ (однократно на ночь в течение 2 месяцев), витамины группы B, в частности пивные дрожжи (“Мерц” Германия и отечественных фирм), пивные дрожжи с добавлением цинка и селена Нагипол, поливитамино-минеральные комплексы, препараты с селеном (Селевит, Триовит), цинком (Цинктерал). Для уменьшения салообразования у женщин применяется гормонотерапия (Диане-35, Жанин) и антиандрогены (Андрокур)- см. выше. Несмотря на успешно проведенную терапию, заболевание часто рецидивирует. Рациональный подход к диете и тщательный подбор средств ухода за кожей и волосами необходимы для возможно длительного поддержания благоприятного результата лечения.
проф. В.И. Альбанова
Лечение запущенного случая
В сложных случаях сухой себореи (когда плечи регулярно оказываются усыпанными белыми хлопьями мертвой кожи) предполагается лечение 10-процентной серной мазью.
Вот основные этапы процедуры:
- С первого по восьмой день лечения мазь нужно ежедневно втирать в кожу головы. Для этого разделите волосы на тонкие пряди и наносите вещество по проборам, втирая его в каждый не меньше 4 минут.
- На девятый дайте волосам отдых: не делайте масок, не ходите в душ, не используйте мазь.
- На десятый день лечения промойте волосы чистой свежекипяченой водой и специализированным шампунем от сухой перхоти.
- С 11 по 14 дни лечения обрабатывайте кожу головы раствором борной кислоты (2 чайные ложки кислоты на 150 грамм горячей воды). Втирайте жидкость в корни волос перед сном, влажные волосы оборачивайте платком и оставляйте на ночь.
- Затем идет семидневный отдых от процедуры и повтор всего лечения. В идеале, провести его нужно 3 раза.
Псориаз и перхоть
Перхоть на голове появляется не только из-за деятельности сальных желез и грибков. Иногда чешуйки на волосах возникают при псориазе. Это распространенное заболевание, связанное с наследственностью и иммунной системой организма. Болезнь имеет хронический характер, ее терапия призвана уменьшать симптоматику.
Признаки псориаза:
- появление розовых или красных пятен (возникают не только на голове, но и на руках, ногах, других частях тела);
- серые чешуйки на бляшках;
- зуд, иногда болезненность.
Вспышку этого аутоиммунного заболевания легко спутать с себореей. Важно вовремя прийти к врачу, ведь лечение этих недугов сильно отличается.
Псориаз проявляется в возрасте от 15 до 35 лет. Вспышки заболевания могут вызвать:
- неправильное питание;
- холодный или сухой воздух;
- стрессы.
Возбудителем являются не грибки, а собственный иммунитет человека, атакующий здоровые клетки, что вызывает активный рост эпидермиса.
Терапия предполагает четкий контроль дерматолога. Назначаться могут как местные препараты, так и лекарства для приема внутрь. Облегчить симптоматику помогают фототерапия, курсы капельниц, инъекции.