Общие сведения
В связи с высоким ритмом жизни, работой с техникой, вождением транспорта, постоянной миграцией и активными путешествиями людей увеличивается риск травм, в том числе и тяжелых. При тяжелых повреждениях и политравме у пострадавших развивается травматическая болезнь — это совокупность изменений и реакций, которые возникают в организме с момента травмы и до ее исхода.
Травматическая болезнь протекает в несколько периодов. Первым из них является травматический шок (код по МКБ-10 T79.4). Это тяжёлое, критическое состояние, характеризующееся выраженными нарушениями жизненно важных функций, прежде всего кровообращения — развивается критическое снижение кровотока в тканях. Также нарушается легочный и тканевой газообмен, метаболизм в тканях, нарастает эндотоксикоз (отравление организма продуктами распада тканей).
Нарушения гемодинамики возникают в связи с развившейся на фоне кровопотери гиповолемии (уменьшение объема циркулирующей крови). У больных с тяжелой формой шока уменьшается объем жидкой части крови также за счет перехода ее в ткани (интерстициальные отеки). В связи с чем резко сгущается кровь, снижается давление, и в этих условиях почти в два раза уменьшается функция сердца, как насоса (синдром малого выброса). Таким образом, при шоке на первое место выступает синдром гипоциркуляции с нарушением перфузии тканей в ответ на механическое повреждение. Разновидностью травматического шока является ожоговый шок. Они имеют много общего в патогенезе и основных подходах к лечению.
За периодом острого шока следует период полиорганной недостаточности длительностью 3-7 суток. Затем следует период инфекционных осложнений (до 1 месяца) и период замедленной реконвалесценции. Таким образом, нарушения важных функций организма, вызванные травмой, имеют длительный характер. Если при шоке все мероприятия направлены на спасение жизни (устраняют причины шока, проводят коррекцию кровообращения и дыхания), то в дальнейшем травматическая болезнь требует длительного лечения до исхода.
Процессы, происходящие в поздние периоды, связаны с начальными часами болезни. Актуальность проблемы состоит в том, что шоковое состояние представляет не только угрозу для жизни при неправильно и несвоевременно оказанной помощи, но также имеет неблагоприятные последствия, касающиеся физического и психического здоровья человека.
Симптомы травматического и геморрагического шока
Травмированные больные вначале возбуждены, беспокойны, жалуются на интенсивную боль в области разрушенных тканей. При выраженной патологии наблюдается угнетение деятельности нервной системы (заторможенность, кома). Дыхание частое, глубокое; в нем активно участвует вспомогательная мускулатура. По мере угнетения ЦНС дыхание становится ослабленным, поверхностным. В коматозных больных могут возникать обструктивные расстройства дыхания (западение языка, накопления во рту и горле мокроты, крови, поступления желудочного содержимого).
Кожа у больных приобретает синюшную окраску, по мере длительности шока становится «мраморной». Особенно это заметно над коленями и на бедрах. При значительной кровопотере (более 30% ОЦК) кожа бледная, влажная. Вследствие нарушенной микроциркуляции у больных снижается периферическая температура тела. Разница между ректальной температурой и температурой кожи составляет более 3-х градусов по Цельсию. Возникает симптом «белого пятна» (при нажатии на кожу появляется белое пятно, которое в норме исчезает через 3 с. Значительное удлинение времени существования пятна свидетельствует о микроциркуляторные расстройства).
Потеря крови и тканевой жидкости приводит к снижению тургора подкожной клетчатки, тонуса глазных яблок, кровенаполнение подкожных вен. Пульсация периферических артерий слабая; пульс становится частым, мягким, нитевидным. Снижается артериальное давление, центральное венозное давление. Вследствие гипотензии и компенсаторного спазма почечных артерий снижается почечный кровоток (перфузия почек). Развивается олигурия; почасовой темп мочеотделения составляет менее 0,5 мл / кг массы тела.
Классификация кровопотерь (1998, США)
| Класс | Симптомы | Обьем кровопотерь (% от ОЦК) |
| I | Ортостатическая тахикардия | 15 |
| II | Ортостатическая гипотензия | 20-25 |
| III | Артериальная гипотензия в положении лежа на спине, олигурия | 30-40 |
| IV | Нарушения сознания, коллапс | Более 40 |
При травматическом шоке различают эректильную и торпидную фазы. Эректильная фаза возникает далеко не всегда. Она проявляется на догоспитальном этапе, продолжается короткий период (до нескольких минут) и проявляется чрезмерным возбуждением больного. Торпидная фаза проявляется угнетением жизнеобеспечивающих систем организма.
Для выявления объема кровопотери и степени глубины шока целесообразно использовать диагностический показатель шокового индекса Альговера (соотношение между частотой сердечных сокращений и величиной систолического АД). В норме этот показатель у здоровых составляет 0,5 — 0,7 (например., при ЧСС 60 в мин. и АД сист. 120 мм рт.ст. шоковый индекс составит 60: 120 = 0,5). Снижение артериального давления и компенсаторная тахикардия у больных, находящихся в состоянии шока, увеличивают шоковый индекс.
Относительная простота исследование позволяет быстро установить степень шока и объем кровопотери для адекватного восстановления дефицита ОЦК. Используют следующие вычисления.
Определение объема кровопотери по шоковому индексу
| Шоковый индекс | Обьем кровопотери ( % от ОЦК ) | Степень шока |
| До 1 | До 20 | 1 |
| 1,1-1,7 | 20-40 | 2 |
| 1,8 и выше | Более 40 | 3 |
Например, масса тела потерпевшего 80 кг, показатели гемодинамики: АД — 80 и 50 мм рт.ст., ЧСС — 120 уд / мин. Надлежащий объем циркулирующей крови для него составляет 70 мл / кг массы тела, т.е. 70 х 80 = 5600 мл.
Шоковый индекс = 120: 80 = 1,5.
Степень глубины шока (согласно таблице) = 2.
При таком значении шокового индекса кровопотеря составит около 30% от ОЦК. Итак, больной потерял 30% от 5600 мл, или
5600 х 0,3 = 1680 мл крови.
По мере длительности шока, даже при остановленном кровотечении, ОЦК продолжает снижаться (так называемая относительная кровопотеря, обусловленная стазом эритроцитов в сосудах микроциркуляции, их агрегацией, отторжением и исключением из общего кровообращения).
При кровопотере включается компенсаторный механизм поступления воды в сосудистое русло из межклеточного пространства и возникает феномен «разведения» крови. Лабораторные исследования выявляют снижение гемоконцентрационных показателей (гематокрита, гемоглобина, эритроцитов и белка). Этот механизм начинает срабатывать уже в первые минуты после травмы. Однако окончательно оценить объем потерянной крови по величине гемоконцентрационных показателей возможно лишь через 12-24 часа.
Непосредственную угрозу для жизни составляет быстрая массивная кровопотеря (более 30% ОЦК в течение часа); при хронических анемиях организм способен существовать даже при дефиците 70% эритроцитов и 30% плазмы.
Клинические признаки геморрагического шока (по Г.М.Сусла и соавт., 1999)
| Показатель | Кровопотеря | |||
| I класс | II класс | III класс | IV класс | |
| Потеря крови (% от ОЦК) | <15 | 20-25 | 30-40 | Более 40 |
| Пульс | <100 | >110 | >120 | >140 |
| Артериальное давление | N | N | Пониженный | Пониженный |
| Пульсовое давление | N или повышенный | Пониженный | Пониженный | Пониженный |
| Тест “белого пятна” | N (2 с.) | Позитивный (больше 3 с.) | Позитивный | Позитивный |
| Частота дыхания /мин. | 14-20 | 20-30 | 30-40 | Больше 40 |
| Почасовый диурез (мл/час) | >30 | 30-20 | 15-5 | Выраженная олигурия |
| Психостатус | Незначительное беспокойство | Умеренное беспокойство | Выраженное неспокойствие | Обморок, кома |
Патогенез
Патогенез травматического шока можно представить следующим образом: дефицит циркулирующей крови и плазмы за счет кровопотери и выхода жидкой части крови в ткани, что приводит к уменьшению венозного возврата и снижению ударного объёма сердца с развитием изменений в жизненно важных органах и с нарушением их функции.
Пусковой механизм любого шока — несоответствие объёма циркулирующей крови объему сосудистого русла. В результате этого снижается давление, на что реагируют барорецепторы сосудистой стенки. Импульсы от них поступают в головной мозг и активируется симпатоадреналовая система: из синапсов высвобождаются адреналин и норадреналин и накапливаются в них. Катехоламины, воздействуя на сердце и сосуды вызывают учащение и усиление сердечных сокращений, спазм сосудов (кожи, почек, ЖКТ). Происходит централизация кровообращения. Катехоламины не воздействуют на сосуды головного мозга. Этим механизмом давление поддерживается на достаточном уровне до тех пор, пока не исчерпывается запас катехоламинов. Эти явления соответствуют эректильной фазе шока.
Когда запасы катехоламинов исчерпаны, развивается вторая фаза шока (торпидная). Все спазмированные сосуды теряют тонус (расширяются) и снижается минутный объем сердца. В поврежденных тканях к этому времени накопились неокисленные продукты, которые поступают в кровеносное русло, что ухудшает ситуацию. В результате разнообразных влияний и патологических реакций быстро развивается полиорганная недостаточность.
Причины и механизмы развития
Важное значение для развития травматического шока имеет не столько абсолютная величина кровопотери, сколько скорость кровопотери. При быстрой кровопотере организм имеет меньше времени приспособиться и адаптироваться, и развитие шока более вероятно. Поэтому шок более вероятен при ранении крупных артерий, например, бедренной.
Сильная боль, а также нервно-психический стресс, связанный с травмой, несомненно играют роль в развитии шокового состояния (хотя и не являются его главной причиной) и усугубляют тяжесть шока.
Факторами, приводящими к развитию травматического шока или усугубляющими его, являются также травмы с повреждением особо чувствительных зон (промежность, шея) и жизненно важных органов (например, ранение в грудную клетку, переломы рёбер с нарушением функции внешнего дыхания, черепно-мозговая травма). В подобных случаях тяжесть шока определяется величиной кровопотери, интенсивностью болевого синдрома, характером травмы и степенью сохранности функции жизненно важных органов.
На эту тему ▼
Шок
Виды, фазы, степени и лечение
Быстрая и массивная крово- или плазмопотеря приводят к резкому уменьшению объёма циркулирующей крови в организме пострадавшего. В результате у пострадавшего быстро и сильно падает артериальное давление, ухудшается снабжение тканей кислородом и питательными веществами, развивается тканевая гипоксия. Из-за недополучения тканями кислорода в них накапливаются токсичные недоокисленные продукты обмена веществ, развивается метаболический ацидоз, нарастает интоксикация. Недополучение тканями глюкозы и других питательных веществ приводит к их переходу на «самообеспечение» — усиливается липолиз (распад жиров) и белковый катаболизм.
Организм, пытаясь справиться с кровопотерей и стабилизировать артериальное давление, реагирует выбросом в кровь различных сосудосуживающих веществ (в частности, адреналин, норадреналин, дофамин, кортизол) и спазмом периферических сосудов. Это может временно стабилизировать артериальное давление на относительно «приемлемом» уровне, но одновременно ещё больше ухудшает ситуацию со снабжением периферических тканей кислородом и питательными веществами. Соответственно еще больше усиливаются метаболический ацидоз, интоксикация недоокисленными продуктами обмена веществ, катаболические процессы в тканях. Происходит централизация кровообращения – в первую очередь кровоснабжаются головной мозг, сердце, легкие, в то время как кожа, мышцы, органы брюшной полости недополучают крови. Недополучение крови почками приводит к снижению клубочковой фильтрации мочи и ухудшению выделительной функции почек, вплоть до полной анурии (отсутствия мочи).
Спазм периферических сосудов и повышение свёртываемости крови как реакция на кровотечение способствуют закупорке мелких спазмированных сосудов (прежде всего капилляров) крошечными тромбами – сгустками крови. Развивается так называемый «ДВС-синдром» – синдром диссеминированного внутрисосудистого свёртывания. Закупорка мелких сосудов ещё больше усиливает проблемы с кровоснабжением периферических тканей и, в частности, почек. Это приводит к дальнейшему нарастанию метаболического ацидоза и интоксикации. Может развиться так называемая «коагулопатия потребления» – нарушение свёртываемости крови вследствие массивного потребления свёртывающих агентов в процессе распространённого внутрисосудистого свёртывания. При этом может развиться патологическая кровоточивость или возобновиться кровотечение из места травмы, и произойти дальнейшее усугубление шока.
На эту тему ▼
Оказание первой помощи в зависимости от ситуаций
Снижение кровоснабжения надпочечников и их функции на фоне повышения потребности «шоковых» тканей в глюкокортикоидах приводит к парадоксальной ситуации. Несмотря на высокий уровень кортизола в крови (выброс!), наблюдается относительная надпочечниковая недостаточность. Объясняется это тем, что «выброшено» меньше, чем нужно тканям, а плохо кровоснабжаемые надпочечники физически не способны выдать больше кортизола.
Попытки организма справиться с болью путём увеличения секреции эндорфинов (эндогенных аналогов опиатов) приводят к дальнейшему падению артериального давления, развитию заторможенности, вялости, анергии. Реакцией на снижение артериального давления и на высокий уровень катехоламинов в крови является тахикардия (учащённое сердцебиение). При этом из-за недостаточности объёма циркулирующей крови одновременно уменьшен сердечный выброс (ударный объём сердца) и имеется слабое наполнение пульса (вплоть до нитевидного или неопределяемого пульса на периферических артериях).
Исходом тяжёлого шока без лечения обычно бывает агония и смерть. В случае сравнительно нетяжёлого или средней тяжести шока в принципе возможно самовосстановление (на какой-то стадии дальнейшая раскрутка шока может приостановиться, а в дальнейшем состояние стабилизируется, организм адаптируется и начнётся восстановление). Но на это нельзя полагаться, так как развитие шокового состояния любой степени само по себе свидетельствует о срыве адаптации, о том, что тяжесть травмы превысила компенсаторные возможности данного конкретного организма.
Классификация
По этиологии (причине) травматический шок бывает:
- В следствие механических травм (переломы, тяжелые ранения, сдавление тканей).
- В результате ожогов.
- От воздействия низкой температуры.
- В результате воздействия электричества.
По времени возникновения:
- Первичный — развивается сразу после травмы (через 1 -2 часа) и является результатом травмы.
- Вторичный — появляется через 5-24 часа в результате дополнительной травматизации.
Если рассматривать клинические стадии травматического шока, то выделяются две фазы:
- Эректильная фаза. При травме импульсация, поступающая в ЦНС, вызывает кратковременное возбуждение.
- Торпидная фаза. Кратковременное возбуждение сменяется торможением и развивается истинный шок с угнетением всех функций. Превалируют нарушения гемодинамики — падение артериального и венозного давления, уменьшение сердечного выброса, нарушение газообмена в тканях и нарушение обмена. В результате циркуляторной и дыхательной гипоксии страдают все органы.
Истинный шок классифицируется по тяжести проявлений. Выделяют следующие степени травматического шока:
- Первая степень (это компенсированный шок). Пострадавший немного заторможен, кожа бледная, возможно похолодание конечностей, дыхание и сердечная деятельность учащены. Тахикардия до 100 ударов. Систолическое давление 100-90 мм рт. ст.
- Вторая степень (или субкомпенсированный шок). Пострадавший заторможен, не двигается. Отмечается бледность и похолодание кожи, а также мраморный рисунок кожи. ЧСС увеличивается до 110-120, а давление снижается до 80-75 мм рт. ст. Также отмечается снижение диуреза. Первые две степени имеют благоприятный исход, поскольку защитно-приспособительные реакции и оказание помощи не допускают развития гипоксии клеток и углубления шока.
- Третья степень (декомпенсация). В результате длительного спазма мелких сосудов при задержке оказания помощи наступает гипоксия и повреждение клеток. Больной заторможен, не реагирует на внешние раздражители, кожа землистого оттенка. ЧСС еще больше возрастает (130-140 ударов), давление прогрессивно снижается (60 мм рт. ст. и ниже), а диастолическое чаще не определяется. У больного развивается анурия. Такое состояние характерно для затянувшегося (на часы) травматического шока. Тем не менее, правильно проводимые реанимационные мероприятия часто бывают эффективными и больного выводят из состояния шока. Однако после выведения больных из этого состояния у 70% развиваются тяжелые осложнения, лечение которых более сложное, чем выведение из шока.
- Четвертая степень (терминальная, необратимая). Изменения в организме достигают той степени, когда все проводимые мероприятия оказываются безуспешными. Продолжаются разрушительные процессы в организме, отмечается глубокая декомпенсация гомеостаза и пострадавший погибает.
Ожоговый шок — это одна из разновидностей травматического, который развивается при глубоких ожогах, занимающих более 15% тела. Он является первой стадией ожоговой болезни. На тяжесть его оказывает влияние общая площадь ожога и глубина. Патогенез ожогового шока связан с болевым влиянияем из зоны ожога, который вызывает перевозбуждение ЦНС, а затем возникают расстройства гемодинамики и микроциркуляции. Генерализованный спазм артерий на периферии в ближайшие 1-2 часа поддерживает давление и функции органов жизнеобеспечения, но после этого снижается объем циркулирующей крови из-за потери плазмы, которое нарастает в течение двух суток. У пострадавших отмечается повышенная коагуляция крови и тромбозы. Появляется олигурия, связанная со спазмом артерий.
Большая потеря плазмы, сгущение крови и образование токсических веществ в зоне некроза после ожога ведет к нарушениям кислотно-щелочного состояния и электролитного равновесия. Отмечается своеобразная клиническая картина: сначала больной возбужден, разговорчив, метушлив, неадекватно оценивает состояние. После этого возбуждение сменяется заторможенностью, поскольку у больного нарастает гиповолемия — степень ее зависит от тяжести ожога. Также различают 4 степени тяжести, которые зависят от площади ожогов.
- Легкая степень развивается при поверхностных ожогах или глубоких, площадь которых составляет до 10% поверхности. Сознание сохранено, бледная кожа, мышечная дрожь, тошнота, бывает рвота. Умеренная тахикардия, давление в пределах нормы. Пострадавших к концу суток удается вывести из шока.
- Средняя степень тяжести шока встречается при поверхностных ожогах, занимающих 20-40% поверхности. Эта стадия характеризуется возбуждением, переходящим в заторможенность. Сознание у больного сохраняется, кожа бледная и холодная. Пострадавшего беспокоит жажда и тошнота, дыхание учащено, давление снижено, отмечается олигурия и нарушается функция почек (повышается остаточный азот, появляется кровь и белок в моче). Пострадавших удается вывести из этого состояния за двое суток.
- Тяжелая степень сопровождает поверхностные ожоги 40-60% поверхности. Состояние больного крайне тяжелое, отмечается спутанное сознание и заторможенность. Больные бледно-серого цвета, у них сильная жажда, рвота, судороги, тахикардия и одышка. Отмечается олигурия, а у больных в возрасте развивается анурия. Возрастает уровень остаточного азота до 51-56 ммоль/л. Лечение не всегда эффективно.
- Крайне тяжелая степень наблюдается при ожогах с поражением 60% поверхности. Состояние очень тяжелое, отсутствует сознание. Температура у пострадавшего снижена, выраженная одышка, пульс нитевидный. Беспокоит рвота «кофейной гущей», прогрессирует парез кишечника, усиливается метаболический ацидоз. У больных отмечается анурия, определяются кровь и белок в моче, остаточный азот крови выше 60 ммоль/л. Пострадавшие в таком состоянии погибают в первые-вторые сутки.
В клинической практике встречается не только посттравматический шок, связанный с различными травмами, но и шок, развивающийся на фоне различных заболеваний, например, сердечно-сосудистой системы. Так, аритмический шок (другое название «кардиогенный») встречается у 4-5% пациентов с крупноочаговым трансмуральным инфарктом миокарда. Развитие его связано со снижением минутного объема сердца из-за нарушений частоты сердечных сокращений. Протекает в виде тахисистолии (учащенные сокращения сердца) или брадисистолии (чрезмерное урежение сокращений).
Тахисистолический шок, развивается у больных с фибрилляцией предсердий. При этом состоянии укорачивается диастола, поэтому уменьшается наполнение сердца и уменьшается его минутный объем. Однако ведущее значение в развитии шока отводится желудочковой тахисистолии, при которой он развивается в первые часы заболевания. Состояние больных тяжелое, поскольку значительно снижается давление и снижается диурез. Больным проводится адекватное обезболивание (наркотические анальгетики), вводятся антиаритмические препараты.
При некупирующейся тахисистолии развивается застой в легких и недостаточность правого желудочка. Прогноз при тахисистолическом шоке неблагоприятен. Летальность составляет 40% и основной ее причиной является прогрессирующая сердечная недостаточность. Брадисистолический шок развивается при атриовентрикулярной блокаде, узловом ритме и синдроме Фредерика. Течение тяжелое, а летальность достигает 60%.
Среди осложнений острого панкреатита следует назвать панкреатогенный шок, который встречается у 20% больных. Наиболее часто он развивается при некротическом панкреатите и характеризуется нестабильной гемодинамикой. Причиной развития этого вида шока является эндотоксикоз в связи с некротическим поражением больших объемов ткани поджелудочной железы. Объем панкреанекроза определяет вероятность возникновения эндотоксического шока. Сроки его появления различны, в связи с чем выделяется ранний (появляется в первую неделю болезни) и поздний (развивается на третьей неделе) шок.
Основной причиной шока этой природы является уменьшение объема циркулирующей крови. Это может происходить за счет отека ткани железы, пропитывания жидкостью забрюшинного пространства, скопления геморрагической жидкости в брюшной полости и петлях кишечника, а также за счет застоя крови в портальной системе печени. Такие потери внеклеточной жидкости приводят к гиповолемии и шоку.
При раннем шоке у больного отмечается тахикардия (или брадикардия), признаки перитонита, снижение давления, похолодание конечностей и цианоз лица. Поздний шок протекает на фоне генерализованного сепсиса (повышенная температура, лейкоцитоз), к которому присоединяется нестабильность гемодинамики, что, собственно, и есть шок.
Виды
Шок может быть первичный (ранний), который возникает непосредственно после травмы и является непосредственной реакцией на травму. Вторичный (поздний) шок возникает спустя 4-24 часа после травмы и даже позже, нередко в результате дополнительной травматизации пострадавшего (при транспортировке, охлаждении, возобновившемся кровотечении, перетяжке конечности жгутом, от грубых манипуляций при оказании медицинской помощи и др.). Частой разновидностью вторичного шока является послеоперационный шок у раненых. Под влиянием дополнительной травматизации возможны также рецидивы шока у пострадавших, обычно в течение 24-36 часов. Нередко шок развивается после снятия жгута с конечности.
Симптомы
Симптомы болевого шока отличаются в эректильной фазе и торпидной. Первая очень короткая, она наступает сразу после травмы, бывает не у всех пострадавших и характеризуется возбуждением симпатоадреналовой системы. У больного сохранено сознание, отмечается возбуждение (двигательное и речевое), дыхание учащено, пульс удовлетворительного наполнения, не ускорен, давление в норме или повышено. Поведение пострадавшего напоминает состояние алкогольного опьянения.
В торпидной фазе признаки травматического шока включают заторможенность, на первый план выступает угнетение психики, безучастное отношение ко всему, отсутствие реакции на боль. Температура понижена, кожа холодная, липкий пот, дыхание частое, пульс учащен, давление снижено, нарушение мочеотделения, выраженность которого зависит от стадий шока.
- При первой степени (расценивается как легкая степень) общее состояние удовлетворительное, больной в сознании, может быть легкая заторможенность, пульс до 100 ударов, давление 95-100 мм рт. ст. Прогноз благоприятный. Если помощь не оказана или произошла дополнительная травматизация, шок этой степени может перейти во вторую степень.
- Во второй степени отмечается выраженная заторможенность, снижается давление (90-75 мм рт. ст.) и температура, пульс 110-120 ударов, дыхание учащено. Бледность кожи с синюшным оттенком. Прогноз при этой степени серьезный. Выведение из шока возможно, но требует длительной (возможно несколько суток) противошоковой терапии.
- Болевой шок 3 степени является тяжелым. При общем тяжелом состоянии пострадавшего появляется резкая заторможенность, снижение давления 70 мм рт. ст. (ниже критического уровня), учащение пульса, который имеет очень слабое наполнение и напряжение. Снижение диуреза и анурия. При несвоевременном устранении причин и неоказании помощи переходит в терминальное состояние.
- Шок 4 степени является предагональным состоянием. У больного не определяется давление и пульс на лучевых артериях, однако на крупных артериях еще определяется слабая пульсация, сердечные тоны едва прослушиваются, отмечается редкое поверхностное дыхание. Рефлексы не вызываются, анурия. При агональном состоянии более выражены дыхательные нарушения (дыхание Чайн-Стокса). Клиническая смерть считается с момента остановки сердца и последнего вздоха. Функции ЦНС полностью отсутствуют, но обменные процессы в мозге продолжаются еще 5-6 минут.
Травма любой локализации сопровождается кровопотерей. Между ней и тяжестью шока имеется взаимосвязь. При первой степени кровопотеря 500 мл, при второй 1 000 мл, а при третьей — 1 500 мл и более.
У больных, перенесших тяжелую травму и стресс, развивается посттравматический синдром, который характеризуется изменениями в психоэмоциональной сфере. У пациента появляется немотивированная бдительность, он следит за происходящим вокруг и его не покидает чувство угрожающей опасности. У пациентов появляется взрывная реакция, когда они при неожиданных громких звуках бросаются на землю. Таким больным становится трудно устанавливать контакты с окружающими и у них отмечается притупленность эмоций. Периодически возникает агрессивность и стремление решать все проблемы с помощью силы, добиваясь своего.
Самым важным симптомом являются непрошеные воспоминания. Именно они дают право говорить о том, что у больного имеется посттравматический синдром. В его памяти всплывают сцены, связанные с травмой, катастрофой, пожаром или другим событием. Воспоминания возникают во сне, а при бодрствовании появляются в случаях, когда обстановка чем-то напоминает случившееся (это может быть запах, звук или зрелище). Пациента беспокоит тревожность, постоянное беспокойство, чувство страха, боязнь преследования, постоянная озабоченность. Немаловажным в этом состоянии является депрессия, когда человеку кажется, что все бесполезно, присутствует отрицательное отношение к жизни и апатия. Также возможно появление склонности к злоупотреблению алкоголем и наркотическими веществами. У некоторых пациентов посттравматический синдром очень выражен и требует психиатрической коррекции.
Фазы
Независимо от причин возникновения шок проходит две фазы – эректильную (возбуждение) и торпидную (торможение).
Эректильная
Эта фаза возникает в момент травматического воздействия на человека при одномоментно резком возбуждении нервной системы, проявляющемся в возбуждении, беспокойстве, страхе. Пострадавший сохраняет сознание, но недооценивает сложности своего положения. Он может адекватно отвечать на вопросы, но имеет нарушенную ориентацию в пространстве и во времени.
Характеризуется фаза бледным покровом кожи человека, учащённым дыханием, выраженной тахикардией. Мобилизационный стресс в этой фазе имеет разную длительность, шок может продолжаться от нескольких минут до часов. Причем при тяжёлой травме он иногда не проявляется никаким образом. А слишком короткая эректильная фаза часто предшествует более тяжёлому течению шока в дальнейшем.
Торпидная
Сопровождается некой заторможенностью за счёт угнетения деятельности основных органов (нервная система, сердце, почки, лёгкие, печень). Возрастает недостаточность кровообращения. Пострадавший приобретает бледный вид. Его кожа имеет серый оттенок, иногда мраморный рисунок, свидетельствующий о плохом кровенаполнении, застое в сосудах, он покрывается холодным потом. Конечности в торпидной фазе становятся холодными, а дыхание учащённым, поверхностным.
Торпидная фаза характеризуется 4-мя степенями, которые обозначают тяжесть состояния.
- Первая степень.
Считается лёгкой. При этом состоянии пострадавший имеет ясное сознание, бледную кожу, одышку, небольшую заторможенность, биение пульса доходит до 100 уд./мин., давление в артериях составляет 90-100 мм рт. ст.
- Вторая степень.
Это шок средней тяжести. Для него характерны снижение давления до 80 мм рт. ст., пульс доходит до 140 уд./мин. Человек имеет сильно выраженную заторможенность, вялость, поверхностное дыхание.
- Третья степень.
Крайне тяжёлое состояние человека в шоке, который находится в спутанном сознании или совсем утратил его. Кожа становится землисто-серого цвета, а кончики пальцев, нос и губы — синюшными. Пульс становится нитевидным и учащается до 160 уд./мин. Человек покрыт липким потом.
- Четвёртая степень.
Пострадавший пребывает в агонии. Шок этой степени характеризуется полным отсутствием пульса и сознания. Пульс едва прощупывается или совсем неощутим. Кожные покровы имеют серый цвет, а губы приобретают синюшный оттенок, не реагирует на боль. Прогноз чаще всего неблагоприятный. Давление становится меньше 50 мм рт. ст.
Анализы и диагностика
В диагностике шока основное значение имеют осмотр, физикальное обследование и инструментальные методы обследования. Пациенту проводят постоянный мониторинг жизненно важных функций, что позволяет следить за тяжестью шока и эффективностью лечения.
- Физикальное обследование дает общее представление о тяжести состояния.
- Общее состояние — от средней тяжести до очень тяжелого. Нарушение сознания от спутанности до комы.
- Характерен внешний вид: бледное лицо, холодный липкий пот, цианоз конечностей, понижение температуры.
- Частый слабый пульс, сниженное давление, учащенное и поверхностное дыхание.
- Повреждение внутренних органов.
- Переломы, размозжения тканей.
На госпитальном уровне обследования в зависимости от состояний и показаний включают:
- Обзорную рентгенографию (конечностей, черепа, таза, грудной клетки, брюшной полости).
- УЗИ брюшной и плевральной полости.
- Проведение лапароскопии.
- Измерение центрального венозного давления.
- Проведение торакоскопии и бронхоскопии.
- Компьютерную томографию.
- МРТ.
Шок
К каким врачам обращаться
При первых же признаках развития шока нужно немедленно вызвать бригаду скорой помощи.
Лечение шока
Больной с шоком любого типа должен быть доставлен в отделение реанимации и интенсивной терапии по предполагаемому профилю заболевания. В случае травмы, при наличии признаков внутреннего кровотечения, а также в ситуациях, когда причину шока на догоспитальном этапе установить не удалось, показана госпитализация в противошоковую операционную (или иную операционную, предназначенную для лечения пострадавших с шоком).
Основные задачи терапии:
- прервать болевую импульсацию;
- нормализовать объем циркулирующей крови и реологические свойства крови;
- провести коррекцию метаболизма;
- устранить причины органных нарушений.
1. Обеспечение проходимости дыхательных путей. Кислородотерапия проводится через маску. В случае тяжелого шока или недостаточной вентиляции легких необходима интубация дыхательных путей с механической вентиляцией.
2. Установка внутрисосудистых катетеров для быстрой инфузии растворов и компонентов крови, при необходимости введение большого количества лекарственных средств (в т.ч, катехоламинов).
3. Этиологическое лечение.
4. Поддержка работы системы кровообращения и транспорта кислорода:
- отмена гипотензивных лекарственных средств, если таковые применялись;
- при большинстве видов шока основное значение имеет восполнение внутрисосудистого объема путем инфузии плазмозаменителей и плазмоэкспандеров, растворов кристаллоидов и коллоидов;
- инфузия вазопрессорных препаратов для устранения гипотензии;
- пациентам с низким сердечным выбросом при отсутствии нарушений сердечного ритма назначают постоянную в/в инфузию добутамина, при сопутствующей гипотензии одновременно применяют сосудосуживающий препараты;
- оксигенотерапия при снижении насыщения гемоглобина кислородом.
5. Основным методом коррекции лактатного ацидоза является этиотропное и поддерживающее функции системы кровообращения лечение.
6. Мониторирование жизненно важных показателей.
7. Предупреждение кровотечения из желудочно-кишечного тракта и тромбоэмболических осложнений.
8. Коррекция гипергликемии.
После реанимационных действий назначают специфическое лечение основного заболевания. Дополнительная поддерживающая терапия зависит от типа шока.
Осложнения
Опасность шока заключается в уменьшении кровоснабжения жизненно важных тканей. Прогноз зависит от причины шока и своевременности оказания терапии.
При отсутствии лечения шок заканчивается смертельным исходом.
Развитие гиповолемического шока сопровождается летальностью до 70% в зависимости от его тяжести. При своевременной помощи, оказанной в полном объеме, летальность не превышает 25%. Дистрибутивный шок характеризуется различным уровнем летальности, зависящем от этиологического фактора, и может достигать 70% в случае септического шока. Обструктивный шок, связанный с достаточно эффективно устранимыми причинами, сопровождается летальностью, не превышающей 15%. При тромбоэмболии легочной артерии летальность превышает 30%. Даже при лечении летальность от кардиогенного шока после инфаркта миокарда остается очень высокой и достигает 70%.
Профилактика шока
Шок – это состояние, процесс, который нельзя рассматривать отдельно от известных нозологических форм. Поэтому шок не может быть причиной смерти, причиной смерти становится фактор, вызвавший состояние шока. Профилактика шока заключается в своевременном лечении заболеваний, которые могут привести к его развитию.
Источники:
- Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, том 27.
- Клинические рекомендации (протокол) по оказанию скорой медицинской помощи при шоке у детей. Российское общество скорой медицинской помощи Союз педиатров России, 2015, с. 21.
- Мороз В.В., Бобринская И.Г., Васильев В.Ю. с соавт. Шок. Учебно-методическое пособие для студентов, ординаторов, аспирантов и врачей. — Москва, 2011.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Диета
Питание больного зависит от его состояния и наличия или отсутствия травм органов брюшной полости, по поводу которых проводились операции. Если пострадавшие находятся в тяжелом состоянии после ожогов или в коматозном состоянии на фоне политрамы им организуется парентеральное питание, которое включается в комплекс лечебных мероприятий. До его проведения состояние пострадавшего должно быть стабилизировано, а гипоксия устранена. В связи с чем при терминальных состояниях и шоке в первые часы применяются только растворы глюкозы с инсулином. После инфузии глюкозы добавляют аминокислотный препарат или белковый гидролизат. Аминокислотные смеси: Полиамин, Панамин, Левамин-80, Левамин-нормо, Альвезин, Аминоплазмал, Аминофузин, Мориамин, Трофизан, Охамин, Фриамин. Белковые гидролизаты: Гидролизат казеина, Аминофузин, Аминонорм, Аминоплазмал, Аминомел, Аминовеноз, Аминон, Амиген, Изовак.
Потом аминокислотные смеси или гидролизат белка вводят с витаминами, электролитами и глюкозой. Жировые эмульсии переливают вместе с аминокислотными смесями и гидролизатами. Их нельзя вводить с электролитами, так как электролиты укрупняют жировые частицы, в связи с чем значительно повышается риск жировой эмболии. Из жировых эмульсий можно назвать Липофундин 10%, Интралипид, Липомул 15%, Липофундин 15%, Липифизан 15%. Выпускаются также препараты на основе масла сои: Липофундин-С 20%, Эмульсан, Венолипид, Инфузолипол. Основные компоненты парентерального питания распределяются следующим образом: белки составляют от общей дневной калорийности 10-15%, углеводы — 50%, а жиры — 35-40%. Витамины также неотъемлемый компонент парентерального питания, их вводят по-отдельности, а также существуют поливитаминные комплексы для парентерального введения — это Витафузин, Протавит, Солувит, которые содержат суточную норму основных витаминов.
По мере улучшения состояния пациента переводят на энтеральное питание смесями. Особенно это показано если были травмы живота с повреждением органов ЖКТ или если проводились операции на этих органах. Полуэлементные смеси полностью сбалансированы нутриенты, в них белки представлены пептидами и белковыми гидролизатами. Чаще всего используются Пептамен и Нутриэн Элементаль — это специализированные пищевые продукты лечебного питания, которые можно использовать как единственный источник питания. Выпускается в виде порошка, который разводится теплой кипяченой водой и принимается внутрь.
При переходе на обычное питание больной должен постепенно расширять пищевую нагрузку, начиная с Диетического стола №1 с переходом на стандартную Диету №15 с физиологическим содержанием белков, жиров и углеводов, витаминными и минеральными веществами.
Особое внимание питанию уделяется при ожоговой болезни, при которой отмечается усиленный распад мышечных и висцеральных белков. Таким больным применяется схема: парентеральное питание — переход на энтеральное питание — сипинг (потребление специализированных смесей маленькими глотками) — переход на специализированные диеты с повышенным содержанием белка.
Профилактика
Следующие профилактические мероприятия могут предотвратить развитие шока или уменьшить его тяжесть:
- Своевременная остановка кровотечений.
- Надежная иммобилизация при переломах.
- Проведение анальгезии (обезболивания).
- Знание правил оказания само- и взаимопомощи и умение их применить в нужной обстановке.
- Поскольку тяжелые травмы часто получают на рабочем месте, повышенная бдительность работающего и контроль за техникой безопасности со стороны руководства могут значительно снизить травматизм и связанные с ним осложнения.
Последствия и осложнения
Среди осложнений шока следует назвать:
- Нарастающую дыхательную недостаточность (респираторный дистресс-синдром).
- Коагулопатические расстройства с возможным переходом в диссеминированное внутрисосудистое свертывание.
- Травматический эндотоксикоз. Эндогенная интоксикация развивается в связи с накоплением продуктов разрушения тканей, вызывается бактериальными токсинами и вазоактивными веществами. Действие этих факторов проявляется через 48-72 ч после травмы.
- Развитие жировой эмболии при ранениях костей и обширных разрушениях мягких тканей.
- Печеночно-почечную недостаточность (развитие «шоковой почки» и «шоковой печени»).
- Сердечную недостаточность и расстройства центральной гемодинамики.
- Инфекционные и септические осложнения.
- Задержку репаративных процессов в очаге повреждения.
Последствием травм и шока является посттравматический синдром. Он развивается у лиц, переживших угрожающие их жизни события (транспортные аварии, авиакатастрофы, стихийное бедствие) и получивших травмы в результате этого. Эти события глубоко затрагивают психику человека, и он теряет ощущение безопасности, появляется тревожность, страх, возникают нарушения сна, склонность к суициду и злоупотреблению алкоголем или наркотиками. Если травма и перенесенный при этом стресс были сильными, болезненная реакция психики может сохраниться на многие годы.
Неотложные мероприятия
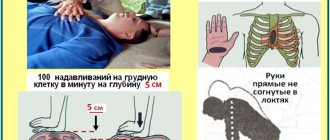
- Необходимо, прежде всего, остановить артериальное кровотечение прижатием артерии к кости выше места травмы, наложением артериального жгута или закрутки выше места ранения. При этом следует зафиксировать время, когда был наложен жгут.
- Оценить состояние жизнеспособности организма (определить наличие и характер пульса над периферическими и центральными артериями, степень угнетения сознания, проходимость дыхательных путей, эффективность функции внешнего дыхания).
- Обеспечить правильное положение тела пострадавшего. В бессознательном состоянии его следует повернуть на бок, запрокинуть голову назад и несколько опустить верхнюю половину туловища. Отдельного положения требуют больные с переломами позвоночника (на твердой поверхности) и костей таза (с согнутыми в суставах и разведенными ногами). Противопоказано закидывать голову больным с травмой шейного отдела позвоночника!
- Обеспечить иммобилизацию травмированных конечностей стандартными шинами или подручным материалом.
- Наложить на рану повязку. При венозном или капиллярном кровотечении сжимающая повязка действует кровоостанавливающе. При открытом пневмотораксе лейкопластырная повязка герметизирует грудную клетку.
- Обезболить больного. Используют наркотические и ненаркотические анальгетики (1% раствор промедола, 50% раствор анальгина).
У больных с декомпенсированным шоком наркотические анальгетики могут подавить дыхательный центр. Кроме того, исключение стимулирующего влияния боли снижает активность надпочечников, у больных с дефицитом ОЦК может привести к угрожающей гипотензии. Высокая вероятность этих осложнений требует непрерывного наблюдения за больными. При невозможности обеспечения такого надзора (например, при массовом поступлении пострадавших, их транспортировке) с целью обезболивания целесообразно применить средник для неингаляционного наркоза — кетамин (по 2-3 мл 5% раствора, вводить внутримышечно). Он проявляет обезболивающий эффект, стабилизирует артериальное давление и не подавляет дыхательный центр. Для предупреждения нежелательного галлюцинаторного действия кетамина его целесообразно сочетать с введением 1-2 мл 0,5% раствора сибазона.
В места переломов вводят по 10 — 20 мл 0,5% раствора новокаина. В составе специализированной бригады медицинская сестра осуществляет венопункцию и катетеризуют периферические сосуды, помогает врачу при катетеризации артерий и магистральных вен, готовит системы для внутривенных вливаний, измеряет артериальное и центральное венозное давление, записывает электрокардиограмму, проводит оксигенотерапию и искусственную вентиляцию легких пострадавшему и т.д.
Прогноз
Прогноз зависит от степени шока: при первой степени он благоприятный, при второй — сомнительный, при остальных — не благоприятный. Несмотря на совершенствование методов противошоковой терапии, летальность при тяжелых травмах уменьшилась незначительно. Как указывалось выше, шок — это угрожающее жизни состояние, но смерть от болевого шока не наступает. Основной причиной смерти при травмах является потеря крови при отсутствии медицинской помощи. Боль усугубляет шок, не является его основной причиной и тем более причиной смерти.
Смерть может наступить и после выведения из шока на фоне полиорганной недостаточности. Непосредственной причиной смерти становится сердечная, почечная и печеночная недостаточность, нарастающая дыхательная недостаточность и коагулопатические расстройства.
Если летальный исход в течение первой недели предотвращен, то определяющее значение в состоянии больного имеет угроза генерализации раневой инфекции (раневой сепсис, пневмония). Именно инфекционные осложнения, происходящие в более поздние сроки, влияют на выживаемость больных. Эта угроза сохраняется в течение нескольких недель, поскольку у пострадавших на фоне перенесенной травмы возникают тяжелые метаболические расстройства и нарушение иммунитета.
Список источников
- Багненко С. Ф., Лапшин В. Н., Шах Б. Н. Депрессия гемодинамики у пострадавших с сочетанной травмой в остром периоде травматической болезни – основа последующих гипоксических изменений и реперфузионных повреждений //Эфферентная терапия, 2004. Т. 1, №5. С. 23–34.
- Шестопалов А. Е., Пасько В. Г. Объемозамещающая терапия острой кровопотери у пострадавших с тяжелой сочетанной травмой // Трудный пациент. 2005. №4. С. 17–23.
- Гураль К.А., Ключевский В.В., Дамбаев Г.Ц. Травматический шок человека // Международный журнал экспериментального образования. – 2011. – № 12. – С. 15-16.
- Сингаевский, А.Б. Актуальные проблемы современной тяжелой травмы //Тезисы Всероссийской научной конференции. — СПб., 2001. — С. 106-107.
- Шейко В.Д. Хирургия повреждений при политравме мирного и военного времени/ Учебное пособие. — Полтава ООО «АСМИ». — 2015. 558 с.