- Причины гипотермии
- Процессы регулирования температуры
- Симптомы и стадии гипотермии
- Диагностика переохлаждения
- Первая медицинская помощь
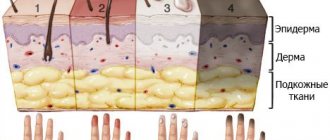
Температура – это важный показатель состояния здоровья. Критическое переохлаждение тела с понижением температуры ниже 35°С называется гипотермией. Типичные симптомы — тремор, спутанность сознания, изменение частоты дыхания и пульса, посинение губ, пальцев рук и ног.
Симптомы гипотермии
Основная причина гипотермии – потеря тепла на холоде через кожу и дыхание. Включается защитная программа – механизм терморегуляции. Организм спасает важные органы, жертвуя кожными покровами, пальцами рук и ног, носом – без этого человек может выжить.
Гипотермию разделяют на три стадии:
Легкая
Температура падает до первой критической отметки 35-34 °С. Появляется дрожь – выделение тепла через мышечную активность. Сосуды сужаются – кожа бледнеет. На этом этапе легко получить обморожение. Замедляется обмен веществ, поэтому человек чувствует заторможенность, апатию, страдает критическое мышление. К симптомам легкой гипотермии относятся проблемы с памятью, человек не помнит куда или откуда направляется. Если гипотермия начинается на природе в этот момент легко потерять ориентиры. Голод и усталость усиливают симптомы.
Средней тяжести
Температура тела понижается до 30 °С. Пульс слабый – сердце замедляет работу, чтобы сохранить тепло и защитить мозг. Кожа становится холодной, бескровной – характерного мраморного оттенка. Конечности с трудом сгибаются. Нарушается обмен веществ, и химические реакции в нервной системе. Прогрессируют нарушения сознания – сильная сонливость, нарушения речи, иногда начинаются галлюцинации.
Тяжелая
Пониженная температура, до 27 °С и ниже. Человек теряет сознание, конечности коченеют, сильное обморожение. Пульс практически исчезает – можно нащупать на сонной артерии. Начинаются проблемы с дыханием – редкое и прерывистое. На этой стадии зрачки не реагируют на свет, может остановиться сердце.
Первый спутник гипотермии – отморожение конечностей. Происходит спазм капилляров, к тканям не поступает достаточно кислорода и питания. Процесс происходит на разных стадиях переохлаждения. Негативные последствия усиливают:
- голод и переутомление;
- неподвижное или неудобное положение;
- тесная обувь;
- влажная одежда;
- ослабленный иммунитет;
- болезнь сосудов;
- механические повреждения;
- кровопотеря;
- алкогольное опьянение.
Процессы регулирования температуры
Способность поддерживать постоянную температуру тела около 37°C называется терморегуляция. Центр управления расположен в гипоталамусе. Здесь же устанавливается так называемое целевое температурное значение. Каждый участок тела снабжен температурным «датчиком» (рецептором), который сигнализирует о температурных колебаниях.
С точки зрения создания комфортных температурных условий жизненно важные органы занимают главенствующее место, а кожа и конечности – по остаточному принципу. В условиях умеренной гипотермии, для снижения потерь тепла на большой площади тепло расходуется прежде всего на внутренние органы. Показатели температуры кожи могут отличаться от внутренних, колебание находится в пределах до 9 °C.
Температурный диапазон, воспринимаемый телом как приятный, не требует больших затрат для терморегуляции и может поддерживаться на постоянном уровне только за счет кровообращения в коже. Такое состояние называется температурой безразличия. Она составляет 28-30 °C при условии, что расчетные значения берутся для человека без одежды в состоянии покоя и со средней влажностью воздуха. Для одетого человека этот параметр снижается до 22 °C.
Температура тела – это индивидуальный параметр. У детей она всегда немного повышена из-за активности и интенсивного метаболизма. У пожилых температура может быть ниже нормы — 34-35 градусов Цельсия, что обусловлено в скорости химических реакций.
Различают периферическую и центральную температуру. Периферическая (поверхностная) – температура кожных покровов. Измеряется на лбу и в подмышечных впадинах. Центральная – фиксирует температуру внутренних органов и крупных сосудов, держится на уровне 36,1-38,2 градусов Цельсия. Области для замера – прямая кишка, рот, пищевод, носоглотка, мочевой пузырь.
Средства первой помощи при гипотермии
Если у пострадавшего признаки гипотермии, цель первой помощи – прекратить потерю тепла. На всех стадиях переохлаждения или обморожения запрещена горячая ванна или душ. Больного нельзя вносить в жаркое помещение, растирать снегом и давать алкоголь.
Покрывало спасательное (Rescue blanket)
Спасательное покрывало (rescue blanket) используется для защиты пострадавшего от перегрева или перео..
82.00 грн.
Одеяло спасательное Blizzard
Термоодеяло спасательное Blizzard — cредство первой помощи №1 при гипотермии. Спасательное покрывало..
2 065.00 грн.
Отогревание и осложнения
При резкой периферической вазодилатации возможно развитие аритмии и остановки сердца несколькими путями: 1. «Кислая» из-за активных метаболических процессов кровь из периферического сосудистого русла достигает «ядра» организма, что приводит к развитию ацидоза. Вследствие ацидоза в крови повышается содержание катехоламинов, что потенцирует усиленную сердечную деятельность, учащение пульса, подъем артериального давления. Усиленный ацидоз снижает чувствительность рецепторов к адренергическим веществам, возможно возникновение аритмии. 2. Из-за повреждения миокарда, гиповолемии, после периферической вазодилатации кровяное давление снижается, что ведет к развитию шока. 3. Холодная кровь из периферических отделов кровеносного русла достигает «ядра», что ведет к усилению гипотермии, т. е. дальнейшему снижению температуры «ядра».
Первая помощь при переохлаждении
Создаются условия, чтобы организм смог согреться – вытаскивают потерпевшего из воды или снега, уходят из холодного помещения или открытой местности.
- Согреть больного.
- Снять мокрую одежду, особе внимание уделить обуви.
- Укрыть теплым одеялом, положить грелку, согреть своим телом или организовать другой источник тепла.
- Если есть возможность – организовать теплую ванну или душ. Температуру воды повышать постепенно, вначале едва теплая. Чтобы резкое усиление кровообращения не разрушило сосуды. Воду постепенно доводят до 40 °С. Принимать ванну нужно, пока температура тела не поднимется до стадии легкой гипотермии – 34 °С
- При сильном переохлаждении первой помощи недостаточно. Нужно вызвать врача или отвезти пострадавшего в больницу.
1.Что такое гипотермия и ее причины
Гипотермия, или переохлаждение
, возникает, когда организму становится холодно, и он теряет тепло быстрее, чем может его вырабатывать.
В норме температура тела человека равна 36,6 °С. Это если измерять ее привычным способом – под мышкой. Более точным считается метод измерения ректальной температуры тела. В норме ректальная температура колеблется в диапазон от 36,4°С до 37,6°С. Для большинства людей средний показатель – 37 °С.
Иногда у здорового взрослого человека нормальная температура тела чуть ниже — 36°С. Если при этом человек не болен, хорошо себя чувствует, то обращаться к врачу в этом случае, как правило, не нужно. Ничего страшного нет.
Причины переохлаждения
Переохлаждение случается, когда вы подвергаетесь воздействию холодного воздуха, воды, ветра или дождя. Обычно причины гипотермии – долгое и вынужденное нахождение в холодной воде или на улице зимой.
При температуре воздуха 10 °С или чуть выше в сырую и ветреную погоду уже может произойти переохлаждение. Пребывание в воде, которая имеет температуру -16-21°С тоже способно стать причиной гипотермии. При небольшом переохлаждении лечение гипотермии в домашних условиях может быть достаточно для того, чтобы вернуть температуру тела в норму.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Первая помощь при обморожении
- Нужно убрать больного с мороза, постепенно согреть обмороженный участок, растереть рукой до покраснения. Это делают аккуратно, усиливают нажим постепенно, чтобы не повредить сосуды. После дают больному теплое, не горячее питье.
- Когда конечностям возвращается чувствительность, пострадавший чувствует боль в пораженном участке, необходимо заранее подготовить обезболивающее.
- Далее конечность укутывают теплой тканью и фиксируют на перевязи, чтобы отек был меньше. При сильном обморожении больного отвозят в больницу. Перед этим больного тщательно утепляют.
- Нельзя класть отмороженные руки на батарею, другие горячие поверхности, растирать снегом, смазывать жиром.
Діагностика
Хоча патофізіологічні та клінічні прояви гіпотермії наступають послідовно один за одним, їх прийнято поділяти на три стадії: легку, середньої важкості та важку (див. таблицю 2). Як уже попередньо згадувалося, клініка легкого ступеня гіпотермії може проявлятися стерто, особливо в старших пацієнтів. При встановленні діагнозу можна недооцінити стан хворого, оскільки стандартні медичні термометри не можуть виміряти температуру, нижчу від 34,4°С. Тому важливо застосовувати спеціальні ректальні термометри, адаптовані для реєстрації низької температури, або ректальні термісторні датчики. Під час досліджень також часто застосовували тимпанічну термометрію та сечоміхурові датчики, проте їх точність ще не встановлена. Хоча точний метод вимірювання внутрішньої температури тіла залишається контроверсійним, важливо одночасно застосовувати всі наявні методи, оскільки під час відігрівання хворого виникає різниця температур між різними ділянками тіла.
Таблиця 2. Стадії та клінічні прояви гіпотермії
| Стадія гіпотермії | Температура тіла | Клінічні прояви |
| Легка | 32,2°–35°C | Початкова фаза збудження для подолання охолодження:
З часом, після появи втоми:
|
| Середньої важкості | 28–32,2°C | Аритмія передсердь Брадикардія Зниження рівня свідомості Брадипное Розширення зіниць Зниження блювотного рефлексу Згасання дрощів Гіпорефлексія Гіпотензія Поява J-хвиль на ЕКГ (див. рисунок 1) |
| Важка | <28°C | Апное Кома Зниження або відсутність активності на електроенцефалографії Зіниці не реагують на світло Олігурія Набряк легень Шлуночкові аритмії/асистолія |
Профилактика гипотермии
Защитные меры делятся на два этапа:
Пассивная защита от холода
- Пассивная защита – это правильно подобранная одежда, в которой есть три отдельных слоя:
- Базовый — убирает влагу от кожи. Лучший вариант – термобелье.
- Термоизоляционный – удерживает тепло.
- Защитный – не дает сырости проникнуть внутрь. В современных куртках – это водонепроницаемая мембрана.
- Одежда должна быть чистой, грязь мешает испаряться влаге.
Активное восполнение тепла.
Пополнить запасы тепла в организме поможет еда, лучше выбирать высококалорийные порции, плотно обедать перед выходом. Термос с теплым питьем не даст замерзнуть. На холоде не чувствуется жажды, поэтому обезвоживание заработать легче, чем на жаре, а недостаток воды в организме усиливает симптомы гипотермии.
Внешний источник тепла – самый простой способ согреться. При прогулках по городу нужно делать паузы и заходить в помещения. Подходящий вариант – термохимические и электрические грелки.
Лабораторні зміни
Можливий розвиток ниркової недостатності внаслідок рабдоміолізу або гострого тубулярного некрозу. Протягом реанімаційних заходів рівень електролітів може швидко змінюватися, тому слід регулярно проводити їх моніторинг. Зокрема, часто коливається рівень калію внаслідок змін кислотно-лужного балансу, які виникають під час зігрівання тіла. У пацієнтів з гіпотермією, як звичайно, є коагулопатія внаслідок порушення діяльності температурозалежних ферментів коагуляційного каскаду, хоча результати коагулограми часто нормальні, оскільки перед проведенням аналізу проба крові нагрівається до 37°C.
Як звичайно, коагулопатії є обмеженими і не потребують інтервенції. Результати проведених досліджень рекомендують застосовувати нескориговані величини вмісту газів у крові для прийняття клінічних рішень. Оскільки рівень лейкоцитозу недостовірно відображає наявність інфекції, пацієнтам з групи підвищеного ризику — новонародженим, особам похилого віку або з наявністю імунодефіциту — слід емпірично призначати антибіотики, поки тривають мікробіологічні тести.
Лікування
Слід визначити рівень глюкози в крові, оскільки в більшості пацієнтів запаси глікогену вичерпані, а гіпотермія може маскувати клінічні прояви гіпоглікемії. Усім пацієнтам необхідно емпірично призначити тіамін, оскільки цей вітамін може спричинити тільки мінімальні побічні ефекти, а зібрати анамнез щодо зловживання алкоголем буває неможливо. Мокрий одяг треба зняти, хворого накрити ковдрами для теплоізоляції. Слід уникати надмірної рухливості та встановлення назогастрального зонда, оскільки це може сприяти появі фібриляції шлуночків. Агресивна регідратація підігрітими розчинами допоможе подолати дегідратацію, зумовлену надмірним діурезом на холоді.
Глюкокортикоїди не слід емпірично призначати всім пацієнтам, а тільки особам з ускладненим анамнезом щодо наявності недостатності наднирників та тим, у кого температура тіла не нормалізується, не зважаючи на застосування відповідних зігріваючих заходів.
Обстеження серцево-судинної системи у хворих з гіпотермією проводити надзвичайно важко. Оскільки без допплерівської ультрасонографії буває важко оцінити стан пульсу, Американська кардіологічна асоціація (АКА) рекомендує перед початком серцево-легеневих реанімаційних заходів пальпувати пульс щонайменше протягом 30–45 секунд. У пацієнтів з гіпотермією на ЕКГ можна виявити безліч змін — від тахікардії до брадикардії, від фібриляції передсердь з повільним ритмом шлуночків до шлуночкової фібриляції та асистолії. Також буває подовження інтервалів PR, QRS та QT, J-хвилі (рис. 1), зміни, які імітують гостру коронарну недостатність.
Рис. 1.
ЕКГ з J-хвилями.
Хоча більшість аритмій проходить спонтанно по мірі зігрівання пацієнта, фібриляція шлуночків потребує дефібриляції. Якщо початкові заходи були неуспішними, наступні спроби дефібриляції та внутрішньовенне застосування медикаментів слід відкласти, поки температура хворого не перевищить 30°C, проте продовжувати загальні заходи для підтримання життєдіяльності. Якщо пацієнт вже зігрітий, а шлуночкова фібриляція продовжується, згідно останніх рекомендацій АКА слід застосовувати аміодарон.
Зігрівання пацієнта
У пацієнтів з гіпотермією рішення про застосування пасивних чи активних способів зігрівання залежить від кількох клінічних параметрів та ступеня гіпотермії (див. рисунок 2). Пасивне зігрівання
можна застосовувати як єдиний спосіб лікування у хворих з легким ступенем гіпотермії і полягає у створенні для нього теплого, сухого середовища та адекватної теплоізоляції. Пасивне зігрівання може бути успішним тільки в осіб з непорушеними терморегуляторними механізмами, нормальною ендокринною функцією та адекватними енергетичними запасами для продукції ендогенного тепла. Недолік цього методу полягає в тому, що внутрішня температура тіла зростає дуже повільно.
Рис. 2.
Алгоритм лікування хворих з гіпотермією.
Активне зовнішнє зігрівання
забезпечується просто шляхом теплової дії на шкіру і ефективне тільки при збереженні циркуляції, за допомогою якої нагріта периферійна кров може повертатися до внутрішніх органів. Пляшки та грілки з гарячою водою, прикладені до місця проходження магістральних судин, може спричинити опіки холодної шкіри із звуженими судинами. Системи, дія яких базується на обдуванні зігрітим повітрям, ефективно забезпечують початок передачі тепла за допомогою конвекції. Відносно нова технологія полягає в застосуванні підшкірних артеріовенозних анастомозів, коли тепла венозна кров з підшкірних ділянок повертається до внутрішніх органів. Ці анастомози відкриваються, коли кисті або стопи занурити в теплу (45°C) воду або передпліччя помістити у спеціальний пристрій з теплим повітрям, який місцево створює вакуум до –40 мм рт. ст. Клінічне значення цього методу ще вивчено недостатньо.
Основне ускладнення активного зовнішнього зігрівання полягає в наступному зниженні внутрішньої температури тіла, коли холодна периферійна кров повертається до серця. У минулому це призводило до багатьох невиправданих смертельних випадків, оскільки лікарі приходили до висновку, що стан пацієнта погіршується, і припиняли реанімаційні заходи. Це ускладнення можна мінімізувати, застосовуючи мінімальні інвазивні методи для зігрівання внутрішнього середовища організму перед початком активного зовнішнього зігрівання.
Окрім цього, може виникнути «ацидоз відігрівання», коли нагромаджена на периферії молочна кислота повернеться в центральне кровоносне русло. Периферійна вазодилятація, зумовлена активним зовнішнім зігріванням, може спричинити застій крові у венозному руслі та «шок відігрівання». Із-за цих ускладнень стан пацієнта перед початком його покращення може короткочасно погіршитися.
Методи активного зігрівання внутрішнього середовища тіла
відрізняються інвазивністю та потенційними ускладненнями. Нині немає результатів порівняльних досліджень, тому вибір методу залежить від можливостей лікарні. Легко проводити зігрівання дихальних шляхів зволоженим киснем при 40°C, завдяки чому втрата тепла через випаровування під час дихання зменшується, а внутрішня температура тіла щогодини зростає на 1,0–2,5°C. Внутрішньовенні розчини (бажано 5% розчин глюкози та фізрозчин) слід підігрівати до 40–45°C. Ці два методи мають мінімальний спектр побічних проявів, тому їх слід застосовувати у всіх пацієнтів, за винятком тих, які потребують тільки пасивного зігрівання.
Найефективніший метод активного внутрішнього зігрівання — екстракорпоральне зігрівання крові за допомогою апарату штучного кровообігу, артеріовенозного чи веновенозного зігрівання або гемодіалізу. За допомогою цих методів внутрішня температура тіла кожні 3–5 хв. зростає на 1–2°C. Під час ретроспективного дослідження Walpoth et al. (1997) встановлено, що серед 32 пацієнтів з важкою гіпотермією, лікованих за допомогою апарату штучного кровообігу, виживання на сьомому році диспансерного спостереження становило 47%. На жаль, не всі медичні заклади мають доступ до цього методу лікування.
Активне зігрівання внутрішнього середовища організму можна завершити промиванням теплою рідиною кількох порожнини тіла. Іригація шлунку, товстого кишківника та сечового міхура забезпечує повільніше підвищення температури (1,0–1,5°C), оскільки площа для обміну тепла обмежена. Перитонеальний діаліз з фізрозчином, розчином Рінгера або діалізатом, підігрітим до 40–45°C, з швидкістю 6–10 л/год. в поєднанні з подачею підігрітого кисню забезпечує щогодинне підвищення температури на 1–3°C. Проте слід підкреслити, що всі ці методи діють повільно і можуть застосовуватися при гіпотермії середнього або важкого ступеня лише тоді, коли екстракорпоральне зігрівання крові неможливе.
Активне зігрівання внутрішнього середовища організму через закриту торакальну іригаційну систему полягає у встановленні торакостомічних дренажів великого діаметру відповідно по середньоаксилярній та середньоключичній лінії для забезпечення подачі та витікання підігрітого фізрозчину. Відкрита торакальна іригація полягає у прямій іригації середостіння після торакотомії, забезпечуючи зростання щогодинне внутрішньої температури тіла на 8°C. Під час ретроспективного дослідження Brunette et al. (2000) виявилося, що серед 22 хворих, яким було проведено торакотомію у відділенні невідкладної допомоги, виживання становило 71%. Слід уникати лівосторонньої торакотомії, оскільки іригація охолодженого міокарду теплим розчином може спричинити фібриляцію шлуночків.
Прогноз
Найнижча температура, зареєстрована в пацієнтів з гіпотермією, які вижили, становила 14,2°C у дітей та 13,7°C у дорослих. Ці факти підтверджують прислів’я «Пацієнта не можна вважати мертвим, поки його не зігріти і пересвідчитись у цьому». Реанімаційні заходи не слід відміняти, навіть якщо пацієнт виглядає мертвим, поки після досягнення температури тіла більш як 30–32°C не буде ознак життєдіяльності. Смерть хворого можна встановити на місці його виявлення, якщо він отримав явні летальні травматичні ушкодження, відомо, що при житті відмовився від реанімації або коли його евакуація може становити загрозу для рятівників. Пацієнтів з легким ступенем гіпотермії можна відсилати додому після зігрівання, тоді як у важчих випадках хворих слід госпіталізувати для динамічного спостереження та продовження обстеження після стабілізації їх стану.
Материал и методы
В многоцентровом ретроспективном исследовании, проведенном общероссийской общественной организацией «Федерации анестезиологов и реаниматологов» (ФАР), выполнен сбор данных при анализе реанимационных карт пациентов, поступивших в ОРИТ в 2021 г. В исследовании участвовали 6 ОРИТ различных стационаров Российской Федерации (Архангельск, Краснодар, Москва, Новодвинск, Чита, Якутск). В исследование включали пациентов как хирургического, так и терапевтического профиля.
Критерием включения в исследование было наличие у пациента гипотермии (снижение температуры тела ниже 35 °С) при поступлении в ОРИТ. Респонденты заполняли индивидуальные регистрационные карты пациентов и отправляли их для обработки координатору исследования. Карты включали в себя следующую информацию о пациентах: пол, возраст, диагноз, выполнение оперативного вмешательства перед поступлением в ОРИТ, продолжительность пребывания в ОРИТ, летальность, методы измерения температуры, применение специальных методов лечения (ИВЛ, инотропная, вазопрессорная поддержка, согревание), а также гемодинамические показатели и данные лабораторного обследования: температура, уровень артериального давления (АД), частота сердечных сокращений (ЧСС), pH, уровни лактата, гемоглобина, лейкоцитов, тромбоцитов, международное нормализованное отношение (МНО) при поступлении, через 6 и 24 ч после поступления в ОРИТ.
Статистический анализ.
Для статистического анализа использовали пакет прикладных программ Microsoft Excel for Office 365 («Microsoft corporation», США), MedCalc 12.3.0 («MedCalc Software», Бельгия). При анализе результатов нормальность распределения данных оценивали с помощью теста Шапиро—Уилка. Данные представлены как среднее арифметическое и среднеквадратичное отклонение или медиана Me (25-й—75-й перцентили) в зависимости от распределения. Статистическую обработку данных проводили с использованием параметрических и непараметрических тестов:
t
-теста Стьюдента и критерия Манна—Уитни. Для анализа качественных признаков использовали тест
χ
2. Данные повторных измерений в зависимости от распределения оценивали с помощью дисперсионного анализа для повторных измерений с последующей оценкой тестом контрастов или с использованием теста Фридмана. Для выявления корреляции данных использовали корреляционный анализ Спирмена с вычислением коэффициента корреляции
rho
. Для всех тестов значение
p
<0,05 считали статистически значимым.
Превентивні заходи
Гіпотермія — небезпечний стан, якому потенційно можна запобігти за допомогою освітніх заходів та відповідної підготовки. Центри для контролю та запобігання хвороб (CDC, США) рекомендують створювати в приміщеннях спеціальні набори для виживання зимою, включаючи ковдри, аптечки першої допомоги, воду та харчі, які не псуються. Інші заходи — герметизуючі стрічки на вікнах, теплоізоляція дверей — важливі для осіб старшого віку. Якщо особа попала в аварію на транспортному засобі, для збереження тепла слід перенести всі речі з багажника в салон.
Якщо особа перебуває на свіжому повітрі, слід одягати багатошаровий одяг, причому найбільш внутрішній шар повинен бути з вовняної, шовкової або поліпропіленової тканини, оскільки ці матеріали зберігають тепло краще, ніж бавовна. Багатошаровий одяг містить багато прошарків повітря, тим самим мінімізуючи втрату тепла через конвекцію. Носіння на голові шапки або товстого шарфа запобігає втраті тепла через випромінювання. Якщо ж починаються прояви гіпотермії легкого ступеня, слід повернутися в приміщення для запобігання прогресування переохолодження.
Підготував Богдан Борис
Диагностика
Врач оценивает клиническую картину и назначает инструментальные, лабораторные исследования:
- микроскопический анализ препарата чешуек;
- бактериологический посев;
- полимеразная цепная реакция;
- осмотр лампой Вуда.
Во время дифференциальной диагностики венеролог исключает такие патологии, как эритразма, нейродермит, вирус герпеса, аллергический и себорейный дерматиты, кандидоз.
Центр Урологии, Гинекологии и Репродуктологии в Москве проводит лабораторную и дифференциальную диагностику паховой эпидермофитии с дальнейшим лечением.
Стадии развития
Вначале заболевание не проявляется клиническими симптомами – инкубационный период длится до 3 недель. Затем появляются и стремительно развиваются первые признаки – от пары недель до нескольких месяцев.
Дальнейший сценарий развития заболевания:
- хроническая форма с частыми рецидивами – самый распространенный вариант;
- бессимптомное носительство – определяется только лабораторной диагностикой;
- самопроизвольное излечение – крайне редкий случай.
Если вовремя не обратиться к венерологу, эпидермофития будет беспокоить годами, особенно сильно обостряясь летом.
Способы лечения
Только по результатам анализов можно утверждать, что паховая складка поражена эпидермофитами. Лечение паховой эпидермофитии у мужчин состоит из таких направлений:
- этиотропное: фунгициды, фунгистатики для борьбы с причиной патологии;
- симптоматическое: препараты для устранения зуда, дискомфорта, косметического дефекта;
- патогеническое: для устранения факторов риска.
Схему лечения назначает только специалист. Он оценит наличие вторичной инфекции, стадию заболевания, и предупредит ее дальнейшее распространение.
Возбудитель и пути инфицирования
Возбудитель паховой эпидермофитии – паразитарный гриб Epidermophyton floccosum. В острой фазе заболевание заразно и передается такими путями:
- аутоинокуляция – перенос грибка из очага воспаления на руках или ногах;
- непрямой путь – заражение через бытовые предметы, на которых остались чешуйки эпидермиса с патогенным грибком: одежда, полотенце, простынь, сидение;
- прямой – передача от носителя во время полового акта.
Активному развитию эпидермофитии паховых складок способствуют факторы риска:
- высокая влажность и локальная гипертермия – пик заболеваемости наблюдается у жителей тропического и субтропического климата в летний период;
- обтягивающая, плотная одежда, не пропускающая воздух – синтетические материалы с толстой нитью;
- повышенная потливость;
- ожирение, сахарный диабет, иммунодефицитные состояния;
- гонорея;
- хламидиоз;
- микоплазмоз;
- трихомониаз.
У мужчин такое поражение кожных складок встречается в 3 раза чаще, чем у женщин, по статистике заболеваемости в США.