Впервые синдром Титце описал немецкий хирург Александр Титце в 1921 году. При синдроме Титце обычно поражаются третий, четвертый и пятый реберно-хрящевые суставы. Реже поражаются манубриостернальный сустав и сустав мечевидного отростка. Заболевание характеризуется болью в грудной клетке (при кашле и глубоком дыхании) и утренней скованностью, а также локальным отеком и гиперемией реберных хрящей.
Отек суставов отличает синдром Титце от костохондрита или хронического воспаления хряща одного или нескольких ребер в месте сочленения грудины с ребрами.
Характеристики/Клиническая картина
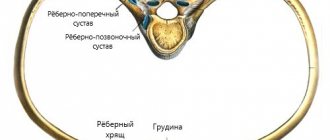
Хрящ соединяет грудину с ребрами и ключицей и делает возможными движения грудной клетки во время дыхания. Воспаление хряща одного или нескольких ребер вызывает его отек и покраснение кожи. Это видно и осязаемо. Боль может быть различной интенсивности, но обычно усиливается во время движений туловища, кашля, глубокого дыхания и напряжения.
Друзья, совсем скоро в рамках проекта RehabTeam состоится семинар Валентины Юдаковой «Грудной отдел (Блок 1)». Узнать подробнее…
Данные проблемы возникают постепенно и через несколько дней могут самопроизвольно исчезнуть, но иногда для их исчезновения могут потребоваться годы. Даже после самопроизвольного восстановления заболевание может вернуться, при этом боль может возникнуть в том же или другом месте. Болевой синдром может приводить к нарушению нормального движения в других суставах, например, движения плеча могут сопровождаться крепитацией и болью. Пациенты с синдромом Титце могут испытывать разнообразные функциональные ограничения. Ежедневные действия, такие как глажка, расчесывание волос или подъем предметов, могут быть затруднительными.
Синдром Титце — симптомы
Основным симптомом СТ является резкая, тупая или ноющая боль в груди. Боль обычно возникает только с одной стороны грудной клетки. Если заболевание поражает несколько ребер, может отмечаться боль с обеих сторон грудной клетки. В некоторых случаях боль в груди может распространяться на шею, плечи и руки.
Боль может варьироваться от легкой до сильной и может наступать постепенно или внезапно. Боль может усиливаться во время следующих действий:
- глубокое дыхание
- кашель
- чихание
- упражнения
- выполнение быстрых движений
Симптомы обычно появляются у пациентов до 40 лет.
Дифференциальная диагностика
Возможными дифференциальными диагнозами являются:
- Серонегативная спондилоартропатия.
- Ревматоидный артрит.
- Ксифоидалгия.
- Синдром скользящего ребра.
- Миеломаляция.
- Новообразования костей и мягких тканей.
- Хондросаркома реберно-хрящевых суставов.
- Костохондрит.
- Опухоли молочной железы и / или легких с распространением на реберный хрящ.
- Метастазы новообразований молочной железы, почек и предстательной железы.
- Травма ребер и болезненный отек ребер.
- Артрит грудино-ключичного и манубриостернального суставов.
Симптоматика
Основным проявлением симптома Титце является острая боль за грудиной. Она постепенно нарастает и становится более интенсивной при глубоких вдохах, чихании, смехе, резких движениях, а также при повышенной эмоциональной и физической нагрузке.
Она бывает односторонней и часто иррадиирует в руку на соответствующей стороне. Пациенты щадят пораженную сторону и стараются закрыть больное место. При данном недуге нет четкой зависимости между возникновением приступа боли и временем суток. В некоторых случаях боль становится настолько сильной, что пациенты не могут лежать на боку, любые движения приносят им мучения и страдания. В очаге поражения появляется крепитация. Реберный хрящ гипертрофирован и необычно искривлен. Гистохимических изменений в нем не обнаруживают. Окружающие мягкие ткани отечны и воспалены.
Внешне болезнь себя проявляет вяло. Нерегулярные острые приступы боли могут длиться несколько дней, месяцев, лет. Боль часто сочетается с гиперчувствительностью мечевидного отростка. Пальпаторно определяется плотная и четкая припухлость веретенообразной формы. Если нажать на место соединения ребер и грудины, появляется ощутимая болезненность. Дискомфорт и боль за грудиной проходят самостоятельно и не требуют специфического лечения. Синдром не представляет опасности для жизни и здоровья пациента.
К второстепенным признакам патологии относятся:
- Нарушение глубины, частоты и ритма дыхания,
- Отсутствие аппетита,
- Учащенное сердцебиение,
- Бессонница,
- Местная гипертермия, гиперемия и отечность,
- Немотивированный страх, раздражительность и беспокойство.
Остаточные признаки патологии возникают крайне редко. Обычно общее состояние больных не нарушается и остается удовлетворительным. Мышцы надплечья и шеи тонически сокращаются. Кожа над областью поражения не изменяется, регионарные лимфоузлы не увеличиваются.
При прогрессировании синдрома Титце развивается чрезмерная кальцификация хряща, который со временем замещается костной тканью. В результате фиброзной метаплазии реберные хрящи деформируются и теряют свои функции. Боль становится интенсивной и постоянной. Плотная припухлость на груди мешает нормальной жизни пациента. Ригидная грудная клетка нарушает нормальный процесс дыхания, в следствии чего развивается дыхательная недостаточность.
Диагностические процедуры
Необходимо проведение соответствующих исследований, таких как электрокардиография (ЭКГ) и компьютерная томография (КТ). Они используются для исключения других заболеваний. Исследования свидетельствуют, что данный диагноз является диагнозом исключения. Простые рентгенограммы часто нормальны / неинформативны. КТ может выявить склероз грудины, частичную кальцификацию реберного хряща и отек мягких тканей. Биопсия реберного хряща может показать хроническое воспаление с фиброзом и окостенением. Сообщается, что сканирование с галлием характеризуется повышенным поглощением, как и при костохондрите.
Оценочные шкалы
- Визуальная аналоговая шкала (ВАШ).
- Цифровая рейтинговая шкала боли.
- Опросник боли МакГилл (короткая форма).
Как развивается заболевание
Синдром Ретта у детей – довольно коварное заболевание. При рождении оно практически не проявляет себя. Первые его симптомы появляются в период от 6 мес. до полутора лет. Однако некоторые, еле заметные признаки, в первом полугодии все-таки имеются. Но они настолько ничтожны, что не привлекают внимания.
Вот что говорит мама одной из девочек с синдромом по поводу первого полугодия ее жизни. Она придала значение этим мелочам только по прошествии 1 года и 7 месяцев с рождения ее дочери, когда проявления стали уже явными. Из предвестников болезни она отметила, что ее малышка начала держать голову в 3 месяца, а не в 2, как это положено. В 6 месяцев она еще не могла сидеть, а ходить начала только в 1 год и 4 месяца. Психологически развивалась нормально, и говорить начала рано, но это были не стандартные слова «мама», «папа», а «зайчик», «мишка» и др.
В 1 год и 7 мес. она перестала узнавать родителей и, казалось, не нуждалась в них. Весь день проводила за одним однообразным занятием: кидала мяч или катала коляску. Часами ходила по кругу, пока ее не останавливали или она запиналась. Такое стереотипное поведение носит название полевого, когда действие затягивает больного, и он не может ничего сделать.
В четыре года к симптомам присоединились эпилептоидные припадки. Однако по достижении школьного возраста девочка находилась на домашнем обучении, и делала некоторые успехи.
12–6 лет – это был период ремиссии, когда болезнь практически не беспокоила. Но с 16 лет появились новые, более глубокие проблемы, связанные с костными деформациями и болезнями внутренних органов. Одна нога девочки была короче другой почти на 10 см, что не могло не препятствовать ходьбе. В 20 лет она весила всего 24 кг с ростом 158 см.
Обычно СР протекает в 4 стадии.
Первая стадия, которая, как правило, стартует с 6 месяцев до полутора лет, проявляется нарастанием раздражительности и лабильностью настроения у ребенка. Эпизоды плача и психомоторного возбуждения сменяются все большей пассивностью. Малыш бесцельно передвигается по комнате, пропадает интерес к игрушкам. Но контакт с матерью сохраняется.
Вот как описывает женщина поведение своей дочери на заре заболевания: она кричала целый день без остановки, билась головой о стены, не могла уснуть. Что бы мы ни делали, она не успокаивалась. Это был настоящий ад. Но больше угнетало то, что ни один врач не мог поставить вразумительный диагноз.
Развивается диспропорция головы и конечностей по отношению к телу. Они становятся несоизмеримо маленькими. Замедляется рост, и снижается тонус мышц.
Вторая стадия, длящаяся несколько лет, отличается пестротой симптомов. Сразу обращает на себя внимание снижение интеллектуальных способностей, развивается умственное слабоумие. Происходит регресс практически всех полученных навыков. Речь полностью исчезает или переходит в степень эхолалии – механического повторения услышанного.
Приобретенные двигательные навыки, предметно-ролевое поведение теряются и замещаются двигательными стереотипами. Характерный симптом: многочисленно повторяющиеся движения, напоминающие мытье рук. Кроме этого, ребенок постоянно заламывает или потирает их, размахивает ими, хлопает в ладоши. Сжатие пальцев рук вполне нормально в 4 месяца, но в более позднем возрасте говорит об остановке развития. Малыш утрачивает хватательный рефлекс, не способен производить вращательные движения руками.
Постепенно двигательная активность сходит на нет. Нарушается походка, ребенок ходит, не сгибая коленей.
Третья стадия длится 10 лет и более, характеризуется она развитием стойкого, глубокого слабоумия, вплоть до идиотии. Наблюдается полная потеря способности говорить и понимать обращенную к ребенку речь. Появляется тремор всего тела, отягчающий движения. Усиливаются судорожные припадки.
Четвертая, конечная стадия – это период усугубления ранее проявляемых симптомов. Стойкая утрата умственных способностей, двигательных навыков, развитие мышечных дистрофий, приводящих к полному обездвиживанию.
Продолжительность жизни таких больных в среднем колеблется до 30 лет, хотя известны случаи, когда они доживали и до 50-летнего возраста.
Осмотр
При физикальном осмотре отмечается припухлость пораженного участка и иногда гиперемия. Во время пальпации этой области может возникать боль; болезненны также большая и малая грудные мышцы, грудина.
Боль может воспроизводиться при ретракции, протракции или элевации плеча или глубоком вдохе. Синдром Титце приводит к ограничению мышечной силы и амплитуды движений верхних конечностей. У таких пациентов может снижаться уровень функциональной активности. Обычно сложности возникают при глажке, подъеме предметов, причесывании волос, однако нарушение функциональности незначительно.
Как было сказано выше, если есть воспаление хряща одного или нескольких ребер, то вы можете говорить о костохондрите, если также есть отек / покраснение, которое очень болезненно, то вы можете говорить о синдроме Титце.
Этиология
В настоящее время этиопатогенетические факторы синдрома Титце остаются неизвестными. Разработано несколько теорий возникновения и развития болезни. Основные из них:
Травматическая или механическая теория объясняет возникновение недуга у спортсменов, лиц, занимающихся тяжелым физическим трудом или перенесших в прошлом травматическое повреждение ребер. Прямая травма плеча приводит к повреждению реберного хряща. Это раздражает надхрящницу и нарушает дальнейшую дифференцировку хрящевых клеток. В результате подобных изменений формируется патологическая хрящевая ткань, которая сдавливает нервные волокна, что проявляется болью. Травматическая теория считается самой популярной.
Согласно инфекционной теории, синдром Титце развивается после перенесенного ОРЗ, спровоцировавшего снижение общей резистентности организма.
Дистрофическая теория — развитие патологии происходит в результате нарушения обмена кальция и дефицита витаминов С и В. Это одна из самых ранних теорий, разработанных самим Титце. Она не подтверждена объективными данными и считается сомнительной.
Факторы, способствующие развитию патологии:
- Выраженные и регулярные нагрузки на плечи и грудь,
- Хронические травмы груди у спортсменов,
- Острые инфекции,
- Артрозо-артриты,
- Бронхо-легочная патология,
- Профессиональный сколиоз,
- Метаболические нарушения,
- Эндокринопатии,
- Аллергические реакции,
- Постменопаузальный остеопороз,
- Коллагенозы.
В группу риска входят:
- Спортсмены,
- Лица, занятые тяжелым физическим трудом,
- Наркоманы,
- Лица после торакотомии.
В месте сочленения хрящей ребер и грудины нарушаются метаболические процессы. Длительное асептическое воспаление приводит к дистрофии, появлению участков секвестрации в хряще, метаплазии хрящевой ткани, ее кальцификации и склерозированию. Доброкачественный обратимый отек реберных хрящей вызывает болезненные ощущения. Дегенеративные изменения приводят к деформации хряща, уменьшению его в размере, слабой неподатливости. В результате окостенения хряща изменяется конфигурация грудной клетки, ее подвижность и эластичность уменьшаются, она становится ригидной.
Лечение
Медикаментозное лечение включает относительный покой в течение 4-6 недель, инъекции анестетика-кортикостероида, прием местных или пероральных анальгетиков и назначение других препаратов, включая Сульфасалазин или Каспофунгин в сочетании с Флуконазолом.
Физическая терапия
В настоящее время отсутствуют достоверные клинические исследования по лечению данного заболевания. Лечение синдрома Титце в основном симптоматическое.
Что можно сделать?
- Успокоить пациента, объяснив что с ним происходит.
- Важно, чтобы физиотерапевт проинформировал человека о правильном положении тела во время сидения или осуществления повседневной деятельности. Также важно, чтобы пациент избегал повторяющихся движений / действий. В целом, таким пациентам необходим хороший баланс между физическими упражнениями и отдыхом.
- Программа лечения может включать упражнения для увеличения амплитуды движений. Обычно пациенты хорошо переносят такие упражнения, но если они усугубляют симптомы, то следует от них отказаться или повременить с ними.
- Полезны растяжки большой грудной мышцы. Можно растягивать большую грудную мышцу, стоя в дверном проеме с упором на предплечья. Нужно повторять это упражнение несколько раз в день в течение 1 или 2 минут.
- Использование горячих / холодных компрессов и массажа, чтобы уменьшить боль и симптомы мышечной перегрузки. С этой целью также можно использовать разнообразные спреи.
- Также полезны мобилизации позвоночника и ребер. Это позволять избежать ригидности грудной клетки и уменьшить жалобы.
- Важно обучить пациента дыхательным упражнениям и методам работы с болью.
- Упражнения для плечевого пояса и спины могут быть провокационными, поэтому их можно назначать только в случае исчезновения симптомов.
- Можно использовать чрескожную электростимуляцию и электроакупунктуру. В последнем случае игла для иглоукалывания помещается в пораженный сегмент позвоночника.
- Инъекционная терапия местными анестетиками или кортикостероидами ранее была описана как метод лечения боли в грудной клетке, связанной с поражением реберно-хрящевых суставов. Результаты предыдущих исследований показали, что сухое иглоукалывание может быть столь же эффективным, как и инъекционная терапия при лечении подобных состояний.
Причины
Реберный хондрит — это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.