15 Апрель 2020
46145
0
3 из 5
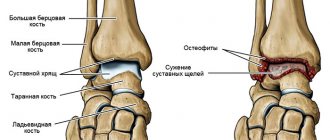
Спондилез – хроническое заболевание позвоночника, при котором наблюдается сильное истончение и изнашивание межпозвонкового диска, что приводит к образованию на поверхностях тел позвонков костных выростов, называемых остеофитами. В запущенных случаях они настолько разрастаются, что начинают соприкасаться между собой и сращиваться. Результатом подобных процессов становится сращение двух и более позвонков в единый конгломерат, что приводит к их полному обездвиживанию.
Ранее спондилез расценивали в качестве возрастного заболевания. В основном он диагностировался у пожилых людей старше 65 лет. Но сегодня болезнь встречается как у лиц старшей возрастной группы, так и у совсем молодых людей. Уже в 45 лет 20–35% людей имеют это заболевание, а в последнее время оно обнаруживается даже у 25-летних.
Чаще всего спондилез диагностируется у мужчин.
Спондилез
Спондилез – это патологическое состояние позвоночника, которое характеризуется уплотнением или фиксацией позвонков в результате дегенеративно-дистрофических изменений в межпозвоночных дисках и около самих позвонков (формирование остеофитов). Заболевание может проявляться в разных отделах позвоночного столба. В зависимости от локализации процесса принято выделять шейный спондилез, а также спондилез грудного отдела и поясницы.
Деформирующий спондилез является особой болезнью, при которой наблюдается разрастание костной ткани позвоночника с образованием остеофитов. Со временем такое патологическое состояние может спровоцировать сращивание позвонков с резким ограничением подвижности позвоночного столба и инвалидностью больного человека.
Первые признаки заболевания могут быть диагностированы в возрасте от 20 до 30 лет. Но в это время патологическое состояние редко проявляет себя яркой клинической картиной и практически не мешает человеку вести полноценный образ жизни. Согласно официальной статистике, за медицинской помощью при прогрессировании спондилеза обращаются в равной степени и мужчины, и женщины в возрасте после 50 лет.
Общие сведения
По мере старения организма структуры позвоночника изнашиваются. Особенно подвержены негативным изменениям суставы, связки, межпозвонковые диски. Все изменения, которые происходят в позвоночном столбе, являются сугубо индивидуальными, зависят от множества факторов.
Для некоторых людей этот недуг не является возрастным, его развитие может быть спровоцировано другими причинами. Симптоматика болезни также сугубо индивидуальна. У одних людей клинические проявления дегенеративных изменений более выражены, у других они умеренные. Также на появление болевого синдрома напрямую влияет место локализации патологии, ее влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез способен развиваться во всех участках позвоночного столба. И симптоматика обусловлена локализацией патологического процесса. Нередко врачами выставляется диагноз остеоартрит или остеоартроз.
Причины развития спондилеза
Спондилез позвоночника относится к полиэтиологическим заболеваниям, так как причины его развития могут быть самые разные. Наиболее часто дегенеративно-дистрофические изменения в позвонках и межпозвонковых дисках с формированием остеофитов возникают в результате:
- травмы позвоночника;
- заболевания, которые сопровождаются деформацией позвоночника;
- остеохондроз позвоночного столба, когда происходит повышение давления на суставы в результате стирания позвонков и сужения межпозвонкового пространства;
- гиподинамия и отсутствие достаточного количества активных движений в спине;
- длительное переохлаждение организма с нарушением иннервации и кровоснабжения позвоночника;
- тяжелая физическая работа и сильные нагрузки на позвоночник;
- возрастные изменения в костной ткани;
- нарушения метаболического характера;
- эндокринные заболевания.
Вне зависимости от причин развития данного патологического состояния, его нельзя оставлять без квалифицированного внимания. Игнорирование проблемы со временем обрастет последствиями и приведет к прогрессированию патологического процесса с появлением его осложнений, нередко ограничивающих элементарные физические возможности человека.
Лечение спондилеза
Для борьбы с заболеванием может использоваться как консервативная терапия, так и хирургия. Операция является крайним средством, которое применяется только при наличии строгих показаний. Поэтому изначально больным чаще всего назначается консервативное лечение. Оно наиболее эффективно при 1-й стадии спондилеза, но поскольку на этом этапе симптомы заболевания выражены еще незначительно, обнаруживается оно редко.
Консервативная терапия разрабатывается для каждого больного индивидуально с учетом уровня поражения, количества вовлеченных в патологический процесс позвонков, наличия сопутствующих заболеваний, возраста и ряда других факторов. Поэтому правильно составить тактику лечения и принять во внимание все нюансы может только высококвалифицированный специалист. Как правило, консервативная терапия спондилеза включает:
- медикаментозную терапию;
- ЛФК;
- физиотерапию;
- мануальную терапию.
Но такое лечение не способно привести к полному выздоровлению, поскольку уже образовавшиеся костные выступы можно устранить только хирургическим путем. Но консервативная терапия спондилеза дает возможность существенно улучшить состояние больного, остановить прогрессирование патологии и предотвратить развитие осложнений.
Медикаментозное лечение при спондилезе
Лечение спондилеза очень сходно с терапией остеохондроза, поскольку именно это заболевание лежит у истоков образования остеофитов. Поэтому терапия направлена не только на устранение симптомов патологии, но и на улучшение обменных процессов в структурах позвоночника.
Таким образом, больным назначаются лекарственные средства определенных групп, помогающие затормозить прогрессирование дегенеративных процессов в межпозвонковых дисках и улучшить качество передачи биоэлектрических импульсов по нервным волокнам. Это:
- НПВС – помогают снизить выраженность болевого синдрома и оказывают противовоспалительное действие, используются в форме таблеток, мазей, гелей и инъекций;
- кортикостероиды – оказывают мощное противовоспалительное действие;
- миорелаксанты – устраняют рефлекторные спазмы мышц, что приводит к уменьшению болей в спине;
- психотропные препараты – повышают эффективность миорелаксантов и НПВС, а также улучшают качество сна, положительно влияют на психоэмоциональное состояние больных, которые нередко страдает при длительном и упорном течении спондилеза;
- хондропротекторы – способствуют нормализации обменных процессов в тканях межпозвоночных дисков и их восстановлению (неоспоримых клинических доказательств эффективности нет);
- препараты, улучшающие микроциркуляцию в пораженном участке – активизируют кровообращение, что обеспечивает лучшее питание тканей и снижение риска прогрессирования болезни.
Все препараты при спондилезе подбираются исключительно врачом, который владеет полными данными о состоянии здоровья пациента. Поэтому нередко для уменьшения побочного влияния отдельных средств больным назначается прикрытие другими, например, ингибиторами протонной помпы.
Не стоит самостоятельно назначать себе лекарства. Это может отрицательно сказаться на общем состоянии и вызвать серьезные нарушения в работе внутренних органов.
При очень сильных болях, не купируемых другими средствами, пациентам могут назначаться паравертебральные блокады. Процедура представляет собой инъекции анестетиков и кортикостероидов в область позвоночника в строго определенные точки. Она проводится исключительно в условиях медучреждения специально обученным медперсоналом, поскольку нарушение техники паравертебральных блокад или выполнение в нестерильных условиях чревато развитием тяжелых осложнений.
Процедура позволяет практически мгновенно устранить даже очень мощные боли, а вводимые кортикостероиды оказывают выраженное противовоспалительное действие. После нее пациент может практически сразу же вернуться к выполнению повседневных обязанностей. Но блокаду стоит расценивать исключительно в качестве средства экстренной помощи. Ее допускается делать не более 4 раз в год за некоторым исключением, когда паравертебральные инъекции назначаются курсами.
ЛФК при спондилезе
Лечебная физкультура является одним из основных направление консервативного лечения спондилеза. Занятия проводятся ежедневно, но все упражнения подбираются строго индивидуально специалистом. При этом учитываются не только особенности течения заболевания, но и уровень физического развития больного, его вес, род профессиональной деятельности, а также наличие других нарушений в работе опорно-двигательного аппарата.
Изначально лечебной гимнастикой больным рекомендуется заниматься под контролем врача. Он поможет освоить правильную методику выполнения каждого упражнения, подобрать оптимальную продолжительность и кратность занятий. Только после этого пациентам разрешают продолжить занятия дома и объясняют, как правильно увеличивать нагрузку для достижения оптимального результата.
Благодаря ЛФК при спондилезе удается:
- укрепить мышечный корсет и связочный аппарат, не нанося вреда пораженному сегменту позвоночника;
- уменьшить напряжение мышц спины в области поражения;
- повысить подвижность и гибкость позвоночника;
- снизить давление на межпозвоночные диски и позвонки, что позволяет уменьшить компрессию нервных корешков и привести к существенному улучшению состояния больного;
- активизировать кровообращение и обмен веществ, что создает благоприятные условия для качественного питания истощенного межпозвоночного диска и остановки прогрессирования патологического процесса;
- нормализовать двигательные способности рук и ног, если спондилез привел к их нарушению;
- улучшить осанку, что позволяет научиться правильно распределять нагрузку на позвоночник и уменьшить давление на все межпозвоночные диски.
ЛФК – не кратковременная мера. При спондилезе гимнастикой стоит заниматься ежедневно вплоть до конца жизни. Это позволит остановить прогрессирование заболевания и существенно снизить интенсивность болевых ощущений. Но даже если удалось добиться полной нормализации состояния, нельзя прекращать ежедневные занятия. В противном случае рецидива патологии не избежать.
Дополнительно пациентам может рекомендоваться плавание.
Физиотерапия
Пациентам со спондилезом обязательно назначается физиотерапевтическое лечение. Это в сочетании с другими методами консервативной терапии позволяет добиться существенного улучшения состояния больного и стойкой ремиссии заболевания. Физиотерапия при спондилезе дает возможность:
- улучшить течение обменных процессов;
- уменьшить или полностью устранить боли;
- снять мышечные зажимы;
- уменьшить утомляемость;
- улучшить кровообращение и лимфоток;
- устранить отеки и воспаление;
- улучшить качество передачи сигналов по нервам;
- повысить объем движений;
- укрепить иммунитет.
В этих целях пациентам назначаются курсы физиотерапевтических процедур, вид которых, а также кратность и длительность проведения выбирается индивидуально. В среднем для достижения положительной динамики и сохранения достигнутого результата требуется от 10 до 15 сеансов.
Как правило, пациентам со спондилезом показано проведение:
- электрофореза с новокаином;
- электроимпульсной терапии;
- ударно-волновой терапии
- электромиостимуляции;
- УВЧ;
- магнитотерапии;
- лазерной терапии;
- УФ-облучения.
Мануальная терапия
Вне периода обострения заболевания рекомендовано проведение сеансов мануальной терапии. Простой лечебный массаж при спондилезе не эффективен, поскольку подразумевает проработку только мышц спины. Мануальная терапия позволяет также оказать положительное влияния не состояние позвоночника и положение позвонков относительно центральной оси.
Поэтому она используется для:
- активизации кровообращение и метаболизма в области поражения;
- увеличения расстояния между позвонками и уменьшения давления на межпозвоночный диск;
- устранения предпосылок для прогрессирования дегенеративно-дистрофических процессов в позвоночнике;
- устранения компрессии нервных корешков;
- улучшения осанки;
- нормализации работы внутренних органов;
- укрепления иммунной системы.
Симптомы и диагностика
Клинические проявления заболевания зависят от разновидности и степени спондилеза. На начальных стадиях формирования патологического процесса симптомы спондилеза являются слабо выраженными и могут восприниматься как признаки других болезней. Со временем в результате прогрессирования нарушений они становятся более ощутимыми и серьезно изменяют привычный образ жизни больного человека.
Наиболее характерным симптомом спондилеза есть боль в области позвоночника. Она может иметь разную интенсивность в зависимости от характера патологического процесса и степени защемления нервных корешков. Среди других признаков, указывающих на развитие дегенеративно-дистрофического заболевания, выделяют:
- ограничение возможности совершения полноценных движений в области спины;
- снижение амортизирующих свойств;
- появление хруста в области спины и шеи;
- развитие интенсивных головных болей и головокружения;
- шум в ушах;
- ухудшение зрения;
- возникновение парастезий в виде ощущения онемения в конечностях, «ползания мурашек», тому подобное;
- изменение нормальной осанки, искривление позвоночника;
- снижение работоспособности.
В случае отсутствия своевременного и корректного лечения нарушений при спондилезе происходит полное окостенение позвоночника, которое сопровождается полной потерей его подвижности. При таком варианте развития событий человек теряет возможность работать и становится инвалидом.
Перед назначением лечения пациента обязательно направляют на дополнительные обследования для подтверждения факта наличия у него заболевания и определения степени сложности нарушений. С целью диагностики у человека спондилеза врачи назначают такие мероприятия, как:
- рентгенография позвоночника, которая позволяет выделить участки утолщения суставов и остеофиты;
- компьютерная томография для диагностирования сужения позвоночного канала и измерения высоты щелей между позвонками;
- МРТ, как наиболее информативный метод исследования состояния позвоночного столба, который помогает оценить истинные причины патологического процесса и определить наличие защемленных нервов, сдавленных межпозвонковых дисков, тому подобное.
Современные диагностические методики позволяют точно определить наличие спондилеза, дать оценку его агрессивности, степени сложности патологических изменений и подтвердить или исключить наличие осложнений.
Диагностика
Если у человека возникает боль или скованность в одном из отделов позвоночника, врачам понадобиться дополнительная диагностика для того, чтобы поставить правильный диагноз. Как правило, этот недуг развивается постепенно, по мере старения тканей организма. Также следует провести правильную дифференциальную диагностику, поскольку симптоматика может быть схожей с иными заболеваниями опорно-двигательного аппарата, к примеру, может развиваться остеохондроз.
Для начала нужно обратиться к доктору-невропатологу. Он проводит оценку жалоб, собирает анамнез. Немаловажными для специалиста являются такие нюансы:
- когда появились первые неприятные симптомы;
- каким видом деятельности занимается человек, ведь это тоже могло спровоцировать развитие патологических процессов;
- что именно предпринимал человек для того, чтобы снизить выраженность болезненных ощущений, какие препараты принимал и какие из лекарств помогали ему избавиться от интенсивности симптоматики;
- отдает ли боль в другие участки, суставы или части тела;
- что именно вызывает увеличение болезненных ощущений или после чего боль становится менее выраженной.
Врачом-невропатологом осуществляется внешний осмотр позвоночника, оценивается правильность осанки, насколько сохранены движения, присутствует ли спазм в мышцах. Проводится оценка суставов – тазобедренного, крестцового.
Инструментальные методики исследования являются ключевыми в постановке правильного диагноза:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография.
С помощью этих методов доктор определяет, насколько выраженными являются изменения в связках, дисках, мышцах и нервах. Если имеются очаги инфекционного процесса, может дополнительно назначаться сцинтиграфия. Только после комплексного исследования врач ставит диагноз и назначает последующую терапию. Чем раньше начато лечение, тем быстрее можно избавиться от неприятных ощущений и остановить на некоторое время прогрессирование заболевания.
Особенности спондилеза грудного отдела позвоночника
Спондилез грудного отдела позвоночника имеет несколько характерных особенностей. Этот вариант дегенеративно-дистрофического процесса в грудных позвонках на ранних стадиях своего развития протекает практически бессимптомно. Долгое время пациент не предъявляет никаких жалоб. По мере прогрессирования болезни она начинает проявлять себя болезненными ощущениями на фоне ограничения движений в грудном отделе.
Заболевание, которое возникает в грудном отделе, развивается в результате травматических повреждений позвоночника, снижения уровня кальция в организме, врожденных деформаций или возрастных изменений. Оно часто становится причиной появления у пациента кардиопатий с интенсивными болями в области сердца, нарушений со стороны органов дыхательной сферы, мышечного спазма и онемения в конечностях.
Причины появления спондилеза
Обрастание позвонков остеофитами может быть вызвано следующими причинами.
- Возрастными изменениями, которые влекут нарушение обменных процессов, снижение концентрации кальция, фосфора, натрия, магния, коллагена.
- Избыточным весом. Костная система рассчитана на определенную нагрузку, и для каждого человека она разная. Ее регулярное превышение дает начало дегенеративно-дистрофическим процессам.
- Несбалансированным рационом. Организм с пищей не получает в необходимом количестве витамины, микро- и макроэлементы, необходимые для костных тканей.
- Гиподинамией. Причиной спондилеза является не только сидячая работа, но и длительное ограничение двигательной активности в связи с каким-либо заболеванием.
- Редкими повышенными физическими нагрузками при малоподвижном образе жизни (например, еженедельные работы на дачном участке).
- Постоянными чрезмерными нагрузками. Они приводят к нарушению отлаженной работы позвоночника. Данный фактор является основной причиной спондилеза у мужчин от 40 лет и старше.
- Травмами спинного отдела, систематическими микротравмами позвоночника.
- Системными заболеваниями соединительных тканей: ревматоидным артритом, красной волчанкой, склеродермией.
- Другими заболеваниями позвоночника: остеохондрозом, спондилолистезом.
- Врожденными аномалиями, генетически обусловленной патологией хрящевых тканей.
- Приобретенной или врожденной деформацией позвоночного столба: кифозом, сколиозом.
- Нарушением обменных процессов, в том числе при эндокринных патологиях.
Лечение спондилеза проводится комплексно и направлено не только на снятие симптомов, но и устранение причин.
Спондилез крестцового отдела
Спондилез пояснично-крестцового отдела позвоночного столба – один из наиболее распространенных диагнозов среди общего числа заболеваний дегенеративно-дистрофического характера. Для этого вида патологии характерными являются люмбоишалгии (боли в пояснице) и онемение в разных участках нижних конечностей.
Классическим диагностическим признаком пояснично-крестцового спондилеза является уменьшение боли в позе эмбриона и при наклонах вперед. Кроме этого, такие пациенты жалуются на утреннюю скованность в пояснице и ногах, а также появление хромоты, которая со временем принимает постоянный характер.
Спондилез чаще затрагивает третий и четвертый поясничный позвонок. Крестец в патологический процесс втягивается уже на достаточно запущенных стадиях заболевания. Долгое время болезнь существует бессимптомно. На поздних этапах ее формирования у больных определяются боли в пояснице тупого характера, которые присутствуют на постоянной основе.
Явные симптомы спондилеза
К ним относятся болевые ощущения, ограничение подвижности, скованность. Эти проявления различаются по характеру и интенсивности в зависимости от локализации патологических процессов. Например, болевой синдром при спондилезе может носить резкий, ноющий, волнообразный, перманентный (пульсирующий) характер.
Шейный отдел
Спондилез шейного отдела позвоночника наиболее распространен. Многие профессии предусматривают неудобное положение шеи в течение всего рабочего дня. Офисные работники, фрилансеры, программисты, бухгалтеры фактически весь день сидят за рабочим столом. Шейный отдел самый подвижный, больших нагрузок не испытывает, отличается некрупными, уязвимыми позвонками. К причинам шейного спондилеза относят также плоскостопие и некомфортные позы во время сна.
Проявления:
- при повороте головы хрустит шея;
- движение ограничены;
- регулярно ноет затылок;
- болит голова;
- ноют плечевые суставы;
- нарушается сон.
Болевой синдром ярче проявляется в дневное время. Он не исчезает во время отдыха, но становится менее выраженным. Пациент долго не может заснуть из-за невозможности найти комфортную позу, регулярно просыпается.
Последствия:
- Не стабильное артериальное давление;
- Нарушение слуха;
- Снижение остроты зрения;
- Систематическое головокружение;
- Постоянная слабость и сонливость;
- Ухудшение памяти и концентрации внимания.
В запущенных случаях возникает компрессия нерва, немеют верхние конечности, не исключено развитие мышечной слабости и паралича.
Грудной отдел
Грудные позвонки поражаются редко, при этом, симптомы спондилеза отличаются ярко выраженным характером. Характерны постоянные боли в средне- и нижнегрудном отделе позвоночника, которые усиливаются при движении: наклонах в сторону, сгибании-разгибании тела. При болевых приступах может нарушаться дыхание и появиться одышка. Чаще всего встречается односторонний спондилез, распространяющийся на область грудной клетки.
Проявления:
- сбои в работе ЖКТ;
- иногда дискинезия;
- скованность при пробуждении;
- тяжесть и боль в области груди.
Поясничный отдел
Нижняя часть спины теряет подвижность — трудно длительное время находиться в одном положении.
Проявления:
- постоянные изматывающие боли в поясничном отделе;
- прострелы в виде одиночных интенсивных импульсов;
- полная или частичная утрата чувствительности при нагрузках;
- неприятные, ноющие ощущения в бедрах и ягодицах;
- синдром ватных или деревянных ног;
- перемежающаяся хромота.
При спондилезе поясничного отдела боли существенно усиливаются при спуске по лестнице, нахождении в неестественном положении, наклонах туловища. Состояние существенно улучшается в лежачей позе на животе.
При смещении позвонков в сторону брюшной или грудной полости (антеспондилолистез), возможно развитие синдрома конского хвоста. Он сопровождается чрезмерным давлением и отеком нервных окончаний в нижнем отделе спинного мозга. У больного помимо вышеперечисленных симптомов возникают проявления неврологического характера:
- ярко выраженный болевой синдром, жжение, покалывание, полная или частичная потеря чувствительности в нижней части спины, в области ягодиц и бедер;
- мышечная слабость в ногах;
- нарушение координации движений;
- потеря контроля над работой кишечника и мочевого пузыря;
- эректильная дисфункция.
Состояние характеризуется стремительным развитием в течение суток и требует неотложной медицинской помощи. Хирургическая декомпрессия уменьшает или полностью устраняет давление на пораженные нервы.
Спондилез шейного отдела
Шейный спондилез – достаточно распространенное явление в неврологической практике. Данное заболевание сопровождается дегенерацией шейных позвонков и образованием остеофитов на уровне С5, С6, С7. Это в свою очередь ведет к развитию радикулопатии со всеми ее последствиями.
При шейном спондилезе у пациента будет проявляться спастический парез в верхних и нижних конечностях, связанный с компрессией позвонков. Если у человека причиной спондилеза шейного отдела позвоночника патологический процесс возникает на фоне травмы, тогда он часто сопровождается синдромом поражения спинного мозга. В результате пареза конечностей со временем ткани атрофируются, что ведет к их дистрофии и потере способности человека к выполнению привычной работы.
Причины деформирующего спондилеза
Ключевой причиной развития данной патологии является старение организма, постепенное изнашивание различных сегментов позвоночного столба. Тело человека испытывает на протяжении долгих лет ежедневные нагрузки, в течение всего этого времени в разных структурах позвоночника возникают дистрофические изменения. Болезненность и скованность является следствием этих изменений. Причем если патологические изменения происходят в одном сегменте, это неизменно влечет за собой негативные изменения в соседних сегментах.
Вначале страдают межпозвоночные диски. Итогом становится развитие остеохондроза. Это заболевание может диагностироваться даже в молодом возрасте в силу различных причин. Те изменения, которые развиваются в дисках, не могут не сказываться на иных двигательных сегментах позвоночника. Фиброзное кольцо, основой которого является коллаген, деформируется, снижается количество жидкости в диске. Это ухудшает его амортизационные возможности, нагрузка не распределяется равномерно. Диск истончается, уплотняется, а это уже чревато патологическими процессами в суставном аппарате, поскольку суставы пытаются взять на себя часть нагрузки, которая приходится на позвоночник.
Когда диск истончается, происходит быстрое изнашивание хрящевой ткани в суставах, это провоцирует повышение мобильности позвоночного столба, а это благоприятные условия для того, чтобы постоянно раздражались нервные корешки, которые располагаются по соседству.
В итоге развивается компенсационная реакция организма – появляется избыточное разрастание костных структур околосуставных сумок. Эти костные разрастания медики называют остеофитами. Когда остеофиты продолжают разрастаться, увеличивается компрессия на нервные окончания спинного мозга. Это сопровождается выраженными симптомами.
К непосредственным причинам, которые могут вызывать быстрое развитие деформирующего спондилеза, можно отнести также:
- наследственная предрасположенность. Если хотя бы у одного из родителей имеются нарушения в опорно-двигательном аппарате, если развивается ранний остеохондроз, это на генном уровне может передаваться детям;
- наличие вредных привычек, которые негативно сказываются на микроциркуляции крови – табакокурение, злоупотребление спиртными напитками;
- постоянный подъем и ношение тяжелых грузов;
- ведение сидячего, малоподвижного образа жизни.
Осложнения
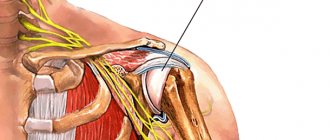
Некоторые больные, не получающие качественного лечения, сталкиваются с плечелопаточным периартритом, невозможностью отводить, вращать плечо из-за дискомфорта. Из-за того, что позвоночные артерии сдавливаются остеофитами, постоянными становятся головные боли и головокружения, что обусловлено ухудшением кровообращения мозга. Компрессия сосудов и нервов может привести к постепенному ухудшению слуха и зрения. Пациенты страдают от невозможности сконцентрировать взгляд, появления перед глазами мушек и шума в ушах.
Возможно развитие синдрома лестничной мышцы, который обусловлен сдавлением сосудов, нервов в области надплечья. Сопровождается такая патология болью в руках, ослаблением пульса. Если патологические изменения будут усугубляться, возможно возникновение неврологических симптомов, связанных с компрессией нервных корешков (в таком случае речь идет о радикулите) и стенозом позвоночного канала (компрессионная миелопатия). Могут диагностироваться слабость мышц, ухудшение чувствительности как в верхних, так и в нижних конечностях.
Диагностика
Обследованием пациента, у которого есть подозрения или подтвержденный шейный спондилез, занимается врач-вертебролог и ортопед. Принимает участие и невролог. Диагностика предполагает использование визуализационных методик, а также объективных исследований. С целью уточнения диагноза врачи проводят:
- Внешний осмотр и опрос. Специалист уточняет, когда появились симптомы патологии, какова динамика развития, есть ли осложнения. Он определяет, какова подвижность шеи и обнаруживает симптомы (например, ограничение наклона головы в определенной позе).
- Неврологический осмотр, предполагающий проверку чувствительности и рефлексов, движений. Если корешки сдавлены, рефлексы могут исчезнуть с бицепса и трицепса, плечелучевой мышцы. Если сдавлен сам спинной мозг, тонус мышц может быть, напротив, повышен, а рефлексы усилены.
- Рентгенография. На снимках можно увидеть, как распространились дегенеративные изменения, есть ли остеофиты, которые выступают в сторону спинномозгового канала, снижена ли высота межпозвоночных дисков.
- КТ. С помощью такого метода можно уточнить данные, полученные в ходе рентгенографии, а также обнаружить, есть ли сужение межпозвоночных отверстий. Также на снимках КТ видны дегенеративные изменения суставов позвоночного столба.
- МРТ. Используется для точной детальной оценки состояния мягких тканей, позволяет определить стеноз, окклюзию субарахноидального пространства, компрессию костного мозга, зоны отека.
- Электромиография. Предполагает исследование нервной проводимости. Необходима для обнаружения признаков радикулита, компрессионной миелопатии. Позволяет уточнить тяжесть состояния, распространенность поражения нервных корешков и окончаний, а также мышц, которые ими иннервируются.
Ранее использовался и другой метод – миелография. Это рентгеноконтрастное исследование, перед которым в позвоночный канал вводился воздух или контрастное вещество. Для этого проводилась люмбальная пункция, а затем – серия снимков. Сегодня метод теряет актуальность из-за активного использования МРТ и КТ, которые более безопасны и не имеют побочных эффектов.
Лечение
Лечение в большинстве случаев выбирается консервативное. Его цели:
- устранение болевого синдрома;
- нормализация местного кровообращения;
- сохранение подвижности шейного отдела позвоночника;
- восстановление соотношений между разными структурами позвоночника;
- замедление уже начавшихся дегенеративно-дистрофических изменений межпозвоночных дисков.
Осуществляется консервативная терапия в условиях амбулатории. Предполагает она специальный режим, физиотерапевтические процедуры, а также прием лекарственных средств. Используются такие методы:
- Охранительный режим, предполагающий ограничение нагрузок на зону шеи, в том числе статических. Больные часто используют эластичный воротник, поскольку им приходится долгое время находиться в одном положении.
- Медикаментозное лечение. Пациенты принимают хондро-, ангиопротекторы, а также противовоспалительные средства. Если болевой синдром слишком сильный, могут быть показаны анальгетики, а при выраженных спазмах – миорелаксанты.
- Физиотерапевтические методы. При шейном спондилезе используют ультразвук, лекарственный электрофорез с Новокаином, диадинамические токи. Чтобы укрепить мышцы и увеличить подвижность шеи, пациенту назначают упражнения.
- Мануальная терапия и массаж назначаются только при отсутствии противопоказаний. При этом противопоказаны грубые массажные приемы и самомассаж.
- Если боли резкие, могут выполняться блокады пораженной области.
Возможны и хирургические вмешательства, но требуются они крайне редко. Пациенты направляются на операцию, если у них диагностировано сочетание сразу нескольких патологических процессов – это может быть спондилез и спондилоартроз. Также вмешательство показано, если консервативное лечение оказалось неэффективным, отмечается неврологическая симптоматика, которая свидетельствует о стенозе позвоночного канала. Выполняют:
- ламинэктомию – предполагает удаление остистых отростков и дужек позвонков, чтобы избежать сдавления нервных корешков;
- фораминотомия – это расширение отверстия, сквозь которое проходят сосуды и нервный корешок, питающие спинной мозг;
- микродискэктомия – выполняется в случае осложнения шейного спондилеза грыжей, диск частично иссекают, используя микрохирургическую методику.
В период реабилитации после операции показаны обезболивание, массаж, физиолечение и ЛФК.
Профилактика
Полностью избавиться от деформирующего шейного спондилеза невозможно, однако грамотное лечение и профилактика могут устранить дискомфорт, связанный с этой патологией. До конца жизни следует соблюдать следующие рекомендации:
- придерживаться здорового образа жизни: отказаться от вредных привычек, правильно питаться и регулярно выполнять физические нагрузки, чтобы укрепить мышечный каркас;
- делать перерыв каждый час, если работа сидячая, и делать разминки в течение 10–15 минут;
- избегать любых повреждений и травм позвоночника;
- выбирать удобные ортопедические матрас и подушку.
При появлении любых признаков спондилеза необходимо обратиться к специалисту, который знает, как лечить такое заболевание. Обнаружение патологии на ранней стадии позволит быстро устранить беспокоящие симптомы и достичь максимального терапевтического эффекта.
Как лечат спондилез
Схема лечения определяется врачом на основе диагностических данных. Методы терапии подбираются с учетом индивидуальных особенностей пациента, сопутствующих заболеваний, характера и стадии патологических процессов.
Спондилез позвоночника носит хронический характер, сопровождается необратимыми дегенеративными процессами и полностью не поддается излечению. Лечебные мероприятия направлены на устранение причин патологии, уменьшение клинических проявлений и предотвращение дальнейшего развития дистрофических изменений. Также важно укрепить мышцы и связки позвоночника, улучшить кровообращение.
Медикаментозная терапия
При лечении спондилеза назначают несколько групп препаратов.
- Анальгетики и нестероидные противовоспалительные средства
, снимающие болевой синдром. В тяжелых случаях помогает новокаиновая блокада и наркосодержащие препараты.
- Антидепрессанты
. Их действие нацелено на снижение хронического болевого синдрома и вызванное им депрессивное состояние.
- Хондропротекторы,
восстанавливающие хрящевую ткань и костную ткань. Наиболее рекомендован Артрадол, запускающий механизм обновления поврежденных тканей суставов, хрящей, костей.
- Витаминные комплексы.
В качестве поддерживающей терапии особенно цены витамины групп А, С и D.
- Инъекции гиалуроновой кислоты.
Она улучшает питание клеток и предотвращает дальнейшее развитие патологии.
Эффективным дополнением к комплексному лечению спондилеза являются наружные мази и гели с болеутоляющим и противовоспалительным действием. Вместе с Артрадолом они существенно ускоряют выздоровление.
Эффективность лечебной физкультуры и массажа
ЛФК при лечении спондилеза необходима для:
- укрепления мышечного каркаса, что предупреждает смещение позвонков и появление межпозвоночной грыжи;
- устранения спазмов;
- активизации кровотока;
- предупреждения развития остеофитов;
- подготовки пациента к бытовым нагрузкам.
Специальные упражнения для лечения спондилеза подбираются лечащим врачом в индивидуальном порядке и поначалу выполняются под контролем тренера.
Сеансы массажа помогут избавиться от спазмов и болей, укрепить мышцы, предотвратить сдавливании нервов, активизировать кровоток.
Другие методы
- Ударно-волновая терапия при лечении спондилеза активизирует лимфо- и кровоток, стабилизирует мышечный тонус, разрушает костные наросты. Метод эффективен на начальных стадиях заболевания.
- Лазерная терапия существенно улучшает микроциркуляцию, снижает мышечную напряженность, уменьшает боли.
- Иглорефлексотерапию применяют для снижения болевых проявлений, улучшения проводимости нервных импульсов.
- Эффект электростимуляции и криотерапии заключается в уменьшении болей, замедлении развития патологических процессов.
Оперативное вмешательство
Операция при лечении спондилеза проводится в крайнем случае, когда несмотря на все использованные методы и средства консервативная терапия не привела к желаемому результату. После нее длительное время присутствует выраженная неврологическая симптоматика, часто развивается спинальный стеноз или межпозвоночная грыжа.
Этиопатогенез
Спондилёз и спондилоартроз чаще встречаются у женщин с гормональными нарушениями и флюктуациями. Неудивительно, что болезни распространены у женщин в период менопаузы. Эта группа болезней намного реже развиваются у беременных, поскольку гормональный фон в данный период наименее благоприятный для развития патологии. Другими причинами являются травмы, аутоиммунные патологии, генетическая предрасположенность к дегенерации скелета и врожденные аномалии.
Изменения при спондилёзе и спондилоартрозе ведут к патологическому нарушению биомеханических параметров позвоночника. Это ведет к искривлению осанки. Существует риск развития сколиоза, а также избыточного лордоза в поясничной области.
Провоцирующими факторами заболеваний являются невылеченные травмы, возрастные изменения и избыточный вес
Провоцирующими факторами развития дегенеративных заболеваний являются.
- Избыточный вес.
- Травмы и микротравмы.
- Возрастные изменения локомоторной системы.
- Хронические болезни.
- Сильные нагрузки на осевой скелет.
- Нарушения выработки эстрогена.
- Инфекционные заболевания.
- Диабет.
Симптомы
Проявление болезней зависит от того, какой отдел поражён и на какие структуры воздействует деформация элементов позвоночника.
Для спондилёза шейного отдела характерно следующее.
- Боль в окципитальной области, которая носит пульсирующий характер, иррадиируется в верхние конечности, в челюсть. Является результатом корешкового синдрома.
- Ограничение подвижности шеи и рефлекторный спазм мышц. Эти симптомы связаны с наличием скобок, которые образовались в результате полного сращения остеофитов.
- Интенсивные головные боли. Причиной головной боли и мигрени является сдавливание. Если оно сильное, это может привести к обмороку.
Для спондилёза грудного отдела характерно следующее.
Дополнительные методы лечения
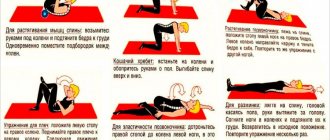
Применение препаратов и проведение физиопроцедур не окажет эффекта, если пациент будет вести привычный образ жизни, ставший причиной развития деформирующего спондилеза. Врачи рекомендуют ежедневно выполнять гимнастические упражнения:
- наклонять и запрокидывать голову;
- поворачивать ее из стороны в сторону;
- склонять сначала к левому, а затем к правому плечу.
Основное правило тренировок — движения должны быть плавными, медленными, выполняться не в полную силу. Регулярные занятия помогают укрепить мышечный корсет шейного отдела, улучшить кровообращение, предупредить распространение заболевания.
Устранить симптоматику на начальном этапе лечения позволит ношение специальных бандажей-воротников ежедневно в течение 2-4 часов. Постепенно время использования приспособлений сокращается, а после укрепления мышц шеи их отменяют вовсе.
Если на протяжении 5-6 месяцев консервативные методы лечения не дали результата, проводится хирургическая операция. К такому способу терапии медики прибегают редко. Выполнение всех врачебных рекомендаций способствует улучшению самочувствия пациента, становится профилактикой развития осложнений.
Общая характеристика
Для такой патологии, как спондилёз, характерно отслоение связочного аппарата от тел позвонков и формирование остеофитов на месте этого самого отслоения. Болезнь прогрессирующая. Процесс окостенения на месте отслоения, по-другому – оссификация, постепенно нарастает и приводит к образованию костных мыщелков в форме дуги. Уменьшается высота стояния межпозвоночных дисков. Спондилёз характерен для людей пожилого возраста. Неудивительно, что наряду с нарушениями дегенеративно-дистрофического характера в патогенезе наблюдаются инволюционные процессы. Болезнь может встречаться и у более молодых представителей мужского пола, особенно у тех, чья активная деятельность связана с постоянным поднятием тяжестей.
При спондилезе формируются остеофиты – костные наросты
Прогрессирует спондилез медленно, но он способен поражать все сегменты позвоночника. Фибротизируется межпозвоночный диск, болезнь распространяется на суставы и их связочный аппарат. Задние и заднебоковые костные наросты приводят к проявлению полирадикулопатий.
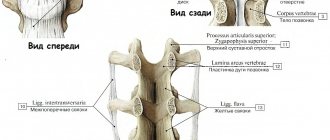
Спондилоартроз в первую очередь охватывает хрящи фасеточных суставов. После первичных поражений патологические процессы уже распространяются на связки, кости, синовиальные оболочки и капсулы суставов. В большинстве случаев спондилоартроз отмечается в шейном отделе. Реже всего – в поясничном. Развитие спондилоартроза напрямую зависит от наличия остеохондроза. Поскольку межпозвоночные диски выполняют роль амортизаторов позвоночного столба, при их истончении нагрузка на хрящи фасеточных суставов возрастает. Это способствует дегенеративному процессу этих мелких суставов. Поскольку боль при изолированном спондилоартрозе отмечается редко, болезнь остается неизлеченной и приводит к образованию костных наростов. Именно это дает начало спондилёзу. Помимо спондилёза, наличие спондилоартроза способствует появлению протрузий межпозвоночных дисков.
При спондилоартрозе поражаются хрящевая ткань, дугоотростчатые суставы
Этиопатогенез артрозов схематично можно представить следующим образом:
Артрозы:
- дистрофически-дегенеративные;
- Диспластический.
- Дисгормональный.
- Дислокационный.
- воспалительно-деструктивные.
Диспластические и идиопатические (неизвестной этиологии) спондилоартрозы относятся к первичным вариантам болезни.
Диспластический спондилоартроз развивается в результате неправильного развития суставных элементов. Это связано с аномалиями тропизма, которые проявляются нарушениями положения и ориентации, а также недостаточным развитием, либо полным отсутствием отростков позвонков. Для спондилоартроза характерно усиление боли при смене положении тела, которое сопровождается скованностью движения и тугоподвижностью. Это проявление называется синдромом спондилоартралгии. Данный синдром характеризуется медленно прогрессирующей дорзалгией с симптоматикой различной интенсивности. Пациенты отмечают некоординированность ротационных движений и быстрое переутомление.
При спондилоартрозе наблюдается периодичность. Обострения болезни сменяются периодами облегчения симптомов – ремиссиями. Боль при спондилоартрозе – не результат сдавливания корешков, как при спондилёзе, а распространение импульсов по склеротомам.