Каждый четвертый инсульт развивается в задних отделах головного мозга в зоне ответственности позвоночных артерий. Атеросклероз и сужение позвоночной артерии
могут возникать в любом ее отделе и могут стать причиной ишемического инсульта. В отличие от сужений сонных артерий, роль которых в развитии инсульта известна уже давно и отработаны методы их лечения, патология позвоночных артерий изучена еще недостаточно. Однако современные технологии диагностических исследований и методов эндоваскулярного лечения открыли новые возможности для вмешательства при этом заболевании.
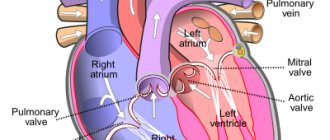
Синдром позвоночной артерии является состоянием, связанным с нарушением проходимости проявляющийся симптомами недостаточности мозгового кровообращения в области задней части головного мозга.
Причины нарушенной проходимости могут быть самыми различными, поэтому основной задачей в ведении пациентов является точная диагностика, так, как только выявление точной причины позволит ее устранить и убрать тягостные для пациентов симптомы. С каждым годом заболевание молодеет, что связано с увеличением количества молодых людей, подолгу сидящих за компьютерами и малоподвижным образом жизни.
Своевременная диагностика гарантирует благоприятный результат лечения синдрома позвоночной артерии в нашей клинике.
Причины синдрома позвоночной артерии
Наиболее распространенная причина нарушений кровообращения позвоночной артерии является атеросклеротическая бляшка. Реже встречается расслоение (диссекция) артерии, сдавление ее на шее или на входе в череп, воспалительные заболевания (васкулит). Точно установить вероятность развития инсульта при подобной локализации поражения достаточно сложно. По данным анатомических исследований поражение позвоночных артерий при смерти от ишемического инсульта отмечалось в 12% случаев.
Поражение внутримозговых отделов вертебробазилярной системы чаще приводят к ишемическим инсультам, чем сужение артерии на шее. Риск развития ишемических событий при таких поражениях составляет около 7% в год. Симптомы синдрома позвоночной артерии диагностируются все чаще. Множество факторов влияет на развитие синдрома. Обычно он представляет собой комбинацию цереброваскулярного артериосклероза и шейного спондилеза (дегенеративно-дистрофические изменения тканей межпозвоночных дисков) в качестве основных клинико-патологических компонентов.
Лечение
Лечение синдрома вертебральной (позвоночной) артерии состоит из двух основных направлений: улучшение гемодинамики и лечение заболеваний приведших к компрессии позвоночных артерий.
Медикаментозное лечение
Противовоспалительная и противоотечная терапия направлена на уменьшение периваскулярного отека возникающего из-за механической компрессии. Препараты, регулирующие венозный отток (троксерутин, гинко-билоба, диосмин). НПВС (целебрекс, лорноксикам, целекоксиб)
Сосудистая терапия направлена на улучшение кровообращения головного мозга, так как нарушения гемодинамики имеют место у 100% пациентов с этим синдромом. Современные методы диагностики позволяют оценить эффективность лечения этими препаратами и динамику кровотока в сосудах головного мозга с помощью УЗИ исследования. Для сосудистой терапии применяются следующие препараты: производные пурина (трентал) производные барвинка (винкамин,винпоцетин) антагонисты кальция (нимодипин) альфа-адреноблокаторы (ницерголин) инстенон сермион.
Нейропротективная терапия
Одно из самых современных направлений медикаментозного лечения является применение препаратов для улучшения энергических процессов в головном мозге, что позволяет минимизировать повреждение нейронов вследствие эпизодических нарушений кровообращения. К нейропротекторам относятся: холинергические препараты (цитиколин, глиатилин), препараты улучшающие регенерацию (актовегин, церебролизин), нооотропы (пирацетам, мексидол), метаболическая терапия (милдронат, Тиотриазолин, Триметазидин)
Симптоматическая терапия включает использование таких препаратов, как миорелаксанты, антимигренозные препараты, антигистаминные и другие.
Лечение дегенеративных заболеваний включает в себя немедикаментозные методы лечения, такие как ЛФК, физиотерапия, массаж, иглотерапия, мануальная терапия.
В большинстве случаев применение комплексного лечения включающего как медикаментозное, так и немедикаментозное лечение, позволяет добиться снижения симптоматики и улучшить кровообращение головного мозга.
Хирургические методы лечения применяются в тех случаях, когда имеется выраженная компрессия артерий (грыжей диска, остеофитом) и только оперативная декомпрессия позволяет добиться клинического результата.
Прогноз
При атеросклерозе позвоночной артерии прогноз для жизни и здоровья пациента давать достаточно сложно. При больших сужениях компенсация кровотока осуществляется за счет второй позвоночной артерии, кроме того, имеется коллатеральный кровоток. Больших исследований, оценивающих риск инсульта при поражении позвоночных артерий пока не проводилось. Однако остается фактом, что инсульты в вертебро-базилярной системе составляют не менее 25% всех инсультов и протекают значительнее тяжелее, чем инсульты связанные с сонной артерией. Поэтому выявление значимого сужения позвоночной артерии должно стать поводом для устранения этого рискованного состояния.
Без выявления и устранения причин развития синдрома позвоночной артерии прогноз выздоровления неблагоприятный. Чаще всего состояние пациентов постепенно ухудшается, что отрицательно сказывается на качестве жизни.
Самое сложное это выявить точную причину. Знание причины позволит устранить ее хирургическим или эндоваскулярным методом и избавить пациента от мучительных симптомов.
Симптомы
Начать бить тревогу можно уже при возникновении выраженных головных болей (иногда банальное прикосновение к волосам сродни катастрофы). Именно этот признак считается первичным. Пациенты отмечают жгучий и пульсирующий характер боли. Дискомфорт при этом распространяется от затылочной области к темени и вискам, после чего устремляется к надбровной области. Чаще боль присутствует постоянно, но порой может выглядеть приступообразной, усиливаясь во время сна в неудобной позе или при ходьбе. Резкая смена положения головы вполне может привести к развитию тошноты и даже рвоты. Иногда фиксируется нарушение сознания, перед которым пациент отмечает онемение лица и нарушение речи.
Несмотря на усиление болевых ощущений даже при незначительных движениях, человек может найти удобное положение головы, при котором боль стихает частично или полностью.
Следующий симптом – нарушения офтальмологического характера. Острота зрения резко снижается, перед глазами возникает своеобразная пелена, могут болеть глазные яблоки. В ряде случаев возможно ощущение «песка» в глазах, их сухость.
Слуховые и вестибулярные нарушения также не редки. Появляется шум в ушах, снижается острота слуха. Возникающее головокружение (в основном проявляется после сна в неудобной позе/на высокой подушке) носит несистемный характер.
У пациентов, страдающих сердечными патологиями, могут наблюдать проявления кардиологической природы: повышение артериального давления, давящая боль за грудиной.
Депрессия – еще один признак, указывающий на возможное развитие шейной мигрени. Состояние обусловлено нарушением кровоснабжения мозга, а также чисто эмоциональными моментами (страх очередного приступа шума в ушах или головной боли).
Если своевременно не распознать симптомы патологии или отказаться от лечения, в будущем ситуация может обостриться, усложнившись преходящим нарушением кровообращения. Оно повлечет за собой полную или частичную потерю зрения, нарушения координации движений/глотания/речи.
Следует учитывать схожесть признаков шейной мигрени с симптомами острого нарушения мозгового кровообращения. Отметив сильнейшее головокружение, нестерпимую головную боль, двоение в глазах и нарушение походки следует незамедлительно обратиться за специализированной помощью!
Народные средства
Поэтому вместе с массажем, лекарственными препаратами и физиотерапевтическими процедурами можно применять различные народные средства.
- Хорошо расслабляют и снимают спазмы мышц хвойные ванны.
- Настойка из тертого чеснока, меда и сока лимона улучшает кровообращение и разжижает кровь. Принимать ее нужно по столовой ложке перед сном.
- Отвар корней подсолнечника помогает вывести из организма соли, которые часто откладываются на позвонках при остеохондрозе. В сутки выпивается литр такого отвара.
- Эффективно снимает боли компресс из тертого хрена. Кашицу этого корня накладывают на льняную салфетку на область шеи, накрывают целлофаном и тепло укутывают.
- Заварить душицу: на литр кипятка 2 столовые ложки травы. Настаивать всю ночь, на следующий день выпить в четыре приема. Этот настой хорошо помогает от головокружения.
Физиотерапия
Физиотерапевтическое лечение помогает устранить многие проблемы с нарушением кровотока по сосудам, которые питают головной мозг. При подобных патологических состояниях специалист может принять решение о целесообразности назначения пациенту УВЧ-терапии, электрофореза, грязевых аппликаций, магнитотерапии, тому подобное. Эти современные методики позволяют улучшить питание ЦНС, устранить проявления заболевания, нормализовать кровоток, снизить отечность тканей и снять местное воспаление. Перед физиотерапевтическим лечением стоит проконсультироваться у врача. Для более детальной информации можно пройти по ссылке.
Физиотерапевтические методы
В острую фазу заболевания физиотерапия помогает блокировать болевую импульсацию по симпатическим нервным волокнам. Для этого используются:
- диадинамический ток по 5 минут;
- ультразвук в импульсном режиме;
- фонофорез с растворами Анальгина, Анестезина;
- электрофорез с ганглиоблокаторами;
- токи д’Арсонваля на голову.
В подострой стадии можно применить электрофорез с йодом, Новокаином, Эуфиллином, Папаверином.
К надежным физиотерапевтическим методам относятся: иглоукалывание, гальванизации воротниковой зоны. Также подбирается индивидуальный режим импульсных токов и ультразвука.
Изменение образа жизни
Для полноценного курса лечения врачи рекомендуют изменить свое отношение к привычным вещам:
- уменьшить употребление соли с пищей;
- при необходимости бросить курить и снизить вес;
- откорректировать режим труда и отдыха, полноценно высыпаться;
- при высоком уровне холестерина в крови нужно снизить количество потребляемых жиров;
- меньше нервничать, а при развитии стрессовых ситуаций — употреблять успокоительные препараты;
- чтобы снять болевой синдром рекомендуется в домашних условиях, а по возможности и на работе, носить воротник Шанса, снижающий нагрузку на шейный отдел позвоночника.
Почему врачи часто не могут поставить точный диагноз
Ранее мы увидели, что в клинической медицине сфера неврологии отделена от области кардиологии. Это объясняется тем, что в прошлом столетии такие врачи работали в команде. Каждый имел немного информации из смежной дисциплины, что было достаточно для привлечения коллеги, но не достаточно для постановки диагноза силами одного специалиста.
После ряда реформ в медицине эта связь (не идеальная, но вполне работавшая ранее) оказалась ослаблена. Это значит, что в одной клинике доктора по-прежнему работают в команде и могут поставить правильный диагноз, а в другой не хватает специалистов. Во втором случае невролог, ведущий прием, «проседает» не потому, что не компетентен, а потому, что его не обеспечили связью с кардиологами. Аналогично кардиолог может затрудниться с постановкой диагноза потому, что у него нет связи с неврологами.
Совет доктора. Что делать, если спина болит, давление скачет, бывают головокружения?
Во-первых, делайте гимнастику для шеи, она точно не навредит и обязательно улучшит состояние. Во-вторых, запишитесь на прием по полису ОМС к неврологу и кардиологу. Пройдите полное обследование, следуйте рекомендациям по питанию, но не спешите принимать лекарства.
Процедуры
Наиболее востребованы при СПА, возникшем на фоне шейного остеохондроза, диадинамотерапия, УВЧ-терапия, лазеротерапия, магнитотерапия, ударно-волновая терапия. Пациентам назначаются до 10 процедур для улучшения кровоснабжения поврежденных тканей и всех отделов головного мозга кислородом и питательными веществами. Используемые при проведении процедур физические факторы (ультразвуковые колебания, импульсы электрического тока) способствуют ускорения лимфооттока и восстановительных процессов.
Если СПА сопровождается болями в шее и затылке, то используется электрофорез или ультрафонофорез с анальгетиками, анестетиками.
Массаж
В терапии СПА применяется классический, точечный, вакуумный массаж. Но особенно полезен миофасциальная массажная методика, которая направления на устранение патологического напряжения мышц шеи и плечевого пояса. Массажист воздействует на мышечные волокна, края сухожилий, места прикрепления мышц, фасций. Прежде чем приступать к процедуре, он пальпаторно определяет триггерные участки — зоны напряжения, области выраженной болезненности, сформировавшиеся в мышечных тканях мелкие округлые уплотнения.
Упражнения
Для снятия тонического напряжения мышц шеи применяется постизометрическая релаксация — сочетание мягкой мануальной терапии с ЛФК. Пациенты занимаются под руководством врача, который задает направление движений, дозирует физические нагрузки. Во время занятий выполняются упражнения на растяжку. Они способствуют увеличению промежутков между позвонками, устранению сдавления позвоночной артерии. Врач ЛФК может назначить и такие упражнения:
- сесть, положить сцепленные в замок пальцы на затылок. Пытаться запрокинуть голову, оказывая сопротивление руками в течение 20 секунд. Повторить упражнение с наклоном головы вниз, поместив руки под подбородком;
- сесть, приложить ладонь к щеке. Поворачивать голову в эту сторону, оказывая сопротивление рукой. Выполнить упражнения в другую сторону.
Эти упражнения позволяют укрепить мышцы шеи без нагрузок на поврежденные диски и позвонки. Терапевтический эффект гимнастики проявляется только при регулярных тренировках.
Народные методы
Для СПА характерны симптомы, которые не получится устранить с помощью народных средств. Растирки и настои неэффективны при дроп-атаках, зрительных и слуховых расстройствах. Их мягкое седативное действие небезопасно при головокружениях, нарушении координации движений. После проведения основной терапии с разрешения врача можно использовать водочные растирания.
Хирургическое вмешательство
Если не удалось устранить причину СПА консервативными методами, проводится хирургическая операция. Показанием к ней также становится угроза ишемического поражения головного мозга. В ходе хирургического вмешательства устраняется компрессия позвоночной артерии, иссекаются костные наросты, реконструируется кровеносный сосуд. При необходимости удаляются участки адвентициальной оболочки артерии, содержащей нервные волокна, или рассекаются ветви симпатических нервов (периартериальная симпатэктомия).