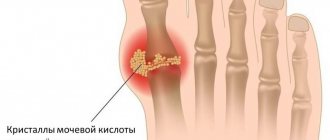
Подагра – это заболевание, состоящее в нарушении обмена мочевой кислоты. Обычно подагру относят к болезням суставов, потому что избыточная мочевая кислота образует соли (ураты), откладывающиеся, прежде всего, в суставах. В первую очередь страдает сустав большого пальца ноги. Воспалённая шишка на большом пальце является характерным симптомом подагры.
Генетически мужчины более предрасположены к этому заболеванию. Среди заболевших их почти 95%. Пик заболеваемости у мужчин приходится на возраст 40-50 лет, у женщин – от 60 лет и старше. Однако подагра может поражать людей и в более молодом возрасте.
Общие сведения о заболевании
Подагрический артрит – это системное заболевание обмена веществ, связанное с отложением солей мочевой кислоты в суставных и околосуставных тканях. Болеют чаще мужчины после 40 лет. У женщин подагра встречается реже и начинается позже – в постменопаузальном периоде после 50-60 лет. Всего подагрой страдают около 2,5% данных контингентов населения. С возрастом этот процент значительно увеличивается и к 80 годам составляет 9% у мужчин м 6% у женщин. Код по МКБ-10 — М10.
Подагрический артрит коморбиден (часто сочетается) с заболеваниями почек и хронической почечной недостаточностью, сердечно-сосудистыми заболеваниями (стенокардией, высоким АД), сахарным диабетом 2-го типа, ожирением.
Несмотря на то, что лечение этого заболевания разработано, держать под контролем атаки подагры удается далеко не всегда. В основном это происходит из-за непонимания пациентами механизма развития (патогенеза) подагры и отказа или нерегулярного проведения поддерживающей терапии.
Подробнее об артрите, его симптомах и лечении в этой статье.
Причины подагры
- Прием лекарственных препаратов:
тиазидовых диуретиков, аспирина (2 г в сутки), циклоспоринов. - Заболевания, ведущие к появлению симптомов подагры:
ишемическая болезнь сердца (ИБС), артериальная гипертензия, метаболический синдром, хроническая почечная недостаточность, псориаз, некоторые заболевания крови. Развитию подагры также могут способствовать трансплантация органов, и введение контрастного вещества при рентгенологических исследованиях. - Злоупотребление в пищу продуктов богатых пуриновыми основаниями может провоцировать и усугублять развитие данного заболевания:
жирные сорта мяса и рыбы, алкоголь, газированные напитки, бобовые, яйца, шоколад, грибы.
Причина и механизм развития (этиология и патогенез) заболевания
Причиной подагрического артрита является нарушение пуринового обмена. Пурины – это химические соединения, составляющие основу нуклеиновых кислот, необходимых для образования молекул ДНК и РНК. При распаде клеток пурины разлагаются до мочевой кислоты (МК). Последняя попадает в межклеточное пространство и в плазму крови, соединяется там с натрием, образуя соль – моноурат натрия (МУН).
Повышенное содержание уратов в крови (гиперурикемия — ГУ) может быть следствием генетической предрасположенности (почки не выводят МУН полностью), повышенного артериального давления (АД), употребления большого количества животной пищи, алкоголя.
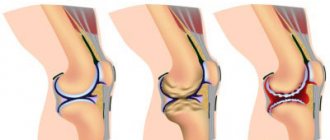
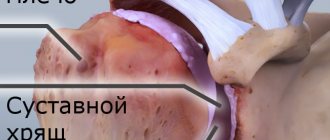
При избытке уратов, когда они уже не могут растворяться в окружающей жидкости (концентрация МУН более 0,4 ммоль/л), соли кристаллизуются, откладываются в суставных и околосуставных тканях и окружаются белковыми кольцами. Такое образование называется тофусом. Высвобождение МУН из тофуса вызывает иммунологическую реакцию: в синовиальной оболочке и суставной жидкости появляется большое количество нейтрофилов (один из видов лейкоцитов, отвечающих за клеточный иммунитет).
Нейтрофилы заглатывают кристаллы МУН, что вызывает выброс провоспалительных (вызывающих и поддерживающих воспаление) цитокинов и развитие острой воспалительной реакции в синовиальной оболочке. Острые атаки в виде синовитов протекают очень болезненно, но не оставляют после себя каких-либо последствий. Длительное хроническое течение заболевания с частыми повторными атаками приводит к разрушению суставного хряща, разрастанию костной ткани, деформации и нарушению функции сустава. Отложение МУН в почках вызывает снижение их функции.
Факторы, способствующие повышению уратов в крови:
- наличие в рационе большого количества мясных блюд, субпродуктов, яиц, спиртных напитков,
- избыточный вес;
- прием некоторых лекарств – мочегонных, аспирина, никотиновой кислоты, лекарств для снижения АД (Конкор) и др.;
- отравление свинцом;
- усиление распада пуринов при заболеваниях крови, псориазе и др.;
- повышение образования пуринов;
- нарушение функции почек и выведения мочевой кислоты.
Рекомендации по проведению антигиперурикемической терапии
Целью антигиперурикемической терапии является предупреждение образования и растворение имеющихся кристаллов моноурата натрия путем поддержания уровня мочевой кислоты (МК) ниже 360 мкмоль/л.
- Аллопуринол
– способствует проведению адекватной длительной антигиперурикемической терапии. Препарат рекомендован в дозе 100 мг ежедневно, при необходимости доза увеличивается по 100 мг каждые две-четыре недели. Пациентам с почечной неостаточностью необходима корректировка дозы данного препарата.
- Урикозурические агенты
(пробенецид, сульфинпиразон) используются в качестве альтернативы аллопуринолу у пациентов с нормальной функцией почек. Данные препараты относительно противопоказаны пациентам с уролитиазом.
- Бензбромарон
— мощный урикозоурик; препарат более эффективен, чем аллопуринол. Он применяется при умеренном снижении почечной функции, но требует контроля в связи с гепатотоксичностью.
- Колхицин
может использоваться в качестве профилактики суставных атак в течение первого месяца антигиперурикемической терапии (0,5-1,0 грамм в день) и/или НПВП.
Стоит заметить, что у больных с подагрой прием диуретиков по возможности отменяют (за исключением случаев, когда диуретики назначены по жизненным показаниям).
- Лозартан и фенофибрат
имеют умеренный урикозурический эффект. Данные препараты рекомендуется назначать больным, резистентным или плохо переносящим аллопуринол или другие урикозоурики, в случае наличия гипертензии или метаболического синдрома. Однако, клиническое значение такой терапии и ее рентабельность пока неизвестны.
В Клинике высоких медицинских технологий им. Н. И. Пирогова пациенты смогут осуществить определение сывороточного уровня мочевой кислоты и других важных биохимических показателей крови, а также сдать клинические анализы крови и мочи, и получить квалифицированную консультацию врача-ревматолога по лечению как в межприступный период заболевания, так и в период атаки острого подагрического артрита.
Классификация
По причинам возникновения подагрический артрит делится на формы:
- первичную
– связанную с наследственными особенностями пуринового обмена м выведением МУН почками; - вторичную
– причиной развития являются какие-то другие заболевания, нарушения питания, вредные привычки и др.
По механизму накопления МУН подагра делится на типы:
- метаболический
– повышенная внутренняя выработка пуринов при их нормальном выведении почками; - почечный
– нарушение выведения мочевой кислоты почками; - смешанный
.
По степени тяжести:
- легкое течение
– атаки подагрического артрита не чаще 2-х раз в год с поражением не более двух суставов; тофусы единичные не более 1 см в диаметре; осложнений со стороны почек и нарушения суставной функции нет; - средней тяжести
— не более 5 приступов в год с поражением не более 4-х суставов с небольшими изменениями в хрящевой и костной ткани; большое количество мелких тофусов; камни в почках; - тяжелое
– атаки подагрического артрита более 5 раз в год, множественные крупные тофусы и артриты; снижение функции почек.
Симптомы подагрического артрита
Появлению первых симптомов подагрического артрита предшествует порой длительное увеличение концентрации уратов в крови. Поэтому мужчинам после 40 лет, а женщинам после наступления менопаузы нужно периодически проверять содержание солей мочевой кислоты (МК) в крови. Особенно важно это для тех, у кого близкие родственники страдают подагрой. Подагрический артрит развивается при концентрации в крови уратов свыше 0, 4 ммоль/л. Но при наличии такого показателя артрит проявляется только у пятой части больных, остальные могут не подозревать о наличии у себя риска развития подагры.
Первичные признаки
Первый приступ острого подагрического артрита начинается внезапно. Появляются резкие боли в пораженном суставе, ткани над ним отекают, кожа краснеет. Боли очень сильные. Может повышаться температура тела, нарушаться общее состояние больного.
Сильные боли в пораженном суставе, высокая температура тела и плохое состояние больного — первые признаки подагрического артрита.
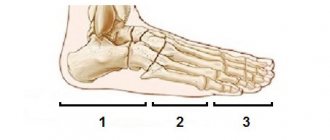
В половине случаев подагрический артрит начинается с поражения одного сустава. Обычно это первый плюснефаланговый сустав стопы. Могут также поражаться коленный, локтевой, мелкие суставы кисти и др.
Симптомы подагрического артрита особенно выражены в ночное время.
Явные симптомы
Атака подагрического артрита продолжается от 2 дней до 2 – 3 недель. Затем наступает полная ремиссия без каких-либо последствий. Следующий приступ обычно развивается в течение года, но иногда ремиссия продолжается несколько лет.
Острый подагрический артрит может рецидивировать в течение ряда лет, но постепенно его течение становится хроническим. Асимметрично поражается несколько суставов, в том числе, обязательно I плюснефаланговый на нижних конечностях.
Под кожей на разгибательной поверхности суставов, а также в области ушных раковин появляются тофусы – мелкие поверхностные узелки или более крупные подкожные узлы, имеющие хрящевую консистенцию. Они безболезненные, но могут воспаляться во время обострения подагрического артрита. В таком случае они становятся болезненными и иногда прорываются на поверхность кожи в виде беловатой массы.
Могут появиться приступы мочекаменной болезни – ураты отлагаются на стенках мочевыводящих путей, а также в почках, что приводит к нарушению их функции.
Когда нужно срочно обращаться к врачу
За медицинской помощью нужно обращаться, если:
- появились суставные боли, сопровождающиеся резким покраснением и отеком тканей; повысилась температура тела, появились озноб и недомогание;
- появились сильные приступообразные боли в нижней части спины – приступ мочекаменной болезни;
- суставные боли беспокоят и в межприступный период – признак хронического течения подагрического артрита.
Как распознать?
«Приступы подагры появляются внезапно и преимущественно в вечернее и ночное время. Основной признак — сильный болевой синдром, боль быстро нарастает в течение 8-12 часов, сильное покраснение и отечность в области пораженного сустава. Может наблюдаться озноб, повышаться температура», — говорит Изабелла Андреева.
Перетерпеть и понадеяться, что само пройдет, не стоит. Боль сама не утихнет, говорит специалист. А без лечения есть большая вероятность того, что пораженные суставы разрушатся.
Статья по теме
Подагра: причины, первые признаки и лечение
Стадии подагрического артрита
Подагрический артрит протекает в 4 стадии:
- Бессимптомная
— Повышенное содержание МУН в крови без наличия кристаллов и приступов подагры. - Бессимптомная
— повышенное содержание МУН в крови с наличием кристаллов в синовиальной оболочке и суставной жидкости, но без признаков подагрического артрита и наличия тофусов. - Интермиттирующая
— отложение кристаллов МУН в тканях в сочетании с приступами острого подагрического артрита. - Хроническая тофусная
— наличие тофусов в суставных и околосуставных тканях в сочетании с хроническим артритом, разрушением хрящевой ткани, нарушением суставной функции и поражением почек.
Любая форма артрита имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Посмотрите, насколько просто можно вылечить заболевание за 10-12 сеансов.
Если подагрический артрит не лечить
При подозрении на подагрический артрит следует немедленно обращаться к ревматологу. Заболевание требует лечения, как во время приступа, так и в межприступный период. Основная причина, по которой развитие подагрических атак не удается взять под контроль, — отказ пациентов от проведения лечения в межприступный период, что неизбежно приводит к:
- гиперурикемии – повышению содержания уратов в крови;
- возобновлению приступов подагрического артрита;
- переходу острого подагрического артрита в хронический;
- разрушению суставов и инвалидности;
- тяжелым осложнениям со стороны почек и сердечно-сосудистой системы.
Что делать при обострениях
При появлении сильных суставных болей в сочетании с резким отеком и покраснением тканей, повышением температуры тела, недомоганием, следует:
- принять любое успокоительное + лекарство из группы нестероидных противовоспалительных средств (НПВС) – Диклофенак (таблетку внутрь или ректальную свечу), Ибуклин, Найз и др. На кожу над больным суставом нанести мазь или гель из этой же группы (Вольтарен, Пенталгин и др.);
- вызвать врача на дом;
- лечь и принять положение, максимально снижающее боль в суставах.
Препараты для лечения обострения подагрического артрита
Критерии диагноза подагры
| Критерий | Сустав | Балл |
| Клинические | ||
| Вовлечение суставов во время типичного приступа подагры | голеностопный сустав/предплюсна, 1-й плюснефаланговый сустав | + 1 балл + 2 балла |
| Типичный острый приступ подагры | эритема над поверхностью сустава (сообщается пациентом либо фиксируется врачом), невозможность прикосновения или надавливания на область пораженного сустава, значительные трудности при ходьбе или невозможность выполнять. | одна характеристика «+1 балл» две характеристики «+2 балла» три характеристики «+3 балла» |
| Динамика типичного острого приступа | Наличие 2 и более признаков независимо от противовоспалительной терапии:
| один типичный эпизод «+1 балл» рецидивирующие типичные эпизоды«+2 балла» |
| Клинические признаки тофуса | Дренированный либо гипсообразный подкожный узелок, часто васкуляризированный, с типичной локализацией: суставы, уши, бурса локтевого отростка, подушечки пальцев, сухожилия. | Представлены «+4 балла» |
| Лабораторные методы | ||
| Уровень мочевой кислоты (определяется в тот промежуток времени, когда пациент не получает препараты, снижающие уровень мочевой кислоты) | < 4 мг/дл (240 мкмоль/л) 6- 8- >10 мг/дл (> 600 мкмоль/л) | «- 4 балла» «+2 балла» «+3 балла» «+4 балла» |
| Анализ синовиальной жидкости (поляризационная микроскопия) | Отрицательный результат. | «-2 балла» |
| Методы диагностической визуализации | ||
| Признаки наличия депонирования уратов | Ультразвуковой феномен «двойного контура» или признаки депонирования уратов при использовании метода КТ с двумя источниками излучения. | «+4 балла» |
| Признаки наличия связанного с подагрой поражения сустава | Обнаружение по меньшей мере 1 эрозии во время проведения рентгенографии кистей и/или стоп. | «+4 балла» |
Пример использования критериев диагноза:
- Приступ артрита I плюснефалангового сустава — +2 балла
- Характеристика эпизода: эритема над суставом, невозможность терпеть прикосновение/давление, большие трудности при ходьбе/неспособность использовать пострадавший сустав +3 балла
- Более 1 «типичного эпизода артрита» — +2 балла
- Гиперурикемия (548 мкмоль/л) — +3 балла
Локализации
При подагре чаще всего развивается подагрический артрит суставов нижних конечностей. Могут быть и другие локализации, в том числе, поражение суставов верхних конечностей. Для подагры также характерно асимметричные суставные поражения.
Подагрический артрит нижних конечностей
При первичной подагрической атаке в патологический процесс в половине случаев вовлекается 1-ый плюснефаланговый сустав стопы. И даже если этот сустав не поражается самым первым, в дальнейшем в нем все равно развивается подагрический артрит. Околосуставные ткани отекают, кожа краснеет. В дальнейшем на тыльной поверхности стопы появляются мелкие и крупные тофусы.
Подагрический артрит голеностопного сустава встречается реже, в большинстве случаев это происходит при повторных атаках. Голеностоп воспаляется, отекает и краснеет, воспаление переходит на пятку. Возникает сильная боль и невозможность наступить на стопу.
Колено поражается часто, поражения асимметричные, часто сочетаются с поражение м 1-го плюснефалангового и локтевого суставов. Сильные боли, отек и покраснение сочетаются вначале с нарушением функции конечности из-за болей, но при длительном течении подагры происходит суставная деформация и анкилоз (неподвижность).
Тазобедренный подагрический артрит встречается редко, покраснение и отек не так заметны под мощным слоем мышц и связок. Но боли могут быть сильные.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический артрит верхних конечностей
Мелкие суставные сочленения кисти и пальцев воспаляются часто, при этом пальцы делаются похожими на сосиски. Боли, воспаление и отек очень сильные. На тыле кисти появляются крупные тофузы.
Не менее часто поражается локоть. Поражения асимметричные и часто сочетаются с вовлечением мелких суставчиков кисти и стопы. На разгибательной поверхности плеча и предплечья появляются мелкие и крупные тофусы.
Плечевой подагрический артрит развивается гораздо реже, но протекает болезненно. Отек и покраснение не выражены, на сгибательной поверхности плеча появляются тофусы.
Поражения при подагрическом артрите верхних конечностей обычно асимметричные
Тофусное поражение позвоночника
В середине 50-х годов прошлого века было впервые выявлено поражение позвоночника при подагре. При этом происходит разрастание тофусов в мягких тканях и суставах позвоночника с разрушением их структур.
Чаще всего поражается поясничный отдел, затем – шейный. В спине появляются боли, которые часто принимаются за симптомы остеохондроза. При разрушении позвонков и сдавливании спинномозговых нервов и спинного мозга появляются неврологические симптомы. При поражении шейного отдела – это парезы и параличи верхних конечностей, корешковые боли.
При поражении пояснично-крестцового отдела может осложняться сдавливанием конечного отдела спинного мозга – конского хвоста. При этом нарушается функция органов малого таза – происходит непроизвольное мочеиспускание, дефекация, нарушения потенции.
Симптомы подагры у женщин
Признаки подагры у женщин долгое время напрочь отсутствуют, хотя в биохимическом анализе крови уже будут отклонения. Даже при отсутствии признаков подагры у женщин, может возникнуть необходимость назначения лечения. Поэтому, если во время профилактического осмотра есть какие-нибудь отклонения, лучше проконсультироваться со специалистом.
Первые признаки подагры у женщин, которые видны клинически, — это боль, припухлость, гиперемия и гипертермия суставов. Наиболее часто подагра манифестирует с поражения сустава большого пальца стопы. Несколько реже поражаются суставы большого пальца кисти, голеностоп, колена и локтя. Симптомы подагры у женщин характеризуется резко выраженным болевым синдромом, резким ограничением подвижности, отеком и покраснением суставов. Боль интенсивная, постоянная, максимальный пик – в первые сутки. Через два-три дня, как правило, в случае первой атаки боль самостоятельно уходит.
После достаточно длительного периода «затишья», на фоне полного здоровья, возникает вторая атака. Со временем атаки будут длиться все дольше, а периоды ремиссии – все короче. Прогрессирование подагры приводит к исчезновению периода между атаками и заболевание приводит к хроническому подагрическому артриту.
На стадии хронизации процесса в клинической картине уже имеют место специфические признаки подагры у женщин подагрические узелки – тофусы. Их излюбленная локализация – ушные раковины, пальцы стоп и кистей и т.д. Также присоединяются симптомы вовлечения мочевыделительной системы. Характерны нефролитиаз, пиелонефриты, циститы и т.д.
При правильно подобранном лечении удается добиться длительных ремиссий, уменьшить количество атак, сделать их менее интенсивными. Качественное лечение позволяет предотвратить почечные симптомы подагры у женщин. От наличия признаков подагры у женщин зависит и выбор метода лечения в дальнейшем.
Диагностика
Несмотря на то, что подагрический артрит имеет ярко выраженную симптоматику, правильный диагноз при первой атаке удается поставить только 10% больных. В остальных случаях выставляется диагноз других видов артритов. Диагностическими критериями подагры являются:
- острый артрит 1-го пальца стопы;
- наличие крупных и мелких тофусов;
- повышенное содержание мочевой кислоты в крови;
- выявление кристаллов МУН в суставной жидкости и тканях.
При выявлении не менее двух критериев диагноз подагрического артрита считается достоверным.
Лабораторные исследования:
- общий анализ крови
– признаки воспаления; - биохимический анализ крови
– содержание мочевой кислоты более 0,32 ммоль/л; повышение уровня С-реактивного белка (признак воспалительной реакции); - общий анализ мочи
; - исследование синовиальной жидкости методом поляризационной микроскопии
– выявление кристаллов МУН и большого количества лейкоцитов.
Инструментальные исследования:
- УЗИ суставов
– выявление кристаллов МУН на поверхности хряща и тофусов; - рентгенография суставов
– на ранних стадиях изменений нет; на поздних выявляются костные изменения; - компьютерная томография (КТ)
– выявляет наличие изменений в области позвоночника.
Лечение подагрического артрита
Целью лечения подагрического артрита является улучшение исходов заболевания. Для этого применяются в основном медикаментозные методы лечения. Немедикаментозные методы имеют вспомогательное значение.
Медикаментозное лечение
Основными задачами медикаментозного лечения подагрического артрита являются:
- снятие воспалительных явлений и болей при остром артрите;
- предупреждение приступов артрита путем снижения содержания мочевой кислоты в крови.
Лечение острого приступа артрита
В купировании приступа подагрического артрита используют препараты:
- Колхицин
— сухой экстракт семян безвременника осеннего. Выпускается в таблетках. Эффективен в первые 12 часов от начала подагрического приступа. Результатом его применения является устранение отека и боли. Назначают препарат в небольших дозировках. Суточная доза делится на несколько приемов. Сначала назначают большую часть суточной дозы, зачтем через час – меньшую. При необходимости прием можно повторить несколько раз в день. Через сутки после начала приступа минимальными дозировками не обойтись, их увеличивают, что способствует проявлению побочных эффектов, главным образом, со стороны ЖКТ. Все дозировки подбираются врачом. - Нестероидные противовоспалительные средства (НПВС)
– снимают воспаление, боль и отек. Эти лекарства делятся на 2 группы: неселективные и селективные. Неселективные или НПВС 1-го поколения подавляют действие биологически активных веществ – простагландинов, поддерживающие воспалительные процессы. Но действуют они не избирательно, подавляя также действие простагландинов, защищающих слизистую оболочку желудка. Поэтому такие препараты, как Диклофенак, Индометацин, Ибупрофен имеют побочные эффекты со стороны желудочно-кишечного тракта (ЖКТ). Тем не менее, некоторым пациентам они подходят и их достаточно часто назначают, как внутрь, так и внутримышечно. Селективные НПВС (Нимесулид, Эторикоксиб, Целекоксиб) относятся ко второму поколению. Они действуют избирательно на провоспалительные простагландины и почти не оказывают воздействия на ЖКТ. Подбор препарата осуществляется индивидуально, в соответствии с особенностями организма пациента. - Глюкокортикоидные гормоны (ГК)
– быстро снимают воспаление, боль и отек, но подходят не всем, так как могут повышать артериальное давление, сахар крови и вызывать обострение язвенной болезни. Назначают короткими курсами внутрь (Преднизолон), внутримышечно (Бетаметазон), в виде внутрисуставных инъекций. В настоящее время стараются применять преимущественно препараты группы НПВС и только при наличии противопоказаний для их применения используют ГК. - Канакинумаб (торговое название Иларис)
— моноклональные антитела к интерлейкину-1бета (ИЛ-1b). ИЛ-1b – это информационные белковые молекулы (цитокины), отвечающие за реакцию воспаления. Антитела связываются с ИЛ-1b и нейтрализуют его действие, что приводит к устранению воспаления и боли. Канакинумаб применяют в индивидуально подобранной дозировке пациентам, имеющим противопоказания к применению Колхицина, НПВС и ГК.
Препараты для лечения подагрического артрита
Снижение содержания мочевой кислоты в крови в межприступный период
Вне приступов пациентам, страдающим подагрическим артритом, назначают длительные курсы уратснижающей терапии (УСТ), понижающие содержание мочевой кислоты (МК) в сыворотке крови, предупреждающие образование кристаллов МК в тканях. При низком содержании МК в крови уже имеющиеся в тканях кристаллы постепенно рассасываются. При наличии хронического подагрического артрита, тофусов содержание МК снижают до минимального (ниже 0,3 ммоль/л), что способствует ускоренному устранению тофусов. При отсутствии тофусов допустимо содержание МК равное 0,36 ммоль/л.
Для уратснижающей терапии при подагрическом артрите применяют следующие группы лекарственных препаратов:
- Группа средств, нарушающих образование мочевой кислоты. Они подавляют действие фермента, участвующего в образовании МК. При их назначении необходим постоянный контроль содержания МК в сыворотке крови. К таким лекарствам относятся:
- Аллопуринол – препарат, применяющийся для лечения подагры более 50 лет. Назначается длительными курсами через 2 недели после окончания подагрического приступа с небольших доз, которые постепенно доводят до необходимых. Иногда дает побочные эффекты со стороны почек, печени, тяжелые аллергические кожные реакции. На начальном этапе лечения часто вызывает обострение подагрического артрита, поэтому его комбинируют с назначением НПВС.
- Фебуксостат (торговые названия – Аденурик, Азурикс) – более современный препарат этой группы, действует избирательно только на один фермент, участвующий в синтезе МК. Другие ферменты не подавляет, поэтому имеет меньше побочных эффектов. Действует мягко и эффективно. Дозы подбираются индивидуально и вначале лечения сочетают с применением НПВС.
- Препараты, усиливающие выведение МК через почки. Назначаются при непереносимости лекарств первой группы или неэффективности их применения:
- Пробенецид – назначается длительными курсами, противопоказан при наличии камней в почках.
- Ферменты, отсутствующие у человека, способные снижать содержание МК в крови. Фермент уриказа присутствует в крови некоторых млекопитающих и снижает содержание в крови МК, но в крови человека его нет. Генно- инженерным способом из бактерий был изготовлен препарат расбуриказа (рекомбинантная бактериальная уриказа), которая применяется при подагрическом артрите, если другими способами снизить МК в крови не удается. Недостатком препарата является повышенная аллергенность, поэтому применяется он строго по показаниям.
Пегуриказа – это уриказа с полиэтиленгликолем, который подавляет повышенную аллергенность. Более современный препарат, но он также применяется строго по показаниям.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Немедикаментозное лечение
Данный вид лечения включает в себя:
- диету;
- контроль за течением коморбидных (часто сочетающихся с подагрой и отягощающих ее течение) заболеваний;
- физиотерапевтические процедуры;
- народные средства.
Диета при подагрическом артрите
Пациенты, страдающие подагрическим артритом, не должны употреблять продукты, богатые пуриновыми основаниями. Но последние исследования установили, что отрицательное воздействие оказывают только продукты животного происхождения. Это жирное красное мясо, субпродукты (печень, почки, сердце, мозги), крепкие мясные бульоны, консервы из рыбы в масле, мясные консервы и паштеты.
Напротив, растительные продукты, содержащие пуриновые основания не должны полностью исключаться из рациона. Это орехи, горох, фасоль, чечевица, бобовые, какао и кофе. Очень полезны молочно-растительные диеты с нежирными молочными продуктами, разнообразными овощами и фруктами. Особенно полезны продукты, богатые витамина С, который способствует выведению мочевой кислоты.
Из рациона следует исключить алкоголь: крепкие спиртные напитки и пиво, в том числе, безалкогольное. Разрешается только небольшое количество сухого вина. Не следует употреблять сладости, сдобу и особенно сладкие газированные напитки. Необходимо также отказаться от курения.
Контроль за течением коморбидных заболеваний
С подагрическим артритом часто сочетаются и отягощаю его течение ожирение, сахарный диабет, сердечно-сосудистые и почечные заболевания.
Ожирение требует постоянного контроля массы тела. Это соблюдение диеты с пониженной калорийностью суточного рациона, подвижный образ жизни, курсы лечебной гимнастики.
Сахарный диабет также требует постоянного наблюдения, лабораторного контроля и поддерживающего лечения.
Частыми сопутствующими заболеваниями при подагрическом артрите бывают также артериальная гипертензия (стабильно высокое АД) и ишемическая болезнь сердца с приступами стенокардии. В настоящее время имеются лекарственные препараты, позволяющие стабилизировать состояние таких больных, но для этого необходимо постоянно наблюдение кардиолога.
Осложняет течение подагрического артрита и любая почечная патология. Ее также нужно наблюдать и лечить.
Физиотерапевтические процедуры
Физиолечение является дополнительным методом лечения подагрического артрита. В период подагрической атаки назначают электрофорез с глюкокортикоидными гормонами и ультрафиолетовое облучение пораженной области.
Для лечения подагрического артрита используют электрофорез с глюкокортикоидными гормонами и ультрафиолетовое облучение
В период ремиссии назначают курсы магнито- и лазеротерапии, улучшающие микроциркуляцию крови и восстанавливающие измененные суставные ткани.
При отсутствии подагрических атак в течение полугода можно проводить санаторно-курортное лечение. Подойдут санатории Кавказский Минеральных Вод и Крыма.
О других методах лечения артрита читайте в этой статье.
Народные средства
Чтобы снять воспаление, отек и боль при подагрической атаке, народная медицина рекомендует компрессы с активированным углем. Раньше для этой цели использовали древесный уголь, сегодня достаточно взять 50 таблеток активированного угля, растолочь, развести водой до консистенции домашней сметаны, ввести столовую ложку растительного масла, перемешать и нанести на воспаленный участок, сверху приложить салфетку, компрессную бумагу, вату, прибинтовать и оставить на всю ночь. Отлично снимает воспаление, отек, уменьшает болевые ощущения.
Хирургическое лечение
При крупных тофусах, которые часто нагнаиваются и сдавливают окружающие ткани, нарушая их функцию, проводят их удаление.
Хирургические операции, направленные на восстановление функции сустава, проводятся строго по показаниям, при разрушении хрящевой такни, разрастании костной ткани с суставной деформацией и утратой функции конечности. При полном разрушении сустава проводится его замена на искусственный (эндопротезирование).
Профилактика и диета
Для пациентов, страдающих подагрическим артритом, очень важно соблюдать определенный режим питания. Диета предусматривает ограничение продуктов с содержанием пуринов. Таким людям показаны:
- Варка мяса на протяжении долгого времени;
- Ограничение потребления белков, способствующих выработке мочевой кислоты;
- Исключение из меню кофейных и алкогольных напитков, крепкого чая;
- Сокращение потребления жирных, острых блюд до минимума;
- Увеличение потребляемой жидкости до 2,5-3 л для вывода солей;
- Ограничение поваренной соли в рационе до 6-8 г в сутки.
В меню нужно включить ягоды, овощи, фрукты, сметану и творог, супы из овощей, каши. Запрета на мучную продукцию нет, но от сдобной выпечки лучше отказаться. 2-3 раза в неделю необходимо есть рыбу, мясо в вареном виде.
Правильное питание является одной из мер профилактики подагрического артрита.
Поскольку развитию заболевания способствует увлечение жирной пищей и алкоголем, их исключение уже снижает риск патологии. Следует подобрать оптимальную физическую нагрузку в соответствии с возрастом и общим состоянием организма, например, заниматься лечебной физкультурой. Малоподвижный образ жизни – один из факторов, способствующий развитию болезни. Лишний вес также может стать одной из причин подагрического артрита, поэтому рациональное питание и двигательная активность в любом случае необходима для профилактики.
Подагрический артрит может иметь достаточно опасные последствия. Чтобы избежать осложнений и дальнейшего развития болезни, необходимо вовремя диагностировать ее и соблюдать рекомендации врача.
Подход к лечению подагрического артрита в клинике «Парамита»
В нашей клинике разработана уникальная методика лечения подагрического артрита. Применяются два противоположных подхода к выявлению и лечению этого заболевания. Прежде всего, проводится тщательное клиническое, лабораторное и инструментальное обследование пациента. После установления окончательного диагноза и сопутствующих заболеваний, назначается индивидуально подобранное комплексное лечение, включающее:
- современные западные методики, в том числе с применением новейших лекарственных препаратов; это позволяет устранить воспаление и боли при подагрической атаке и поддерживать нужный уровень мочевой кислоты в сыворотке крови в межприступный период;
- традиционные восточные методики, оказывающие регулирующее воздействие на организм в целом и на очаг воспаления; методики позволяют устранить боль уже после первого сеанса; после курса лечения пациент ощущает прилив сил и полное обновление.
Совмещаем проверенные техники востока и иновационные методы западной медицины
Подробнее о нашей уникальной методике лечения артритов
Проведенный курс лечения и правильно подобранная уратснижающая терапия позволяет пациенту надолго (в большинстве случаев до конца жизни) забыть о приступах подагры. Более подробную информацию о лечении в клинике вы сможете получить на нашем сайте.
Методы лечения подагры
Лечение подагры направлено:
- при остром приступе – на его купирование;
- в стадии ремиссии – на нормализацию обмена мочевой кислоты. Конечно, следует стремиться к устранению причины, вызвавшей заболевание. Однако если причина подагры – ферментопатия, это невозможно. В этом случае лечение будет симптоматическим.
- на лечение сопутствующих заболеваний.
Полное излечение подагры невозможно. Однако благодаря врачебной помощи можно снизить частоту приступов и добиться значительного увеличения периодов ремиссии.
Общие клинические рекомендации пациентам с подагрическим артритом
Всем больным, страдающим подагрой, рекомендуется:
- соблюдать диету, вести подвижный образ жизни;
- выполнять все назначения врача, в том числе принимать назначенные уратснижающие лекарства;
- следить за своим весом;
- лечить сопутствующие заболевания: сахарный диабет, ожирение, стенокардию, высокое АД, хронические заболевания почек.
Профилактика подагры
Подагра чаще всего связана с наследственными особенностями обмена. Не есть также факторы, предрасполагающие к развитию этого заболевания. Если устранить их влияние, то, даже имея отягощенную наследственность, можно значительно снизить риск развития заболевания. Для этого нужно выполнять следующие рекомендации:
- не переедать, снизить калорийность суточного рациона, не употреблять субпродуктов, красного мяса, алкоголя, бросить курить;
- избавиться от избыточного веса;
- прием любых лекарств согласовывать с врачом – некоторые из них повышают концентрацию мочевой кислоты (диуретики, никотинка, ацетилсалициловая кислота и др.);
- регулярно лечить хронические заболевания: сахарный диабет, ожирения, почечные и сердечно-сосудистые заболевания;
- мужчинам после 40 лет, а женщинам по 50 периодически проверять содержание мочевой кислоты в крови.
Кардиоваскулярный риск у больных подагрой и возможные пути его снижения
Подагра — системное заболевание, при котором в различных тканях откладываются кристаллы моноурата натрия и у лиц с гиперурикемией развивается воспаление, обусловленное внешнесредовыми и/или генетическими факторами [1]. Распространенность подагрического артрита в популяции достаточно высока и составляет 5–28 на 1000 мужчин и 1–6 на 1000 женщин, а число новых случаев в год — 1–3 на 1000 мужчин и 0,2 на 1000 женщин [2].
За последние десятилетия заболеваемость подагрой увеличилась в несколько раз [3]. Несмотря на подробное описание подагры уже в прошлом тысячелетии, данное заболевание остается одним из поздно диагностируемых процессов. По данным клиники терапии и профболезней им. Е. М. Тареева Первого МГМУ им. И. М. Сеченова, из 128 больных типичной подагрой более чем у половины диагноз был установлен крайне поздно, уже при далеко зашедшем поражении органов [4].
Интерес к проблеме подагры обусловлен не только ростом ее заболеваемости, но и обнаруженными взаимосвязями подагры, гиперурикемии и кардиоваскулярного риска [5]. Гиперурикемия играет важную роль в развитии артериальной гипертензии (АГ), сахарного диабета и является независимым предиктором сердечно-сосудистых заболеваний [6].
Патогенетические механизмы повышения сердечно-сосудистой заболеваемости и смертности у лиц с гиперурикемией и подагрой многообразны. Хроническое воспаление — один из факторов, который запускает и поддерживает процесс формирования атеросклеротической бляшки у больных с гиперурикемией и подагрой [7]. Окислительный стресс является еще одним из важных факторов, способствующих эндотелиальной дисфункции и повреждению сосудистой стенки, лежащих в основе развития сердечной недостаточности (СН), АГ, ишемической болезни сердца (ИБС) у больных ревматическими заболеваниями [8].
По нашим данным, совпадающим с данными литературы [9], пациенты с подагрой относятся к группе больных с высоким риском фатальных сердечно-сосудистых осложнений, что обусловлено имеющейся эндотелиальной дисфункцией (повышением антитромбогенной активности сосудистой стенки, повреждением сосудистой стенки, увеличением жесткости артерий). Традиционные факторы сердечно-сосудистого риска чаще встречаются у больных подагрой, чем в общей популяции. В нашем исследовании у 91% больных по данным суточного мониторирования артериального давления (АД) выявлялась АГ, у большинства больных подагрой (73,7%) выявлен суточный профиль с недостаточной степенью ночного снижения АД (non-dipper) [10]. У таких пациентов значительно повышена жесткость артерий, уровень С-реактивного белка (СРБ) (р < 0,05) [11].
В последние годы исследователи находят взаимосвязь также между наличием аортального стеноза и подагры, однако является ли подагра фактором риска либо маркером поражения клапанов сердца, еще только предстоит изучить [12]. Но несомненно, что поражение сердечно-сосудистой системы при подагре, наряду с артритом, является одним из основных клинических проявлений подагры, определяющим тяжесть течения и прогноз заболевания [13]. Сердечно-сосудистая заболеваемость и смертность превышают смертность от поражения почек у больных подагрой [14].
В качестве иллюстрации приводим клинический случай пациента с подагрой с развитием фатального сердечно-сосудистого осложнения.
Пациент К., 62 лет, житель Саратовской области, работал в течение 38 лет водителем. Страдал подагрой в течение 13 лет. Заболевание началось типично, с возникновения острых приступов артрита суставов стоп, включая первые плюснефаланговые суставы, суставы предплюсны, повторяющихся 3–4 раза в год. Приступы купировались приемом нестероидных противовоспалительных препаратов (НПВП) в течение нескольких дней. Через 3 года от начала заболевания обратился к ревматологу, выставлен диагноз подагры, назначен аллопуринол в дозе 200 мг/сутки, но пациент изначально демонстрировал низкую приверженность лечению. Аллопуринол принимал только лишь при рецидиве артрита, совмещал с приемом НПВП. Частота приступов артрита непрерывно увеличивалась, в течение последних 8 лет не было межприступных периодов. С 56-летнего возраста наблюдался максимально быстрый рост подкожных тофусов, что привело к деформации, обезображиванию конечностей, выраженному ограничению объема движений в суставах (кистей, стоп, коленных, голеностопных, лучезапястных, локтевых, плечевых). С 58 лет периодически отмечал повышение АД (максимально до 170 и 100 мм рт. ст.), однако постоянной антигипертензивной терапии не получал. Эпизодически принимал эналаприл 20 мг в сутки.
Был госпитализирован в ревматологическое отделение областной клинической больницы в апреле 2015 г. При осмотре: рост — 178 см, масса тела — 109 кг, ИМТ — 34,4 кг/м2.
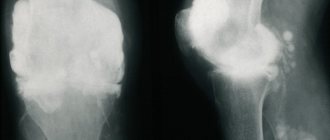
Обращали на себя внимание подкожные образования (тофусы) в области ушных раковин, тыльной поверхности пальцев стоп, локтевых, коленных суставов, кистей, некоторые — больших размеров (рис.); болезненность, припухлость суставов кистей и стоп, голеностопных, коленных суставов; ограничение движений в них. Интенсивность боли в суставах по визуальной аналоговой шкале — 80 мм. По данным лабораторных исследований: сывороточный уровень мочевой кислоты (МК) крови — 740 мкмоль/л (целевой уровень 360 мкмоль/л), креатинина — 98,4 мкмоль/л, СРБ — 10,4 мг/л, СОЭ — 45 мм/ч. После купирования артрита была возобновлена терапия аллопуринолом 200 мг/сутки. Через 1 неделю после начала терапии сывороточный уровень МК снизился до 504,3 мкмоль/л. Из антигипертензивных препаратов пациент принимал лозартан 100 мг/сутки, амлодипин 5 мг/сутки. На этом фоне АД было в пределах 140 и 90 мм рт. ст. Пациент был выписан на амбулаторный этап с рекомендациями продолжить терапию, титровать дозу аллопуринола до достижения целевых значений МК, чего пациент не выполнял. Терапию получал нерегулярно.
В феврале 2021 г. по экстренным показаниям был госпитализирован в отделение неотложной кардиологии с клиникой острого коронарного синдрома. Несмотря на проводимую терапию в полном объеме, больной скончался через 14 часов после поступления в стационар от острого Q-инфаркта миокарда с локализацией в задней стенке левого желудочка.
Данное клиническое наблюдение не уникально, а скорее типично. Пациенты мужского пола среднего и пожилого возраста, имеющие метаболический синдром, тофусную подагру, без адекватной гиперурикемической терапии чрезвычайно часто погибают от сердечно-сосудистых осложнений.
В 2021 г. были опубликованы новые Европейские рекомендации по ведению пациентов с подагрой [15]. Одной из причин пересмотра ранее существующих рекомендаций явилось появление новых лекарственных препаратов. Так, в последние десятилетия для лечения острых приступов, наряду с НПВП и колхицином, стали применяться ингибиторы ИЛ-1, в качестве уратснижающих препаратов — непуриновые ингибиторы ксантиноксидазы (КОИ), урикозурики, препараты уриказы.
В нашей стране ингибиторы ксантиноксидазы представлены двумя классами препаратов — пуриновыми (аллопуринол, оксипуринол) и непуриновыми (фебуксостат, топироксостат).
Согласно последним рекомендациям, аллопуринол остается препаратом первой линии уратснижающей терапии при сохраненной функции почек. Если целевой уровень МК не может быть достигнут с помощью адекватной дозы аллопуринола, то препарат должен быть заменен на фебуксостат. Фебуксостат показан при непереносимости аллопуринола и является препаратом выбора при хронической болезни почек [15].
Фебуксостат недавно зарегистрирован в Российской Федерации. Первый опыт его применения в нашей стране демонстрирует возможность его использования у больных с тяжелой инвалидизирующей подагрой [16]. До последнего времени отсутствие альтернативы аллопуринолу практически не оставляло шансов добиться желаемого результата лечения и предотвратить прогрессирование подагры, развитие осложнений, связанных с подагрой и гиперурикемией [17].
Важным аспектом изучения эффективности современных препаратов представляется влияние противоподагрических препаратов на сердечно-сосудистый риск. Предварительные сообщения о применении канакинумаба с целью профилактики сердечно-сосудистых заболеваний в рамках исследования CANTOS (Canakinumab ANti-inflammatory Thrombosis Outcomes Sudy), проводимого для проверки воспалительной теории атеросклероза, результаты других исследований предполагают благоприятное влияние препарата на исходы, связанные с атеросклерозом, что принципиально важно для пациентов с подагрой [18].
В результате крупных исследований были получены доказательства того, что эффективная уратснижающая терапия не только уменьшает риск развития новых приступов артрита и повышает качество жизни пациентов, но и снижает риск сердечно-сосудистых заболеваний, поражения почек и смертность [19].
В литературе имеются противоречивые данные в отношении протективного действия КОИ на сердечно-сосудистую систему [20]. Популяционное исследование в Великобритании показало, что прием аллопуринола при подагре отождествлялся с 19% снижением риска смерти [21]. Имеются данные о снижении выраженности эндотелиальной дисфункции на фоне приема аллопуринола у больных с высоким кардиоваскулярным риском [22].
В литературе обсуждается вопрос о возможном дозозависимом эффекте влияния аллопуринола на сердечно-сосудистый риск. Так, в работе А. Noman с соавт. (2010) аллопуринол в высоких дозах (600 мг/сутки) у пациентов со стенокардией показал себя в качестве эффективного антиишемического средства, а у пациентов с сердечной недостаточностью те же высокие дозы препарата двукратно снижали смертность [23]. Тогда как в более поздних работах имеется указание на нивелирование позитивного кардиоваскулярного эффекта аллопуринола в дозе, превышающей 300 мг в сутки [24], что может быть связано с повышением оксидативного стресса в условиях высокой концентрации метаболита аллопуринола — оксипуринола [25].
В 2021 г. в работе M. Bredemeier с соавт. представлен систематический обзор и метаанализ рандомизированных исследований [26], целью которого явился анализ случаев основных неблагоприятных сердечно-сосудистых событий, смертности (общей и сердечно-сосудистой) в рандомизированных контролируемых исследованиях с применением КОИ по сравнению с плацебо или отсутствием лечения. Анализ включал 81 статью (10 684 больных, 6434 пациенто-лет). Результаты показали, что назначение КОИ существенно не влияло на риск основных неблагоприятных сердечно-сосудистых событий (относительный риск (ОP) 0,71, 95% доверительный интервал (ДИ) 0,46–1,09) и смерти (ОР 0,89, 95% ДИ 0,59–1,33), но приводило к снижению риска общего числа (ОР 0,60, 95% ДИ 0,44–0,82), в том числе серьезных, сердечно-сосудистых событий (ОР 0,64, 95% ДИ 0,46–0,89) и АГ (ОР 0,54, 95% ДИ 0,37–0,80). Это касалось и больных с наличием сердечно-сосудистой патологии в анамнезе (ОР 0,42, 95% ДИ, 0,23–0,76).
У больных, получающих аллопуринол, был ниже риск развития инфаркта миокарда (ОР 0,38, 95% ДИ 0,17–0,83), АГ (ОР 0,32, 95% ДИ 0,18–0,58), общего числа (0,48, 0,31–0,75) и серьезных сердечно-сосудистых событий (ОР 0,56, 95% ДИ 0,36–0,86). Однако этот эффект нивелировался при повышении дозы аллопуринола выше 300 мг/сутки, что требует дальнейших исследований.
Кардиоваскулярные эффекты непуриновых ингибиторов ксантиноксидазы менее изучены. В результате селективного ингибирования двух форм ксантиноксидазы (окисленной и восстановленной) при приеме фебуксостата происходит снижение концентрации МК в сыворотке крови больного.
Описано влияние фебуксостата на инсулинорезистетнность (ИР), экспрессию высокочувствительного СРБ (вч-СРБ), что является важным как в терапии подагры, так и в снижении кардиоваскулярного риска [27]. В исследование J. Meng с соавт. было включено 42 пациента с подагрой и 20 испытуемых группы контроля, сопоставимых по полу и возрасту. Определяли уровень инсулина и глюкозы крови натощак, вч-СРБ. ИР оценивали с использованием индекса HOMA-IR. У пациентов с подагрой были более высокие показатели МК, инсулина, индекс НОМА-Ш и уровень вч-СРБ, чем у лиц группы контроля (р < 0,05). После 4, 12 и 24 недель лечения фебуксостатом концентрация МК и вч-СРБ значительно снизилась (р < 0,05). Уровень инсулина и индекс НОМА-IR несколько снизились после 4 недель терапии и значительно уменьшились через 12 и 24 недели лечения. Таким образом, фебуксостат позволяет эффективно контролировать уровень МК в сыворотке и повышает чувствительность к инсулину у пациентов с подагрой.
Непуриновые ингибиторы ксантиноксидазы обладают антиоксидантными свойствами за счет сокращения числа метаболитов пуринового метаболизма, улучшения функции эндотелия [28]. Существуют исследования, предполагающие преимущества фебуксостата перед аллопуринолом по устранению эндотелиальной дисфункции [28] и даже улучшение показателей у пациентов, получавших фебуксостат, по сравнению с аллопуринолом [29]. В то же время, согласно инструкции по медицинскому применению фебуксостата, применение препарата не рекомендуется у пациентов с ИБС или застойной СН, поскольку, согласно результатам долгосрочных широкомасштабных исследований, в группе пациентов, получающих фебуксостат, по сравнению с группой пациентов, получающих аллопуринол, отмечалось увеличение количества нарушений со стороны сердечно-сосудистой системы [30]. В группе фебуксостата отмечалось численно больше сердечно-сосудистых событий по композитной конечной точке «нефатальный инфаркт миокарда, нефатальный инсульт или сердечно-сосудистая смерть». Однако эти различия с группами аллопуринола не достигли статистической достоверности и не повторились в исследовании CONFIRMS [31].
В настоящее время продолжаются рандомизированные клинические исследования, способные оценить влияние фебуксостата на сердечно-сосудистый риск у больных с подагрой [32].
Таким образом, у больных подагрой повышен кардиоваскулярный риск. Адекватная уратснижающая терапия способна не только нормализовать уровень МК крови, но и улучшить жизненный прогноз пациентов с подагрой за счет снижения риска развития сердечно-сосудистых заболеваний. В представленном нами клиническом наблюдении отсутствие адекватной уратснижающей терапии явилось одним из факторов развития неблагоприятного исхода. Для уточнения механизмов и особенностей влияния различных ингибиторов ксантиноксидазы на сердечно-сосудистый риск требуются дальнейшие исследования.
Литература
- Ревматология. Национальное руководство / Под ред. Е. Л. Насонова. М.: ГЭОТАР-Медиа, 2008. 372 с.
- Барскова В. Г., Насонова В. А. Подагра: клиническое течение, диагностика, лечение. Качество жизни // Медицина. 2003. № 3. С. 49–53.
- Arromdee E., Michet C. J., Crowson C. S. Epidemiology of gout: is the incidence rising? // J. Rheumatol. 2012; 29: Р. 2403–2406.
- Мухин Н. А. Подагра: лики болезни // Современная ревматология. 2007. № 1. С. 5–9.
- Елисеев М. С., Денисов И. С., Маркелова Е. И. и др. Независимые факторы риска развития тяжелых сердечно-сосудистых осложнений у мужчин с подагрой: результаты 7-летнего проспективного наблюдения // Терапевтический архив. 2021. № 89 (5). С. 10–19.
- Feig D. I., Kang D. H., Johnson R. J. Uric acid and cardiovascular risk // N. Engl. J. Med. 2008; 359 (17): P. 1811–1821.
- Perez-Ruiz F., Becker M. A. Inflammation: a possible mechanism for a causative role of hyperuricemia/gout in cardiovascular disease // Curr. Med. Res. Opin. 2015; 31. Suppl 2: 9–14.
- Richette P., Perez-Ruiz F., Doherty M. et al. Improving cardiovascular and renal outcomes in gout: what should we target? // Nat. Rev. Rheumatol. 2014; 10. P. 654–661.
- Zhu Y., Pandya B., Choi H. Comorbidities of gout and hyperuricemia in the US general population: NHANES 2007–2008 // Am. J. Med. 2012: 125. P. 679–687.
- Ребров А. П., Магдеева Н. А. Применение амлодипина при артериальной гипертонии у больных подагрой // Саратовский научно-медицинский журнал. 2008. № 1 (19). С. 72–75.
- Ребров А. П., Магдеева Н. А. Особенности эндотелиальной дисфункции у больных подагрой и ее изменения на фоне проводимой терапии // Саратовский научно-медицинский журнал. 2008. № 3 (21). С. 59–62.
- Chang K., Yokose C., Tenner C. et al. Association between gout and aortic stenosis // Am. J. Med. 201 7; 130 (2): 230. e1–230.e8.
- Елисеев М. С., Денисов И. С., Маркелова Е. И. и др. Независимые факторы риска развития тяжелых сердечно-сосудистых осложнений у мужчин с подагрой: результаты 7-летнего проспективного исследования // Терапевтический архив. 2021. № 89 (5). С. 10–19.
- Krishnan E., Baker J. F., Furst D. E. et al. Gout and the risk of acute myocardial infarction // Arthritis Rheum. 2006 Aug; 54 (8): P. 2688–2696.
- Елисеев М. С. Обновленные рекомендации EULAR по лечению подагры. Комментарии к некоторым позициям // Научно-практическая ревматология. 2021. № 55 (6). С. 600–609.
- Елисеев М. С., Шаяхметова Р. У. Опыт применения фебуксостата у пациента с тяжелой инвалидизирующей подагрой // Современная ревматология. 2021. № 11 (3). С. 81–84.
- Елисеев М. С., Барскова В. Г., Денисов И. С. Динамика клинических проявлений подагры у мужчин (данные 7-летнего ретроспективного наблюдения) // Терапевтический архив. 2015. № 87 (5). С. 10–15.
- Елисеев М. С., Желябина О. В., Маркелова Е. И. и др. Оценка кардиоваскулярного риска при применении ингибитора интерлейкина 1 у больных тяжелой тофусной подагрой // Современная ревматология. 2016. № 10 (1). С. 7–14.
- Goicoechea M., de Vinuesa S. G., Verdalles U. et al. Effect of Allopurinol in Chronic Kidney Disease Progression and Cardiovascular Risk // Clin. J. Am. Soc. Nephrol. 2010; 5 (8): P. 1388–1393.
- Higgins P., Dawson J., Lees K. R. et al. Xanthine oxidase inhibition for the treatment of cardiovascular disease: a systematic review and meta-analysis // Cardiovasc. Ther. 2012; 30. P. 217–226.
- Dubreuil M., Zhu Y., Zhang Y. et al. Allopurinol initiation and allcause mortality in the general population // Ann. Rheum. Dis. 2015 Jul; 74 (7). P. 1368–1372.
- Xin W., Mi S., Lin Z. Allopurinol therapy improves vascular endothelial function in subjects at risk for cardiovascular diseases: a meta-analysis of randomized controlled trials // Cardiovasc. Ther. 2016; 34. P. 441–449.
- Noman A., Ang D. S., Ogston S. et al. Effect of high-dose allopurinol on exercise in patients with chronic stable angina: a randomised, placebo controlled crossover trial // Lancet. 2010; 375 (9732). P. 2161–2167.
- Givertz M. M., Anstrom K. J., Redfield M. M., Deswal A. Effects of Xanthine Oxidase inhibition in Hyperuricemic heart failure patients: the Xanthine Oxidase inhibition for Hyperuricemic heart failure patients (EXACT-HF) study // Circulation. 2015; 131. Р. 1763–1771.
- Stamp L. K., Turner R., Khalilova I. S., Zhang M. et al. Myeloperoxidase and oxidation of uric acid in gout: implications for the clinical consequences of hyperuricaemia // Rheumatology (Oxford). 2014; 53. Р. 1958–1965.
- Bredemeier M., Lopes L. M., Eisenreich M. A. et al. Xanthine oxidase inhibitors for prevention of cardiovascular events: a systematic review and meta-analysis of randomized controlled trials // BMC Cardiovasc. Disord. 2021, Feb 7; 18 (1): 24.
- Meng J., Li Y., Yuan X., Lu Y. Effects of febuxostat on insulin resistance and expression of high-sensitivity C-reactive protein in patients with primary gout // Rheumatol. Int. 2021 Feb; 37 (2). P. 299–303.
- Tsuruta Y., Kikuchi K., Tsuruta Y. et al. Febuxostat improves endothelial function in hemodialysis patients with hyperuricemia: a randomized controlled study // Hemodial. Int. 2015; 19. P. 514–520.
- Tausche A. K., Christoph M., Forkmann M. et al. As compared to allopurinol, urate-lowering therapy with febuxostat has superior effects on oxidative stress and pulse wave velocity in patients with severe chronic tophaceous gout // Rheumatol Int. 2014; 34. P. 101–119.
- Schumacher H. R. Jr., Becker M. A., Wortmann R. L. et al. Effects of febuxostat versus allopurinol and placebo in reducing serum urate in subjects with hyperuricemia and gout: a 28-week, phase III, randomized, doubleblind, parallel-group trial // Arthritis Rheum. 2008; 59 (11). P. 1540–1548.
- Becker M. A., Schumacher H. R., Espinoza L. R. et al. The urate-lowering efficacy and safety of febuxostat in the treatment of the hyperuricemia of gout: the CONFIRMS trial // Arthritis Res. 2010, 12 (2): R63.
- MacDonald T. M., Ford I., Nuki G. et al. Protocol of the Febuxostat versus Allopurinol streamlined trial (FAST): a large prospective, randomised, open, blinded endpoint study comparing the cardiovascular safety of allopurinol and febuxostat in the management of symptomatic hyperuricaemia // BMJ Open. 2014; 4: e005354.
Н. А. Магдеева, кандидат медицинских наук И. А. Романова, кандидат медицинских наук Н. М. Никитина1, доктор медицинских наук, профессор
ФГБОУ ВО СГМУ им. В. И. Разумовского МЗ РФ, Саратов
1 Контактная информация
Кардиоваскулярный риск у больных подагрой и возможные пути его снижения/ Н. А. Магдеева, И. А. Романова, Н. М. Никитина Для цитирования: Лечащий врач № 9/2018; Номера страниц в выпуске: 82-85 Теги: подагрический артрит, сердечно-сосудистые осложнения, группа риска, гипертензия
Частые вопросы по заболеванию
Можно ли получить инвалидность?
При хроническом тофусном подагрическом артрите с нарушением функции суставов.
Какой врач лечит?
Ревматолог.
Какие прогнозы обычно дают врачи?
При правильном систематическом лечении под контролем врача прогноз благоприятный.
Подагрический артрит требует постоянного наблюдения ревматолога, проведения уратснижающей терапии, соблюдения диеты и всех рекомендаций врача. Если правильно лечиться, то можно навсегда забыть о подагрических атаках. Врачи клиники «Парамита» имеют большой опыт в лечении подагры. Обращайтесь!
Литература:
- Федорова А. А., Барскова В. Г., Якунина И. А., Насонова В. А. Кратковременное применение глюкокортикоидов у больных затяжным и хроническим подагрическим артритом. Ч. III. Частота развития нежелательных реакций // Научно-практическая ревматология. 2009; № 2. С. 38–42.
- Елисеев М. С. Подагра. В кн.: Российские клинические рекомендации. Ревматология / Под ред. Е. Л. Насонова. М.: ГЭОТАР-Медиа, 2021. С. 372–385.
- Rainer T. H., Cheng C. H., Janssens H. J., Man C. Y., Tam L. S., Choi Y. F. Oral prednisolone in the treatment of acute gout: a pragmatic, multicenter, double-blind, randomized trial // Ann Intern Med. 2016; 164 (7): 464–471.
- Reinders M., van Roon E., Jansen T., Delsing J., Griep E., Hoekstra M. et al. Efficacy and tolerability of urate-lowering drugs in gout: a randomised controlled trial of benzbromarone versus probenecid after failure of allopurinol // Ann Rheum Dis. 2009; 68: 51–56.
Темы
Артрит, Суставы, Боли, Лечение без операции Дата публикации: 25.01.2021 Дата обновления: 02.02.2021
Оценка читателей
Рейтинг: 4.54 / 5 (13)
Какой врач лечит подагру
По поводу лечения подагры следует обращаться к ревматологу. Может потребоваться помощь врача-ортопеда (например, .в случае необходимости хирургического вмешательства).
Лечение острого приступа
Прежде всего, больному нужен покой. Воспалённый сустав следует обездвижить. Рекомендуется приложить холод. Необходимо обильное щелочное питьё – до 3-х литров в день. Важно соблюдать диету: продукты с высоким содержанием пуриновых оснований должны быть исключены. По назначению врача применяются болеутоляющие препараты (НПВС), а также глюкокортикоиды. Проводится местное лечение с помощью мазей и гелей, обладающих противовоспалительным и обезболивающим действием.
Когда больному станет легче, в лечение включается физиотерапия. Используются электрофорез, УФО, УВЧ.
Лечение подагры в стадии ремиссии
Лечение в стадии ремиссии включает в себя:
- изменение образа жизни (прежде всего, отказ от алкоголя);
- соблюдение диеты (исключаются продукты, в которых много пуринов – рыба, грибы, бобовые). Диета должна быть установлена врачом;
- медикаментозную терапию (противоподагрические препараты);
- местное лечение — аппликации лекарственных препаратов, физиотерапия, массаж, лечебные ванны (в санаторных учреждениях);
- хирургическое лечение: удаление тофусов, не поддающихся консервативному лечению, оперативное восстановление пострадавших суставов.
Записаться на прием Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку