Дискинезия желчевыводящих путей
Среди множества причин, вызывающих боли в животе, дискинетические расстройства желчевыводящих путей (ДЖВП) стоят особняком. Это один из самых популярных диагнозов у терапевтов в поликлиниках — и в то же время многие случаи ДЖВП остаются невыявленными. В чем сложность и как все-таки поставить диагноз?
Активность желчного: норма и нарушения
Желчь (густая горькая жидкость, вырабатываемая клетками печени) фактически является одним из наших пищеварительных соков. Она принимает участие в кишечной фазе пищеварения, помогая расщеплять жиры.
Кроме того, она инактивирует пепсин, «принесенный» полупереваренной пищей из желудка, иначе он снижает активность ферментов поджелудочной железы, необходимых для дальнейшего пищеварения. Вырабатываясь в печени, по системе печеночных протоков желчь поступает в желчный пузырь — там она накапливается и «созревает», становясь более концентрированной.
Читайте также: Диета при желчнокаменной болезни
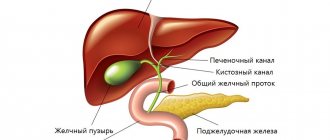
Как только в двенадцатиперстную кишку поступает порция пищи из желудка, к ней по общему желчному протоку «добавляется» пузырная желчь. Печеночные желчные протоки, желчный пузырь, общий желчный проток и разделяющие их круговые мышцы-сфинктеры вместе составляют желчные пути.
Когда слаженная работа этих структур нарушается, возникает состояние, называемое дискинезией («дис» — нарушение, «кинезио» — движение). Сегодня выделяют два основных варианта ДЖВП.
Гиперкинетический вариант: стрессы и острая боль
При гиперкинетической ДЖВП желчь, особенно не задерживаясь в пузыре, поступает в кишечник ускоренными темпами, а не по «запросу». При этом, во-первых, снижается эффективность переваривания, так как незрелая, не отстоявшаяся в желчном пузыре желчь имеет низкую химическую активность. Во-вторых, происходит усиленное и почти беспрерывное сокращение мышц протоковой системы.
Разлад в движении желчи обычно провоцируется жирной пищей и — это важно! — стрессами. Мускулатура желчных путей управляется вегетативной нервной системой. При активации ее симпатической (адреналиновой, «стрессовой») части сокращения мышц усиливаются и ускоряются.
У пациента возникают острые колющие боли в правом подреберье. Неполноценность пищеварения приводит к нарушению стула и недополучению питательных веществ. Однако общее состояние при этом ухудшается мало, больные не утрачивают работоспособности и жизненной активности и не очень настроены на вдумчивый диагностический поиск.
Гипокинетический вариант: малоподвижность и долгая боль
Тут все ровно наоборот: желчь отделяется медленно, подолгу находится в желчном пузыре, и ее концентрация повышается сильнее, чем это необходимо. Желчевыводящие пути как будто «ленятся» доставлять желчь в кишечник. Собственно, одной из главных причин этого типа ДЖВП является малоподвижный образ жизни.
Болевой синдром при этом варианте выглядит иначе: боли тупые, ноющие, «разлитые» — т. е. могут распространяться по всему животу. В некоторых случаях собственно боль может отсутствовать, а дискомфорт проявляется чувством переполнения, распирания в правом подреберье.
Длительность неприятных ощущений достигает нескольких часов (тогда как при гиперкинетическом варианте — обычно не более получаса). Здесь уже пациенты всерьез задумываются о решении проблемы и таки решаются посетить врача для получения диагноза.
Как ставят диагноз
Надо сказать, что при умеренно выраженной ДЖВП клиника — т. е. жалобы пациента — не очень специфична. Боли и тяжесть в животе, преходящие нарушения стула могут сопровождать многие другие заболевания, не всегда даже имеющие отношение к желудочно-кишечному тракту! Однако для подтверждения диагноза в данном случае существует доступная методика — УЗИ с функциональными пробами.
Одна из наиболее частых причин возникновения ДЖВП — это нарушение анатомического строения: изменение формы желчного пузыря, наличие в нем перегородок, иногда даже удвоение. Эти изменения, нарушающие отток желчи, встречаются по меньшей мере у 25–30 % людей (вот почему эпизоды болей в правом подреберье знакомы многим).
Поэтому часто признаки ДЖВП можно выявить на УЗИ простым осмотром — а для изучения моторики нужен специальный тест. Сперва желчный пузырь измеряется и осматривается натощак, а потом пациенту предлагают так называемый «пробный завтрак» (обычно это два сырых желтка). После приема завтрака через определенные промежутки времени пузырь измеряют снова, следя за изменением его формы и объема.
Похожим образом проводится рентгеновское исследование — однако для него требуется специальная подготовка. Желчь нуждается в контрастировании, поэтому сперва пациент принимает специальные таблетки (либо получает внутривенную инъекцию). А вот зондовый метод сегодня практически не применяется — очень уж он некомфортен для пациента.
***
Что же сделать, чтобы не попадаться к врачам на всю эту сложную диагностику? Методы профилактики ДЖВП довольно простые. Нужна регулярная физическая нагрузка, здоровое питание, правильный режим дня и, конечно же, следует беречь свои нервы, чтобы не допустить гиперкинетической дискинезии.
Лидия Куликова
Фото istockphoto.com
Заболевания желчного пузыря
Первое обращение больного к врачу по поводу желчных колик еще не означает, что у него имеется острый процесс. Почти всегда при тщательном обследовании выявляется наличие признаков хронического страдания этого органа. Другими словами, холецистит развивается постепенно и поэтому острый приступ холецистита представляет собой обострение хронического, латентно протекающего, заболевания желчного пузыря.
При хроническом холецистите наиболее частыми симптомами являются указания на болевые ощущения в правом подреберье, горечь во рту, плохой аппетит, тошноту, иногда по утрам рвоту желчью.
Обострение болезни сопровождается приступами невыносимой боли режущего характера в правом подреберье или в подложечной области. Боль имеет типичную иррадиацию (направление) — вверх, вправо и сзади — в область правой лопатки, в правое плечо, в правую половину шеи, иногда распространяется по всему животу, усиливается при глубоком вдохе, в положении на левом боку. Болевой синдром может сопровождаться тошнотой и повторной рвотой с примесью желчи, не приносящей облегчения. Отмечаются бледность и желтушность кожных покровов. Язык обложен желто-бурым налетом, суховат. Подвижность брюшной стенки в верхней части справа ограничена. Здесь же определяется зона повышенной кожной чувствительности, болезненность при пальпации (надавливании), иногда симптом мышечной защиты.
Необходимо подчеркнуть, что локализация болей в правой половине грудной клетки, правой лопатке в такой же степени характерна для заболеваний желчного пузыря, как для ишемической болезни сердца характерны боли за грудиной и в левой руке. Важно выяснить непосредственную, провоцирующую причину возникновения болевого синдрома. Приступ холецистита чаще всего связывают со злоупотреблением жирной пищей и другими погрешностями в еде. Рецидив приступа обусловлен чаще всего стрессовой ситуацией, нервным напряжением, психической травмой. У лиц же, страдающих желчнокаменной болезнью, перихолециститом, приступ чаще возникает в связи с физическим напряжением, верховой ездой, ездой на велосипеде, на машине по ухабистым дорогам.
Преходящая желтуха, развивающаяся после приступа, характерна для желчнокаменной болезни, но может быть и при гипермоторной дискинезии. В ряде случаев при нарушении оттока желчи больные отмечают появление обесцвеченного кала (бело-серого цвета) в течение 1-2 дней.
При неосложненной желчнокаменной болезни приступ боли начинается внезапно и так же внезапно прекращается, больной уже на следующий день чувствует себя вполне удовлетворительно.
Чаще хронические заболевания желчевыводящих путей протекают с так называемыми малыми симптомами — общим недомоганием, субфебрилитетом, невыраженными диспептическими явлениями, болями или неприятными ощущениями со стороны сердца. Такие больные длительно, но безуспешно посещают врачей различных специальностей, которые иногда ошибочно диагностируют ревматизм, тиреотоксикоз, нейроциркуляторную дистонию, язвенную болезнь, гастрит, невралгии и т.д., в то время как причина всех этих симптомов заключена в латентно протекающем холецистите, дискинезии или холелитиазе. Может быть и наоборот, больной лечится от разных заболеваний желчного пузыря, на самом деле истинной причиной является язвенная болезнь двенадцатиперстной кишки.
У лиц пожилого и старческого возраста встречается безболевое течение холецистита, которое связано с изменением порога болевой чувствительности, ареактивности организма в старческом возрасте.
У больных с хроническими заболеваниями желчевыводящих путей в процесс может вовлекаться желудок, при этом часто отмечается отрыжка, горький вкус во рту, изжога, тошнота, анацидность. Возможны нарушения стула (поносы, запоры). Все эти нарушения отражаются на состоянии ЦНС, больные становятся нервными, раздражительными, страдают бессонницей. И, наоборот, у лиц, страдающих хроническими заболеваниями внутренних органов, могут развиваться дискинезии желчного пузыря.
Гипотоническая (атоническая) дискинезия обычно характеризуется слабыми, тупыми болями (чувство тяжести) в правом подреберье. Боли, как правило, сопровождаются тошнотой при приеме пищи, неприятным привкусом во рту, плохой переносимостью запахов пищи.
Методы диагностики при дискинезии
С помощью УЗИ желчного пузыря оценивается форма, размеры, деформации желчного пузыря, состояние протоков, наличие камней.
Дуоденальное зондирование у детей с дискинезией желчевыводящих путей позволяет оценить объем порций желчи, ее микроскопический и биохимический состав. При исследовании дуоденального содержимого могут быть обнаружены признаки воспаления, склонность к формированию камней, лямблии и др.
Своевременная диагностика и адекватное лечение дискинезии с учетом ее типа позволяет нормализовать процессы желчеотведения и пищеварения, предупредить воспаление и раннее камнеобразование в желчевыводящих путях у детей. Длительное нарушение в работе желчевыводящей системы может приводить к развитию холецистита, холангита, желчнокаменной болезни, дисбактериоза кишечника.
Результаты анализа крови также свидетельствуют о наличии в организме воспалительного процесса. В таких случаях ребенка нередко необходимо госпитализировать, чтобы провести обследование и назначить правильное лечение.
Симптомы
Симптомы при гиперкинетической дискинезии:
- Интенсивная приступообразная боль в правом подреберье, иногда отдающая в правое плечо и лопатку. Боль появляется из-за погрешности в диете, физической нагрузки, стрессовой ситуации.
- Тошнота, реже рвота. Болевой приступ более выражен при сочетании этой формы с гипертонией сфинктеров.
Симптомы при гипокинетической дискинезии:
- Постоянная, неинтенсивная боль в правом подреберье, сопровождающаяся чувством переполнения, тяжести в животе, тошнотой, привкусом горечи во рту, снижением аппетита.
- Нарушения стула (запор или диарея).
- Иногда изменяется цвет кала: он становится светлым.
- Опасность гипокинезии желчного пузыря заключается в том, что при застое желчи усиливается всасывание жидкости и водорастворимых веществ, повышается концентрация холестерина и билирубина в желчи, что способствует образованию сгустков, а в дальнейшем и камней в желчном пузыре.
Функциональные расстройства желчевыводящей системы у детей
Дискинезия желчевыводящих путей является классическим представителем функциональных нарушений (заболеваний) желудочно-кишечного тракта. Современное определение, согласно D. A. Drossman, гласит, что «функциональные нарушения — это разнообразная комбинация гастроинтестинальных симптомов без структурных или биохимических нарушений». К функциональным заболеваниям относят состояния, при которых не удается обнаружить морфологических, генетических, метаболических и иных изменений со стороны органов. Функциональные патологические синдромы возникают в результате нарушений механизмов регуляции функций того или иного органа или системы. Расстройство моторно-тонической функции билиарного тракта — или дискинезия желчевыводящей системы — является одним из самых частых заболеваний в детском возрасте. Нарушение оттока желчи или ее нерегулярное поступление в просвет кишечника сказывается не только на работе пищеварительного тракта, но и всего организма в целом, поскольку желчь, являясь поликомпонентным биохимическим субстратом, обеспечивает целый ряд функциональных процессов. К ним относятся следующие: нейтрализация соляной кислоты и пепсина, эмульгирование жиров и тем самым участие в их гидролизе, активизация кишечных и панкреатических ферментов, усиление всасывания жирорастворимых витаминов А, Д, К, Е, фиксация ферментов на ворсинах, поддержка перистальтики и тонуса кишечника, антибактериальное и противопротозойное действие, с желчью в просвет кишки выводятся метаболиты ксенобиотиков, лекарственных и токсических веществ.
Структура желчевыводящей системы складывается из правого и левого печеночного протоков, общего печеночного протока, желчного пузыря (ЖП), пузырного протока, общего желчного протока. Общий желчный проток открывается в двенадцатиперстную кишку вместе с главным панкреатическим протоком через выступающий в ее просвет большой дуоденальный (Фатеров) сосок, в толще которого расположен истинный анатомический сфинктер — сфинктер Одди, который регулирует поступление желчи и панкреатического секрета в кишечник. Сфинктер Одди состоит из собственного сфинктера большого дуоденального сосочка, сфинктера общего желчного протока и сфинктера панкреатического протока. В редких случаях эти сфинктеры открываются в просвет двенадцатиперстной кишки отдельно. Кроме анатомического, в желчевыводящей системе выделяют два функциональных сфинктера — сфинктер Мирици (при слиянии правого и левого печеночных протоков) и Люткенса (в месте перехода шейки ЖП в пузырный проток). Основная задача сфинктерного аппарата — регуляция поступления желчи в кишку и предотвращение рефлюксов. Желчевыводящая система имеет общее для всего желудочно-кишечного тракта слоистое строение, включая слизистую и подслизистую оболочки, мышечный слой из продольных и циркулярных волокон и рыхлую наружную соединительнотканную оболочку, в которой расположены сосуды и нервы. Кроме обеспечения пассажа желчи, билиарные пути принимают участие в формировании окончательного состава желчи, поскольку слизистая оболочка отвечает за процессы всасывания и секреции воды, хлоридов, бикарбонатов и др.
Регуляция работы желчевыводящей системы координируется и контролируется вегетативной нервной системой (plexus hepaticus, симпатическим и парасимпатическим отделом) и нейрогуморальными факторами (холецистокинином, гастрином, секретином), среди которых наиболее значимым влиянием обладает холецистокинин. Умеренное раздражение блуждающего нерва вызывает координированную активность ЖП и сфинктеров, сильное раздражение — спастическое его сокращение. Повышение тонуса симпатического звена — расслабление сфинктеров и снижение тонуса ЖП. Забегая вперед, необходимо отметить, что большинство детей старшего возраста, особенно с заболеваниями верхних отделов желудочно-кишечного тракта, — парасимпатотоники, что априорно обуславливает гипертонический тип дисфункции желчевыводящей системы. В норме сфинктер Одди периодически открывается и в межпищеварительный период желчь равномерно истекает в просвет 12-перстной кишки со скоростью 4–5 капель в минуту. Самым сильным стимулятором сокращения ЖП является прием пищи. Поступление желчи в 12-перстную кишку совпадает со временем прохождения перистальтической волны через привратник. При поступлении пищи в 12-перстной кишке вырабатывается регуляторный пептид — холецистокинин, регулирующий дальнейшее сокращение ЖП. Время тонического сокращения ЖП зависит от объема и качественного состава принятой пищи — при обильной еде, особенно жирной, сокращение ЖП длится до полного опорожнения желудка. При приеме небольшого количества пищи, особенно с небольшим содержанием жиров, сокращение ЖП кратковременное. Подобную закономерность сокращения ЖП необходимо учитывать при построении функциональных проб и использовать только адекватные желчегонные завтраки. Из пищевых веществ максимальное сокращение ЖП вызывают яичные желтки — до 80%. После сокращения тонус ЖП снижается и наступает период наполнения его желчью.
Причины развития функциональных нарушений билиарного тракта. Причины функциональных нарушений, как правило, связаны с расстройством регуляции органа, функция которого нарушена. Эти изменения нервной регуляции провоцируются обычно психоэмоциональными и стрессорными факторами и обусловлены вегетативными нарушениями или органическим поражением ЦНС с последующим развитием вегетативной дисфункции. У детей первого года жизни функциональные нарушения желудочно-кишечного тракта чаще всего являются проявлением перинатальных поражений ЦНС в структуре вегето-висцерального синдрома или натальной травмы спинальных отделов нервной системы. В более старшем возрасте возрастает роль рефлекторных и нейрогуморальных нарушений при развитии хронических заболеваний желудочного кишечного тракта. К развитию моторно-тонических нарушений билиарного тракта приводят вегетативные расстройства, неврозы, психоэмоциональные нарушения, пищевая аллергия, паразитозы и хронические заболевания пищеварительной системы, нарушения режима питания, гиподинамия, курение, алкоголь и многое другое.
Терминология и классификация. В российской медицинской литературе широко употребляется и привычен термин «дискинезия желчевыводящих путей» (ДЖВП). В зарубежной медицинской практике ему соответствует понятие «дисфункциональные расстройства билиарного тракта». Существует много определений ДЖВП. Самым полным определением дискинетических расстройств билиарного тракта можно считать определение, предложенное отечественными гастроэнтерологами академиком А. Л. Гребеневым и профессором А. А. Шептулиным в 1997 г.: «ДЖВП — расстройство моторно-тонической функции желчевыводящей системы, в основе которого лежит несогласованное (чрезмерное или недостаточное) сокращение ЖП, сфинктеров Одди, Люткенса, Мирици, вследствие нарушения взаимодействия иннервационной и паракринной систем, координирующих последовательность их сокращения и расслабления». МКБ 10 выделяет две формы — дискинезия ЖП и пузырного протока (К 82,8) и спазм сфинктера Одди (К 83,4). Согласно Римскому консенсусу III (Лос-Анжелес, 2006) выделяют следующие формы дискинетических расстройств: Е1 — функциональные нарушения ЖП, Е2 — функциональное билиарное нарушение сфинктера Одди, Е3 — функциональное панкреатическое нарушение сфинктера Одди. Нарушение синхронности в работе ЖП и сфинктерного аппарата является причиной формирования клинической симптоматики.
Клинические проявления. Для больных с ДЖВП типичны жалобы на колющие боли в правом боку или подреберье после жирной, жареной пищи или при физической или эмоциональной нагрузке. Подобная симптоматика обусловлена спастическим состоянием сфинктера Одди или чрезмерными сокращениями мышечного слоя ЖП. При перерастяжении ЖП (при гипотонии или нарушенном желчеоттоке вследствие выраженного спазма сфинктеров) появляются жалобы на чувство тяжести и/или распирания в правом боку или подреберье. При употреблении жирной или жареной пищи возможно появление тошноты или рвоты.
При объективном осмотре можно отметить болезненность при пальпации в правом подреберье, положительные пузырные симптомы, в том числе и положительный frenicus-симптом справа.
Диагностика. Из исследований клинического минимума только в копрограмме можно отметить признаки нарушения желчеотделения — нейтральный жир, жирные кислоты, мыла. В биохимическом спектре крови можно отметить повышение уровня щелочной фосфатазы. По критериям Римского консенсуса при панкреатической дисфункции сфинктера Одди отмечается повышение уровня липазы и амилазы в крови. Дуоденальное зондирование сегодня редко применяется в клинической практике. Самым частым и доступным методом исследования состояния желчевыводящих путей является ультразвуковая диагностика. УЗ-исследование ЖП проводится натощак. В норме ЖП имеет округлую, овальную или грушевидную форму. Толщина стенки ЖП может колебаться в норме от 0 до 4 мм, при описании стенки важна однородность ее структуры. Просвет пузыря эхонегативен. Размеры ЖП вариабельны и мало зависят от возраста. В наших наблюдениях встречался длинник желчного пузыря, равный 7 см у новорожденного и 4 см у подростка. Средняя длина ЖП при УЗ-исследовании составляет 5–7 см, ширина 1,2–2,5 см. Необходимо помнить, что УЗ-размеры пузыря не соответствуют его истинным анатомическим размерам и категорически неправильно на основании только увеличения УЗ-размеров без проведения функционального исследования устанавливать диагноз гипомоторной дисфункции ЖП!
Частой находкой при ДЖВП на УЗИ является локация густой неоднородной желчи в просвете ЖП, что свидетельствует о ее застойных изменениях.
С момента внедрения УЗ-исследования в клиническую практику резко возросло выявление аномалий формы ЖП (перегибов).
Необходимо помнить, что большая часть выявленных перегибов являются функциональными (при исследовании в положении стоя они расправляются) и связаны с интенсивным ростом ЖП и малой емкостью его ложа. В процессе роста ребенка такие перегибы неоднократно могут появляться и исчезать и принимать порой самые причудливые формы. Ошибкой является постановка диагноза ДЖВП только на основе выявления функциональных перегибов, поскольку они редко затрудняют желчеотток, хотя их можно отнести к предрасполагающим факторам.
Функциональное исследование сократительной способности ЖП (эхохолецистографию) лучше всего проводить по методике, предложенной в НИИ педиатрии в 1987 году. Согласно этой методике размеры ЖП снимаются натощак и через каждые 15 минут после приема желчегонного завтрака в течение 90 минут. Оптимальным завтраком являются сырые желтки или ксилит (5 г/20 кг веса). Использование других завтраков (хлеб с маслом, йогурт, сметана, сыр, шоколад) вызывает или слабое, или отсроченное сокращение ЖП, что приводит к ошибочному диагнозу гипомоторной дискинезии. При нормальном сокращении ЖП его объем сокращается примерно на 50% через 30–60 минут после приема желчегонного завтрака, затем отмечается его восстановление. Контрольное определение размеров ЖП только через час после начала исследования (без промежуточных измерений) приводит опять-таки к ошибочному диагнозу гипомоторной дисфункции в силу того, что через 1 час у многих детей происходит восстановление объема (
), а исследователи делают вывод о снижении моторной функции ЖП.
У детей с явлениями ДЖВП на фоне хронического заболевания желудочно-кишечного тракта чаще отмечается нормокинетический или гиперкинетический вариант сокращения ЖП ().
Нами было проведено изучение сократительнеой функции ЖП у детей с неврологическими отклонениями (последствиями перинатальных поражений ЦНС). Итоги исследования сократительной функции ЖП у детей с последствиями перинатальных поражений ЦНС выявили настолько индивидуальный и хаотичный кинетический профиль сокращения, что у этих пациентов невозможно было говорить о нормо- или гиперкинезе ЖП, в связи с чем не представлялось возможным сделать заключение о варианте дисфункции. Вот почему более правильно в данных случаях говорить о некоординированном сокращении ЖП, которое в свою очередь обусловлено дисфункцией вегетативной нервной системы на фоне последствий перинатальных поражений ЦНС. Сразу необходимо отметить, что суммарное сокращение объема ЖП составляло 50–95%, что исключает гипотонический вариант дисфункции.
Другие методы исследования, такие как ретроградная холангиопанкреатография, сцинтиграфия билиарного тракта, редко применяются в отечественной медицинской практике.
Лечение функциональных нарушений желчевыводящей системы. В первую очередь при лечении любого заболевания необходимо обратить внимание на оптимизацию образа жизни и нивелировать воздействие предрасполагающих и повреждающих факторов. Так, рекомендуется нормализовать длительность ночного сна, поскольку именно во сне происходит восстановление регуляторных процессов со стороны ЦНС. Физиологическая длительность ночного сна в подростковом возрасте составляет 8 часов в сутки, у младших школьников 9–10 часов. При выраженном астеническом синдроме рекомендуется дополнительный дневной сон. Достаточная ежедневная физическая активность и прогулки являются профилактическим и лечебным компонентом при ведении больных с ДЖВП. Существенное повреждающее действие на центральную нервную и вегетативную систему оказывает электромагнитное излучение, в связи с чем необходимо ограничивать время просмотра телепередач и работы за компьютером до 2–3 часов в день. Что касается фактора питания, то при патологии желчевыводящей системы рекомендуется диета № 5. Поскольку сам факт приема пищи является хорошим стимулятором поступления желчи в 12-перстную кишку, питание должно быть регулярным, необильным, 4–5 раз в день. Рекомендуется механическое и химическое щажение, пища готовится на пару либо в отварном виде. Рекомендуются: овощные и фруктовые салаты, винегреты, яйца всмятку, сыр, творог, мясо и рыба в отварном или запеченном виде, вегетарианские супы, молочные и кисломолочные продукты, соки. Разрешается добавлять растительные масла в салаты в каждый прием пищи в небольшом количестве. Исключаются блюда с высоким содержанием экстрактивных веществ (крепкие мясные, рыбные, грибные бульоны, пряности, маринады, копчености), ограничиваются тугоплавкие жиры — сало, свинина. Исключаются газированные напитки и холодные напитки и блюда (способствуют спазму желчных путей).
Медикаментозная терапия. Медикаментозное лечение при дисфункциональных заболеваниях билиарного тракта зависит от формы дисфункции и характера основного заболевания и должно быть комплексным. Учитывая большую роль нарушений вегетативной и центральной нервной систем в реализации билиарных расстройств, необходимо использовать средства, направленные на восстановление нарушенной регуляции, проводится лечение заболеваний, на фоне которых развился дискинетический процесс.
При гипертонической форме дисфункции для купирования болевого синдрома назначаются спазмолитики: Но-шпа, Папаверин гидрохлорида, Дибазол и др. Назначаются препараты в возрастных дозах, коротким курсом 3–5 дней, поскольку все они обладают системным спазмолитическим действием. В клинической практике сегодня широко используется периферический спазмолитик мебеверин (Дюспаталин). Дюспаталин назначается за 20 минут до приема пищи по 1 капсуле 2 раза в день, может применяться длительно (разрешен к применению у детей старше 12 лет). После купирования болевого синдрома проводится подбор дальнейшей терапии. Как правило, современные препараты, применяемые для коррекции дисфункции билиарного тракта, обладают сочетанным действием: мягким спазмолитическим, холеретическим и холекинетическим, гепатопротекторным, что позволяет индивидуализировать проводимую терапию. Ниже приводится характеристика некоторых рекомендуемых препаратов.
Олиметин. Растительный препарат (масло аира, мяты, оливковое, терпентинное, сера), форма выпуска — капсулы. Обладает спазмолитическим, холеретическим, противовоспалительным, мочегонным действием. Принимается по 1–2 капсулы в день до еды.
Холасас. Сгущенный водный экстракт плодов шиповника. Форма выпуска — сироп. Обладает желчегонным действием. Назначается по 1/2–1 чайной ложке до еды.
Холагол. Комбинированный препарат (куркума, крушина, оливковое масло, магния салицилат), обладает противовоспалительным и желчегонным действием. Форма выпуска — капли. Применяется по 1–5 капель на кусочек сахара или хлеба за 30 минут до еды.
Гепабене. Комбинированный препарат (дымянка аптечная, расторопша), обладает холеретическим, холекинетическим и гепатопротекторным действием. Форма выпуска — капсулы (разрешен к применению у детей старше 6 лет). Назначается по 1–2 капсулы во время еды.
Одестон. Действующее вещество — гимекромон. Обладает периферическим селективным спазмолитическим и желчегонным действием. Форма выпуска — таблетки. Принимается за 30 минут до еды.
ЛИВ-52. Комплексный препарат растительного происхождения (каперсы колючие, цикорий, паслен черный, сенна, терминалия, тысячелистник, тамарикс гальский), обладает широким спектром активности, оказывая противовоспалительное, желчегонное, гепатопротекторное и спазмолитическое действие. Форма выпуска — капли и таблетки. Разрешен к применению у детей с 2-х лет. Назначается за 10–15 минут до еды.
Хофитол. Препарат на основе артишока полевого. Обладает системным комплексным действием; гепатопротектор растительного происхождения, увеличивает отток желчи, уменьшает внутрипеченочный холестаз, обладает мягким диуретическим эффектом, снижает содержание азотистых веществ в крови, проявляет антиоксидантную активность, улучшает антитоксическую функцию печени, кроме того, уменьшает синтез холестерина гепатоцитами, нормализует внутриклеточный обмен фосфолипидов, снижает атерогенные фракции холестерина, нормализует показатели липидограммы. Разрешен к применению у детей с первых дней жизни. Имеет следующие формы выпуска: раствор (с низким объемным содержанием спирта), таблетки и раствор для инъекций в ампулах. Принимается до еды.
Галстена. Комплексный гомеопатический препарат (расторопша, одуванчик, чистотел, сульфат Na, фосфор). Обладает противовоспалительным желчегонным и гепатопротекторным действием. Форма выпуска — капли. Разрешен к применению у детей младшего возраста. Назначается за 30 минут до еды.
Хепель. Комплексный гомеопатический препарат. Обладает противовоспалительным, желчегонным и гепатопротекторным действием, нормализует процессы вегетативной регуляции желчевыводящей системы. Форма выпуска — таблетки. Назначается сублингвально за 30 минут до еды.
Нужно отметить, что рынок лекарственных препаратов, в том числе и желчегонных, пополняется ежегодно. Как уже говорилось ранее, для оптимизации лечения необходимо учитывать спектр действия препарата и особенности течения заболевания у больного. При выявлении синдрома сгущения желчи, обменных нарушений или обнаружении кристаллических изменений структуры желчи (по данным УЗИ) необходимо выбирать препарат, обладающий гепатопротекторным действием, или назначать отдельные курсы гепатопротекторной терапии. Средний курс медикаментозного лечения при билиарной дисфункции составляет 2–3 недели. Затем для закрепления эффекта можно рекомендовать фитотерапию. Выбор трав, обладающих желчегонным действием, достаточно широк: аир болотный, артишок посевной, барбарис обыкновенный, бессмертник песчаный, одуванчик лекарственный, мята перечная, сушеница топяная, кукурузные рыльца, шалфей лекарственный и др. Курс фитотерапии в среднем составляет 1 месяц, можно использовать лечебный фиточай. Хорошим дренажным действием обладают тюбажи, необходимо отметить, что тюбажи назначаются только после купирования спастического состояния сфинктеров, соответственно на втором или третьем этапе лечения. Техника проведения тюбажей (по Демьянову): утром натощак пациенту дают выпить «желчегонный завтрак», которым может быть 15–20 мл 33% теплого раствора сернокислой магнезии, или 2 яичных желтка, или теплое оливковое (кукурузное масло), или 100–200 мл 10% раствора сорбита, ксилита, теплая минеральная вода (3 мл/кг веса); затем надо уложить его на правый бок на теплую грелку на 1,5–2 часа, во время процедуры для открытия сфинктера Одди делать по 2–3 глубоких вдоха каждые 5 минут. Рекомендуется проведение 1–2 процедур в неделю, курс 8–10 процедур.
Физиотерапия. Применяются методики, направленные на нормализацию деятельности ЦНС и ВНС; фотохромотерапия или электрофорез с Са и Br по Щербаку на воротниковую зону, трансаир, КВЧ-пунктура на область проекции 7-го шейного позвонка. Местно — электрофорез с 5% раствором сернокислой магнезии, парафиновые или озокеритовые аппликации, индуктотермия на область правого подреберья, курс 8–10 процедур.
Диспансеризация. Характер и объем проводимых диспансерных мероприятий определяются структурой имеющейся патологии.
В. А. Александрова, доктор медицинских наук, профессор С. В. Рычкова, кандидат медицинских наук, доцент СПб МАПО, Санкт-Петербург