Язвенный колит
— воспалительное заболевание кишечника, которое относится к группе иммуноопосредованных хронических заболеваний толстого кишечника.
Воспалительные заболевания кишечника – одна из наиболее сложных патологий в современной гастроэнтерологии и колопроктологии. Лечение этих заболеваний базируется на междисциплинарном подходе, а его эффект полностью зависит от взаимопонимания и продуктивного взаимодействия гастроэнтерологов и колопроктологов, которые разрабатывают стратегию лечения в ходе мультидисциплинарного консилиума.
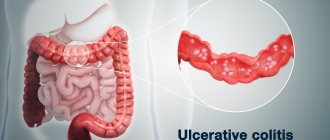
Язвенный колит представляет собой хроническое аутоиммунное воспаление слизистой оболочки толстой кишки. Обычно процесс берет начало с прямой кишки, а затем распространяется на вышележащие отделы толстого кишечника (сигмовидную, нисходящую, поперечную ободочную кишку, правые отделы ободочной кишки). При обширном поражении в патологический процесс вовлекается терминальный отдел подвздошной кишки (ретроградный илеит). Для патологии характерно чередование периодов обострения и ремиссии, а также развитие местных и системных осложнений.
Заболевание можно также встретить под названием неспецифический язвенный колит.
Причины болезни
Точная этиология болезни пока не определена. Считается, что язвенный колит возникает при взаимодействии ряда факторов. Среди них: генетическая предрасположенность, нарушения в работе иммунной системы, нарушение баланса микрофлоры кишечника и влияние определенных факторов внешней среды.
Так, наличие у родственников язвенного колита или болезни Крона повышает риск ее возникновения у пациента. При этом генетическая предрасположенность не связана только с мутацией одного гена. В настоящее время установлены 163 локуса генов, отвечающих за развитие язвенного колита или болезни Крона. Также известно, что генетические факторы оказывают влияние на тяжесть воспаления толстой кишки, локализацию воспалительного процесса, возникновение осложнений и внекишечных проявлений.
Важную роль в развитии заболевания играет состояние симбионтной (нормальной) микрофлоры кишечника. В норме каждый грамм фекалий содержит от 1010 до 1012 бактерий (примерно 400-500 видов), т.е. до 60% массы стула представлено микроорганизмами. Иммунокомпетентные клетки слизистой оболочки постоянно взаимодействуют с содержимым толстой кишки, обеспечивая переносимость бактерий. Нарушение распознавания бактериальных маркеров приводит к активации воспалительного процесса и старту заболевания.
Также известно, что первую атаку язвенного колита или его рецидив могут спровоцировать антигены пищевого происхождения, вызывающие аллергию, или причиной может стать стресс.
Патогенез язвенного колита
Развитие болезни обеспечивается за счет различных механизмов тканевого и клеточного повреждения. Это приводит к иммунологическому дисбалансу, выделению провоспалительных медиаторов и повреждению тканей. Образовавшиеся антигены (бактериальные и тканевые) становятся причиной стимуляции клеток системы иммунитета (Т- и В-лимфоцитов). Воспаление приводит к дефициту иммуноглобулинов. В итоге эти процессы повышают активность В-клеток с выделением иммуноглобулинов M и G и способствует проникновению микроорганизмов.
Активный синтез иммуноглобулинов M и G сопровождается формированием иммунных комплексов и активацией системы комплемента, который проявляет цитотоксическое действие, вызывает миграцию нейтрофилов и макрофагов. Иммунокомпетентные клетки выделяют медиаторы воспаления, вызывая разрушение клеток эпителия.
Помимо патологической реакции системы иммунитета, эпителиальные ткани повреждаются под воздействием активного кислорода и протеазы, что приводит к активации механизма клеточной смерти.
Дефекты слизистой оболочки кишечника также играют важную роль в развитии заболевания. Нарушенная способность к восстановлению слизистой оболочки и повреждение ее барьерной функции дают возможность различным бактериальным и пищевым антигенам проникать в глубокие ткани, запуская цепочку иммунных и воспалительных реакций.
Психологические особенности личности пациента, особенно эмоциональная нестабильность, тоже имеют важное значение. Пусковым механизмом развития болезни может стать аномальный нейрогуморальный ответ, полученный в ходе индивидуальной реакции на стресс.
Проявления болезни
Для язвенного колита характерно широкое разнообразие клинических проявлений. Систематизировать проявления помогает Монреальская классификация (таблица 1). Согласно ей, можно оценить особенности течения болезни, протяженность поражения, тяжесть атаки и наличие осложнений.
| Проктит | Поражение ограничено прямой кишкой |
| Левосторонний колит | Поражение распространяется до левого изгиба толстой кишки (включая проктосигмоидит) |
| Тотальный колит | (Включая субтотальный колит, а также тотальный ЯК с ретроградным илеитом) |
Таблица 1. Монреальская классификация язвенного колита по протяженности поражения.
Для течения язвенного колита характерно три варианта:
- Острое течение (менее 6 месяцев от начала заболевания). Может протекать с фульминантным (быстрым) или постепенным началом.
- Хроническое непрерывное течение, которое характеризуется отсутствием более чем 6-месячных периодов ремиссии на фоне адекватной терапии.
- Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии). Может быть как редко рецидивирующим (1 раз в год или реже), так и часто рецидивирующим (2 и более раз в год).
Наличие внекишечных проявлений, развитие осложнений, интенсивность и тяжесть текущего обострения и появление у пациента устойчивости к лечению (например, гормональной зависимости) определяет тяжесть течения язвенного колита.
Тяжесть текущего обострения или атака также используется для составления плана лечения и формулирования диагноза. В клинической практике для этого применяют критерии Truelove-Witts и индекс активности болезни (индекс Мейо). Различают три степени атаки: легкую, среднетяжелую, тяжелую.
Течение язвенного колита имеет периоды обострения (рецидива) и ремиссии.
Рецидив (обострение или атака) характеризуется возникновением симптомов болезни на фоне ремиссии, которая была достигнута медикаментозным путем или произошла спонтанно. Если рецидив произошел менее чем через 3 месяца после ремиссии, то он считается ранним. Признаки рецидива: увеличение частоты дефекаций с выделением крови, а также изменения на слизистой толстой кишки, которые находят при эндоскопическом исследовании.
Ремиссия язвенного колита предполагает заживление слизистой оболочки толстой кишки на фоне отсутствия основных симптомов болезни.
Публикации в СМИ
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно-некротическими изменениями её слизистой оболочки.
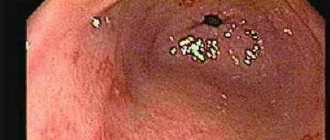
Заболевание всегда начинается с прямой кишки и распространяется в проксимальном направлении. Тотальное поражение толстой кишки встречается в 25% случаев. В тяжёлых случаях поражение может распространяться на подслизистую, мышечную и серозную оболочки кишечной стенки. Характерны образование язв в толстой и прямой кишках, кровотечения, абсцедирование крипт слизистой оболочки и воспалительный псевдополипоз. Заболевание часто вызывает анемию, гипопротеинемию и электролитный дисбаланс, с меньшей частотой может приводить к перфорации или образованию рака ободочной кишки.
Частота — 2–7:100 000. Два пика заболеваемости — 15–30 лет (больший пик) и 50–65 лет (меньший). Преобладающий пол — женский.
Классификация • По клиническому течению •• острая форма •• Хроническая рецидивирующая •• Хроническая непрерывная • По степени тяжести •• Лёгкая степень тяжести ••• Стул 4 р/сут и реже, кашицеобразный ••• Примесь крови в кале в небольшом количестве ••• Лихорадка, тахикардия, анемия нехарактерны; масса тела не меняется, СОЭ не изменена •• Тяжёлое течение ••• Стул 20–40 р/сут, жидкий ••• Кал в большинстве случаев содержит примесь крови ••• Температура тела 38 °С и выше ••• Пульс 90 в минуту и чаще ••• Уменьшение массы тела на 20% и более ••• Выраженная анемия ••• СОЭ более 30 мм/ч •• Средняя степень тяжести включает показатели, находящиеся между параметрами лёгкой и тяжёлой степеней.
Клиническая картина
• Начало заболевания может быть острым или постепенным.
• Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови.
• Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника.
• Возможно поражение других органов и систем •• Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей •• Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%) •• Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы •• Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Лабораторные исследования • Анализ периферической крови •• Анемия (постгеморрагическая — в результате потери крови; реакция костного мозга на скрытое воспаление; нарушение всасывания железа, фолиевой кислоты, витамина В12) •• Лейкоцитоз различной степени выраженности •• Увеличение СОЭ •• Гипопротромбинемия •• Гипоальбуминемия вследствие мальабсорбции аминокислот •• Повышение содержания a1- и a2-глобулинов •• Гипохолестеринемия • Электролитные нарушения •• Гипокалиемия в результате снижения всасывания как непосредственно ионов, так и витамина D •• Гипомагниемия.
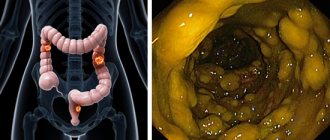
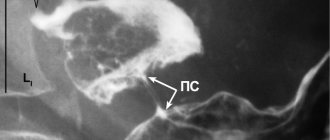
Специальные исследования • Ректороманоскопию в период обострения проводят без предварительной подготовки кишечника • Колоноскопию назначают после стихания острых явлений, т.к. при тяжёлом течении болезни возможна перфорация язвы или токсическая дилатация •• НЯК лёгкой степени — зернистость слизистой оболочки •• НЯК умеренной степени тяжести — слизистая оболочка кровоточит при контакте, присутствуют язвенные поражения и слизистый экссудат •• НЯК тяжёлой степени — спонтанные кровотечения из слизистой оболочки кишки, обширные язвенные поражения и образование псевдополипов (покрытая эпителием грануляционная ткань) • Ирригография •• Уменьшение выраженности или отсутствие гаустрации •• Равномерное сужение просвета кишки, её укорочение и ригидность стенок (вид «водопроводной трубы») •• Продольная ориентация складок слизистой оболочки с изменением структуры их по типу мелкой и крупной сетчатости •• Зазубренность и нечёткость контуров кишечной трубки, обусловленные наличием язв и псевдополипов (в фазу обострения) •• Процедура противопоказана при развитии токсического мегаколона • Обзорная рентгенография органов брюшной полости особенно важна в случаях тяжёлого НЯК, когда колоноскопия и ирригография противопоказаны •• Укорочение толстой кишки •• Отсутствие гаустрации •• Неровность слизистой оболочки •• Расширение толстой кишки (токсический мегаколон) •• Свободный газ под куполом диафрагмы при перфорации.
Дифференциальная диагностика • Острая дизентерия • Болезнь Крона • Туберкулёз кишечника • Диффузный семейный полипоз толстой кишки • Ишемический колит.
ЛЕЧЕНИЕ
Диета. Различные варианты диеты №4. Следует избегать употребления сырых фруктов и овощей с целью механического щажения воспалённой слизистой оболочки ободочной кишки. У некоторых пациентов безмолочная диета позволяет снизить выраженность клинических проявлений, но при неэффективности от неё следует отказаться.
Тактика ведения
• При внезапных обострениях показана разгрузка кишечника с внутривенным введением жидкостей в течение короткого периода времени. Полностью парентеральное питание позволяет обеспечить длительный отдых для кишечника.
• Салицилосульфаниламидные препараты эффективны при всех степенях тяжести заболевания, вызывая ремиссию и снижая частоту обострений •• Сульфасалазин по 0,5–1 г 4 р/сут до стихания клинических проявлений, затем по 1,5–2 г/сут длительно (до 2 лет) для профилактики рецидивов, или •• Салазодиметоксин по 0,5 г 4 р/сут в течение 3–4 нед, затем по 0,5 г 2–3 р/сут в течение 2–3 нед •• Месалазин — по 400–800 мг 3 р/сут внутрь в течение 8–12 нед; для профилактики рецидивов — по 400–500 мг 3 р/сут при необходимости в течение нескольких лет. Препарат следует принимать после еды, запивая большим количеством воды. При левостороннем НЯК препарат можно применять ректально (свечи, клизма). Показан при недостаточной эффективности и плохой переносимости сульфасалазина.
• ГК — при острых формах заболевания, тяжёлых рецидивах и среднетяжёлых формах, резистентных к другим ЛС •• При дистальных и левосторонних колитах — гидрокортизон по 100–250 мг 1–2 р/сут ректально капельно или в микроклизмах. При эффективности препарат следует вводить ежедневно в течение 1 нед, затем через день 1–2 нед, затем постепенно, в течение 1–3 нед, препарат отменяют •• Преднизолон внутрь 1 мг/кг/сут, в крайне тяжёлых случаях — 1,5 мг/кг/сут. При остром приступе возможно назначение в/в по 240–360 мг/сут с последующим переходом на пероральным приём. Через 3–4 нед после достижения клинического улучшения дозу преднизолона постепенно снижают до 40–30 мг, затем можно присоединить сульфасалазин, в дальнейшем продолжают снижение до полной отмены.
• В качестве вспомогательного средства в сочетании с сульфасалазином или ГК — кромоглициевая кислота в начальной дозе 200 мг 4 р/день за 15 мин до еды.
• При лёгких или умеренных проявлениях без признаков токсического мегаколона осторожно назначают закрепляющие (например, лоперамид 2 мг) или антихолинергические препараты. Однако применение средств, активно тормозящих перистальтику, может привести к развитию токсической дилатации толстой кишки.
• Иммунодепрессанты, например меркаптопурин, азатиоприн, метотрексат (25 мг в/м 2 р/нед), гидроксихлорохин.
• При угрозе развития анемии — препараты железа внутрь или парентерально; при массивных кровотечениях — гемотрансфузии.
• При токсическом мегаколоне •• Немедленная отмена закрепляющих и антихолинергических препаратов •• Интенсивная инфузионная терапия (0,9% р-р натрия хлорида, калия хлорид, альбумин) •• Кортикотропин 120 ЕД/сут или гидрокортизон 300 мг/сут в/в капельно •• Антибиотики (например, ампициллин 2 г или цефазолин 1 г в/в каждые 4–6 ч).
Противопоказания • Сульфасалазин противопоказан при гиперчувствительности, печёночной или почечной недостаточности, болезнях крови, порфирии, недостаточности глюкозо-6-фосфат дегидрогеназы, кормлении грудью • Месалазин противопоказан при гиперчувствительности к салицилатам, болезнях крови, печёночной недостаточности, язвенной болезни желудка и двенадцатиперстной кишки, детям до 2 лет, кормлении грудью.
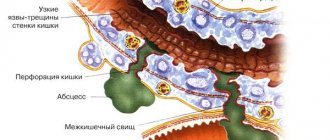
Хирургическое лечение • Показания •• Развитие осложнений ••• Токсический мегаколон при неэффективности интенсивной медикаментозной терапии в течение 24–72 ч ••• Перфорация ••• Обильное кровотечение при безуспешной консервативной терапии (редко) ••• Карцинома ••• Подозрение на карциному при стриктурах кишечника •• Отсутствие эффекта от консервативной терапии, быстрое прогрессирование заболевания •• Задержка роста у подростков, не корригируемая консервативным лечением •• Дисплазия слизистой оболочки •• Давность заболевания более 10 лет (повышенный риск возникновения рака) • Различают следующие группы оперативных вмешательств •• Паллиативные (операции отключения) — наложение двуствольной илео- или колостомы •• Радикальные — сегментарная или субтотальная резекция ободочной кишки, колэктомия, колопроктэктомия •• Восстановительно-реконструктивные — наложение подвздошно-прямокишечного или подвздошно-сигмовидного анастомоза конец в конец.
Осложнения • Острая токсическая дилатация (токсический мегаколон) ободочной кишки (до 6 см в диаметре) развивается в 3–5% случаев. Обусловлена, вероятно, тяжёлым воспалением с поражением мышечной оболочки ободочной кишки на большом протяжении и нарушением нервной регуляции функций кишечника. Определённая роль принадлежит неадекватному назначению холинолитиков и закрепляющих препаратов. Состояние обычно тяжёлое, с высокой лихорадкой, болью в животе, значительным лейкоцитозом, истощением, возможен летальный исход. Лечение — интенсивная медикаментозная терапия в течение 48–72 ч. Отсутствие ответа на проводимое лечение — показание к немедленной тотальной колонэктомии. Летальность составляет около 20% с более высоким уровнем среди больных старше 60 лет • Массивные кровотечения. Основной симптом НЯК — выделение крови из прямой кишки (до 200–300 мл/сут). Массивным кровотечением считают кровопотерю не менее 300–500 мл/сут • Перфорация язв толстой кишки при НЯК возникает приблизительно в 3% случаев и часто приводит к смерти • Стриктуры при НЯК — 5–20% случаев • Рак толстой кишки. У больных с субтотальным или тотальным поражением ободочной кишки и продолжительностью заболевания более 10 лет повышен риск возникновения рака толстой кишки (через 10 лет риск карциномы составляет 10% и может возрасти до 20% через 20 лет и до 40% через 25–30 лет) •• Рак толстой кишки, возникающий на фоне НЯК, как правило, многоочаговый и агрессивный •• У больных с НЯК давностью более 8–10 лет следует проводить ежегодные колоноскопические исследования с биопсией через каждые 10–20 см. При наличии дисплазии высокой степени необходимо рассмотреть возможность профилактической тотальной колонэктомии.
Синонимы • Колит язвенно-геморрагический неспецифический • Колит язвенный идиопатический • Колит язвенно-трофический • Проктоколит язвенный • Ректоколит язвенно-геморрагический • Ректоколит геморрагический гнойный.
Сокращение. НЯК — неспецифический язвенный колит.
МКБ-10 • K51 Язвенный колит
Лечение язвенного колита
Язвенный колит предполагает комплексное лечение, которое включает медикаментозную терапию, хирургическое лечение при возникновении осложнений, специальную диету. Выбор между консервативным и хирургическим методом происходит с учетом целого ряда критериев. В их числе: протяженность поражения толстой кишки, тяжесть обострения, эффективность уже проводившейся терапии, наличие внекишечных проявлений и осложнений.
Основная цель лечения язвенного колита – это достижение длительной и стойкой ремиссии, заживление слизистой оболочки толстой кишки, профилактика осложнений хирургического вмешательства, улучшение качества жизни пациента. В случае прогресса болезни, развития опасных для жизни осложнений – проведение хирургического лечения.
При достижении ремиссии пациент должен оставаться на поддерживающей (противорецидивной) фармакотерапии. Важно отметить, что в качестве поддерживающей терапии не следует применять глюкокортикостероиды. Они используются при тяжелой атаке для индукции ремиссии, а затем пациент должен быть переведен на препараты других групп (5-АСК, цитостатики, биологическая терапия и др.)
Послеоперационный период
При нормальном течении послеоперационного периода выписка производится на 5-7 сутки после операции.
В послеоперационный период требуется постепенное снижение приема гормональных препаратов, вплоть до отмены их приема.
Обязательно необходимо регулярное обследование и наблюдение у эндокринолога, гастроэнтеролога и проктолога.
Стоимость лечения
Бесплатное лечение по полису ОМС
Вид социального страхования граждан Российской Федерации, представляющий собой обеспечение гарантий бесплатного оказания медицинской помощи при выявлении хирургических заболеваний.
Лечение по квоте (ВМП)
Оказание медицинской помощи при наиболее тяжелых заболеваниях желудочно-кишечного тракта, требующих обязательного использования дорогостоящего инструментария и/или применения сложных хирургических методик.