Сегодня в эпоху высокого развития информационных технологий и, тем самым, активной популяризации знаний о различных заболеваниях населения, в т.ч. в период беременности, совершенствования методов планирования семьи, актуальным является повышение знаний женщин планирующих беременность о риске развития гестационного сахарного диабета для своевременного обращения за медицинской помощью в высококвалифицированные медицинские учреждения, где данной проблемой занимаются врачи с большим клиническим опытом ведения таких пациенток.
Причины гестационного диабета
Точный механизм возникновения заболевания до сих пор не до конца ясен. Врачи склоняются к мнению, что гормоны, отвечающие за правильное развитие плода, блокируют выработку инсулина, что приводит к нарушению углеводного обмена. Во время беременности требуется больше глюкозы как для женщины, так и для ребенка. Организм компенсирует эту потребность, подавляя производство инсулина.
Есть и другие возможные причины гестационного диабета – например, аутоиммунные заболевания, разрушающие поджелудочную железу. В принципе, любая патология поджелудочной может увеличить риск диабета во время беременности.
Симптомы
Фото: ruslangaliullin / freepik.com
Клиническая картина гестационного сахарного диабета довольно скудна, женщина может и вовсе не предъявлять никаких жалоб. Стоит обратить внимание на такие признаки:
- Немотивированная слабость,
- Жажда, сухость во рту,
- Частое мочеиспускание,
- Нечеткость зрения.
Опасность диабета при беременности
Это патологическое состояние угрожает здоровью и матери, и ребенка. Плод еще до рождения начинает активно вырабатывать инсулин, чтобы компенсировать повышенную глюкозу в крови матери. Такие дети с рождения склонны к пониженному сахару в крови, у них выше риск ожирения и диабета II типа во взрослом возрасте.
Гестационный диабет повышает риск высокого кровяного давления, а также преэклампсии — тяжелого варианта гестоза. Она проявляется головными болями, тошнотой, рвотой, нарушениями зрения, заторможенностью, сонливостью или бессонницей. Это одно из самых тяжелых нарушений во время беременности, поражающее центральную нервную систему.
Другой тревожный фактор – диабет во время беременности способствует быстрому набору веса у малыша во внутриутробном периоде (макросомии). Это вызывает трудности в родах и несет угрозу для матери. Крупным считается ребенок больше 4 кг. У таких детей выше риск родовых травм, им с большей вероятностью потребуется кесарево сечение. Из-за крупных размеров плода может потребоваться родоразрешение раньше срока. При этом высок риск преждевременных родов.
Также высокий сахар у беременных повышает риск сердечно-сосудистых и нервных патологий плода, увеличивает риск респираторного дистресс-синдрома у малыша (состояния, затрудняющего дыхание) и в целом увеличивает частоту осложнений при беременности и родах.
В чем его причина?
Сахарный диабет у беременных развивается из-за гормонального взрыва, связанного с вынашиванием ребенка. Поступающий в кровь гормональный коктейль (кортизол, хорионический гонадотропин, эстрогены и прогестерон) тормозит действие инсулина, который обязан обеспечивать поступление глюкозы из крови в клетки. Происходит это потому, что организм пытается сэкономить глюкозу для растущего плода и провоцирует «инсулиновую резистентность», когда клетки матери перестают реагировать на обычное количество инсулина. В ответ на возрастающее количество глюкозы в крови поджелудочная железа должна вырабатывать больше инсулина, но иногда она не справляется. Возникает гестационный диабет.
До 39% всех беременностей осложнены ГСД.
Факторы риска гестационного диабета
- Возраст младше 18 и старше 30 лет.
- Несбалансированное питание с большим количеством быстрых углеводов.
- Вредные привычки (курение, злоупотребление алкоголем).
- Избыточный вес и ожирение. Лишний вес заведомо предполагает нарушение обменных процессов.
- Недостаток физической активности.
- Предыдущий гестационный диабет или преддиабет. Склонность к заболеваниям этого ряда не исчезает со временем.
- Синдром поликистозных яичников.
- Диабет у близкого родственника. Риск гестационного диабета увеличивается в два и более раз, если близкие родственники страдают любой формой диабета.
- Рождение ребенка более 4 кг ранее либо крупный плод во время текущей беременности.
- Раса. У европейской расы наименьший риск развития гестационного диабета, чаще всего от этой проблемы страдают темнокожие женщины.
К сожалению, ГСД может развиться и у совершенно здоровой женщины без факторов риска, поэтому нужно посещать врача и не пропускать рекомендованные скрининги.
Есть ли противопоказания к проведению теста?
Да, есть. Абсолютные и относительные.
К абсолютным противопоказаниям относятся:
- Аллергия и/или непереносимость глюкозы,
- Сахарный диабет в острой фазе (тогда тест не нужен),
- Заболевания желудочно-кишечного тракта, при которых нарушается нормальное всасывание глюкозы (обострение панкреатита, операции на желудке).
Относительные (временные) противопоказания:
- Ранний токсикоз (гестоз) беременных,
- Обострение хронических заболеваний
Важно! Вовремя определить наличие ГСД очень важно. Скрининг рекомендован всем беременным женщинам. Глюкозотолерантный тест не вредит печени, этого тестирования не следует бояться.
При постановке диагноза ГСД иногда прибегают к дополнительным исследованиям, в их числе:
- Общий анализ мочи (глюкозурия – обнаружение глюкозы в моче, которой в норме там не должно быть, а также кетоновые тела – продукты нарушенного метаболизма глюкозы),
- УЗИ плода (наличие фетопатии – нарушений развития плода).
Диагностика гестационного диабета
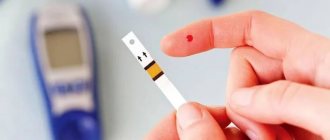
Есть и хорошая новость. Все беременные при постановке на учет в обязательном порядке сдают анализ крови на уровень глюкозы, поэтому, если регулярно проходить все назначенные обследования, вы обнаружите проблему на самом начальном этапе.
Нормальное значение – 3,3-5,1 ммоль/л при анализе крови из вены натощак. Пациентки, у которых уровень глюкозы превышает 5,1 ммоль/л, попадают в группу риска. В этом случае врач назначает анализ с нагрузкой глюкозой или тест на толерантность к глюкозе, чтобы подтвердить или опровергнуть диагноз. Его проводят на 24-28-й неделях беременности. Такое исследование включает два этапа: сначала женщина сдает обычный анализ крови на глюкозу натощак, после чего выпивает специальный раствор, содержащий 75 граммов глюкозы, и через два часа сдает анализ повторно. При подозрении на заболевание тот же анализ повторяют еще раз через несколько часов.
Диагноз «гестационный диабет» ставят, если уровень глюкозы крови натощак менее 7 ммоль/л, но выше 5,1 ммоль/л, а уровень глюкозы венозной крови через два часа после употребления 75 г глюкозы – выше 8,5 ммоль/л.
Основная информация
Гестационный сахарный диабет развившейся во время беременности — характеризуется гипергликемией (повышенный уровень глюкозы в крови). В ряде случаев данное нарушение углеводного обмена может предшествовать беременности и быть впервые выявлено (диагностировано) только в период развития данной беременности.
В организме матери во время беременности происходят физиологические (естественные) изменения обмена веществ, направленные на нормальное развитие плода — в частности, постоянное поступление через плаценту питательных веществ.
Основным источником энергии для развития плода и работы клеток его организма служит глюкоза, которая беспрепятственно (посредством облегченной диффузии) проникает через плаценту, плод самостоятельно синтезировать ее не может. Роль проводника глюкозы в клетку играет гормон «инсулин», который вырабатывается в β-клетках поджелудочной железы. Инсулин так же способствует «запасанию» глюкозы в печени плода.
Аминокислоты — главный строительный материал для синтеза белка в организме плода, необходим для роста и деления клеток, — поступают энергозависимым путем, т.е. посредством активного переноса через плаценту.
В организме матери для поддержания баланса энергии формируется защитный механизм («феномен быстрого голодания»), подразумевающий моментальную перестройку обмена веществ — преимущественное расщепление (липолиз) жировой ткани, вместо расщепления углеводов при малейшем ограничении поступления глюкозы к плоду — в крови повышаются кетоновые тела (продукты метаболизма жира токсичные для плода), которые так же беспрепятственно проникают через плаценту.
С первых дней физиологической беременности у всех женщин происходит снижение уровня глюкозы крови натощак вследствие ускоренного выведения ее с мочой, снижения синтеза глюкозы в печени, потребления глюкозы фетоплацентарным комплексом.
В норме при беременности глюкоза в крови натощак не превышает 3,3-5,1 ммоль/л. Уровень глюкозы крови через 1 час после еды у беременных выше, чем у небеременных, но не превышает 6,6 ммоль/л, что связано со снижением двигательной активности желудочно-кишечного тракта и удлинением времени всасывания углеводов поступающих с пищей.
В целом у здоровых беременных колебания глюкозы в крови происходят в очень узких пределах: натощак в среднем 4,1± 0,6 ммоль/л, после приема пищи — 6,1 ± 0,7 ммоль/л.
Во второй половине беременности (начиная с 16-20-й недели) потребность плода в питательных веществах остается высокоактуальной на фоне еще более быстрых темпов его роста. Ведущую роль в изменениях метаболизма женщины в этот период беременности играет плацента. По мере созревания плаценты происходит активный синтез гормонов фетоплацентарного комплекса, которые сохраняют беременность (прежде всего плацентарный лактоген, прогестерон).
С увеличением сроков беременности для нормального ее развития в организме матери повышается продукция таких гормонов, как эстрогены, прогестерон, пролактин, кортизол — они снижают чувствительность клеток к инсулину. Все эти факторы на фоне уменьшения физической активности беременной, прибавке в весе, снижения термогенеза, снижении выведения инсулина почками приводят к развитию физиологической инсулинорезистентности (плохой чувствительности тканей к собственному (эндогенному) инсулину) — биологический адаптивный механизм для создания энергетических запасов в виде жировой ткани в организме матери, чтобы в случае голодания обеспечить плод питанием.
У здоровой женщины происходит компенсаторное повышение секреции инсулина поджелудочной железой примерно в три раза (масса бета-клеток при этом увеличивается на 10-15%) для преодоления такой физиологической инсулинорезистентности и поддержания нормального для беременности уровня глюкозы в крови. Таким образом, в крови любой беременной женщины будет повышенный уровень инсулина, что является абсолютной нормой во время беременности!
Однако, при наличии у беременной наследственной предрасположенности к сахарному диабету, ожирении (ИМТ более 30 кг/м2) и т.д. существующая секреция инсулина не позволяет преодолеть развивающуюся во второй половине беременности физиологическую инсулинорезистентность — глюкоза не может проникнуть в клетки, что приводит к повышению сахара в крови и развитию гестационного сахарного диабета. С током крови глюкоза незамедлительно и беспрепятственно переносится через плаценту к плоду, способствуя у него выработку собственного инсулина. Инсулин плода, обладая «ростоподобным» эффектом, приводит к стимуляции роста его внутренних органов на фоне замедления их функционального развития, а весь поток глюкозы поступающей от матери к плоду посредством его инсулина откладывается в подкожное депо в виде жира.
В результате хроническая гипергликемия матери наносит вред развитию плода и приводит к формированию так называемой диабетической фетопатии — болезней плода возникающих с 12-й недели внутриутробной жизни и до начала родов: большой вес плода; нарушение пропорций тела — большой живот, широкий плечевой пояс и маленькие конечности; опережение внутриутробного развития — при УЗИ увеличение основных размеров плода в сравнении со сроками гестации; отечность тканей и подкожно-жировой клетчатки плода; хроническая гипоксия плода (нарушение кровотока в плаценте в результате длительной некомпенсированной гипергликемии у беременной); задержка формирования легочной ткани; травмы в родах.
Лечение диабета беременных
Первый шаг в лечении ГСД – сбалансированная диета и умеренные физические нагрузки. Главная цель диеты – снизить сахар до нормальных значений, поэтому будущей маме придется отказаться от сладостей и быстрых углеводов.
Беременным рекомендуется:
- Есть понемногу, но часто.
- Исключить продукты с высоким гликемическим индексом (сахар, мед, картофель, белый хлеб, сдобу, бананы, виноград).
- Отказаться от фастфуда и жирной сладкой выпечки.
- Пить достаточно жидкости, если нет противопоказаний со стороны почек.
- Разнообразить рацион свежими овощами, нежирным мясом, крупами.
Как и всем беременным, пациенткам с ГСД важно получать весь спектр витаминов и минералов, которые необходимы для поддержания собственного здоровья и правильного развития плода.
Ходьба, плавание, водная гимнастика, лечебная физкультура для беременных – любая легкая активность пойдет на пользу.
Если диета и физические нагрузки не помогли снизить уровень сахара в крови, назначается инсулинотерапия.
Важно: при высоком сахаре женщина должна ежедневно проверять уровень глюкозы. Измерения проводятся натощак и через час после каждого приема пищи при помощи домашнего глюкометра.
УЗ «Могилевская городская больница скорой медицинской помощи»
Гестационный сахарный диабет (ГСД) – это заболевание, при котором повышение глюкозы крови выявляется во время беременности и проходит после родов.
Факторы риска развития ГСД:
– избыточная масса тела или ожирение до беременности, быстрая прибавка массы тела во время данной беременности;
– имевшие место нарушения углеводного обмена: ГСД при предыдущих беременностях, нарушение толерантности к глюкозе до беременности, появление глюкозы в моче во время настоящей или предшествующей беременности;
– отягощенная наследственность по сахарному диабету 2 типа;
– крупный плод во время настоящей беременности или рождение ребенка массой более 4000 г в анамнезе;
– многоводие во время настоящей беременности или в анамнезе;
– отягощённый акушерский анамнез (гестоз, мертворождение, преждевременные роды);
– многоплодная беременность, беременность после ЭКО;
– прием глюкокортикоидов во время беременности;
– возраст старше 30 лет.
Для беременных установлены иные уровни нормы глюкозы крови, чем для остальных людей.
У беременных необходимо определять глюкозу в венозной плазме («кровь из вены»). Норма глюкозы для беременных в венозной плазме натощак (после голодания не менее 8-и часов) – менее 5,1 ммоль/л. Если глюкоза венозной плазмы натощак ≥ 5,1, но < 7,0, устанавливается диагноз гестационного сахарного диабета.
В цельной капиллярной крови («кровь из пальца») норма глюкозы для беременных менее 4,6.
Если же глюкоза венозной плазмы натощак ≥7, или ≥6, 1 в цельной капиллярной крови, или в течение дня ≥11 ммоль/л в любой крови, или гликированный гемоглобин ≥ 6,5%, тогда устанавливается диагноз «манифестного» сахарного диабета (т.е. сахарного диабета 1, 2 или специфического типа, который впервые был выявлен во время беременности).
Для установления диагноза ГСД, превышение нормы должно быть не менее чем в 2 анализах. В сомнительных случаях проводится перорального глюкозотолерантный тест с 75 г глюкозы.
Основы лечения ГСД:
- Рациональное питание.
- Самоконтроль глюкозы крови глюкометром, проверка наличие в моче кетоновых тел.
- Физические нагрузки.
- Инсулинотерапия.
Пероральные лекарственные средства для нормализации уровня гликемии во время беременности запрещены.
Рациональное питание при гестационном диабете.
Часто беременная женщина, узнав диагноз гестационный диабет, резко ограничивает употребление углеводов, сокращает количество еды и приемов пищи. Так делать нельзя. Во время беременности организм матери и плод должен получать достаточное количество углеводов (175 г или 50% от расчетной суточной калорийности питания). Если углеводов недостаточно, для получения энергии в организме начинается распад белка и жира, развивается кетоз, в моче появляются кетоновые тела. Беременная женщина с гестационным диабетом постоянно балансирует между риском появления кетоновых тел в моче из-за недостаточного количества углеводов и высоким уровнем глюкозы крови. Поэтому углеводы употреблять необходимо, но это должны быть «медленные» углеводы, которые медленно повышают глюкозу крови.
Калорийность суточного рациона зависит от наличия избытка массы тела или ожирения до беременности. В период беременности нельзя резко ограничивать суточный калораж (ограничение суточного калоража не должно быть более 30% от потребляемого до беременности и не приводить к развитию «голодного кетоза»). При избытке массы тела или ожирении до беременности калорийность должна составлять до 25 ккал/кг/сут. При нормальной массе тела до беременности калорийность должна составлять 25-30 ккал/кг/сут.
У женщин с избыточной массой тела прибавка массы тела за беременность должна быть не более 4-8 кг. Чем больше избыток массы тела, тем меньше должна быть ее прибавка во время беременности.
Рекомендации по набору массы тела
| До беременности | Общий набор массы, кг | Набор массы, г/неделю | |
| до 20 нед. | после 20 нед. | ||
| Нормальная масса тела | 11,5-13 | 200 | 400 |
| Избыток массы тела | До 8 кг | 100 | 300 |
| Ожирение | До 4 | 0 | 200 |
Питание при гестационном диабете должно быть частым (три основных и три промежуточных приема пищи). Нельзя допускать большие промежутки между приемами пищи. Перед сном или ночью необходим дополнительный прием 12-15 г. углеводов для предупреждения «голодного кетоза».
Из рациона необходимо исключить легкоусвояемые углеводы: соки (в т.ч. без сахара), лимонады, сахар, мед, варенье, конфеты, шоколад, фруктозу, сдобу, виноград, бананы, сухофрукты.
Необходимо в достаточном количестве употреблять медленноусвояемые углеводы с высоким уровнем пищевых волокон: предпочтительны каши из цельнозерновой крупы (но не хлопья): (овсянка, гречка, перловка), овощи (кроме отварной свеклы): капуста всех сортов, кабачки, баклажаны.
Индивидуально, под контролем глюкозы крови, можно также употреблять картофель (в запеченом или отварном виде, но не пюре), отварную свеклу (имеет высокий гликемический индекс и может повысить глюкозу крови), макароны из твердых сортов пшеницы (при готовке чуть не доваривать).
Все фрукты и ягоды повышают глюкозу крови. Однако их нельзя исключать при беременности. Не употребляют или ограничивают фрукты с высоким гликемическим индексом (ананас, арбуз, бананы, виноград, хурма).
Использование сахарозаменителей типа сахарина и цикламата запрещено.
Контроль глюкозы крови при гестационном диабете.
Ежедневно необходимо несколько раз в день проверять глюкозу крови глюкометром, откалиброванным по плазме: натощак, через 1 час после завтрака, обеда, ужина и перед сном.
Правила забора крови при измерении глюкометром:
- вымыть руки теплой водой с мылом (не надо использовать антисептик);
- руки должны быть сухими;
- надо прокалывать не центральную часть подушечки, а боковую поверхность пальцев рук (там ниже чувствительность);
- нельзя с силой выдавливать каплю крови (если кровь плохо вытекает, надо растереть палец перед проколом).
Для прокола пальцев существуют специальные прокалыватели, которые обычно идут в комплекте с глюкометрами. В прокалывателях можно регулировать глубину прокола кожи. Человек может использовать свой ланцет (иглу для прокалывания) несколько раз. Нельзя никому давать пользоваться своим прокалывателем и ланцетом во избежание заражения гепатитом и ВИЧ.
При назначении инсулинотерапии ежедневный самоконтроль гликемии проводится не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при плохом самочувствии, при необходимости — ночью.
Целевой уровень глюкозы крови при гестационном диабете: натощак, перед едой, на ночь и ночью < 5,1 ммоль/л, через 1 час после еды — < 7,0 ммоль/л.
1 раз в 2 недели необходимо проверять мочу на кетоновые тела («ацетон»). При склонности к кетонурии проверки надо проводить чаще. Можно в аптеке приобрести полоски «Уротест» для самостоятельного контроля кетоновых тел в моче.
При появлении кетонурии необходимо увеличить количество углеводов в рационе под контролем глюкозы крови.
Беременная с гестационным диабетом должна вести дневник самоконтроля и пищевой дневник, в который вносится еда, глюкоза крови, наличие кетоновых тел в моче, при назначении инсулинотерапии – дозы инсулина.
Физические нагрузки.
Беременным с ГСД показана умеренная дозированная физическая активность (150 минут активной ходьбы в неделю, плавание, аэробная гимнастика, акваэробика и йога для беременных, скандинавская ходьба) с учетом индивидуальных особенностей женщины. Необходимо исключить повышенную физическую нагрузку на мышцы брюшного пресса.
Инсулинотерапия при гестационном сахарном диабете.
Если на фоне рационального питания целевые уровни глюкозы крови в течение двух недель не достигаются, назначается введение инсулина. Инсулин при гестационном диабете назначается только на период беременности и после родов отменяется.
Схема инсулинотерапии назначается в зависимости от показателей гликемии. Если глюкоза крови повышена после еды, назначается инсулин короткого действия перед основными приемами пищи. При повышении глюкозы крови по утрам натощак назначается пролонгированный инсулин перед сном. При недостаточной эффективности назначается инсулин короткого действия + инсулин продленного действия.
Подробнее про инсулинотерапию будет написано ниже.
Тактика после родов
Инсулинотерапию у пациенток с ГСД отменяют сразу после родов с обязательным контролем гликемии натощак и после приема пищи в течение не менее трех суток на фоне диетотерапии.
Через 6 недель после родов проводится тест толерантности с 75 г глюкозы. При отсутствии нарушений углеводного обмена по результатам теста, тест повторяется через 6 месяцев, затем через 12 месяцев после родов и далее через 3 года.
Гестационный сахарный диабет – это преходящее состояние, однако пациентки с перенесенным ГСД входят в группу риска по развитию сахарного диабета 2 типа, поэтому и после родов они должны придерживаться рекомендаций по модификации образа жизни (диетотерапия, нормализация веса, адекватная физическая активность).
Последующая беременность должна планироваться.
ИНСУЛИНОТЕРАПИЯ ПРИ ГЕСТАЦИОННОМ ДИАБЕТЕ
При гестационном диабете инсулин назначается при невозможности достичь компенсации на фоне диеты. После родов инсулин отменяется.
Часто беременные боятся инсулинотерапии, боясь, что их «посадят на инсулин» или что инсулин «навредит ребенку». Это опасение абсолютно необоснованно. Привыкание к инсулину не развивается, а высокий уровень глюкозы крови оказывает неблагоприятное влияние на плод.
У здоровых людей постоянно (независимо от приема пищи) вырабатывается инсулин со скоростью 0,5-1 ЕД/час – это называется базальная секреция инсулина.
При приеме пищи происходит дополнительный выброс инсулина на еду – пищевой (прандиальный) пик.
Препараты инсулина делятся на инсулин короткого действия и длительного действия.
В зависимости, от того, в какое время уровень глюкозы превышает целевой уровень, назначаются различные схемы инсулинотерапии.
Врач может назначить введение только инсулина продленного действия 1-2 раза в сутки, или введение короткого инсулина перед едой, или базис-болюсную инсулинотерапию (инсулин короткого действия перед едой + инсулин продленного действия 1-2 раза в сутки).
Инсулин короткого действия вводится перед едой, его задача – снизить подъем глюкозы крови после еды (пищевой пик). После введения инсулина короткого действия надо покушать. Для того, чтобы определить, достаточна ли доза короткого инсулина, проверяют глюкозу крови через 1 час после еды (пищевой пик), через 2 часа после еды (пик действия инсулина) и через 4-5 часов после укола (окончание действия инсулина). Промежуточный прием пищи (перекус) проводится на пике действия короткого инсулина.
Инсулин длительного действия вводится независимо от приема пищи, в одно и то же время, 1-2 раза в сутки, после инъекции длинного инсулина есть не надо. Задача препаратов инсулина длительного действия – поддерживать базальную (фоновую) концентрацию инсулина в организме в то время, когда человек не ест.
Потребность в инсулине может меняться в зависимости от многих факторов: физическая нагрузка, острые заболевания, обострение хронических заболеваний, стрессы и пр.
Инсулин вводится подкожно. Вводить инсулин можно с помощью инсулиновых шприцев или шприц-ручек. Как правило, беременные женщины обеспечиваются шприц-ручками для введения инсулина.
Однако необходимо уметь вводить инсулин и при помощи инсулинового шприца.
Объемы инсулиновых шприцев: 0,3 мл, 0,5 мл и 1 мл. На шприц нанесены деления и цифры. Цифры означают количество единиц (от 10 до 100 ЕД). На картинке – шприц объемом 1 мл, в 1 мл – 100 ЕД, одно маленькое деление соответствует 2 ЕД инсулина.
Шприц должен соответствовать концентрации инсулина. Сейчас почти все инсулины с концентрацией 100 ЕД/мл и им соответствуют шприцы 0,1 мл – 10 ЕД (на шприце 1 мл маркировка 100 ЕД; 0,5 мл – 50 ЕД; 0,3 мл – 30 ЕД). Но раньше выпускался инсулин с концентрацией 40 ЕД/мл и для него существовали соответствующие шприцы (40 ЕД – 1 мл). Если в такой шприц набрать инсулин с концентрацией 100 ЕД/мл, то доза будет превышена в 2,5 раза. В нашей стране в настоящее время такие шприцы не выпускаются.
Длина иглы в инсулиновом шприце от 6 до 13 мм. Толщина иглы обозначается буквой «G» (G31 – G26). Чем больше номер, тем тоньше игла (т.е. игла G31 будет тоньше, чем G26).
Выбор оптимальной длины и толщины иголки зависит от индивидуальных параметров организма и подбирается экспериментально.
Шприц-ручки
Шприц ручка это устройство, в которое вставляется инсулин в специальных флаконах – картриджах. Устанавливается необходимая доза инсулина и вводится в виде инъекции (укола), как и шприцем. Иглы в шприц-ручках съемные и должны меняться после каждой инъекции инсулина. После инъекции инсулина иглу надо снять. Нельзя хранить ручку с накрученной иглой. Из иглы может подтекать инсулин и в картридж может попадать воздух.
Иглы бывают длиной от 4 до 12 мм и толщиной G32 – G29. Как и в инсулиновом шприце, чем больше номер, тем тоньше игла.
Рекомендуемые места введения инсулина
Инсулин можно вводить в область передненаружной поверхности бедер, ягодицы, наружную поверхность плеч, живот. В области живота инсулин не вводится вокруг зоны пупка (отступить 2 см по диаметру), в область срединной линии живота, от ребер вниз надо отступить 2 см.
В зависимости от того, куда ввели инсулин, отличается время действия генно-инженерного инсулина. Самое быстрое действие инсулина наступает при введении в живот, поэтому в живот вводится инсулин короткого действия. Инсулин длительного действия вводится в бедра, ягодицы.
Вводить в плечи инсулин желательно, только если инъекцию выполняет кто-то другой.
Инсулин будет быстрее всасываться в условиях повышенного кровообращения (после бани, горячего душа, массажа места инъекции, физической нагрузки). Замедляет действие инсулин охлаждение, спазм сосудов, обезвоживание.
Нельзя вводить инсулин в одно и то же место, места введения инсулина необходимо чередовать (левое-правое бедро или плечо, левая – правая половина живота), расстояние между инъекциями инсулина должно быть не менее 2 см. Инсулин не вводится в область рубцов, стрий (растяжек).
Техника введения инсулина
Если Вы вводите продленный НПХ-инсулин («мутный» длинный инсулин), то перед употреблением его надо перемешать, перекатывая между ладонями не менее 10 раз (нельзя трясти флакон).
Если инсулин вводится шприцем, то в шприц надо набрать воздух соответственно количеству единиц инсулина (если вводите 10 ЕД инсулина, необходимо набрать 10 ЕД воздуха). Затем ввести набранный воздух из шприца во флакон с инсулином и набрать нужное количество инсулина. Удалить пузырьки воздуха из шприца (иглу вверх, постучать по шприцу), выпустить из шприца лишний воздух и 0,5-1 ЕД инсулина.
Если инсулин вводится шприц-ручкой, то надо набрать и выпустить 0,5-1 ЕД инсулина, держа при этом ручку иглой вверх.
Инъекции выполняются на чистом участке кожи чистыми руками. Если Вы соблюдаете правила личной гигиены, ежедневно принимаете душ, нет необходимости дезинфицировать кожу перед каждым уколом.
Необходимо сформировать кожную складку (в складку нельзя захватывать мышцы, должна захватываться только кожа). Инъекции инсулина должны осуществляться в подкожный жир, а не внутрикожно или внутримышечно. Складку надо брать двумя пальцами, а не всей кистью (чтобы не захватить мышцы).
Игла вводится в зависимости от толщины подкожно-жировой клетчатки вводится под прямым углом или под углом 450 в основание складки, срезом иглы вверх.
После введения иглы надо плавно нажать на поршень шприца или шприц-ручки (шприц-ручку обхватить 4 пальцами, нажимать большим пальцем), ввести инсулин и удерживать шприц под кожей не менее 10 секунд (считать до 20). Чем больше доза, тем дольше надо держать иглу. После этого достать иглу (складку не отпускать!), подождать немного (досчитать до 3) и отпустить складку.
Хранение инсулина
Запас инсулина должен храниться в холодильнике при температуре от 2 до 80С. Инсулин нельзя замораживать! Если инсулин был заморожен, его нельзя использовать. В самолете инсулин нельзя сдавать в багаж, т.к. там он может замерзнуть.
Флакон, из которого вводится инсулин может храниться при комнатной температуре (до 250С) до 4 недель. Следует избегать попадания прямых солнечных лучей на инсулин.
Если инсулин достали из холодильника, он должен находиться при комнатной температуре не менее 1 часа.
В поездках, на пляже запас инсулина надо хранить в специальных термочехлах для хранения инсулина. Также термочехлы надо использовать при отрицательной температуре окружающего воздуха. При отрицательной температуре окружающего воздуха инсулин надо перевозить, положив его ближе к телу, а не в сумке.
Нельзя использовать инсулин при изменении цвета, появлении хлопьев, осадка.
При инсулинотерапии надо употреблять стабильное количество углеводов в пище, т.к. доза инсулина подбирается на конкретное количество углеводов.
Чтобы определить, как определенный продукт повысит глюкозу крови, вводится понятие «хлебная единица» (ХЕ). 1 ХЕ = 10 грамм углеводов. В сутки надо употреблять не менее 18 ХЕ, которые распределяются на 5-6 приемов пищи.
Существуют ориентировочные системы подсчета хлебных единиц:
| Продукт | Количество на 1 ХЕ |
| Молоко, кефир, йогурт без сахара, ряженка и пр. | 250 мл (1 стакан) |
| Белый хлеб | 20 г |
| Черный хлеб | 25 г |
| Сухари, сушки, крекеры | 15 г |
| Мука, панировочные сухари | 1 ст.л. без горки |
| Макаронные изделия | 15 г в сухом виде (1-2 ст.л.в зависимости от формы изделия) 50-60 г в отварном виде (2-4 ст.ложки в зависимости от формы изделия) |
| Каши | 15 г сухой крупы (1 ст.л.) 50 г. сваренной каши (2 ст.л. с горкой) |
| Морковь сырая | 200 г |
| Свекла вареная | 150 г |
| Фасоль отварная | 50 г (3 ст.л.) |
| Орехи (в зависимости от вида) | 60-90 г |
| Картофель отварной | 67-80 г (1 средняя картофелина с куриное яйцо) |
| Картофельное пюре | 2 ст.л. без горки |
| Абрикосы, сливы | 2-3 штуки |
| Апельсин, гранат | 1 штука, средний |
| Банан, хурма | 1/2 штуки, средний |
| Виноград | 12 небольших виноградин |
| Вишня | 15 штук |
| Грейпфрут | ½ штуки, крупный |
| Груша, яблоко | 1 штука, маленькие (90 г) |
| Киви | 1 штука, крупный |
| Ягоды | чашка 250 мл |
| Фруктовый сок | 100 мл |
| Сухофрукты | 20 г |
| Сахар-песок | 2 ч.л. |
| Сахар-рафинад | 2 куска |
| Квас | 250 мл |
| Мороженое | 65 г |
| Шоколад | 20 г |
| Котлета | 1 штука средняя (в зависимости от рецепта) |
| Пельмени, вареники, блины, сырники, оладьи, пирожки | в зависимости от размера и рецепта |
Более точный состав продуктов приведен в разделе «Таблицы с составом продуктов» (в таблицах даны ориентировочные данные, по разным источникам данные по пищевой ценности одних и тех же продуктов могут отличаться).
ГИПОГЛИКЕМИЯ
Гипогликемия – это снижение уровня глюкозы крови ниже нормы.
Пограничным в плане гипогликемии является уровень глюкозы ≤ 3,9 ммоль/л.
При гипогликемии могут возникать различные симптомы: потливость, изменение настроения, раздражительность, чувство голода, дрожь, сердцебиение, онемение губ, пальцев и языка, головная боль, головокружение, слабость, сонливость, нарушение зрения. При тяжелой гипогликемии человек теряет сознание.
Гипогликемию на фоне инсулинотерапии могут вызвать следующие причины:
- недостаточное количество еды (мало углеводов в еде) или пропуск еды после введения короткого инсулина;
- несовпадение профиля действия короткого инсулина и всасывания еды;
- избыток инсулина (неправильный расчет дозы, ошибочное введение);
- ночной пик продленного инсулина;
- физическая нагрузка;
- алкоголь;
- введение инсулина в мышцы.
Купировать гипогликемию надо быстрыми углеводами. Не подходят для купирования гипогликемии печенье, шоколад, пирожные (содержат жир, который замедляет действие углеводов), карамель и леденцы (можно подавиться).
Важно правильно купировать гипогликемию, чтобы не «перебрать» углеводов и слишком не повысить глюкозу крови.
Купирование гипогликемии проводят по «Правилу 15»: съесть или выпить 15 грамм быстрых углеводов, проверить глюкозу через 15 минут. Если глюкоза ≤ 3,9 ммоль/л, — опять съесть или выпить 15 грамм углеводов и проверить глюкозу через 15 минут. И так повторять до купирования гипогликемии.
Для купирования гипогликемии можно применить:
½ чашки сока, недиетической сладкого напитка (удобно использовать пакетики сока по 200 мл); 1 столовую ложку сахара или меда; 4-6 кусков рафинада.
Если Вы потеряли сознание, то окружающие могут помочь купировать гипогликемию, втирая мед или густой сироп Вам в десны. Они не должны заливать жидкость, заталкивать конфеты и пр. Вам в рот, т.к. это может привести к асфиксии.
Профилактика гестационного диабета
К сожалению, нет стопроцентно эффективных мер, которые защитили бы от этого заболевания.
Но чем больше полезных привычек выработает женщина перед беременностью, тем легче пройдут вынашивание и роды:
- С первых дней беременности ешьте здоровую пищу: выбирайте продукты с высоким содержанием клетчатки и низким содержанием жиров. Сосредоточьтесь на овощах и цельнозерновых продуктах. Стремитесь к разнообразию и следите за размерами порций.
- Сохраняйте активность. Старайтесь уделять спорту по 30 минут каждый день. Совершайте ежедневные прогулки, катайтесь на велосипеде, занимайтесь плаванием.
- Планируйте беременность в здоровом весе и не набирайте больше, чем рекомендуется. Чрезмерно быстрый набор веса может повысить риск гестационного диабета.
Несмотря на то, что нет универсальной защиты от ГСД, благодаря здоровому образу жизни можно снизить риск его появления. Самое главное – вовремя обнаружить проблему и не дать ей развиться.
После родов
Гестационный диабет – заболевание, характерное для беременности. После родов ГСД проходит, так как гормональный фон нормализуется.
Однако нельзя забывать, что ГСД служит фактором риска развития сахарного диабета 2 типа и повторного заболевания во время следующей беременности.
Сразу после родов, если была назначена инсулинотерапия, она отменяется. В течение первых дней уровень глюкозы контролируют путем забора венозной крови. Если никаких отклонений нет, через 6–12 недель после родов проводят глюкозотолерантный тест, чтобы исключить диабет 2-го типа.
Если во время беременности был диагностирован ГСД, необходимо соблюдать диету и заниматься дозированными физическими нагрузками. В остальном нет никаких ограничений, после ГСД можно кормить грудью как обычно.
Препараты инсулина, разрешенные к применению во время беременности
Правила хранения инсулина и проведения инъекций
- Запечатанные флаконы и картриджи с инсулином следует хранить в холодильнике при температуре +4–8°С, открытые могут находиться при комнатной температуре не выше +25°С в течение одного месяца;
- Перед применением нового флакона необходимо проверить информацию о сроке годности;
- Нельзя пользоваться инсулиновой шприц-ручкой, если на ее корпусе есть трещины, патрон неплотно прикручивается к поршню, корпус ручки влажный от вытекающего инсулина;
- Иглу следует менять после каждой инъекции, так как может произойти кристаллизация инсулина и «засорение» иглы, что приведет к неточному введению дозы препарата;
- Перед инъекцией необходимо обязательно «сбросить» 1 Ед инсулина;
- Если инсулин не «сбрасывается», возможно, он закончился или поршень не касается резинового колпачка внутри картриджа;
- Оптимальное всасывание инсулина обеспечивается при его введении в подкожную жировую клетчатку. Для этого двумя пальцами – большим и указательным, формируется кожная складка;
- Для наилучшего всасывания препарата рекомендуется удерживать складку;
- Продолжать давить на поршень шприц-ручки в течение 10–15 секунд после окончания инъекции, чтобы все нужное количество инсулина успело вытечь из иглы;
- При соблюдении правил личной гигиены и использовании одноразовых игл для подкожных инъекций инсулина, нет необходимости протирать кожу спиртом перед инъекцией. Спирт вызывает разрушение инсулина и оказывает дубящее или раздражающее действие на кожу.
Гипогликемия – состояние, характеризующееся низким уровнем сахара в крови. Гипогликемией считается сахар крови ниже 3,9 ммоль/л во время беременности только на фоне инсулинотерапии. Встречается при гестационном сахарном диабете очень редко.
Причины развития гипогликемии при гестационном сахарном диабете:
- Введена слишком большая доза инсулина;
- Недостаток углеводов в питании;
- Пропуск приемов пищи;
- Слишком интенсивная физическая нагрузка.
Признаки гипогликемии:
- Головная боль, головокружение;
- Чувство голода;
- Нарушения зрения;
- Беспокойство, чувство тревоги;
- Частое сердцебиение;
- Потливость;
- Дрожь;
- Ухудшение настроения;
- Плохой сон;
- Спутанность сознания.
Что могут отметить окружающие, если у вас возникла гипогликемия:
- Бледность;
- Сонливость;
- Нарушения речи;
- Беспокойство, агрессивность, неадекватное поведение;
- Нарушение концентрации внимания.
Алгоритм действия при признаках гипогликемии
- Прекратить любую физическую нагрузку;
- Определить уровень сахара – действительно ли он низкий;
- Немедленно съесть или выпить что-либо, содержащее быстро усваиваемые углеводы: 100 мл сока, или 4 куска сахара (можно растворить в воде;
- После этого нужно съесть или выпить что-либо, содержащее медленноусвояемые углеводы в количестве (стакан кефира,
- кусок хлеба, яблоко).
Самый надежный метод профилактики гипогликемии – регулярный самоконтроль гликемии.